Аденокарцинома яичника
Содержание:
- Осложнения аденокарциномы толстой кишки
- Какие возможные прогнозы при высокодифференцированных аденокарциномах и что на них влияет?
- Стоимость
- Почему возникает рак слепой кишки?
- АДЕНОКАРЦИНОМА ШЕЙКИ МАТКИ — информация.
- Лечение аденокарциномы матки
- Морфологическая характеристика аденокарциномы
- Лечение рака сигмовидной кишки
- Прогноз
- Лечение
- Хирургическое лечение рака прямой кишки.
Осложнения аденокарциномы толстой кишки
Осложнения аденокарциномы обычно развиваются на распространенных стадиях онкологического процесса, однако бывают случаи, что именно они и являются первыми признаками заболевания:
- Кишечная непроходимость. Она может быть компенсированная, субкомпенсированная и декомпенсированная. Декомпенсированная кишечная непроходимость (полная обтурация) наблюдается в конечных отделах толстой кишки, чаще всего на уровне сигмовидной или прямой кишки, поскольку в этих местах кишечный просвет уже, чем в выше расположенных отделах, а кишечное содержимое имеет плотную структуру. В любом случае кишечная непроходимость требует оперативного лечения. Раньше с этой целью накладывалась колостома — вышележащий отдел кишки выводится на живот. Сейчас же предпочтение отдается резекции участка кишечника вместе с опухолью, с наложением анастомоза. Если это невозможно, тогда уже прибегают к стомированию.
- Перфорация стенки кишки. Очень грозное осложнение, поскольку способствует выходу кишечного содержимого в брюшную полость или забрюшинное пространство с развитием тяжелейших перитонитов.
- Воспалительные процессы в опухоли. Чаще встречается перифокальное воспаление, реже внутриопухолевое. Воспаление связано с наличием в просвете кишки патогенной микрофлоры, которая инфицирует опухоль. Опасность таких процессов заключается в образовании инфильтратов, флегмон, абсцессов, а также перфорации кишечной стенки и развитием перитонита.
- Кровотечение. Хроническая кровопотеря приводит к развитию железодефицитной анемии и, как следствие, к снижению гемоглобина, общей слабости, головокружению. Клиническая картина будет определяться местом локализации опухоли. При выраженных кровотечениях опухоли вышележащих отделов наблюдается черный стул. Если кровоточит опухоль терминальных отделов толстого кишечника, в кале обнаруживаются алая кровь или ее сгустки. Многие пациенты принимают их за проявления геморроя.
- Прорастание опухоли в соседние органы, сопровождающееся нарушением их работы. Например, при прорастании опухоли в печень могут развиваться симптомы холецистита. Если аденокарцинома толстой кишки прорастает в полые органы, возникают свищи.

Какие возможные прогнозы при высокодифференцированных аденокарциномах и что на них влияет?
Врачи-онкологи при прогнозировании результатов лечения онкологических пациентов используют так называемей критерий 5-летней выживаемости. Он являет собой процентную часть больных переживших рубеж в 5 лет после обнаружения рака. На этот показатель влияют такие факторы:
- Возраст больного. Например при высокодифференцированной аденокарциноме тела матки у пациенток до 50 лет 5-летняя выживаемость может превышать 91%, а у таких же больных после 70 лет — около 60%;
- Глубина прорастания аденокарциномы и размеры опухоли. Чем больше новообразование и чем глубже оно проникло в окружающие ткани тем тяжелей его полностью убрать хирургическим путем и следовательно — хуже прогноз;
- Наличие метастазов. Обнаружение распространение опухоли в отдаленные органы свидетельствует о значительной запущенности процесса и следовательно поздней стадией заболевания. 5-летняя выживаемость в таких случаях наименьшая;
- Степень дифференциации опухоли.
Здесь важно отметить, что сам диагноз высокодифференцированной аденокарциномы является фактором влияющим на 5-летнюю выживаемость. Так как, чем выше степень дифференциации новообразования (схожести к первоначальной ткани), тем опухоль менее агрессивна, иными словами она медленнее растет, не так быстро распространяется или прорастает в окружающие ткани
Следовательно высокодифференцированные аденокарциномы более эффективно лечатся и имеют наиболее высокую 5-летнюю выживаемость в своей группе.
Стоимость
| № | Фото врача | ФИО врача | Стоимость | Рейтинг |
|---|---|---|---|---|
| 1 |
Пылев Андрей Львович Врач онколог, Кандидат наук, Высшая категория |
от 5700 р. | ||
| 2 |
Шарнов Михаил Борисович Онколог-гинеколог, Степень неизвестна, Высшая категория |
от 1700 р. | ||
| 3 |
Корняк Борис Степанович Врач онколог, Доктор наук, Высшая категория |
от 1300 р. | ||
| 4 |
Ошейчик Владимир Алексеевич Врач онколог, Кандидат наук, Категория неизвестна |
от 6900 р. | ||
| 5 |
Патютко Юрий Иванович Врач онколог, Профессор, Категория неизвестна |
от 5700 р. | ||
| 6 |
Забежинский Дмитрий Александрович Врач онколог, Кандидат наук, Категория неизвестна |
от 5700 р. | ||
| 7 |
Поливанов Кирилл Александрович Врач онколог, Кандидат наук, Высшая категория |
от р. | ||
| 8 |
Михайловский Андрей Владимирович Врач онколог, Степень неизвестна, Высшая категория |
от р. | ||
| 9 |
Жарков Олег Александрович Врач онколог, Кандидат наук, Категория неизвестна |
от 2600 р. | ||
| 10 |
Пирогов Сергей Сергеевич Врач онколог, Кандидат наук, Без категории |
от р. | ||
| 11 |
Панченкова Яна Михайловна Врач онколог, Кандидат наук, Категория неизвестна |
от 2100 р. | ||
| 12 |
Елкин Антон Вадимович Врач онколог, Степень неизвестна, Категория неизвестна |
от 5100 р. | ||
| 13 |
Голышко Павел Викторович Врач онколог, Степень неизвестна, Высшая категория |
от р. | ||
| 14 |
Хатьков Игорь Евгеньевич Врач онколог, Профессор, Высшая категория |
от 2000 р. | ||
| 15 |
Кравченко Дмитрий Николаевич Врач онколог, Кандидат наук, Категория неизвестна |
от р. | ||
| 16 |
Поликарпова Светлана Борисовна Врач онколог, Доктор наук, Категория неизвестна |
от р. | ||
| 17 |
Сахаров Александр Иванович Врач онколог, Степень неизвестна, Категория неизвестна |
от р. | ||
| 18 |
Ибраев Максат Асанович Торакальный онколог, Кандидат наук, Категория неизвестна |
от р. | ||
| 19 |
Ловцов Владимир Эдуардович Врач онколог, Степень неизвестна, Категория неизвестна |
от р. | ||
| 20 |
Зарубенков Олег Александрович Врач онколог, Кандидат наук, Высшая категория |
от 3200 р. |
Почему возникает рак слепой кишки?
Нормальные клетки человеческого организма трансформируются в раковые, когда в их генах возникают некоторые мутации. Из-за этих мутаций клетка перестает реагировать на сигналы, которые поступают к ней от соседних клеток и организма, становится «бессмертной» и начинает бесконтрольно размножаться. Невозможно точно сказать, почему это произошло в каждом конкретном случае. Известны некоторые факторы риска, которые повышают вероятность развития рака ободочной кишки:
- Избыточный вес и ожирение повышают риск развития колоректального рака и смерти от него.
- Низкая физическая активность.
- Нездоровое питание: рацион, в котором присутствует много красного мяса, особенно если оно приготовлено путем жарки или на гриле, сосисок, колбас.
- Курильщики по статистике чаще болеют раком кишечника и чаще от него умирают.
- Чрезмерное употребление алкоголя: более 1 напитка (14 г чистого этилового спирта) в день для женщин и более 2 напитков для мужчин.
- Возраст. Рак ободочной кишки может развиваться в любом возрасте, но чаще всего это происходит после 50 лет.
- Некоторые заболевания кишечника: аденоматозные полипы, болезнь Крона, неспецифический язвенный колит.
- Отягощенный семейный анамнез — если заболевание уже было диагностировано у близких родственников.
- Некоторые наследственные болезни, например, синдром Линча, семейный аденоматозный полипоз.
- Сахарный диабет II типа. Он имеет некоторые общие факторы риска с колоректальным раком.
Если у вас есть некоторые из перечисленных факторов, это еще не значит, что у вас обязательно будет диагностирован рак ободочной кишки. Как не страхует от возникновения заболевания отсутствие всех этих факторов. Поэтому всем людям старше 50 лет рекомендуется проходить скрининговое эндоскопическое исследование — колоноскопию. Во время него толстую кишку осматривают на всем протяжении с помощью инструмента в виде тонкой гибкой трубки, введенной через задний проход. Это помогает обнаружить опухоли на ранних стадиях.
АДЕНОКАРЦИНОМА ШЕЙКИ МАТКИ — информация.
Проведен анализ результатов лечения 120 больных аденокарциномой шейки матки 0-IV стадий. Особенностями клинического течения аденокарциномы шейки матки являются локализация опухоли в цервикальном канале (70,8% случаев), эндофитная и смешанная форма анатомического роста опухоли (73,3%), муцинозный и эндометриоидный варианты: аденокарциномы (92,5%). Частота поражения лимфатических узлов таза составляет 34,0%. Основными неблагоприятными прогностическими факторами при аденокарциноме шейки матки являются стадия заболевания, тотальное поражение шейки матки, смешанная форма анатомического роста опухоли, глубина инвазии в строму шейки матки более 5 мм, наличие метастазов в регионарных лимфатических узлах и некроза в опухоли. Адекватными методами лечения больных аденокарциномой шейки матки 0-IA1 стадий является хирургическое вмешательство в объеме экстирпации матки с верхней третью влагалища, IA2 стадии-расширенная экстирпация матки, IB-IIA стадий — комбинированное лечение (расширенная экстирпация матки и лучевая терапия), IIB-III (Т3) стадий — сочетанная лучевая терапия по радикальной программе.
Ключевые слова: аденокарцинома, шейка матки, диагностика, рак шейки матки, лечение рака шейки матки, прогноз.
В России рак шейки матки (РШМ) занимает 6-е место в структуре заболеваемости женщин злокачественными новообразованиями и 8-е место в структуре смертности от них
Несмотря на значительные успехи в диагностике и лечении, РШМ удерживает 2-е место в структуре онкогинекологической заболеваемости (11,5 на 100 000 женщин) после рака тела матки, оставаясь важной проблемой клинической онкогинекологии
По данным разных авторов, аденокарцинома шейки матки (АКШМ) составляет 8-26% случаев РШМ. Cчитается, что АКШМ имеет более неблагоприятный прогноз, чем плоскоклеточный РШМ. Кроме того, АКШМ реже выявляют на ранних стадиях, поскольку опухоль часто локализуется в цервикальном канале и не визуализируется при гинекологическом осмотре .
РШМ в большинстве случаев возникает в зоне трансформации. Резервные клетки зоны трансформации могут дифференцироваться в многослойный плоский, цилиндрический или патологически измененный (дисплазия разной степени тяжести, интраэпителиальный РШМ) эпителий.
Основной причиной РШМ является инфекция, вызываемая вирусом папилломы человека. При АКШМ вирус папилломы человека типа 18 обнаруживают более чем у 50% больных.
АКШМ обычно развивается в цервикальном канале. Опухоль часто распространяется на тело матки без пора-
Лечение аденокарциномы матки
Тактика лечения аденокарциномы матки в каждом случае выбирается индивидуально и зависит от стадии заболевания, возраста пациентки, а также наличию процессов метастазирования.
Хирургические методы
Органосохраняющие оперативные вмешательства при аденокарциноме матки проводятся очень редко, так как достаточно высок риск рецидива. Такие операции применяются только в случаях, когда пациентка молодого возраста, еще не рожала детей и имеет первую стадию заболевания.
Еще одна достаточно редкая операция – иссечение части шейки матки. Данное хирургическое вмешательство проводится при локализации аденокарциномы в области шейки матки и заболевание имеет первые стадии.
Чаще всего выполняются операции, предусматривающие полное удаление органов репродуктивной системы.
Химиотерапия
Применение цитостатических препаратов, которые способны уменьшить риск рецидивов. Химиотерапия является вспомогательной терапией в борьбе с аденокарциномой.
Гормонотерапия
Подразумевает прием гормональных препаратов, которые оказывают влияние на прогестероновые и эстрогеновые рецепторы, которые расположены в области аденокарциномы. Такая терапия способна скорректировать гормональный фон в организме.
Радиотерапия
Данный метод используется в качестве предоперационной подготовки или послеоперационного лечения. Рентгеновские лучи в высокой дозе способны воздействовать на злокачественные клетки, уничтожая их.
Лечение аденокарциномы матки в соответствии со стадией заболевания:
I стадия –проводится полная резекция матки, а также фаллопиевых труб и яичников.
II стадия – оперативное вмешательство, заключающееся в полной резекции матки, маточных труб, яичников, а также регионарных лимфоузлов.
III стадия – хирургическое вмешательство не всегда оправдывает себя, т.к. риск рецидива очень высок. Если операция проводится, то лечение всегда комбинируется с химиотерапией или радиотерапией. Процент благоприятного прогноза маленький.
IV стадия – опухолевый процесс широко распространен, поэтому хирургическое вмешательство чаще всего не проводится. Может быть использована химиотерапия, гормонотерапия и лучевая терапия. Прогноз неблагоприятный. Показана паллиативная помощь, направленная на поддержание жизненно важных функций и облегчение страданий.
Прогноз
Прогноз заболевания напрямую зависит от стадии онкологического процесса, возраста, а также общего состояния организма пациентки.
|
Стадия заболевания |
Процент пятилетней выживаемости пациенток |
|
I стадия |
85-90% |
|
II стадия |
70—75% |
|
III стадия |
30% |
|
IV стадия |
До 5% |
Профилактика
Специфической профилактики, направленной на предотвращение развития аденокарциномы матки, не существует
Важно устранить действие предрасполагающих факторов, а именно:
-
Ведение здорового образа жизни.
-
Коррекция режима и рациона питания.
-
Устранение вредных привычек.
-
Санация очагов хронической инфекции в органах малого таза.
-
Прохождение профилактических гинекологических осмотров не реже одного раза в год.
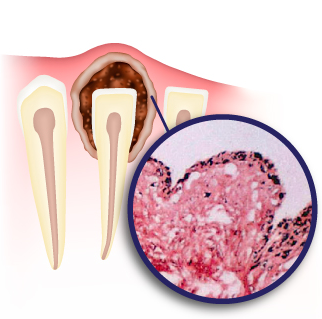
Морфологическая характеристика аденокарциномы
Гистологическая картина ацинарной аденокарциномы разнообразна. Чаще всего опухоль представлена ацинусами, в клетках которых обнаруживаются признаки атипии ядер, вперемешку с нормальными ацинарными структурами, или структурами протоков. Злокачественные элементы могут иметь разные размеры, могут сливаться между собой, образуя конгломераты или целые пласты.
Морфологические особенности опухоли зависят от степени ее дифференцировки — если злокачественные клетки напоминают здоровые (имеют нормальный размер, различимые внутриклеточные структуры), это значит, что опухоль высоко дифференцирована и имеет хороший прогноз в плане лечения. И наоборот, недифференцированные аденокарциномы имеют наиболее агрессивное течение, в их морфологии отмечается сильная атипия клеток, а в некоторых случаях в опухолевой массе вообще невозможно распознать клетки.
Для описания злокачественности опухоли была разработана шкала Глисона, которая базируется на описании степени дифференцировки клеток, и в зависимости от этого выставляются баллы. Дифференцированные опухоли получают 1 балл, недифференцированные — 5 баллов.
Обычно рак простаты поражает несколько участков железы, т. е. может быть несколько опухолей. Поэтому для их описания используется шкала Глисона — сумма баллов, набранных двумя самыми большими или самыми злокачественными опухолями. Например, сумма 7 означает что одна опухоль набрала 3 балла, а вторая 4. В зависимости от набранных баллов, различают три степени злокачественности ацинарной аденокарциномы:
- Менее злокачественные опухоли — сумма баллов 6 и менее.
- Среднезлокачественные аденокарциномы — сумма баллов 7.
- Высокозлокачественные аденокарциномы — сумма баллов 8-10.
Лечение рака сигмовидной кишки
Основным методом лечения рака сигмовидной кишки является операция. На ранних стадиях можно ограничиться только ею. В более запущенных случаях требуются дополнительные методы воздействия в виде химиотерапии или таргетной терапии.
Операция
Как мы уже говорили, на ранних стадиях (рак in situ или 1 стадия) опухоль сигмовидной кишки можно удалить во время проведения колоноскопии. Это малоинвазивное вмешательство, которое легко переносится пациентом и не требует длительного восстановления. К сожалению, провести такое лечение не всегда представляется возможным, поскольку рак диагностируется на распространенных стадиях.
В этих случаях требуется удаление пораженного сегмента кишечника в пределах здоровых тканей. В идеале удаляется около 20-30 см кишки, т. к. край отсечения должен отступать от границы опухоли на 5 см. Операция может проводиться в один или два этапа:
- При одномоментном лечении после удаления опухоли, в конце операции осуществляют наложение анастомоза — восстановления непрерывности кишечника. Это можно сделать при соблюдении трех условий: соединяемые участки хорошо кровоснабжаются, в месте их соединения нет избыточного натяжения, и риск инфекционных осложнений минимален. Во всех остальных случаях проводятся двухэтапные операции с наложением колостомы.
- Двухэтапные операции. На первом этапе производят резекцию кишки с удалением аденокарциномы и накладывают колостому — отверстие на передней брюшной стенке, через которое будут выводиться каловые массы. Далее проводят необходимое лечение (химиотерапия) и после восстановления, при отсутствии рецидива, можно восстановить целостность кишки.
Одновременно с удалением опухоли сигмовидной кишки проводится и иссечение регионарных лимфатических узлов. Их отправляют на гистологическое исследование и при обнаружении метастазов корректируют схему лечения, добавляя в нее химиопрепараты. Кроме того, лимфодиссекция позволит предотвратить лимфогенное метастазирование аденокарциномы.
Если рак распространился на рядом расположенные ткани, производят и их резекцию, расширяя объем операции. Удаление метастазов внутренних органов производят во время отдельной операции.

Химиотерапия
Химиотерапия является дополнительным методом лечения аденокарциномы сигмовидной кишки. Ее целью является предотвращение рецидива и замедление прогрессирования патологии. Лечение может назначаться на дооперационном и в послеоперационном периоде:
- Дооперационная или неоадъювантная химиотерапия проводится для того, чтобы уменьшить размеры опухоли, сократить объемы операции и провести ее наименее травматичным методом.
- Послеоперационная или адъювантная химиотерапия назначается после операции. Ее целью является предотвращение рецидива и уничтожение возможных микрометастазов.
Как самостоятельный метод лечения, химиотерапия применяется на 4 стадии рака сигмовидной кишки в рамках паллиативной терапии. Она помогает облегчить состояние пациента и улучшить качество его жизни.
Помимо химиотерапии, используется таргетная терапия и иммунотерапия. Их воздействие более прицельно, по сравнению с цитостатиками. Лечение назначается только после проведения молекулярно-генетических тестов, которые подтвердят чувствительность опухоли к данному воздействию.
Прогноз
Перспективы больного аденокарциномой поджелудочной железы зависят от нескольких факторов: размера опухоли, степени её агрессивности и чувствительности к цитостатикам. Из всех взятых на учет россиян 67% погибает, не прожив и года.
Сегодня каждый третий наблюдается более 5 лет, но в эту группу входят и получающие лечение по поводу рецидива и метастазов. Проблема рецидива заболевания стоит достаточно остро, отчасти его предсказывает высокая послеоперационная концентрация маркера СА 19-9.
При панкреатическом раке разработано множество методик лечения, которые часто входят в конфликт с возможностью их использования у конкретного больного. Крошечная опухоль в небольшом органе, находящемся в самом центре брюшной полости, где «переплетаются» желудочно-кишечный тракт и сосудисто-нервные пути, наносит непоправимый ущерб.
Ведение таких больных требует сложных диагностических методов и невозможно без активной симптоматической терапии на всех этапах противоопухолевого лечения. Пациенты с раком поджелудочной железы – одни из самых сложных для онколога, в нашей клинике знают это и умеют помогать.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Список литературы:
- Под ред. А.Д. Каприна, В.В. Старинского, Г.В. Петровой/ Состояние онкологической помощи населению России в 2018 году// М.: МНИОИ им. П.А. Герцена филиал ФГБУ «НМИЦ радиологии» Минздрава России, 2019.
- Базин И.С., Покатаев И.А., Попова А.С. и др./ Место химиотерапии в лечении локализованного рака поджелудочной железы // Злокач. Опухоли; 2016; Т. 21, № 4 (спецвыпуск 1).
- Патютко Ю.И., Кудашкин Н.Е., Котельников А.Г. /Гепатопанкреатодуоденальная резекция — есть ли перспективы? // Хирургия. Журнал им. Н.И. Пирогова; 2011; № 8.
- Покатаев И.А., Тюляндин С.А. /Системная лекарственная терапия метастатического рака поджелудочной железы// Совр. Онкология; 2016; № 1.
- Raimondi S., Maisonneuve P., Lowenfels A.B. /Epidemiology of pancreatic cancer: an overview. // Nat Rev Gastroenterol Hepatol; 2009; V. 6, N 12.
- Von Hoff D., Ervin T., Arena F. et al. /Increased Survival in Pancreatic Cancer with nabPaclitaxel plus Gemcitabine. // N Engl J Med; 2013; V. 369.
Лечение
1. В зависимости от стадии развития аденокарциномы, ее размеров, наличия, количества и распространенности метастазов, принимается решение о проведении того или иного вида хирургического вмешательства.
На ранней стадии выполняется лапароскопическая операция, в ходе которой удаляется только само новообразование в пределах здоровых тканей. Это малотравматичная операция, после которой в 95% случаев наступает полное излечение.
В более серьезных случаях удаляется часть кишки вместе с опухолью, после этого ее края сшиваются анастомозом. Возможно удаление половины толстого кишечника (гемиколэктомия) или всего толстого кишечника (колэктомия). Одновременно с удалением аденокарциномы иссекаются регионарные лимфатические узлы.
Проводя операции по поводу аденокарциномы, мы всегда стремимся ограничиться минимально возможным иссечением тканей при однозначном условии полного удаления опухоли и ее метастазов.
Это делается в первую очередь для сохранения возможности восстановления целостности кишечного тракта с помощью анастомоза. И только при невозможности это сделать остаточный конец кишечника выводится наружу брюшной стенки в виде колостомы.
2. В случае канцероматоза брюшины мы применяем инновационную методику HIPEC — удаление метастазов с обработкой прооперированной области горячим химиопрепаратом.
3. Химиотерапия проводится до операции и после нее. Для нее используются цитостатические препараты, подавляющие рост опухоли.
Неоадъювантная химиотерапия перед операцией уменьшает размеры опухоли, что позволяет сократить объемы хирургического вмешательства, а в некоторых случаях сделать неоперабельную карциному операбельной.
Адъювантная химиотерапия уничтожает оставшиеся после операции раковые клетки, мелкие метастазы.
После курсов химиотерапии в клинике «Медицина 24/7» проводится реабилитация для купирования побочных эффектов.
На поздней стадии, когда хирургическое лечение уже невозможно, химиотерапия становится основным методом в сочетании с симптоматической терапией обезболивающими и иными препаратами.
4. На 4 стадии, при неоперабельном раке возможно выполнение циторедуктивной операции для предупреждения распада опухоли, профузного кровотечения или прободения стенки кишечника с развитием перитонита. В этом случае удаляется максимально возможный объем опухоли.
5. Для увеличения просвета кишечника, устранения непроходимости применяется стентирование. Обычно оно выполняется на поздней стадии, в качестве паллиативной помощи.
Но стентирование может быть целесообразным и перед проведением лечебной операции, чтобы получить время для неоадъювантной химиотерапии.
6. Примерно в 15% случаев хорошие результаты достигаются с помощью иммунотерапии, задача которой сделать опухоль видимой для иммунной системы.
Проблема состоит в том, что карцинома «прячется» и уходит от иммунного ответа с помощью особых механизмов. Иммунотерапия блокирует эти механизмы, помогает иммунной системе увидеть новообразование, распознать в нем врага и атаковать его.
7. Еще один прогрессивный метод лечения, активно применяемый в клинике «Медицина 24/7» — таргетная терапия. Препараты для нее подбираются индивидуально на основе данных молекулярно-генетического тестирования. Одни из них воздействуют на механизмы развития, подавляют факторы роста опухоли, другие останавливают деление ее клеток, третьи создают иммунный ответ, четвертые угнетают кровоснабжение новообразования.
Препараты таргетной терапии действуют направленно, только на определенные группы клеток, поэтому они дают меньше побочных эффектов, чем химиотерапия, и при этом показывают высокую результативность.
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Хирургическое лечение рака прямой кишки.
При расположении опухоли в анальном канале и нижнеампулярном отделе прямой кишки целесообразно выполнение брюшно-промежностной экстирпации прямой кишки с формированием забрюшинной плоской колостомы. Суть операции заключается в удалении прямой кишки вместе с замыкательным аппаратом, при этом полностью убирается параректальная клетчатка, пересекается мышца, поднимающая задний проход, и убирается клетчатка малого таза. В левой подвздошной области формируется забрюшинная плоская колостома. Лапаротомная и промежностная раны ушиваются наглухо.
При расположении опухоли на 7—10 см от края заднего прохода возможна брюшно-анальная резекция, которая выполняется двумя бригадами хирургов — брюшной и промежностной (как при экстирпации). Промежностная бригада хирургов трансанальным доступом циркулярно рассекает все слои кишечной стенки сразу за верхней границей анального канала до соединения с абдоминальной бригадой хирургов. Операция заканчивается одним из трех способов: формирование колоанального анастомоза ручным швом, низведение отделов ободочной кишки в анальный канал с избытком, создание бесшовного адгезивного анастомоза либо наложение временной концевой колостомы. Выбор способа окончания брюшно-анальной резекции определяется состоянием больного, выраженностью перифокального воспаления, наличием других осложнений, например кишечной непроходимости.
Благодаря развитию хирургической техники и созданию нового поколения сшивающих аппаратов при этой локализации опухоли возможно выполнение низких передних резекций.
Трансанальное эндомикрохирургическое иссечение новообразований выполняют в стадии Tis—T2N0M0 при опухоли менее 3 см в диаметре выше зубчатой линии до 15 см от края ануса с помощью операционного ректоскопа с оптической насадкой и микрохирургического инструментария, позволяющего иссечь опухоль в пределах здоровых тканей и восстановить дефект стенки кишки.
Трансанальная резекция нижнеампулярного отдела прямой кишки позволяет не прибегать к абдоминальному доступу при наличии высокодифференцированного рака прямой кишки менее 3 см в диаметре в стадии Т1—T2N0M0, располагающегося в пределах 0—3 см выше зубчатой линии.
В случае расположения дистального края высокодифференцированной аденокарциномы прямой кишки менее 3 см в диаметре в стадии T1—T2N0M0 ниже зубчатой линии альтернативным подходом является выполнение секторальной резекции прямой кишки и анального канала.