Боль в суставах ног
Содержание:
- Травма: основополагающая причина, вызывающая боль коленного сустава
- Диагностика
- Причины боли в суставах
- Частые вопросы по заболеванию
- Хирургическое лечение болевого синдрома
- Диагностика
- 3.Симптомы и диагностика
- Анализ крови на уровень мочевой кислоты
- Особенности артритов различной локализации
- Травматические повреждения
- Советы врача ортопеда травматолога
- Мифы и факты
- Лечение артрита
- Профилактика
- Причины коленного артрита
Травма: основополагающая причина, вызывающая боль коленного сустава
Как уже отмечалось основной причиной, вызывающей боли в колене и последующие осложнения с неприятными и опасными для здоровья диагнозами, считается механическая травма сустава.
Врачи выделяют следующие типы травм:
Отрыв, надрыв либо частичный разрыв такого важного с точки зрения движения компонента как связки. При подобных ситуациях колено становится нестабильным, как бы выпячивается наружу, боль сильная, режущая
Практически моментально развивается опухоль.
Ушиб – наиболее безобидный на первый взгляд тип механической травмы. Сочленение опухает, появляется гематома. Но они в течение пары недель бесследно исчезают. Опасность являют собой регулярные ушибы, приводящие, в коечном счете, менископатии.
Если механическая травма наносится прямым ударом в переднюю часть колена, то весьма велика вероятность разрыва мениска. Наиболее часто он встречается у спортсменов, как вариант, футболистов. Но и обычных людей со счетов в данном вопросе сбрасывать не следует. Удар случается получить, банально поскользнувшись на льду и ударившись о камень. Первый период коленный сустав отекает, ходить просто невозможно. Но в последующем сочленение беспокоит только при серьезных физических нагрузках. Устранение разрыва мениска – процесс сложный и длительный.
Переломы – травмы, наиболее понятные простому обывателю. Они могут быть открытыми и закрытыми. В любом случае, процесс реабилитации будет длительным.
Разрывы сухожилий – не такое частое явление с практической точки зрения, но протекающее весьма болезненно. Сначала боль в колене резкая, а потом перетекает в постоянную ноющую.


Диагностика
По характеру боли и внешнему виду пораженного сустава предварительный диагноз (артрит или артроз) может поставить даже неспециалист. Но за подтверждением предположений поспешите в районную поликлинику!
К какому врачу обратиться?
При боли в суставе следует записаться к участковому терапевту. Он выполняет функции медицинского диспетчера: фиксирует жалобы и клинические симптомы, направляет больного на обследование и по его результатам решает, у какого врача следует проконсультировать каждого конкретного больного. В поддержании здоровья суставов задействованы самые разные специалисты:
- артролог,
- травматолог-ортопед,
- ревматолог,
- вертебролог (если поражены суставы позвоночника),
- подолог (если речь идет о суставах стопы),
- хирург,
- онколог,
- невролог (если сустав уже подлечили, а боль в нем осталась),
- диетолог (если суставы болят на фоне метаболических нарушений, например подагры или если есть излишки веса).
Какие анализы сдать и исследования сделать?
Обследование начинается с самого простого – клинического (из пальца) и биохимического (из вены) анализа крови на предмет признаков воспаления, а также общего анализа мочи. При некоторых заболеваниях суставов в патологический процесс вовлекаются почки. Избыток солей мочевой кислоты в моче может указывать на подагру как причину заболевания суставов.
Обнаружить воспалительный процесс и уточнить его характер помогает лабораторное исследование синовиальной жидкости, которая находится внутри сустава. Ее получают путем прокола суставной сумки – пункции. При необходимости выполняют гистологическое исследование фрагмента синовиальной оболочки, выстилающей полость сустава изнутри.
Проверенный метод диагностики – рентгенография сустава в двух стандартных проекциях. Она поможет визуализировать сужение суставной щели, костные выросты, остеопороз и остеосклероз (участки пониженной и повышенной плотности костной ткани, рис. 3).
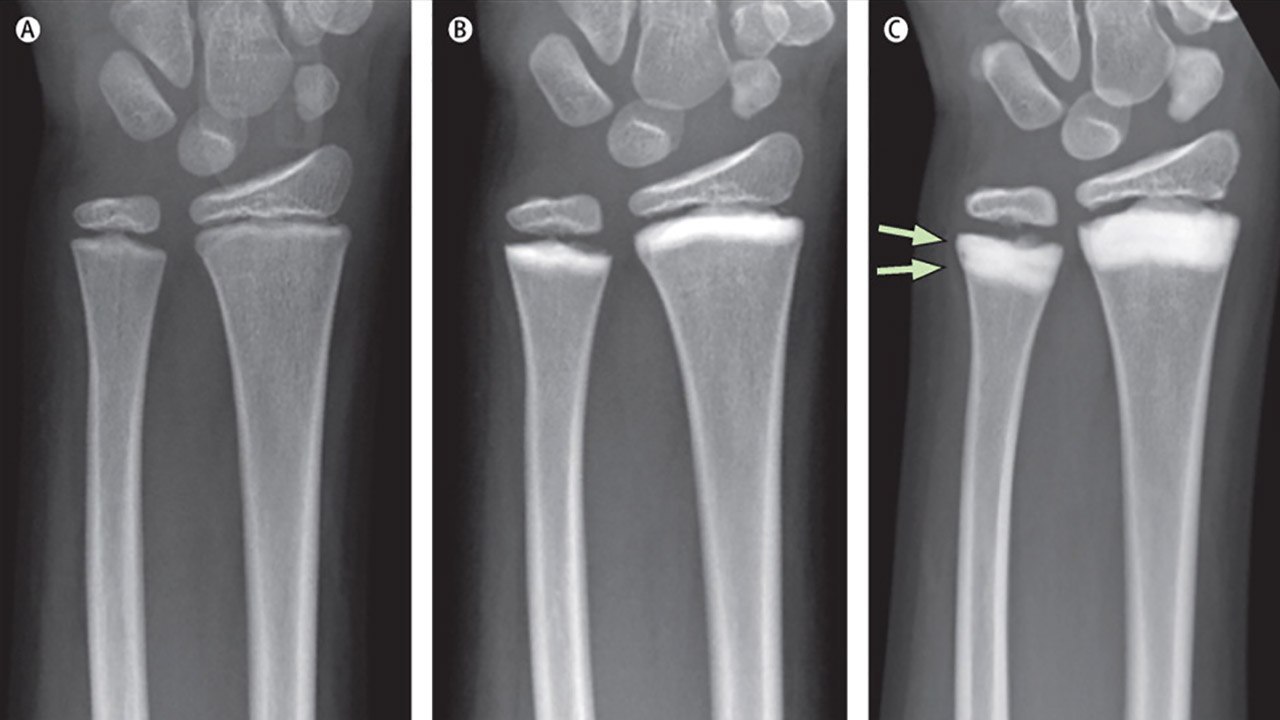 Рисунок 3. Рентгенограмма правого запястья. Развитие остеопороза (b, c) в ходе лечения с помощью человеческих моноклональных антител. Стрелками отмечены двухслойные склеротические полосы после двух курсов препарата. Источник : Elsevier Ltd/The Lancet
Рисунок 3. Рентгенограмма правого запястья. Развитие остеопороза (b, c) в ходе лечения с помощью человеческих моноклональных антител. Стрелками отмечены двухслойные склеротические полосы после двух курсов препарата. Источник : Elsevier Ltd/The Lancet
В настоящее время исчерпывающие сведения о состоянии сустава предоставляет магнитно-резонансная томография.
Причины боли в суставах
Возрастные изменения
В числе возможных причин болей — возрастные изменения суставов: хрящевая ткань истончается и теряет упругость, что вызывает болезненные ощущения и скованность движений. Также все меньше вырабатывается синовиальной жидкости, которая наполняет «капсулу» вокруг места соединения костей и смазывает сустав. В результате этого суставные поверхности могут начать соприкасаться, а сустав — изнашиваться. Без должной защиты и поддержки хрящей могут развиться остеоартроз и другие заболевания, которые сопровождает острая боль. Процесс возрастных изменений в суставе усугубляется неправильным питанием, слабым мышечным тонусом, наличием травм в прошлом, малоподвижным образом жизни или, наоборот, избыточными физическими нагрузками. Примечательно, что дискомфорт в суставах из-за возрастного фактора часто усиливается осенью и весной.
Физические нагрузки
Повышенные физические нагрузки можно рассматривать как самостоятельную причину, при которой даже молодые люди могут испытывать ноющую или острую боль в суставах. Интенсивные тренировки на пределе возможностей и тяжелый физический труд так или иначе оказывают негативное воздействие на опорно-двигательный аппарат. Даже при отсутствии травм чрезмерные нагрузки могут вызвать нарушения кровотока в синовиальной оболочке, окружающей сустав. Из-за этого хрящевая ткань перестает получать «питание» и истончается без возможности нормальной регенерации. Часто с такой проблемой сталкиваются профессиональные спортсмены и люди определенных профессий — строители, горнорабочие, механики и др.
Заболевания
Различные заболевания также могут «ударить» по суставам. Так, суставные боли нередко подтверждают наличие ревматических процессов, при которых поражаются соединительные ткани организма. В этом случае болевой синдром выражен ярко в утренние часы и имеет тенденцию к уменьшению к вечеру. Самый сильный дискомфорт человек ощущает в мелких суставах кистей и стоп. По утрам больной часто страдает из-за того, что не может сразу встать и быстро ходить — его тело скованно.
У некоторых пациентов суставы болят после перенесенного воспалительного заболевания опорно-двигательной системы. В этом случае нужно просто дождаться, пока дискомфорт уйдет самостоятельно.
Если боли приступообразные, возникли неожиданно, усилились в течение суток и сохраняются нескольких дней, при этом ноет лишь один сустав на большом пальце стопы, можно заподозрить подагрический артрит, при котором в суставных структурах скапливаются кристаллики мочевой кислоты.
Если боль нарастает очень медленно, воспалительный процесс затронул область таза, колени, симптоматика усиливается во время выполнения физической работы и ослабевает ночью, то предположительный диагноз — «деформирующий остеоартроз».
Инфекционные заболевания также входят в числе причин суставных болей, например, после болезней кишечника человек может столкнуться с дискомфортом, при котором ломит все суставы тела. Подвижность в них сохраняется, но неприятный симптом держится несколько дней.
Если в организме человека имеются очаги хронических инфекций, тоже может ломить суставы.
Список менее распространенных причин суставных болей очень длинный и включает:
- метеозависимость;
- отравление тяжелыми металлами;
- продолжительный прием некоторых лекарственных препаратов;
- посталлергические реакции;
- психосоматические расстройства.
Частые вопросы по заболеванию
В чем разница между инфекционным и реактивным артритом?
Какой врач лечит?
Неспецифические инфекционные процессы – хирург или травматолог, специфические – хирург и другой узкий специалист – инфекционист, дерматовенеролог, фтизиатр. При переходе в хроническое течение ревматолог.
Какой прогноз лечения инфекционного артрита?
Зависит от вызвавшей заболевание инфекции. Большинство острых артритов заканчиваются выздоровлением. Исход специфических инфекций зависит от течения основного заболевания: вирусные артриты заканчиваются полным выздоровлением, а туберкулезные не всегда имеют благоприятный исход.
Инфекционный артрит может протекать тяжело с непредсказуемыми последствиями
Поэтому очень важно лечить его своевременно и правильно. В центре «Парамита» это умеют делать
Список литературы:
- Белов Б. С. // Бактериальный (септический) артрит и инфекция протезированного сустава: современные аспекты. — : Современная ревматология., 2010 r.
- Parvizi J Jacovides C, Antoci V, et all, // Diagnosis of periprosthetic joint infection:. — : J Bone Joint Surg AM, 2012 r..
- Isaacs J. Oxford textbook of rheumatology. – Oxford University Press, 2013.
- Slobodin G. et al. Acute sacroiliitis //Clinical rheumatology. – 2016. – Т. 35. – №. 4. – С. 851-856.
Хирургическое лечение болевого синдрома
В сложных случаях устранить болезненные ощущения в области одного или сразу нескольких суставов с помощью неинвазивных методов невозможно. Тогда пациенту рекомендуют сделать операцию. Это может быть:
- артроскопический дебридмент – хирург выполняет крохотные разрезы и через них удаляет из полости сустава омертвевшие ткани, операция предусматривает применение современного эндоскопического оборудования;
- пункция – используя специальную иглу, врач вытягивает из сустава скопившуюся жидкость;
- околосуставная остеотомия – с целью снижения нагрузки и улучшения подвижности пораженного сустава доктор надпиливает суставные кости, чтобы они срослись под определенным углом;
- эндопротезирование – очень серьезная операция, которая применяется только в том случае, если восстановить сустав уже невозможно, тогда вместо него устанавливается протез.
То, какой способ лечения болей в суставах показан конкретному пациенту, врач решает в индивидуальном порядке с учетом возраста, анамнеза, симптоматики и некоторых других факторов.
Диагностика
Многообразие причин боли в суставе обуславливает обязательный осмотр и обследование у врача. Обследование может включать в себя:
- Сбор жалоб, тщательный сбор анамнеза и осмотр с проведением клинических тестов. Кроме боли могут присутствовать и другие симптомы: хруст, ограничение подвижности. Часто оказывается, что боль возникает из-за поражения околосуставных мягких тканей, прикрепляющихся в данной области сухожилий, воспаления околосуставных сумок.
Для примера: трохантерит, когда боль возникает из-за воспаления сухожилий мощных мышц тазового пояса и нижних конечностей к большому вертелу (костному выступу) бедренной кости. Боль при этом состоянии очень похожа по характеру и локализации на боль в близлежащем тазобедренном суставе. - УЗИ суставов – не инвазивный, быстрый и безвредный метод исследования.
- После осмотра врач составляет план дальнейшего обследования и проводит процедуры неотложной помощи.
- Рентгенография для оценки состояния костной ткани сустава. Это простое рутинное исследование, «золотой стандарт» диагностики опорно-двигательного аппарата.
- Компьютерную томографию сустава, которая дает полноценную объемную картину костных повреждений.
- Магнитно-резонансная томография (МРТ) для оценки состояния мягких тканей сустава.
- Лечебно-диагностическая пункция для удаления жидкости из полости сустава с последующим проведением ее исследования. При этом в полость сустава могут быть введены лекарственные вещества.
- Лабораторная диагностика: исследования крови, мочи, в том числе на маркеры системных заболеваний.
- Диагностическая артроскопия – осмотр сустава изнутри при помощи эндоскопической техники. Данный метод позволяет взять материал тканей сустава для биопсии и даже провести лечебные манипуляции.
3.Симптомы и диагностика
В большинстве случаев симптоматика артрита развивается спустя несколько лет после манифестации основного заболевания, однако в некоторых случаях происходит прямо противоположное: артрит оказывается зарничным симптомом латентно прогрессирующего кишечного изъязвления. В дальнейшем обострения суставного воспаления обычно совпадают с обострениями язвенного колита или болезни Крона.
Продолжительность таких приступов составляет, как правило, 1-5 месяцев. Наиболее распространенными симптомами считают боли в пораженных суставах, их припухлость, повышение температуры кожи в проекции воспаления, ограничение и болезненность движений. При частых рецидивах в суставах могут развиться стойкие или необратимые изменения. В некоторых случаях симптоматика ограничена артралгией.
Как правило, «кишечный» артрит сопровождается рядом других внекишечных, но явно ассоциированных видов патологии (увеит, пиодермия, узловатая эритема и т.д.).
Анкилозирующий спондилоартрит в объеме ассоциированных с кишечной патологией суставных заболеваний составляет не более 5-7%. Симптоматика и течение полностью совпадает с таковыми при «обычном» анкилозирующем спондилоартрите (болезни Бехтерева); по крайней мере, каких-либо достоверных отличий к настоящему моменту обнаружить не удавалось, – за исключением того, что при язвенном колите и болезни Крона это тяжелое заболевание суставов и позвоночника развивается чаще, чем в отсутствие указанных кишечных воспалений.
Методы надежной диагностики артритов и спондилитов данной этиологии, – в их дифференциации, скажем, от ревматоидных артритов, – не разработаны. Критериев инструментальной, в частности, рентгенологической дифференциальной диагностики также пока нет. Основное значение придается лабораторным анализам крови, результаты которых, однако, больше коррелируют с характеристиками кишечного воспаления, чем суставного. Таким образом, наибольшее значение для правильной квалификации происходящего имеет изучение анамнеза и сопоставление всех имеющихся клинических и диагностических данных.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
1
Ревматологическое обследование
2
Ревматологическое обследование
3
Ревматологическое обследование
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые)
Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
Особенности артритов различной локализации
При общей схожести симптомов артрита, проявление воспалительного процесса в разных суставах имеет свои особенности.
Артрит суставов нижних конечностей
Нижние конечности имеют самую высокую нагрузку, поэтому суставные воспалительные процессы в этой области протекают более агрессивно, чаще обостряются и переходят в артрозоартриты. Особенности различных артритов суставов нижних конечностей:
- Тазобедренный сустав. Частая причина артрита тазобедренного сустава — туберкулез. Протекает хронически, сопровождается болями и формированием анкилоза. Но своевременно назначенное лечение может предупредить прогрессирование болезни.
- Коленный сустав. Здесь часто развиваются неспецифические гнойные, а также гонорейные воспалительные процессы. Гнойные артриты могут протекать тяжело, колени болят очень сильно, больному часто требуется госпитализация, иногда даже оперативное вмешательство. Гонорейные артриты коленного сустава при своевременном лечении проходят без последствий, но при отсутствии лечения течение может переходить в хроническое с формированием анкилоза.
- Голеностопный сустав. Возникновение гнойного воспалительного процесса часто происходит при травме стопы. Протекает артрит голеностопного сустава тяжело. Инфекционные процессы: гонорейный, дизентерийный, грибковый при своевременно назначенном лечении проходят без последствий.
- Пятка. Артрит таранно-пяточного сустава чаще всего является следствием постоянного травмирования у спортсменов, людей, занимающихся тяжелым физическим трудом или имеющих лишний вес. В самом начале заболевание начинается незаметно с неприятный ощущений в области пятки, переходящих в боли. Затем боли распространяются на всю стопу. Если своевременно не обратиться к врачу, инвалидизация неизбежна.
Артрит суставов нижних конечностей
Артрит суставов верхних конечностей
Артрит суставов рук также протекает по-разному.
- Плечевой сустав. В этой области могут развиваться разные виды воспаления: острый гнойный артрит, ревматоидный, туберкулезный, травматический и т.д. Возникают боли в плече, усиливающиеся при движении, покраснение и отечность кожи. Больному с плечевым артритом требуется немедленная помощь.
- Локтевой сустав. Самыми частыми поражениями являются травматические и ревматоидные формы локтевых артритов. Заболевание протекает болезненно, что в большинства случаев заставляет больных своевременно обращаться к врачу, поэтому анкилозом заканчивается редко.
- Суставы кисти и пальцев. В основном это аутоиммунные поражения с развитием ревматоидного процесса. Протекают хронически с обострениями и ремиссиями. Основные симптомы артрита суставов кисти и пальцев – сильные боли, самостоятельно с ними справиться невозможно, требуется помощь врача. Очень часто при таких артритах развиваются деформации суставов кисти и пальцев по типу ластов с развитием вывихов и подвывихов.
Артрит суставов верхних конечностей
Шейный артрит
Артриты суставов шейных позвонков чаще всего имеют аутоиммунное и травматическое происхождение. Ревматоидными поражениями суставов позвоночника (болезнь Бехтерева) страдают в основном молодые женщины. Развивается воспаление на фоне уже имеющихся поражений других суставов (обычно мелких суставов кисти) и протекает с головными болями, болями и неподвижностью в области шеи, общим недомоганием. Часто сопровождается суставными подвывихами.
Травматический артрит развивается на фоне травм шеи и также может протекать тяжело, с подвывихами, частыми обострениями и постоянными болями. Шейный артрит любого происхождения подлежит длительному лечению под контролем врача.
Височно-челюстной артрит
Самой частой причиной артрита височно-челюстных суставов является неспецифическая инфекция. При артрите она попадает в сустав с током крови из отдаленных очагов инфекции или из близлежащих тканей при ангине, отите, стоматологических воспалительных процессах. Развивается воспаление с нарушением общего состояния, выраженным болевым синдромом при движении нижней челюсти. Открытие рта может сопровождаться смещением челюсти и подвывихом сустава. Опасность заболевания в близости к головному мозгу и попаданию инфекции на мозговые оболочки. При подозрении на данное заболевание следует немедленно обращаться к врачу.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Травматические повреждения
Травмы опорно-двигательного аппарата всегда были актуальной проблемой, а в реалиях современного мира при высоком количестве технических средств проблема высокого травматизма приобрела еще более выраженный характер. Травмы полученные в результате различных происшествий и аварий могут повлечь не только стойкую утрату трудоспособности, но и проблемы связанные с формированием хронического болевого синдрома. У многих людей перенёсших переломы возникают посттравматические расстройства нервной системы, которые проявляются в виде периодического возникновения болей в проекции сросшегося перелома. Больные часто характеризуют такую боль выражением – ломит кости. Боль ноющая с самой различной интенсивностью. К сожалению, в настоящее время данная проблема изучена не достаточно глубоко, так что эффективного купирования таких приступов на данный момент не создано.
Советы врача ортопеда травматолога
Часто, когда появились боли в суставе, до приема у врача пациент совершает ошибки, которые усугубляют его состояние. Вот основные из них:
- Бесконтрольное применение анальгетиков и нестероидных противовоспалительных препаратов, снижающих боль, но не устраняющих ее причину.
- Тепловые процедуры и гели раздражающего действия, приносящие временное облегчение, после которого боль может стать сильнее.
- Резкие и грубые манипуляции с суставами, попытки их «вправить» или растянуть, что чревато повреждением.
- Тугое бинтование эластичным бинтом, которое приводит к нарушению кровообращения и лимфотока в сегменте, что усиливает воспаление.
- Попытка «закачать» конечность с гирей, гантелью или на тренажере.
- Игнорирование боли, что приводит к хронизации патологического процесса.
Если появились боли в суставах, в первую очередь необходимо прийти на прием в врачу травматологу-ортопеду, он поможет установить причину, которая вызывает боль и другие негативные явления.
Мифы и факты
Миф N1
Все боли в суставах связаны с артритами. Хотя существует не менее 50 видов артритов, но воспаление и боли в суставах не означает наличие артрита. Боль в области суставов может быть связана с повреждением мягких тканей или синовиальных оболочек (бурсит). Поэтому для постановки диагноза необходима консультация врача.
Миф N2
Щелканье суставами вызывает артрит. Насколько известно щелчок при вытяжении сустава связан лишь с вакуумным эффектом и не более того.
Миф N3
Физические упражнения провоцируют появление боли в суставах. Упражнения полезны как людям с артритами, так и здоровым людям. Только при наличии болей необходимо забыть про интенсивные нагрузки, а ограничиться легкой гимнастикой или занятиями на велотренажерах и плаванием. Необходимо помнить, что чем больше двигается человек в течение жизни, тем лучше. Для суставов упражнения помогают сохранить объем движений . Надо помнить девиз «то, что не работает – погибает».
Миф N4
Нельзя остановить процесс разрушения суставов при артрите. Современные препараты (НПВС, стероиды, антиревматические) позволяют уменьшить воспаление, снять боль и, таким образом, тормозят деструктивные процессы в суставе. При отказе пациентов от лечения суставов отмечались необратимые, выраженные изменения в суставах, причем, иногда, за очень короткий промежуток времени (3-6 месяцев). Поэтому, лучше прислушаться к советам врача – это поможет сохранить качество жизни.
Факт N1
Пациенты с артритами метеочувствительны. Они плохо переносят влажную погоду и хорошо себя чувствуют в сухую ясную погоду. Связано это с чувствительностью этих пациентов к атмосферному давлению.
Факт N2
Диета может быть фактором профилактики артрита. И, да и нет. При повышении веса возрастает риск появления остеоартрита, особенно страдают тазобедренный сустав и коленные. Но при других формах артрита эффективность диеты не столь очевидна.
Лечение артрита
Без предварительного обследования назначить эффективное лечение артрита невозможно, поэтому обращение за медицинской помощью обязательно!
Лечение артрита требует воздействия на причину заболевания, подавления воспалительного процесса и процесса разрушения сустава. Для этого назначается комплексное лечение.
- Медикаментозная терапия – подбирается индивидуально в зависимости от формы и вида артрита, особенностей его течения. В первую очередь стараются облегчить состояние больного, устранить суставную боль. Для этого внутрь или в виде инъекций назначают:
- лекарства из группы нестероидных противовоспалительных препаратов (НПВП) – Диклофенак, Нимесулид, Ибупрофен и др. Эти же средства назначают наружно в виде мазей и кремов;
- если причиной заболевания является инфекция, назначают антибактериальную терапию;
- при инфекционно-аллергических процессах назначают антигистаминные средства – Кларитин, Зиртек и др.;
- при выраженном отеке (например, при ревматоидном артрите) тканей назначают глюкокортикоидные гормоны — Дексаметазон, Преднизолон;
- в лечении ревматоидного артрита обязательно присутствуют базовые (Метотрексат, Сульфасалазин, Лефлуномид) препараты и биологические агенты (Мабтера, Реддитукс), подавляющие аутоиммунные процессы.
- Народные средства растительного и животного происхождения также могут быть использованы в рамках комплексного лечения. Но подбирать их должен только врач. Народные средства могут усиливать эффективность лекарственной терапии.
- Физиотерапевтические методы лечения – подбираются в зависимости от причины заболевания и особенностей его течения.
- Рефлексотерапия – воздействие на поверхностно расположенные акупунктурные точки, рефлекторно связанные с пораженными суставами.
- Массаж и лечебная гимнастика – назначаются на стадии восстановления и в период ремиссии.
- Хирургические манипуляции и операции – выполняются при гнойных воспалительных процессах, вывихах и подвывиха суставов. При полном разрушении сустава возможна его замена на искусственный.
Профилактика
Чтобы избежать поражения суставов, нужно максимум внимания уделять правильному питанию. В ежедневном рационе должны присутствовать все необходимые витамины и минералы. От вредной еды следует отказаться, ограничить употребление мяса до 2-3 раз в неделю с переходом на рыбные блюда— это положительно сказывается на работе опорно-двигательного аппарата.
Важно также:
- не переохлаждаться;
- вести умеренно-активный образ жизни;
- отказаться от вредных привычек;
- спать не менее 8 часов в сутки;
- совершать регулярные прогулки на свежем воздухе;
- избегать длительного пребывания в одной позе.
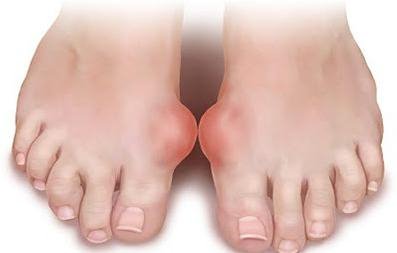
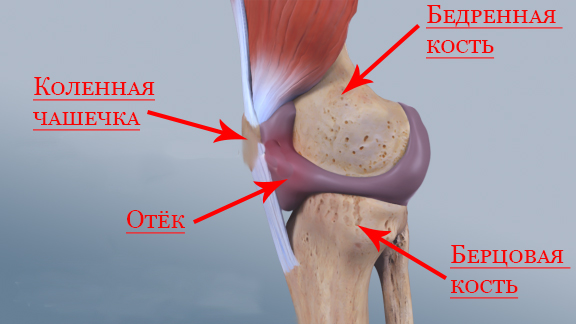
Причины коленного артрита
Гонартрит развивается после перенесенной травмы, поэтому болеют в основном дети, подростки и лица молодого возраста. В группе риска – спортсмены. После открытой травмы в суставную полость может попасть инфекция, в результате чего развивается острый воспалительный процесс.
При закрытой травме также может развиваться острый артрит коленного сустава. Вначале он носит асептический (без наличия инфекции) характер, а затем наступает или выздоровление, или присоединяется инфекция из близлежащих или отдаленных очагов (кариозные зубы, хронический тонзиллит, фурункулы и т.д.) и развивается гнойный гонит.
Причины артрита коленного сустава могут быть связаны с какой-либо общей инфекцией – гонореей, туберкулезом, бруцеллезом и др. В таких случаях суставной воспалительный процесс имеет особенности вызвавшей его инфекции.
Еще одной причиной артрита коленного сустава и поражающим фактором является аллергия на собственные ткани больного (аутоаллергия). В большинстве случаев к данным заболеваниям имеется наследственная предрасположенность, поэтому в группе риска находятся лица, имеющие близких родственников, страдающих такой патологией (ревматоидным артритом).
К токсико-аллергическим процессам относят реактивный артрит колена, развивающийся при некоторых урогенитальных, кишечных и носоглоточных инфекциях. Этот артрит суставов колена также имеет генетические корни, из-за чего после перенесенной инфекции появляются признаки коленного артрита. Триггером (пусковым фактором) в данном случае является инфекция. В группе риска лица, ведущие беспорядочную половую жизнь.