Малые аномалии развития сердца
Содержание:
- Лечение
- Аневризма левого желудочка сердца классифицируется по нескольким признакам:
- Причины возникновения приобретенных пороков сердца
- Симптоматика
- Общие вопросы
- Часто задаваемые вопросы
- Порок сердца? Требуется операция.
- Профилактика и прогноз при ППС
- Лечебные мероприятия
- При УЗИ сердца обнаружили…
- Возможные способы лечения и профилактики
Лечение
Лечение хорды в полости левого желудочка назначают в том случае, если патологическое образование беспокоит человека неприятными симптомами. В обратном случае необходимо периодически посещать кардиолога и проводить контрольные исследования при помощи УЗИ и ЭКГ, хотя бы однажды в год.
Аномальная хорда левого желудочка — это не редкость, и многих интересует, что это такое. Но еще больший интерес вызывают способы воздействия и их целесообразность.
Начнем с того, что обнаружить патологию удается с помощью ультразвукового исследования, электрокардиограмма в данном случае бессильна. Предполагается, что заподозрить ее можно после аускультации, но этот метод весьма сомнительный.
Если в определенный момент в левом желудочке была обнаружена аномально прикрепленная волокнистая ткань, то обязательно требуется наблюдение кардиолога. Дело в том, что она способна менять свою направленность. Как правило, специальной терапии не требуется, и уж тем более, полостной операции.
Внимание! Многие родители думают, что если у их ребенка обнаружены подобные изменения в строении сердца, то его нужно оградить от окружающей среды. Но на самом деле это не означает, что он нетрудоспособен, и отстранять его от полноценной жизни не нужно
В условиях аномально расположенной хорды следует организовать сбалансированное питание, а также придерживаться нормального режима дня. Что касается рациона, то желательно, чтобы в нем присутствовали продукты, обогащенные такими элементами, как:
- калий;
- магний;
- кальций.
К профилактике болезненного состояния относится в первую очередь ведение здорового образа жизни. Особенно это касается представительниц женского пола, желающих выносить здорового ребенка
На протяжении всей беременности важно контролировать состояние своего организма, и самое главное:
- не курить;
- не употреблять алкогольные напитки;
- не нервничать.
Что касается детей, у которых уже обнаружена ЛХЛЖ, есть определенные виды спортивных занятий, которые им противопоказаны, но танцевать, прыгать на скакалке или крутить спортивный обруч им можно. Взрослым с таким диагнозом нельзя прыгать с парашютом, заниматься дайвингом.
Дополнительную хорду в полости сердца невозможно вылечить лекарственными средствами. Только наличие у пациента с такой патологией нарушений кровотока, обусловленного хордой, изменений ритма и других отклонений требуют медикаментозного лечения.
Из лекарственных препаратов применяют:
- витамины группы В, РР – для улучшения питания миокарда;
- препараты магния и калия – для нормализации проводимости нервных импульсов;
- L-карнитин – курсами, для усиления метаболических процессов в сердечной мышце;
- ноотропные средства – при нестабильном артериальном давлении, вегето-сосудистой дистонии.
При нарушениях ритма проводят антиаритмическое лечение.
Стационарное лечение показано при развитии осложнений.
Наличие аномальной хорды не требует оперативного вмешательства. Все, что необходимо делать, – это стараться избегать нервных перегрузок (так как они могут ухудшить работу сердца и вызвать деформации хорд) и придерживаться правильного питания. Также не рекомендуется чрезмерно заниматься спортивными упражнениями.
Аневризма левого желудочка сердца классифицируется по нескольким признакам:
1. По времени появления:
- Острая форма — выявляется в срок до 2 недель после сердечного приступа.
- Подострая форма — обнаруживается в период со 2 по 6 неделю после инфаркта, чаще всего характеризуется неправильным формированием рубцовой ткани.
- Хроническая форма — технически сложная для диагностирования, симптоматически схожа с острой сердечной недостаточностью.
2. По форме проявления:
- Грибовидная — выпячивание большого участка ткани на узкой шейке.
- Мешковидная — округленная по форме деформация, образующаяся на широком основании сердечной мышцы.
- Диффузная — выпячивание вытянутого участка ткани с углублением в виде чаши;
- Расслаивающаяся — наличие множественных выпячиваний на одном месте («аневризма в аневризме»).
В практике более часто встречаются диффузные формы, реже диагностируют расслаивающуюся и грибовидную аневризмы.
3. По структуре:
- Истинное — выпяченное из рубцовой или омертвевшей ткани образование на стенке желудочка.
- Ложное — изъян, сформировавшийся вследствие нарушения целостности мышечной ткани сердца, с высоким риском разрыва аневризмы.
- Функциональное — деформированный участок жизнеспособной мышечной оболочки.
Причины возникновения приобретенных пороков сердца
В большинстве случаев пороки вызваны ревматическими заболеваниями, в частности ревматическим эндокардитом (около 75% случаев). Причиной могут быть также развитие атеросклероза, системные болезни соединительной ткани, травмы, сепсис, инфекции, перегрузки, аутоиммунные реакции. Эти патологические состояния вызывают нарушения в структуре сердечных клапанов.
Классификация приобретенных пороков сердца
В сердце человека четыре камеры: левые и правые предсердия и желудочки, – между которыми находятся сердечные клапаны. Из левого желудочка выходит аорта, а из правого – легочная артерия.
Между левыми сердечными камерами находится двустворчатый клапан, митральный. А между правыми отделами – трехстворчатый клапан, другое название — трикуспидальный. Перед аортой расположен клапан аортальный, перед легочной артерией – еще один, клапан легочной артерии.
Работоспособность сердечной мышцы зависит от функционирования клапанов, которые при сокращении мышцы сердца пропускают кровь в следующий отдел без препятствий, а при расслаблении мышцы сердца не позволяют крови поступать обратно. Если функция клапанов нарушается, то нарушается и функция сердца.
По причинам формирования пороки классифицируются следующим образом:
- дегенеративные, или атеросклеротические, они встречаются в 5,7% случаев; чаще эти процессы развиваются после сорока-пятидесяти лет, происходит отложение кальция на створках пороженных клапанов, что приводит к прогрессированию порока;
- ревматические, формирующиеся на фоне ревматических заболеваний (в 80% случаев);
- пороки, возникающие как результат воспаления внутренней оболочки сердца (эндокардит);
- сифилитические (в 5% случаев).
По типу функциональной патологии пороки делят на такие типы:
- простые – недостаточность клапана или его стеноз;
- комбинированные – недостаточность либо сужение двух и более клапанов;
- сочетанные – обе патологии на одном клапане (стеноз и недостаточность).
Гемодинамика может быть нарушена в разной степени:
- незначительно;
- умеренно;
- выраженно.
Митральный клапан страдает чаще, чем аортальный. Реже встречаются патологии трикуспидального клапана и клапана легочной артерии.
Симптоматика
Клинические признаки малых аномалий скудны или вовсе отсутствуют, а о наличии отклонений в строении сердца может говорить лишь систолический шум. Среди проявлений МАРС наиболее характерны различные виды аритмий и нарушения проведения нервных импульсов по миокарду: экстрасистолии, пароксизмальная тахикардия, блокада правой ножки пучка Гиса, синдром слабости синусового узла и др. Эти аритмии свойственны пролапсу створок предсердно-желудочковых отверстий, аномальным хордам, аневризмам межпредсердной перегородки.
Появление аритмий, как наиболее частого признака патологии, связывают с дополнительными путями проведения импульсов в добавочных хордах, механическим воздействием на стенки желудочка дистрофически измененных хорд. Немаловажную роль играют стрессы и нарушения со стороны вегетативной иннервации. Риск развития аритмии напрямую связан со степенью выраженности пролапсов клапанных створок, когда регургитация (обратный ток крови) способствует раздражению стенки сердца и синусового узла, что особенно выражено при аномалиях трехстворчатого клапана.

Дети с малыми аномалиями сердца плохо переносят физические и эмоциональные нагрузки, быстро устают, ощущают перебои в работе сердца. Характерны разнообразные вегетативные симптомы – панические атаки, колебания артериального давления, слабость и головокружения, эмоциональная неустойчивость, головные боли, проблемы с пищеварением, потоотделение.
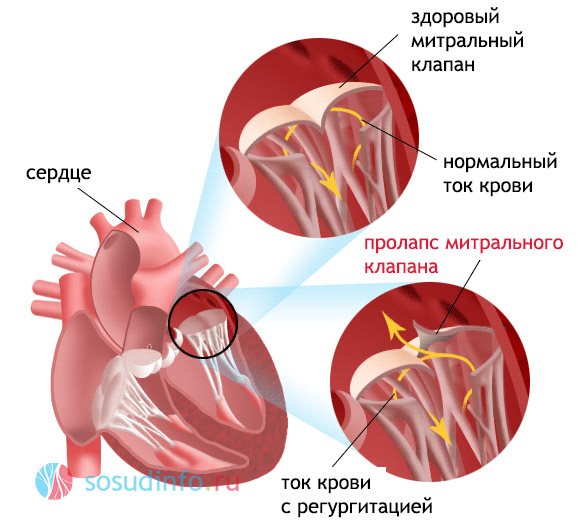
пролапс МК – распространенная МАРС, характерный как для детей, так и для взрослых
Пролапс митрального клапана – одна из наиболее частых форм МАРС, которая нередко сохраняется во взрослом возрасте. Признаки пролапса (провисания) створок зависят от степени выраженности аномалии и наличия или отсутствием регургитации. Симптомами ПМК считают слабость, утомляемость, низкую устойчивость к физическим нагрузкам, головокружения, кардиалгии. При аритмиях пациенты ощущают перебои в работе сердца, с которыми обычно и приходят к кардиологу для обследования.
Добавочная хорда левого желудочка (ДХЛЖ) – также частый феномен, протекающий бессимптомно или в виде патологии ритма сердца в связи с присутствием дополнительных путей проведения в «лишней» хорде.
Открытое овальное окно (ООО) считается наименее изученной формой МАРС. Клинические признаки ее сводятся к слабости, головокружениям, перебоям в работе сердца, выраженной эмоциональной неустойчивости. У большинства детей эта аномалия самопроизвольно исчезает в процессе роста и увеличения массы миокарда.
Общие вопросы
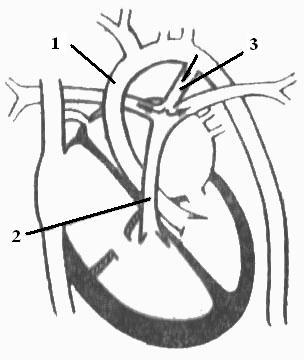
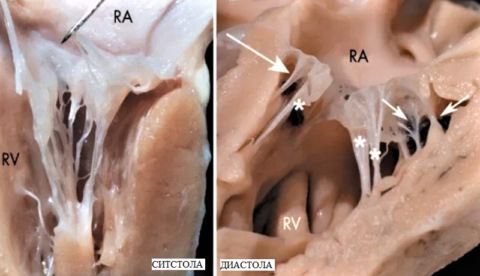 Стрелками обозначены 3 лишние базальные левожелудочковые сердечные «струны»
Стрелками обозначены 3 лишние базальные левожелудочковые сердечные «струны»
Отрыв дополнительных сердечных полусухожилий случается крайне редко, и в 99,99 % не представляет опасности для здоровья человека.
И да, и нет. Большинство парней, у которых есть лишние тяжи в сердечном желудочке будут служить в армии.
Призыву не подлежат лишь те, у которых дополнительное полусухожилие вызвало устойчивую аритмию с приступами, длящимися минимум по 7 дней без перерывов, + сердечную недостаточность. Имеющим подтвержденную ХСН ФК I–II выдается военный билет категории «В», а с МАРС-2 + аритмия + ХСН ФК III–IV — военный билет с категорией Д.
Вторую группу здоровья с ограничением физических нагрузок на уроках физкультуры и запрет на занятия спортом получает ребенок с МАРС-1, МАРС-3 и/или множественными поперечно-косыми полусухожилиями, которые препятствуют сердечной мышце адекватно реагировать на увеличение физической нагрузки.
Если же ребенок чувствует себя хорошо, не жалуется на плохое самочувствие и лишних тяжей у него 1 или 2, ограничивать его физическую активность абсолютно не целесообразно. Занимайтесь и будьте здоровы!
В заключительном видео в этой статье можно узнать много интересных, и самое главное необычных фактов про работу сердца и других внутренних органах человека, которые не проходят на уроках анатомии в школах, колледжах и ВУЗах.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
Порок сердца? Требуется операция.
- Марина Витальевна, Полевской:
- – По каким причинам у ребёнка может быть врождённый порок сердца? В каком возрасте лучше делать операцию?
– Нельзя сказать однозначно, какова причина развития порока сердца у ребёнка. Это может быть результат наследственности или инфекций, которые перенесла мать во время беременности, чаще всего негативные последствия вызывают перенесённые грипп и краснуха. Могут повлиять неблагоприятные условия труда будущей матери, в том числе длительная работа за компьютером, а также влияние окружающей среды. Как правило, мы активно пользуемся бытовой химией и не задумываемся о её вредном воздействии, разогреваем пищу в пластмассовой посуде в микроволновых печах, не подозревая, что при этом выделяются вредные вещества, которые приводят к различным серьёзнымм заболеваниям. Курение, алкоголь, употребление некоторых лекарственных препаратов, в частности, противозачаточных и противосудорожных, также могут привести к возникновению порока сердца у плода . Кстати, сердце у плода начинает развиваться очень рано, в четыре-шесть недель. Порой женщина ещё сомневается, беременна ли она, а сердце плода уже бьётся. Каждый год у нас в области рождается в среднем 1 100 детей с врождённым пороком сердца. Сейчас эту патологию выявляют очень рано, так как всем детям в возрасте одного месяца стараются делать УЗИ сердца. Такие обследования проводятся в межмуниципальных медицинских центрах в каждом из территориальных округов области. Эти центры есть в Первоуральске, Краснотурьинске, Ирбите, Каменск-Уральском, Нижнем Тагиле. Примерно половине детей, родившихся с пороком сердца, операцию делают в возрасте до года. В любом случае, чем раньше сделать операцию, тем лучше, поскольку порок сердца может привести к необратимым изменениям со стороны сосудов лёгких, и тогда оперативное вмешательство уже невозможно.
К слову
– Не могу не сказать о наших замечательных кардиохирургах, которые спасают детям жизнь. Отделение детской кардиохирургии Свердловской областной клинической больницы №1, которым руководит Константин Борисович Казанцев, занимает пятое место в стране по количеству операций на сердце, это порядка 450-460 операций в год. Я застала то время, когда у нас в области не было своей детской кардиохирургии. Мы отправляли детей в Москву или Новосибирск, они ждали получения квоты на операцию, некоторые из них до операции не доживали. В некоторых случаях, чтобы спасти ребёнка, операцию нужно делать буквально в первые дни жизни. Часто так бывает: привозят ребёнка к нам из области, смотрим — а тут нужно немедленное хирургическое вмешательств и у нас сейчас есть такая возможность.
Профилактика и прогноз при ППС
Таких мер профилактики, которые бы на сто процентов спасали бы от приобретенного порока сердца, нет. Но есть ряд мер, которые позволят снизить риск развития пороков сердца. Имеются ввиду следующие:
- своевременная терапия инфекций, вызванных стрептококком (в частности ангины);
- бициллинопрофилактика при факте ревматической атаки;
- прием антибиотиков перед хирургическими и стоматологическими манипуляциями при наличии риска инфекционного эндокардита;
- профилактика сифилиса, сепсиса, ревматизма: санация инфекционных очагов, правильное питание, режим труда и отдыха;
- отказ от вредных привычек;
- наличие умеренной физической нагрузки, доступные физические упражнения;
- закаливание.
Прогноз для жизни и трудоспособности людей с пороками сердца зависит от общего состояния, тренированности человека, физической выносливости. Если отсутствуют симптомы декомпенсации, человек может жить и работать в обычном режиме. Если же развивается недостаточность кровообращения, труд должен быть или облегчен, или прекращен, показано санаторное лечение на специализированных курортах.
Необходимо наблюдаться у кардиолога, чтобы отслеживать динамику процесса и при прогрессировании заболевания вовремя определить показания к кардиохирургическому лечению порока сердца.
Лечебные мероприятия
Если диагноз поставлен, но пациент не испытывает неудобства, связанного с нарушением, то никакого особого лечения не требуется. Несомненно, будет полезным здоровый образ жизни и умеренные физические нагрузки. Если же у пациента есть жалобы, разрабатывается план лечения. И методы терапии могут быть как консервативными, так и хирургическими: все зависит от тяжести состояния организма больного.
Лекарственная терапия состоит из таких групп препаратов:
- витамины B, которые улучшают питание основной мышцы сердца;
- микроэлементы калий и магний – для улучшения состояния сосудов и электрической передачи сердечной мышцы (Панангин, Аспаркам);
- ноотропные препараты – для ускорения мозговых процессов, большей выносливости организма к физическому труду и различным нагрузкам, а также для улучшения обменных процессов (Ноотропил, Пирацетам).
Хирургические методы лечения применяются только тогда, когда есть угроза жизни пациента: при серьезных нарушениях в сердечном ритме, в случае их систематического повторения. Тогда показана срочная госпитализация пациента в стационар. Вариантами хирургического вмешательства могут быть либо криодеструкция, то есть замораживание лжехорды с последующим ее отмиранием, либо ее иссечение.
Никогда не помешают такие дополнительные способы терапии, как регулярное и достаточное пребывание на открытом воздухе и занятия несложными видами спорта. Рекомендована здоровая пища, богатая микроэлементами и витаминами, не приветствуется фаст-фуд, сладкие газированные напитки, копчености. Показан отказ от употребления алкоголя и курения.
При соблюдении надлежащих терапевтических мер и рекомендаций врача риски при данной патологии практически отсутствуют, и осложнения бывают весьма редко. Чтобы их минимизировать, достаточно периодически проверять состояние сердца на ЭКГ и принимать укрепляющие витамины.
Прогнозы на дальнейшую жизнь пациента с лишней хордой в целом благоприятные. Если только не выявляются сопутствующие заболевания. Но и здесь при своевременном начале лечения можно устранить проблему и значительно повысить качество жизни пациента.
В любом случае, бережное отношение к своему здоровью является залогом успешной и долгой жизни без дискомфортных ощущений как со стороны сердечно-сосудистой системы, так и других органов и всего организма в целом
Главное – не пускать болезнь на самотек, а вовремя обратить на нее внимание и как можно раньше начать лечение
При УЗИ сердца обнаружили…
- Валентина Ивановна, Екатеринбург:
- – Моему внуку 14 лет. При проведении УЗИ сердца обнаружили, что у него аномальная хорда левого желудочка, диагноз – кардиопатия. В качестве лечения назначили только витамин В6. Чем такой диагноз грозит в будущем? Можно ли мальчику заниматься спортом?
– Аномальная хорда левого желудочка считается малой аномалией развития сердца. Хорды – это своего рода тоненькие ниточки из соединительной ткани, они есть в правом и левом желудочках, их функция – поддерживать сердечный клапан. Дополнительные хорды — видимо, в этом её аномальность — имеют около 90 процентов детей, никакого лечения и наблюдения у кардиолога при этом не требуется. Физические нагрузки вашему внуку не противопоказаны. Он может совершенно спокойно заниматься в спортивной секции, если дополнительная хорда – единственное отклонение, которое у него обнаружили, и при этом нет каких-либо жалоб на общее самочувствие.
- Татьяна Колоколова, Екатеринбург:
- – Ребёнку поставили диагноз – открытое функционирующее овальное окно. Что это значит?
– Пороком сердца открытое овальное окно не считается. Его относят, скорее, к МАРС (малые аномалии развития сердца). У ребенка, находящегося во внутриутробном состоянии, процесс кровообращения происходит не так, как у взрослого человека, так как в утробе ребенок не дышит, и легкие у него не работают, все необходимые питательные вещества он получает благодаря плацентарному кровообращению. Сердечно-сосудистая система функционирует благодаря трем отверстиям: овальному, артериальному и венозному. Овальное отверстие находится между правым и левым предсердиями, через него проходит кровь, минуя легкие. После рождения, с первым вдохом малыша, начинает функционировать малый круг кровообращения. Из-за увеличения поступающей крови, возрастает давление в левом предсердии, и овальное отверстие закрывается специальным клапаном, как дверцей. Происходит это функциональное закрытие в первые 3-5 часов жизни, а полное анатомическое закрытие, за счет срастания краев заслонки клапана и краев отверстия, через 2-12 месяцев. Иногда процесс зарастания тянется до двух лет, что тоже считается нормальным.
У некоторых деток отверстие зарастает не полностью, или не зарастает вообще. Такое часто происходит у недоношенных детей, а также бытует мнение, что у тех детей, чьи мамы злоупотребляли алкоголем или курили. Из-за генетических особенностей, клапан, закрывающий окно, может быть немного меньше размером, чем отверстие, и не в состоянии полностью прикрыть его. В большинстве случаев наличие открытого овального окна не вызывает серьезных беспокойств. Одно из сильнейших осложнений, возникающих на фоне функционирующего открытого овального окна — парадоксальная эмболия. Эмболы, тромбы, пузырьки газа, кусочки опухоли, инородные тела, из правого предсердия попав в левое, и, продолжив свой путь дальше, могут достичь сосудов головного мозга и вызвать инсульт, или локализоваться в любом другом органе с развитием тромбозов и инфарктов, но у детей и подростков таких осложнений практически не бывает.
- Светлана Екимкина, Екатеринбург:
- – У меня в детстве были шумы в сердце, после УЗИ поставили диагноз: пролапс митрального клапана. Как это может повлиять на здоровье в старости? Стоит ли ждать каких-либо ухудшений самочувствия? Никаких сердечных препаратов я не принимаю.
– Это достаточно распространенный вид изменений и, как правило, состояние человека при этом диагнозе остаётся стабильным. Прогрессировать болезнь может только из-за каких-то дополнительных причин: в результате заболеваний сосудов, к примеру, атеросклероза, воспалительных заболеваний сердца. Единственно, что вам следует исключить, – это большие физические нагрузки. При пролапсе митрального клапана мы два раза в год прописываем витамины, которые улучшают метаболизм сердечной мышцы, это препараты, содержащие калий и магний.
Возможные способы лечения и профилактики
Изучение данного заболевания у пациента проводится посредством проведения комплексного обследования, которое позволяет выявить наличие заболевания и его сложность:
- Осмотр кардиолога. Именно с него и начинается сам процесс обследования. В процессе прослушивания врач обязательно услышит шум в сердце и на основе этого назначит дополнительные обследования.
- УЗИ сердца.
- Кардиограмма (простая и с нагрузкой).
- Суточный мониторинг.
- Нагрузочные пробы.
Детальное изучение проведенных исследований поможет врачу сделать вывод о виде хорды, о ее количестве и опасности, которую она несет или не несет на организм человека. Чаще всего врачи уверяют родителей о том, что данное заболевание встречается очень часто среди детей и опасности для дальнейшей жизни ребенка оно не несет. Ставят ребенка на контроль, делая отметку о том, что услышанные шумы относятся к наличию в сердце хорды.
Несмотря на то, что хорда в сердце является абсолютно не опасным заболеванием, наличие многих хорд может вести к нарушению в сердечном ритме, что обернется трудностями в перенесении физических упражнений и нагрузок.
Такому ребенку придется ограничить физические упражнения. К примеру, придется отказаться от гимнастки, занятий танцами или физической культурой.
Юношей с подобным диагнозом не призывают в армию.
Наличие дополнительной хорды может стать поводом для ограничения в плавании (конкретно противопоказано нахождение под водой), опасными могут стать прыжки с парашютом. А о профессиональных видах спорта не может быть и речи.
Людям с лишней хордой нужно научиться рационально распределять всю физическую нагрузку в течение дня, равномерно чередуя ее с отдыхом.
Помимо этого, хороший эффект несет в себе физкультура лечебного назначения. Положительным образом оборачиваются упражнения строевого характера, занятия на скамейках, шведской стене, упражнения с использованием скакалки, мячей или обручей
Прыжки, бег, лазанье и танцевальный шаг также относятся к эффективной лечебной физкультуре.
Для таких людей очень важно следить за рациональным питанием.
Важно позаботиться о нормализации режима дня.
При наличии данного заболевания нужно позаботиться о нервной системе, поддерживая ее работу в стабильном состоянии.
Детям с лишней хордой противопоказано болеть хроническими заболеваниями. Важно постараться избегать болезней, которые могут ослабить организм и спровоцировать возникновение различных осложнений.
Аномальная хорда в сердце не излечивается простыми лекарственными препаратами. Но забывать о здоровье нельзя ни в коем случае. Наоборот, больной должен помнить о стадии риска, не забывать о профилактике, заботясь о соблюдении режима дня, придерживаясь правильного рационального питания.
И пусть большинство специалистов не считают наличие дополнительной хорды каким-либо отклонением, забывать о ее наличии все-таки нельзя, ведь любые заболевания сердца несут в себе негативный фактор риска для здоровья и жизни человека.
В случаях, когда пациент испытывает дискомфорт и у него проявляются вышеперечисленные симптомы наличия хорды, врачами назначается медикаментозное лечение.
- Чтобы обеспечить дополнительное питание сердечной мышцы, применяются группы витаминов. Витамины подбираются и назначаются врачом. Их применение проводится курсом.
- Для нормализации процессов реполяризации используются препараты с большим содержанием калия и магния, которые также применяются определенным курсом в соответствии с прописанным режимом врача.
- Для улучшения процессов обмена веществ в клетках, используются антиоксиданты.
Несмотря на то, что в основном назначаемые препараты витамины, применение их без ведома врача категорически противопоказано. Врач подбирает лекарственные препараты в соответствии с индивидуальными показателями, с историей болезни, проявляющихся симптомах и многих других факторах. В любом случае врачи советуют своим пациентам не зацикливаться на заболевании, а вести нормальный образ жизни без перенапряжений организма.