Одонтогенный гайморит
Содержание:
- Лечение гайморита без прокола пазухи
- Диагностика гнойного гайморита
- Виды
- Симптомы хронического фронтита
- Лечение
- Причины возникновения и течение болезни
- Методы диагностики
- Стоимость
- Изготовление основы
- Симптомы одонтогенного гайморита
- Что беспокоит
- Причины синусита
- Диагностика заболевания
- Профилактика стрептодермии
- Полезные свойства и лекарственное действие
- Двусторонний гайморит — как лечить?
- Возможные причины заложенности носа
- Как проводят курс коротковолнового ультрафиолетового облучения?
Лечение гайморита без прокола пазухи
Эффективное лечение воспалительного процесса в гайморовых пазухах может назначить только ЛОР. В домашних условиях вылечивают лёгкую форму. Курс лечения хроники может составить только специалист, основываясь на результатах инструментальных и лабораторных методов исследования.
Лечение гайморита без прокола включает:
- медикаментозную терапию;
- сосудосуживающие капли;
- физиотерапевтические процедуры;
- народные средства.
Медпрепараты – эффективный способ избавиться от заболевания. Терапия включает: антибиотики, обезболивающие, противовоспалительные, при бурном протекании аллергической реакции – гормональные, лекарственные средства. .
Антибактериальные препараты назначаются пациенту ЛОРом, исходя из чувствительности возбудителя к лекарственному средству. При хроническом протекании можно подобрать эффективный антибиотик, основываясь на результатах бактериального посева. При обострениях чаще ЛОР выписывает пенициллины с клавулановой кислотой, макролиды. Антибиотики также расширяют соустья.
Нестероидные противовоспалительные и обезболивающие средства нужно использовать симптоматически, их длительное употребление усугубляет отёчность. При сильных аллергических протеканиях ЛОР включает в состав терапии гормональные препараты.
Сосудосуживающие капли:
- сужают сосуды;
- снимают воспаление;
- стимулируют эвакуацию застоявшейся слизи;
Врачи не рекомендуют злоупотреблять назальными каплями: препараты вызывают быстрое привыкание и нарушают естественное выделение слизистых масс из носовой полости.
ЛОР включает физиотерапевтические процедуры в состав комплексной терапии для: улучшения кровообращения, снятия заложенности, устранения головных болей и восстановления слизистой.
Эффективные физиопроцедуры:
- электрофорез – увеличивает эффективность медпрепаратов путём улучшения их проникновения в ткани при помощи электромагнитных волн;
- УФЧ – устранение головных болей, повышение концентрации витамина D, укрепление сосудов;
- магнитотерапия – снятие отёчности, восстановление слизистой;
- лазерная терапия – бактерицидное действие.
ЛОРы отдают предпочтение двум эффективным методикам промывания носа без прокола пазухи: методу «кукушка» и использованию ЯМИК-катетера.
«Кукушка» – перемещение жидкостей без прокола гайморовой пазухи под воздействием отрицательного давления с помощью шприца. В одну ноздрю вводится медпрепарат, с другой – отсасывается содержимое.
Использование ЯМИК-катетера наиболее эффективная замена пункции. Принцип действия – создание пространства для эвакуации слизи путём повышения давления в синусах. Катетер из мягкого латекса не травмирует ткани.
Общие противопоказания к обоим методам промывания носа: острая стадия гайморита, высокая температура, эпилепсия, психические заболевания, повышенное внутричерепное и глазное давление.
Ингаляции не вылечивают от заболевания. Они способствуют отхождению слизи при помощи пара, оказывают противомикробное действие. Ингаляции – эффективный способ при условии, что он является дополнением к медикаментозной терапии. Запрещено при гнойной форме гайморита, гной может пойти в евстахиевы трубы, что чревато искажением звуков, потерей слуха.
Промывание в домашних условиях не рекомендуется. Превышение давления струей жидкости может привести к разрыву верхнечелюстной пазухи. Низкое давление – процедура мало эффективная, результатом будет усиление боли в ноздрях из-за вымывания слизистой.
Можно ли вылечить заболевание народными средствами? Без применения антибиотиков и противомикробных препаратов уничтожить патогенную микрофлору невозможно. Самостоятельное назначение с помощью народных средств может привести к обширному нагноению, в таком случае возникнет неизбежность прокола под анестезией. Эффективный способ – лечение сухими компрессами. Также используют травяные отвары для ингаляции, растворы для промывания на основе йода, фурацилина.
Диагностика гнойного гайморита
При хронической форме болезни назначается диагностическая пункция. Она выполняется через нижний носовой ход и дает возможность определить количество и характер содержимого. После бактериологического исследования пунктата во многих случаях удается определить возбудителя болезни. Это дает возможность выбора наиболее эффективных антибиотиков для лечения гнойного гайморита.
Методы диагностики:
- передняя риноскопия после обработки слизистой сосудосуживающими средствами;
- эндоскопия полости носа с помощью гибкого оптического прибора малого диаметра;
- УЗИ верхнечелюстных пазух для оценки толщины их стенок и наличия экссудата;
- рентгенография придаточных пазух для определения патологических изменений слизистой, оценки пневматизации (наличия воздуха) и количества гнойного содержимого в пазухе;
- компьютерная томография – наиболее информативный способ диагностики хронического гайморита, который позволяет определить распространенность и характер поражения.
Лечение гнойного гайморита в острой форме обычно не требует проведения такого комплекса исследований. Диагностика осуществляется на основании клинических данных.
Виды
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов
Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
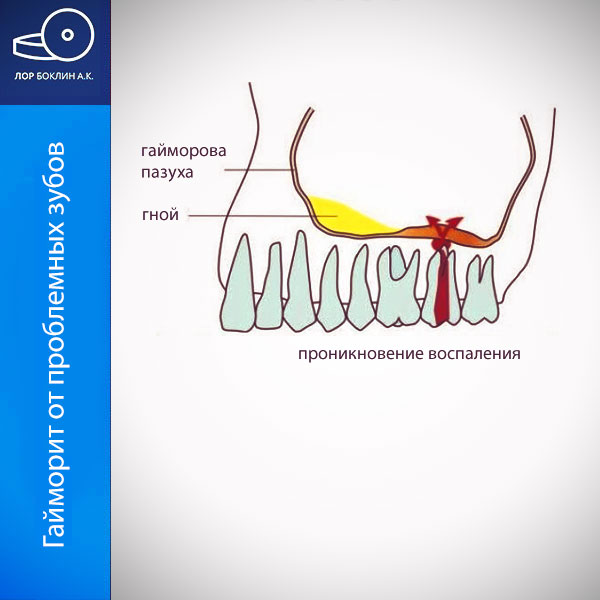
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.

Симптомы хронического фронтита
- течение болезни проходит приступообразно: ремиссии сменяются обострением заболевания;
- при обострениях появляются симптомы острого фронтита; при ремиссии сохраняются давление и тяжесть в лобной части головы, которая усиливается при наклонах и нагрузках;
- в висках появляется пульсирующая боль; беспокоит постоянная ноющая головная боль;
- присутствуют выделения из носа, часто они имеют примеси гноя и крови; но чувства полной заложенности нет;
- сохраняются отеки, давление в глазах;
- по утрам из-за стекания гнойной слизи по задней стенке глотки могут появляться отхаркивание мокроты и тошнота;
- утомляемость повышена.
Одним из главных показателей развития патологического процесса при фронтите является температура. При острой форме, которая при надлежащем лечении длится 3 недели, гипертермия может достигать 38°С — 40°С. При хронической форме температура может быть незначительной или отсутствовать вообще. Но отсутствие температуры при лобном синусите не свидетельствует о выздоровлении, потому что сохраняются характерные боли.
Главные признаки заболевания лобным синуситом – это постоянные ноющие головные боли. Они носят характер распирания, сжимания, пульсации, усиливаясь при наклонах головы вперед или выполнении физических нагрузок. Болезненность может появиться из-за вибрации при поездках в транспорте.
При переохлаждении или последствиях ОРВИ в лобных синусах увеличивается давление, боли нарастают. Бессонница и умственное напряжение, переутомление и прием кофе или алкоголя могут усилить головные боли даже без обострения заболевания. Боль становится невыносимой, неврологической.
Самая интенсивная точка боли в области лба отмечается над переносицей (выше на 2 см). Если воспалена одна из пазух, боль сильнее локализуется с одной стороны. При постукивании по лбу появляется ноющая боль. При наличии воспаления при надавливании на надбровные ткани боль будет держаться долго.
Лечение
В процессе лечения хронического верхнечелюстного синусита необходимо восстановить дренажно-вентиляционную функцию, удалить болезнетворное отделяемое и стимулировать восстановительные процессы. Для достижения успеха назначается антибиотики широкого спектра действия (амоксициллин, аугментин, панклав и др), противовоспалительный препараты, сосудосуживающие капли в нос, антигистаминные препараты, пункции верхнечелюстной(ных) пазух до чистых промывных вод, либо промывания околоносовых пазух методом перемещения жидкости (вакуум-дренаж). Если эффект от назначенного лечения не наступает в течение недели, следует продолжить лечение вплоть до хирургического в ЛОР-отделении больницы.
Если промывные воды при пункции верхнечелюстной пазухи имеют белый, темно-коричневый или черный цвет, можно заподозрить грибковое поражение. В этом случае необходимо отменить антибиотики и провести противогрибковое лечение. При подозрении на анаэробную природу процесса, который характеризуется неприятным запахом отделяемого, отрицательным результатом при бактериологическом исследовании содержимого, следует проводить оксигенацию (метод лечения кислородом под высоким давлением) просвета пазухи.
В случае необходимости длительного дренирования нужно установить дренаж в пазуху и через него ежедневно (до 3-х раз в день) ее промывать. В случае сильной локальной боли, которая подтверждена рентгенологическим исследованием, и неэффективностью консервативного лечения в течение 3-х суток, а также при появлении признаков осложнений показано немедленное направление в ЛОР-стационар, чтобы провести хирургическую санацию.
Причины возникновения и течение болезни
Верхнечелюстной синусит пазухи бывает:
- катаральным;
- гнойным;
- пристеночно-гиперпластическим;
- полипозным;
- фиброзным;
- кистозным;
- аллергическим.
В качестве возбудителя заболевания выступает кокковая флора, чаще всего стрептококк. В последнее время в качестве возбудителей стала выступать грибковая микрофлора, анаэробы, вирусы. Отмечают также рост различного вида агрессивных ассоциаций, которые повышают степень болезнетворности возбудителей. Из-за перехода воспалительного процесса в хроническую форму происходит обструкция (закрытие) выводного отверстия (соустья) и нарушается дренажно-вентиляционная функция, что приводит к накоплению экссудата и воспалительный процесс обостряется.
Развитию заболевания способствуют:
- деформации перегородки носа;
- синехии (патологические сращения в полости носа);
- аденоиды;
- агрессия патогенных микроорганизмов, а также формирование их ассоциаций.
Предрасполагают к развитию этого заболевания следующие факторы:
- неполное излечение острого ринита;
- аллергия;
- снижение местного и общего иммунитета;
- нарушение микроциркуляции слизистой оболочки и проницаемости сосудов и тканей.
Методы диагностики
Диагностикой причин заложенности носа занимается врач-оториноларинголог. Чтобы выяснить, что стало причиной заложенности, пациенту проводят:
- риноскопию (осмотр полости носа), в ходе которой доктор оценивает состояние слизистой оболочки носа, нижних носовых раковин, наличие искривления носовой перегородки, крупных образований в носу;
- эндоскопическое исследование – позволяет рассмотреть отдалённые участки носовой полости, которые не видны при риноскопии;
- рентгенологическое исследование пазух носа или синуссканирование при подозрении на воспаление околоносовых пазух;
- лабораторные анализы: анализы крови, мочи (для подтверждения наличия в организме воспалительного процесса), мазок из носоглотки (для определения типа возбудителя заболевания).
После проведения диагностики и установления причины заложенности пациенту предлагается эффективная тактика лечения.
Стоимость
|
Прием специалиста с видеоэндоскопическим осмотром уха, горла, носа и гортани, постановка диагноза, рекомендации по обследованию, назначение лечения |
2 000 руб. |
|
Прием специалиста с видеоэндоскопическим осмотром уха, горла, носа и гортани, постановка диагноза, рекомендации по обследованию, назначение лечения |
2 500 руб. |
|
МК-редукция носовых раковин (бесплатное наблюдение 3 месяца) Уменьшение объема нижних носовых раковин с помощью инновационного аппарата. Молекулярно-резонансная технология позволяет восстановить носовое дыхание, не повреждая слизистую оболочку носа и не разрушая структуру самой носовой раковины. |
24 600 руб. |
|
МК-редукция носовых раковин (бесплатное наблюдение 1 год) Уменьшение объема нижних носовых раковин с помощью инновационного аппарата. Молекулярно-резонансная технология позволяет восстановить носовое дыхание, не повреждая слизистую оболочку носа и не разрушая структуру самой носовой раковины. |
34 600 руб. |
|
Пункция верхнечелюстной пазухи Прокол пазухи через нижний носовой ход |
5 500 руб. |
|
Лаваж носоглотки (аспирация по Зондерману) Отсасывание слизи из носа |
1 500 руб. |
|
«Кукушка»-промывание носа и околоносовых пазух методом вакуумного перемещения жидкостей |
1 500 руб. |
Изготовление основы
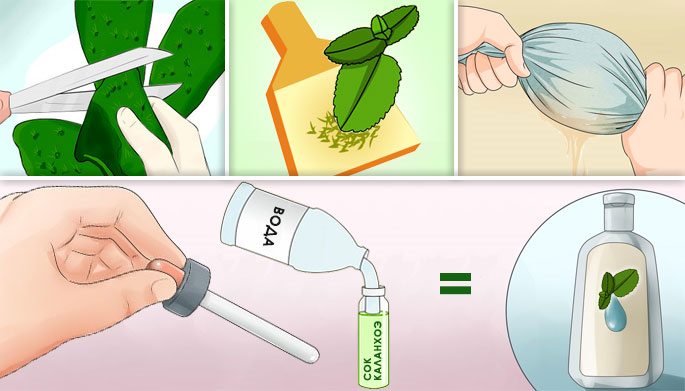
Итак, как же приготовить своими руками целебный сок каланхоэ при гайморите? Рецепт этого средства на самом деле предельно прост:
- выберите растение старше трех лет;
- аккуратно срежьте часть стебля и несколько нижних листков;
- отправьте сырье в холодильник на неделю;
- тщательно вымойте листья;
- поместите растение в ступку и перемелите его до состояния кашицы с помощью пестика;
- отожмите получившийся сок, воспользовавшись несколькими слоями марли;
- отправьте флакон с лекарством в холод еще на 2 дня;
- снова пропустите средство через марлю.
Хранить такое лекарство можно не дольше суток. Непосредственно перед использованием его следует нагреть до комнатной температуры.
Симптомы одонтогенного гайморита
Одонтогенный гайморит протекает в две стадии. Если симптомы острой стадии пациент игнорировал, то заболевание со временем перейдет в хроническую стадию, с менее выраженными симптомами.
Острая стадия:
- Тяжесть в носу, его заложенность с одной стороны;
- Несильные боли в подглазничной или щечной области лица. В некоторых случаях может болеть половина лица целиком;
- Гнойные выделения из заложенной половины носа;
- Болезненность второго премоляра или первого или второго моляра при надкусывании;
- Нарушение обоняния;
- Общее плохое самочувствие: температура, головные боли, озноб, проблемы со сном.
Изменений в конфигурации лица пациента не наблюдается, хотя иногда могут немного отекать мягкие ткани щечной или подглазничной области, что приводит к легкой асимметрии. При прощупывании передней стенки пазухи отмечается небольшая болезненность. В ротовой полости можно отметить очаг воспаления на слизистой оболочки перед первым моляром, а надавливание на причинный зуб также вызывает болевые ощущения.
В носовой полости отмечается присутствие гнойного отделяемого, слизистая оболочка на большой половине отечная и гиперемированная. Также при остром процессе наблюдается лимфаденит на соответствующей стороне.
Хроническая стадия:
- Периодически возникающие болевые ощущения;
- Чувство распирания и тяжести в щечной или подглазничной области;
- Обильные выделения из половины носа, а также образование в ней корок;
- Бывает, что симптомов не наблюдается вообще.
Общее состояние больного хроническим одонтогенным гайморитом обычно не страдает. Отек тканей щеки не наблюдается, однако надавливание на переднюю стенку гайморовой пазух может вызывать боль. Слизистая в преддверии полости рта воспаленная.
При обследовании полости носа обнаруживаются полипозные разрастания, корки или гнойное отделяемое.
Что беспокоит
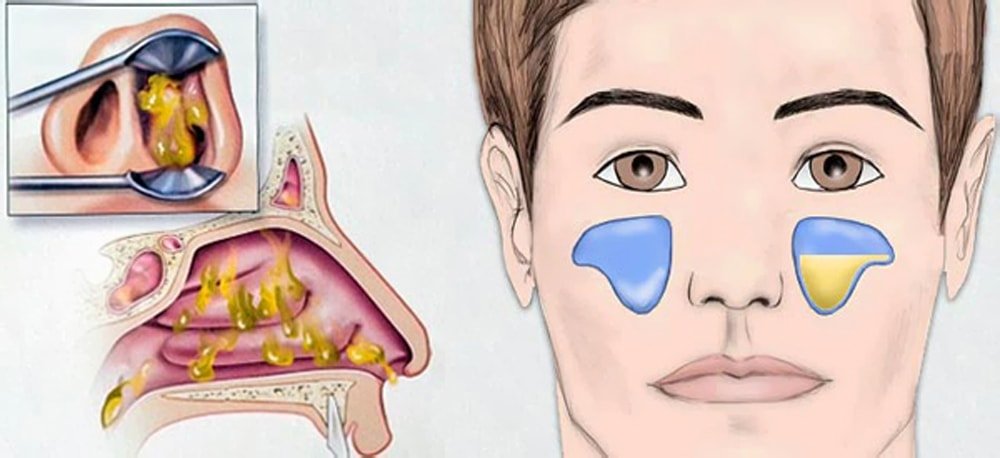
Признаки гайморита яркие, поэтому их сложно спутать с проявлениями других заболеваний. К основным относятся:
- заложенность носа — вместе с этим возникает затрудненное дыхание;
- отсутствие обоняния — при этом женщина может также плохо чувствовать вкусы;
- выделения из носа — гнойные, зеленоватые или желтоватые, слизистые (но бывают при гайморите не всегда);
- боли в голове — локализуются во лбу, в околоносовой области и переносице, могут усиливаться при наклонах головы вперед, а также при легких постукиваниях пальцами по лбу, боль может ощущаться и внутри черепа, «за глазами»;
- отеки — может появляться отечность века и щеки на стороне воспаления;
- изменение голоса — он становится гнусавым;
- дискомфорт — возникает ощущение тяжести и постороннего предмета в голове;
- ухудшение памяти, рассеянность, бессонница — при запущенной форме.
Чаще всего все эти симптомы проявляются ближе к вечеру, особенно когда женщина принимает горизонтальное положение. Также отмечается повышение температуры тела, что часто ошибочно связывают с простудой.
Причины синусита

Также воспаление может быть связано с:
- аномалиями строения носа;
- травмами и деформацией носа в течение жизни;
- аденоидами;
- полипозом носа;
- хроническими заболеваниями;
- аллергией;
- перенесенными тяжелыми формами ОРВИ;
- постоянными простудами;
- плохой гигиеной рта и несвоевременным посещением стоматолога.
Есть группа лиц, которые в большей степени подвержены этим заболеванием и развитием у него осложнений. Это:
- дети от 9 лет;
- пожилые люди;
- астматики;
- госпитализированные больные с травмами головы;
- диабетики;
- ВИЧ-инфицированные;
- люди, страдающими гормональными сбоями;
- пациенты с гипотиреозом, муковисцидозом, синдромом Картагенера;
- частые пассажиры самолетов, которые тяжело переносят скачки давления.
Диагностика заболевания
 Лечение гайморита занимается врач оториноларинголог. На основании жалоб пациента, врач проводит общий осмотр носовой полости и пазух носа. При гайморите наблюдается общий отек, воспаление, гнойные выделения из пазух носа. Дополнительно проводится рентген исследование верхнечелюстных пазух, на снимке при гайморите наблюдается характерное потемнение. Для уточнения диагноза и определения характера отделяемого проводится диагностическая пункция содержимого пазухи. Наличие и степень развития воспалительного процесса можно определить с помощью анализов крови и мочи.
Лечение гайморита занимается врач оториноларинголог. На основании жалоб пациента, врач проводит общий осмотр носовой полости и пазух носа. При гайморите наблюдается общий отек, воспаление, гнойные выделения из пазух носа. Дополнительно проводится рентген исследование верхнечелюстных пазух, на снимке при гайморите наблюдается характерное потемнение. Для уточнения диагноза и определения характера отделяемого проводится диагностическая пункция содержимого пазухи. Наличие и степень развития воспалительного процесса можно определить с помощью анализов крови и мочи.
Для дифференцированной диагностики типа и характера воспаления проводится – КТ, эндоскопическое исследование пазух носа, УЗИ, МРТ, цитологическое исследование патологического отделяемого и определение его чувствительности к антибиотикам и другие исследования. При аллергической природе гайморита необходимы исследования для выявления типа аллергена. Комплексная диагностика заболевания помогает врачу не только выявить гайморит, но и определить наиболее эффективное лечение патологии.
Профилактика стрептодермии
Болезнь может поразить человека в любом возрасте. Нет стопроцентной защиты. Однако, если придерживаться мер профилактики, риск заражения значительно снижается.
Меры таковы:
- соблюдение санитарно-гигиенических правил и норм;
- здоровый образ жизни без вредных привычек, с полноценным сном и правильным режимом отдыха;
- полноценное, сбалансированное питание;
- своевременное лечение зубов и других стоматологических патологий.
Ежедневно необходимо умываться теплой водой, принимать душ. Мыло рекомендуется дегтярное, резорциновое или серное. Следить за чистотой рук и ногтей, менять своевременно нательное белье.
Следует заниматься физкультурой, чаще бывать на свежем воздухе и всячески повышать иммунитет. Если произошло повреждение кожи – царапины, ссадины, сразу же стоит обработать их зеленкой, йодом, перекисью водорода.
Важно также не допускать хронических заболеваний, а если они есть, контролировать состояние здоровья, предупреждая обострения.
Ответы на часто задаваемые вопросы к дерматологу:
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
- С какими симптомами необходимо обратиться к дерматологу?
- Какое оборудование есть в вашей клинике для диагностики кожных заболеваний?
- Как вызвать дерматолога на дом?
- Какие кожные заболевания заразны?
- Помощь дерматолога в клинике
- Помощь дерматолога на дому
- Как записаться к дерматологу?
Полезные свойства и лекарственное действие
Каланхоэ при гайморите назначают потому, что растение оказывает противовоспалительное, антибактериальное, противовирусное действие, что и помогает нейтрализовать недуг. При проникновении в ткани повышается местный иммунитет, улучшается обмен веществ и регенерация. Устраняя микробы полезные вещества растения снимают воспаление слизистой оболочки верхнечелюстной пазухи, сужают сосуды, что способствует нормализации дыхания. Отхождение слизи и гноя наблюдается при чихании, вызванном раздражением рецепторов. Свободный воздухообмен позволяет замедлить патологические процессы.
Одновременно с освобождением носовых ходов происходит заживление трещинок и иных повреждений, повышается местный иммунитет, что позволяет избежать рецидива.
Двусторонний гайморит — как лечить?
Если поставлен диагноз «двусторонний гайморит у ребенка», лечение можно проводить амбулаторно и в домашних условиях (стационар для детей в крайних случаях), но обязательно под контролем ЛОР-врача. Необходимо точно соблюдать график посещения оториноларинголога и выполнять все его предписания. В «ЛОР клинике доктора Зайцева» применяются консервативные методы лечения двухсторонней формы: антибиотики для уничтожения инфекции назначаются по строгим показаниям, противоотёчные и сосудосуживающие препараты для снятия заложенности носа, обезболивающие средства для снятия болевого синдрома, промывания пазух и физиопроцедуры, закрепляющие противовоспалительный эффект.
Промывание пазух лучше проводить под руководством опытного врача-оториноларинголога: неверные и неумелые манипуляции могут привести к попаданию антисептика в ухо и вызвать отит. Промывание пазух носит имя американского врача-оториноларинголога Артура Проетца, который впервые применил эту методику. Но в народе больше прижилось название «кукушка». Суть метода: пациенту в одну ноздрю вливают антисептический раствор, при этом одновременно из другой вытягивая патогенное содержимое под давлением из пазух в специальный медицинский отсасыватель. Во время процедуры нужно произносить «ку-ку, ку-ку», чтобы раствор случайно не попал в глотку и маленький пациент не поперхнулся. Эта манипуляция безопасна для малышей и существенно облегчает состояние больного.
Когда консервативных методов недостаточно, врач предложит сделать прокол пазухи, чтобы очистить ее содержимое и поместить внутрь антисептик — эта мера применяется редко, но в условиях нашей клиники процедура для малыша пройдет практически безболезненно и быстро.
Альтернативой прокола является процедура с использованием ЯМИК-катетера. Под местной анестезией катетер, имеющий два баллона, вводится в ноздрю. Оба баллона раздувают: задний в носоглотке, передний в ноздре. Носовая полость оказывается закрытой. С помощью шприца из полости выкачивается воздух. Создаваемый вакуум приоткрывает пазухи, и их гнойное содержимое отсасывается в шприц. У данного метода есть как свои преимущества, так и недостатки. Разумеется, обо всех них на приеме расскажет наш ЛОР-врач и поможет определиться, какой метод будет более эффективным и комфортным.
В любом случае лечение гайморита у ребенка любой формы, в том числе двухсторонней, нужно проводить комплексно, используя как медикаментозные средства, так и физиологические процедуры. Если маленькому пациенту стало заметно лучше, бросать рекомендованный врачом курс лечения не следует. Нужно доделать все процедуры и закрепить положительный лечебный эффект.
При своевременном обращении к специалистам нашей клиники, при соблюдении всех рекомендаций вылечить двустороннюю форму заболевания не составит труда.
Пожалуйста звоните, будем рады вам помочь!
Возможные причины заложенности носа
Появление заложенности носа может быть вызвано самыми разнообразными причинами, среди них:
- Простудные заболевания (ОРВИ, грипп). При простуде заложенность носа – один из самых характерных симптомов. Также болезнь сопровождается слизистыми выделениями из носа, повышением температуры, дискомфортом в горле.
- Синуситы (воспаления околоносовых пазух). Основными признаками синусита кроме заложенности являются боль и чувство давления в области пазух, слизе- или гноетечение из носа, повышенная температура тела, потеря обоняния.
- Хронический ринит. Если заложенность носа длится больше месяца, это может говорить о хроническом воспалении слизистой носа. Хронический насморк подразделяется на несколько видов: катаральный (лёгкая форма), гипертрофический (когда слизистая оболочка носа утолщается), атрофический (слизистая истончается), вазомоторный (вызванный проблемой с тонусом кровеносных сосудов в носу), аллергический (возникает при контакте с аллергеном) и медикаментозный (при постоянном использовании сосудосуживающих капель для носа).
- Аллергические реакции (частая причина). Заложенность в этом случае возникает при контакте человека с аллергеном (пылью, пыльцой, шерстью домашних животных и т.п.). Заложенность носа сопровождается обильным слизетечением, зудом в носу, покраснением кожных покровов.
- Полипы в носу. Это своеобразные выросты слизистой оболочки околоносовых пазух, которые разрастаясь, спускаются в полость носа и мешают нормальной циркуляции воздуха.
- Искривлённая носовая перегородка. Заложенность в этом случае ощущается обычно с одной стороны и не проходит при использовании сосудосуживающих капель. Искривление перегородки может быть врождённым, а может появиться в течение жизни из-за травм носа.
- Опухоли носоглотки. Это доброкачественные или злокачественные новообразования в носоглотке, которые мешают воздуху полноценно продвигаться по дыхательным путям.
- Неблагоприятные внешние факторы. К этой категории можно отнести работу на «вредных» производствах, где человек постоянно вдыхает вредные вещества, пыль и т.п.; проживание в месте с неблагополучной экологией; сухой воздух в помещении. Эти причины обычно не требуют лечения. Заложенность проходит при устранении неблагоприятных факторов.
Как проводят курс коротковолнового ультрафиолетового облучения?
Ультрафиолетовые лучи хорошо помогают при многих болезнях, но с их применением есть одна сложность. Излучение может проникнуть в ткани лишь на небольшую глубину — не более 1 мм. Поэтому его приходится подводить непосредственно к тому месту, где нужно лечить.
Есть специальные аппараты и насадки, при помощи которых ультрафиолетовые лучи направляют в нос или в горло (на стенки глотки, миндалины).
Во время процедуры вас попросят сесть на стул перед прибором, немного запрокинуть голову и вставить насадку в рот или в нос. После этого врач включает аппарат — и КУФ начинает действовать. Вам не будет больно, и вообще, вы ничего не почувствуете. Нужно будет лишь посидеть минут 15, пока ультрафиолетовые лучи делают свое дело. Количество процедур бывает разным — назначения врача будут зависеть от заболевания.
Помимо непосредственного воздействия, УФ-лучи оказывают и общеукрепляющий эффект. Поэтому при некоторых респираторных заболеваниях помогает облучение лица, шеи, груди.