Абсцесс легкого — симптомы и осложнения
Содержание:
- Online-консультации врачей
- Симптомы Хронического абсцесса легких:
- Диагностика и лечение
- Диагностика
- Что такое Острый абсцесс и гангрена легких —
- Что такое Хронический абсцесс легких —
- Профилактика
- 2.Причины
- К каким докторам следует обращаться если у Вас Острый абсцесс и гангрена легких:
- Что провоцирует / Причины острого абсцесса и гангрены легких:
- Механизмы развития
- Прогноз и профилактика
- Симптомы одонтогенного гайморита
- ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
- Патоморфология
- Плевроцентез или торакоцентез
- Классификация
- Причины
- Пути передачи
- К каким докторам следует обращаться если у Вас Хронический абсцесс легких:
- Симптомы Хронического абсцесса легких:
- Диагностика абсцесса легкого
- Симптоматика
Online-консультации врачей
| Консультация сексолога |
| Консультация психиатра |
| Консультация психолога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация психоневролога |
| Консультация специалиста по лазерной косметологии |
| Консультация специалиста по лечению за рубежом |
| Консультация офтальмолога (окулиста) |
| Консультация диетолога-нутрициониста |
| Консультация косметолога |
| Консультация вертебролога |
| Консультация проктолога |
| Консультация пластического хирурга |
| Консультация гомеопата |
| Консультация нефролога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Симптомы Хронического абсцесса легких:
В периоде клинической ремиссии хронический абсцесс может протекать почти бессимптомно или же проявляться небольшим кашлем со скудной слизистой или слизисто-гнойной мокротой. Иногда отмечается упорное кровохарканье. У более тяжелых больных отмечаются дефицит массы, одышка при физических нагрузках, пальцы в виде «барабаииых палочек». Физикальные данные, как правило, малоииформативны. Рентгенологически отмечается- участок пневмосклероза и полость, обычно неправильной формы, лучше определяемая на томограммах или же при селективной бронхографии. Бронхи в окружности полости деформированы, иногда расширены. При функциональном исследовании отмечаются ограничительные или смешанные нарушения вентиляции. Бронхоскопически выявляется эндоброихит, максимально выраженный в зоне дренирующего бронха.
При обострениях, обычно связанных с переохлаждением, вирусной инфекцией или другими факторами, снижающими местную и общую резистентность, у больного повышается температура, ухудшается самочувствие, усиливается кашель, причем мокрота становится гнойной, более обильной и нередко приобретает неприятный запах. В зоне поражения могут выявляться перкуторное притупление и разнокалиберные хрипы. В крови появляется лейкоцитоз, нарастает анемия. Рентгенологически на фоне пневмосклероза возникает инфильтрация легочной ткани, а в полости выявляется уровень жидкости. При повторных обострениях изменения в области хронического абсцесса могут прогрессировать.
Диагностика и лечение
Лечением абсцесса легких занимается врач пульмонолог — специалист по дыхательным путями их хроническим заболеваниям. Главные способы установить наличие абсцесса — это рентгеноскопия, компьютерная томография, анализ крови и анализ мокроты на выявление инфекции и бактерий. Только после этих методов обследования специалист установит наличие абсцесса. В этом случае больному необходима госпитализация.
Лечение абсцесса легкого невозможно без учета спровоцировавшего его заболевания. Лекарственная схема, которую выберет врач, будет зависеть от результатов анализа химического состава крови и мокроты, чтобы как можно эффективнее воздействовать на источник воспаления. Как правило, медикаментозное лечение основано на антибиотиках. Пульмонолог назначает операционное вмешательство при невысокой эффективности лекарств после месяца лечения.
Госпитализированному больному обеспечивается особенное положение на кушетке, чтобы гной в легких не мешал свободнее дышать. Также лечение предусматривает регулярное медицинское наблюдение и обильное здоровое питание.
Абсцесс легкого поддается лечению, но, тем не менее, перенесшие его пациенты подвержены опасности повторных заболеваний дыхательной системы.
| (Нет голосов) |
Диагностика
Диагностировать пневмонию должен врач, основываясь на симптомах, и данных медицинского осмотра. Жесткое дыхание, хрипы при прослушивании грудной клетки через стетоскоп являются наиболее часто встречающимися отличительными признаками.
Характер и тип заболевания, а также способ лечения, помогают определить дополнительные анализы и мероприятия:
- Пульсоксиметр — прибор, надеваемый на палец, позволяет быстро, в режиме реального времени определить насыщенность крови кислородом — сатурацию. Низкие значения — повод для более детального исследования.
- Ренген грудной клетки — исследует легкие на наличие пораженных областей.
- КТ — компьютерная томография — более точное рентгеновское исследование легких.
- Анализ крови — с анализом структуры позволяет определить природу инфекции: вирусную, грибковую или бактериальную.
- Анализ мокроты — помогает определить какой организм вызывает пневмонию.
- Бронхоскопия — осмотр легких под наркозом проводится специальной трубкой, бронхоскопом, опускаемой в легкие для детального исследования.
Что такое Острый абсцесс и гангрена легких —
Абсцессом называется более или менее отграниченная полость, формирующаяся в результате гнойного расплавления легочной паренхимы.
Гангрена легкого представляет собой значительно более тяжелое патологическое состояние, отличающееся обширным некрозом и ихорозным распадом пораженной ткани легкого, не склонным к четкому отграничению и быстрому гнойному расплавлению.
Существует и промежуточная форма инфекционной деструкции легких, при которой некроз и гнойно-ихорозный распад имеют менее распространенный характер, причем в процессе его отграничения формируется полость, содержащая медленно расплавляющиеся и отторгающиеся секвестры легочной ткаии. Такая форма нагноения получила название гангренозного абсцесса легкого. Между этими тремя формами инфекционной деструкции легких не всегда легко провести четкую грань.
В терапевтической клинике широкое хождение имеет также термин «абсцедирующая пневмония», который, строго говоря, не является самостоятельным диагнозом, а обозначает лишь определенный период в динамике заболевания, когда на фоне клинически и рентгенологически определяемой пневмонической инфильтрации появляются первые признаки инфекционной деструкции (гнойная или ихорозная мокрота, просветления на фоне гомогенного затенения и т. д.).
Некоторые авторы условно считают легочными абсцессами лишь гнойные полости, диаметр которых превосходит 2 см. Формирование же на фоне пневмонической инфильтрации более мелких, часто множественных очагов деструкции, обычно обнаруживаемых на аутопсии, обычно входит в морфологический диагноз так же, как абсцедирующая пневмония. В рамках клинического диагноза этим термином лучше не пользоваться.
Что такое Хронический абсцесс легких —
Критерии для определения хронического абсцесса не являются общепризнанными. В случаях, когда острое нагноение в легком удалось купировать и в остаточной полости периодически возникают вспышки обострения, вопрос представляется достаточно ясным. Однако в ряде случаев острые явления ликвидируются лишь частично, дренаж осуществляется плохо, в полости абсцесса задерживается гной или сохраняется секвестр, а гнойная интоксикация не ликвидируется в течение длительного времени. В таких наблюдениях критерием перехода острого абсцесса в хроническую форму условно считают двухмесячный срок, который правильнее исчислять не с начала заболевания, а с начала специализированного интенсивного лечения. В этой ситуации полное или хотя бы «клиническое» выздоровление представляется весьма маловероятным, хотя и не исключается полностью.
Профилактика
Главный способ профилактики пневмококковой инфекции — вакцинация (рис. 3). В России с 2014 года вакцинопрофилактика от пневмококка внесена в Национальный календарь прививок и проводится для детей в возрасте старше 2 месяцев. Иммунизация выполняется двумя вакцинами:
- Превенар-13. Защищает от заражения 13 наиболее опасными серотипами пневмококка, включая устойчивые к антибактериальной терапии. Иммунизация вакциной Преванар-13 проводится в 2 месяца с последующей ревакцинацией в 4,5 и в 15 месяцев. Вакцина может использоваться для детей в возрасте до 5 лет. Если первая прививка выполняется позже, чем в 2 месяца, схему вакцинации врач назначает индивидуально.
- Пневмо-23. Используется для вакцинации людей из групп риска: часто и подолгу болеющие дети старше 2 лет, взрослые старше 65 лет, люди с ослабленным иммунитетом, с тяжелыми хроническими болезнями.
Вакцина Пневмо-23 является полисахаридной. Это значит, что антитела вырабатываются в результате реакции на полисахариды, покрывающие пневмококк. Сама бактерия в составе вакцины отсутствует — ее имитируют полисахариды, являющиеся частью ее оболочки. Конъюгированная вакцина Превенар-13 для формирования иммунного ответа кроме полисахаридов использует белок-носитель, и это ускоряет реакцию, помогает дольше сохранять эффект иммунизации. Однако она защищает от меньшего числа серотипов возбудителя.
Важно! Детей чаще прививают конъюгированными вакцинами, они формируют более устойчивый иммунитет и защищают на более долгий срок. Взрослых вакцинируют полисахаридными вакцинами, ревакцинация взрослых против пневмококка проводится каждые 5 лет
Для профилактики пневмококковой инфекции и ее осложнений также могут использоваться неспецифические меры: укрепление иммунитета, прием витаминов, ведение здорового образа жизни, исключение контактов с болеющими людьми.
2.Причины
Абсцесс брюшной полости развивается по описанному выше сценарию, и в большинстве случаев является осложнением диффузного (разлитого) перитонита – воспаления брюшины. Такого рода абсцессы, единичные или множественные, могут возникать в самых разных зонах внутрибрюшного пространства и обычно формируются вследствие бурной активности сразу нескольких патогенных и условно-патогенных культур, которые в благоприятных для них условиях буквально «набрасываются» на здоровые ткани.
Нередко абсцедированием осложняются травмы брюшной полости, в том числе хирургические (0,5-1,5% плановых и неотложных полостных операций), прободения язвы желудка и двенадцатиперстной кишки, инфекционно-воспалительные заболевания желудочно-кишечного тракта и других внутренних органов.
К каким докторам следует обращаться если у Вас Острый абсцесс и гангрена легких:
Пульмонолог
Терапевт
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о острого абсцесса и гангрены легких, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Что провоцирует / Причины острого абсцесса и гангрены легких:
Основные формы инфекционных деструкции легких в общем не отличаются этиологической специфичностью. В последние годы произошли существенные изменения во взглядах на этиологию абсцессов и гангрены легких. Если в недавнем прошлом наиболее частыми возбудителями инфекционных деструкции считались гноеродные кокки, и прежде всего золотистый стафилококк, то в настоящее время благодаря усовершенствованным методам взятия материала для посева, исключающим его загрязнение микрофлорой верхних дыхательных путей и полости рта, а также достаточно сложным приемам доставки и культивирования этого материала в анаэробных условиях, было установлено, что возбудителями абсцесса и гангрены легких часто являются в прошлом мало изучавшиеся анаэробные микроорганизмы неклостридиаль-ного типа. К ним относятся Bacteroides melanmogenicus, Bacteroides fragilis, Fusobacterium nucleatum, Fusobacterium necrophorum, Peptostreptococcus и некоторые другие. По данным. S. Finegold , при абсцессах легких, связанных с аспирацией, анаэробная флора выделяется у 90 % больных, причем в 50-60 % наблюдений обнаруживается исключительно анаэробная микрофлора. Стафилококк является возбудителем деструкции главным образом при абсцессах, осложняющих эпидемический грипп. Более редко причинами так называемых «стафилококковых деструкции» я
Механизмы развития
Чаще всего абсцессы возникают при инфицировании такими микроорганизмами, как:
- гемолитический стрептококк,
- золотистый стафилококк,
- синегнойная палочка,
- клебсиеллы,
- бактероид.
Обычно в воспалении участвует не один возбудитель, а комплекс микроорганизмов (микст-инфекция).
Переходу процесса в хронический способствует нарушенный отток гноя из полости абсцесса через бронхи. Имеет значение и сниженная сопротивляемость организма, нечувствительность микробов к применяемым антибиотикам, неэффективное дренирование полости.
К 6 – 8 неделе течения абсцесса вокруг гнойной полости формируется соединительнотканная капсула, которая называется пиогенной – с этого времени можно считать патологию хронической. Со временем она становится все толще и ригидней, уплотняется и легочная ткань вокруг – начинается пневмосклероз. Питание легочной ткани нарушается, что усугубляет болезнь и поддерживает воспаление – которое, в свою очередь, усиливает пневмосклероз. Так формируется порочный круг, приводящий к хронизации процесса.
Прогноз и профилактика
Для большинства случаев вирусной пневмонии прогноз является благоприятным, и заболевание лечится за 14 дней. В 30-40% случаев течение болезни может быть тяжелым, затяжным (до 3-4 недель) с риском развития хронических болезней органов дыхания. Дыхательная функция легких после пневмонии может быть снижена в результате образования очагов фиброза (рубцов) в местах поражения легочной ткани (рис. 4).
Снизить риск развития вирусной пневмонии можно несколькими способами (рис. 5).
Пройти вакцинацию. Есть несколько видов вакцин для профилактики гриппа и других вирусных инфекций. Нужно проконсультироваться с врачом, чтобы составить график прививок. Вакцинация особенно важна для людей из групп риска.
Важно! Во время повышенного риска развития пневмоний (весна, осень) следует подумать о получении вакцин против гриппа, пневмококка, гемофильной инфекции
Соблюдать правила гигиены и меры предосторожности. Нужно чаще мыть руки, а в период эпидемий пользоваться средствами индивидуальной защиты (медицинскими масками и перчатками), стараться избегать мест скопления людей
Желательно меньше контактировать с болеющими людьми.
Отказаться от вредных привычек: не курить и ограничить употребление алкоголя. Это поможет улучшить общее состояние здоровья и снизит нагрузку на иммунитет.
Контролировать общее состояние здоровья
Важно укреплять иммунитет, правильно питаться, принимать рекомендованные врачом витамины, достаточно спать, быть физически активным.
Симптомы одонтогенного гайморита
Одонтогенный гайморит протекает в две стадии. Если симптомы острой стадии пациент игнорировал, то заболевание со временем перейдет в хроническую стадию, с менее выраженными симптомами.
Острая стадия:
- Тяжесть в носу, его заложенность с одной стороны;
- Несильные боли в подглазничной или щечной области лица. В некоторых случаях может болеть половина лица целиком;
- Гнойные выделения из заложенной половины носа;
- Болезненность второго премоляра или первого или второго моляра при надкусывании;
- Нарушение обоняния;
- Общее плохое самочувствие: температура, головные боли, озноб, проблемы со сном.
Изменений в конфигурации лица пациента не наблюдается, хотя иногда могут немного отекать мягкие ткани щечной или подглазничной области, что приводит к легкой асимметрии. При прощупывании передней стенки пазухи отмечается небольшая болезненность. В ротовой полости можно отметить очаг воспаления на слизистой оболочки перед первым моляром, а надавливание на причинный зуб также вызывает болевые ощущения.
В носовой полости отмечается присутствие гнойного отделяемого, слизистая оболочка на большой половине отечная и гиперемированная. Также при остром процессе наблюдается лимфаденит на соответствующей стороне.
Хроническая стадия:
- Периодически возникающие болевые ощущения;
- Чувство распирания и тяжести в щечной или подглазничной области;
- Обильные выделения из половины носа, а также образование в ней корок;
- Бывает, что симптомов не наблюдается вообще.
Общее состояние больного хроническим одонтогенным гайморитом обычно не страдает. Отек тканей щеки не наблюдается, однако надавливание на переднюю стенку гайморовой пазух может вызывать боль. Слизистая в преддверии полости рта воспаленная.
При обследовании полости носа обнаруживаются полипозные разрастания, корки или гнойное отделяемое.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
• Дифференциальную диагностику абсцесса проводят с полостными образованиями различной природы, которые могут быть выявлены на рентгенограммах и при проведении КТ. К ним относят туберкулёз, распадающиеся опухоли лёгких, нагноившиеся кисты, актиномикоз, реже паразитарные кисты, гранулематоз Вегенера и очень редко саркоидоз лёгких.
• При дифференциальной диагностике абсцесса лёгкого с туберкулёзными кавернами (см. рис. 24-4) учитывают наличие контакта с бацилловыделителями. Туберкулёзные полости чаще располагаются в сегментах I, II и VI, в них редко наблюдают горизонтальный уровень жидкости. Типичным для туберкулёза считают появление в лёгких очагов-отсевов. Деструктивные формы туберкулёза обычно сопровождаются выделением бактерий, обнаруживаемым при микроскопии мазка, окрашенного по Цилю-Нильсену, бактериологическом исследовании, а в высокоспециализированных учреждениях — при ПЦР. В сомнительных случаях следует провести бронхоскопию и бактериологическое исследование содержимого бронхов.
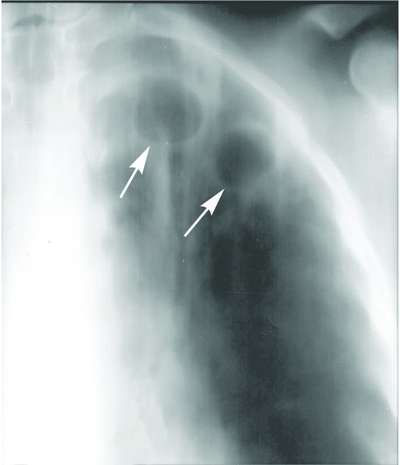 Рис. 24-4. Продольная томограмма больного с фиброзно-кавернозным туберкулёзом верхней доли левого лёгкого. Наблюдение А. Визеля.
Рис. 24-4. Продольная томограмма больного с фиброзно-кавернозным туберкулёзом верхней доли левого лёгкого. Наблюдение А. Визеля.
• Пристеночно расположенный абсцесс дифференцируют с эмпиемой плевры. Проведение КТ позволяет точно определить топографию полостного образования, его принадлежность к паренхиме лёгких или плевральной полости.
Патоморфология
В начале развития абсцесса легкого ткань уплотняется, поскольку присутствует воспалительная инфильтрация. Позже в центре инфильтрата появляется гнойное расплавление; формируется отграниченная от близлежащей ткани полость. Стенка абсцесса содержит клеточные элементы воспаления, фиброзную и грануляционную ткани. Острый абсцесс с перифокальной воспалительной инфильтрацией легочной ткани может перейти в хроническую форму с образованием плотной пиогенной оболочки. В полости абсцесса находится жидкий или пастообразный гной.
Гангрена с патоморфологической точки зрения характеризуется массивным омертвением, не имеющим явных границ, переходящее в близлежащую уплотненную и отечную ткань легкого. На фоне массивного некроза образуются множественные полости неправильной формы, которые постепенно увеличиваются, сливаются.
Плевроцентез или торакоцентез
В ходе этих процедур происходит механическое удаление жидкости. Обезболивание производится местной анестезией.
Обычно врач старается перед центезом стабилизировать состояние сердечно-сосудистой и дыхательной систем с помощью симптоматической терапии.
Пациент находится в положении сидя, слегка наклонившись вперед, руки кладет на специальный стол или заводит за голову.
Жидкость откачивается (аспирация жидкости из плевры), вставляются катетеры, через которые еще некоторое время выделяется экссудат. Откачивание жидкости из легких не занимает много времени – около 15 минут.
После этого катетеры изымаются и место прокола опять обрабатывают спиртом. Накладывается стерильная повязка.
Иногда, при необходимости, катетеры оставляют на некоторое время. Проводят контрольную рентгенографию.
Процедура откачивания жидкости должна выполняться исключительно в стерильных условиях. Поэтому откачивание жидкости из легких на дому не проводят.
В зависимости от цели аспирация может быть терапевтической или диагностической.
Процедуру выполняют опытные высококвалифицированные врачи, которые специализируются на лечении различных заболеваний, в том числе и у онкологических больных. После торакоцентеза легкие могут снова расправиться, состояние больного улучшается, возвращается возможность проведения активной терапии по назначению врача.
Наши врачи имеют большой опыт проведения торакоцентеза.
После проведения процедуры у больных восстанавливается дыхательная функция, повышается качество и продолжительность жизни.
Требуется предварительная запись!
Наши врачи высшей квалификационной категории со стажем работы более 20 лет!
и.о. главного врача
Дипломированный врач, и.о. главного врача, председатель лечебной комиссии, реабилитолог
Мокринский Юрий Александрович
Врач специалист
Дипломированный врач, специалист по лечению заболеваний органов дыхания и сердечно-сосудистой системы.
Валл Татьяна Евгеньевна
Врач специалист
Врач-специалист, реабилитолог, функциональный диагност, терапевт, кардиолог, пульмонолог, член научного совета.
Телефон: 8 (495) 648-62-44
Классификация
По клинико-морфологической форме выделяют такие процессы:
- гангренозные абсцессы;
- гнойные абсцессы;
- гангрену легкого.
По патогенезу деструктивные пневмониты могут быть такими:
- гематогенными
- бронхогенными (постпневмоническими, аспирационными, обтурационными)
- травматическими
- прочими (например, нагноение может переходить из близлежащих тканей)
Абсцесс легкого делят на такие формы:
- острая
- хроническая (абсцесс длится от 2-3 месяцев)
Также абсцессы легких бывают первичными и вторичными. Первичные формируются при отмирании легочной ткани в процессе поражения паренхимы легких, зачастую такое бывает при пневмонии. Если абсцесс является следствием септической эмболии или прорыва внелегочного абсцесса в легкое, то его причисляют к вторичным.
Абсцессы легких могут быть одно- и двусторонними (затрагивает одно или оба легкого), а также единичным или множественным. Следующая классификация: центральные и периферические. Но такое деление не актуально для гигантских абсцессов.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна — Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения — воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).
Пути передачи
Заразиться пневмококком можно от его носителя, даже если у него нет симптомов болезни. Болезнь передается в основном воздушно-капельным путем: во время разговора, при кашле или чихании. Человек легко заражается пневмококком, особенно при тесном контакте с тем, кто уже заболел (рис. 1).
Кто в группе риска?
Любой человек может заразиться пневмококковой инфекцией. Для некоторых людей выше и опасность заражения пневмококком, и риск появления тяжелых заболеваний из-за него. В группе риска по пневмококку:
- Дети младшего возраста. Инфекция особенно опасна для детей младше 2 лет и часто провоцирует у них воспаление легких, менингит в тяжелой форме, острый отит.
- Пожилые люди переносят пневмококковую инфекцию тяжелее, даже если у них нет хронических болезней.
- Люди с бронхитом, хронической обструктивной болезнью легких, другими заболеваниями органов дыхания чаще заболевают пневмонией в случае заражения пневмококком.
- Люди со сниженным иммунитетом. Инфекция опасна для больных ВИЧ, пациентов стационаров, которые проходят долгое лечение, для людей с сахарным диабетом, болезнями печени, сердечно-сосудистой системы, другими хроническими заболеваниями, а также для тех, кто проходит курс химиотерапии при лечении онкологических заболеваний.
- Курящие. Курение снижает местный иммунитет, что увеличивает риск заразиться и делает течение болезни более тяжелым.
К каким докторам следует обращаться если у Вас Хронический абсцесс легких:
Пульмонолог
Терапевт
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Хронического абсцесса легких, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Симптомы Хронического абсцесса легких:
В периоде клинической ремиссии хронический абсцесс может протекать почти бессимптомно или же проявляться небольшим кашлем со скудной слизистой или слизисто-гнойной мокротой. Иногда отмечается упорное кровохарканье. У более тяжелых больных отмечаются дефицит массы, одышка при физических нагрузках, пальцы в виде «барабаииых палочек». Физикальные данные, как правило, малоииформативны. Рентгенологически отмечается- участок пневмосклероза и полость, обычно неправильной формы, лучше определяемая на томограммах или же при селективной бронхографии. Бронхи в окружности полости деформированы, иногда расширены. При функциональном исследовании отмечаются ограничительные или смешанные нарушения вентиляции. Бронхоскопически выявляется эндоброихит, максимально выраженный в зоне дренирующего бронха.
При обострениях, обычно связанных с переохлаждением, вирусной инфекцией или другими факторами, снижающими местную и общую резистентность, у больного повышается температура, ухудшается самочувствие, усиливается кашель, причем мокрота становится гнойной, более обильной и нередко приобретает неприятный запах. В зоне поражения могут выявляться перкуторное притупление и разнокалиберные хрипы. В крови появляется лейкоцитоз, нарастает анемия. Рентгенологически на фоне пневмосклероза возникает инфильтрация легочной ткани, а в полости выявляется уровень жидкости. При повторных обострениях изменения в области хронического абсцесса могут прогрессировать.
Диагностика абсцесса легкого
- Общий анализ крови. Лейкоцитоз может быть выраженным, при этом лейкоцитарная формула сдвинута влево, имеется токсичная зернистость нейтрофилов, повышена скорость оседания эритроцитов (СОЭ). Во 2-й фазе заболевания показатели заметно улучшаются. В том случае, когда процесс переходит в хроническую форму, уровень СОЭ еще более увеличивается, и держится на одном уровне, но остается относительно стабильным, имеет место анемия.
- Анализ мочи. Наблюдаются цилиндрурия, микрогематурия и альбуминурия. Чем тяжелее протекает абсцесс, тем сильнее выражены изменения в моче.
- Биохимические показатели крови. Концентрация сиаловых кислот, серомукоида, α2- и γ-глобулинов увеличивается. Снижение уровня альбуминов свидетельствует о переходе абсцесса в хроническую форму.
- Общий анализ мокроты. Проводят на выявление наличия эластических волокон (признак распада легочной паренхимы), атипичных клеток (признак опухолей), на присутствие микобактерий туберкулеза, гематоидина и жирных кислот.
- Бактериологический посев мокроты. Направлен на выявление возбудителя заболевания и определение его чувствительности к противомикробным препаратам.
- Рентгенография легких. Обладает наибольшей информативностью для постановки диагноза, а также позволяет дифференцировать абсцесс легкого и другие заболевания бронхолегочной системы.
- КТ или МРТ легких. Проводят в сложных для диагностики случаях.
- ЭКГ, спирография, пикфлоуметрия, бронхоскопия. Проводятся для подтверждения или исключения осложнений абсцесса легкого.
- Пункция плевральной полости. Проводится при возникновении в качестве осложнения экссудативного плеврита.
Симптоматика
Абсцесс легких обладает ярко выраженной симптоматикой, так как гнойное воспаление в грудной летки воздействует не только на дыхательную систему, но и на мышечный тонус, работу сердца, позвоночник. Данное заболевание сопровождается:
-
сильной болью в груди, отдающей в спину;
-
нарушение дыхания (прерывистое, поверхностное дыхание);
-
резкая боль на вдохе и выдохе;
-
дискомфорт при развороте грудной клетки;
-
высокая температура (при обострении может достигать 40 градусов);
-
кашель с гнойным или гнойно-кровавым отхаркиванием.
Помимо приведенных выше симптомов, абсцесс легких сопровождается повышенной утомляемостью, слабостью, болью в горле. Больной может испытывать проблемы пищеварения, и проблемы сердца из-за нарушения газообмена в организме. В особо тяжелых случаях абсцесс приводит к новым опухолям, гангрене легких, воспалительным процессам других внутренних органов или к летальному исходу.