Атеросклероз
Содержание:
- Подготовка к процедуре
- О факторах риска и эпидемии сердечно-сосудистых заболеваний
- Проба с подскоками
- Что такое носовое кровотечение?
- Ортостатическая проба
- Кардиология нужна всем
- Что делает флеболог
- “Умные” гаджеты — помощник в контроле сердца
- Стресс-эхокардиография – ответы на вопросы пациентов
- Сосудистый хирург. Прием в Москве
- Фонокардиография и эхокардиография
- Проблема века — атеросклероз
- Тест с приседаниями
- Диагностика заболеваний сердца по ЭКГ
- Тромбы в левых отделах сердца
- Преимущества и недостатки УЗИ при обследовании шейных сосудов
Подготовка к процедуре
Проводится коронарография сосудов сердца после того, как пациент к ней подготовится:
за неделю до процедуры пациенту необходимо прекратить приём препаратов, разжижающих кровь (если такие ранее были показаны);
за несколько дней пациент должен сдать кровь на общий анализ, биохимию, ВИЧ, сифилис, гепатит, резус-фактор;
за 2-3 дня пациент проходит ЭКГ и ЭХО (УЗИ сердца);
если процедура назначена на утро, то последний приём пищи и воды должен быть вечером, не позднее 18:00 (в противном случае во время процедуры может начаться рвота);
с утра перед процедурой необходимо опорожнить мочевой пузырь и кишечник (чаще всего делают очистительную клизму).
О факторах риска и эпидемии сердечно-сосудистых заболеваний
Заболевания сердечно-сосудистой системы ежегодно убивают такое колоссальное количество людей, что уже несколько десятилетий являются лидером в конкурсе на звание «самого массового убийцы ХХI века». По прогнозам Всемирной организации здравоохранения (ВОЗ), к 2030 году примерно 23,6 миллиона человек умрут от сердечно-сосудистых заболеваний, в основном от инсульта и ишемии.
Трагедия ситуации в том, что заболевания этой группы протекают бессимптомно: иногда инфаркт или инсульт становится первым вестником того, что на состояние сердца и сосудов нужно обратить внимание. Очевидное решение проблемы — ранняя диагностика, регулярный контроль давления и сердечных ритмов — сталкивается с неумолимым человеческим фактором: пациенты, убежденные, что вместо сердца у них пламенный мотор, отмахиваются от врачебных рекомендаций, не желая тратить время на профилактику
Самые важные факторы риска сердечно-сосудистой смертности, о них уже стало известно к концу 50-х годов, — возраст и отягощенная наследственность. Это то, на что повлиять нельзя. Но есть и другие: курение, артериальная гипертония, уровень холестерина, , ожирение. На них повлиять можно. К сороковым годам ХХ века стало ясно, что люди стали чаще всего умирать не от инфекций, как это было раньше, а от сердечно-сосудистых заболеваний. Поэтому был организован Американский институт сердца, и с 1948 года во Фрамингеме, небольшом городке рядом с Бостоном, всех жителей города включили в исследование, которое продолжается и сейчас. Им измеряют уровень артериального давления, сахара, фибриногена и другие показатели. Эти данные потом были подтверждены в крупных рандомизированных контролируемых исследованиях: созданы специальные таблицы, которые позволяют оценить риск смерти в течение 10 лет в зависимости от факторов. Кстати, контроль факторов риска удлиняет жизнь и улучшает ее качество.
Проба с подскоками
Данный тест, как и предыдущий, помогает определить работоспособность сердечно-сосудистой системы. Особенно он важен для спортсменов и людей, чья трудовая деятельность связана с интенсивными физическими нагрузками, влияющими на работу сердца.
Проведение теста:
- Измерьте пульс в положении сидя в течение минуты (можете потратить на эту процедуру 15 секунд, но тогда полученный результат умножьте на 4). При этом Вы должны быть абсолютно спокойны.
- Запишите результат.
- Встаньте, положите руки на пояс и сделайте 60 подскоков за 30 секунд (прыжки должны быть неглубокими – тело должно подниматься на 5 – 6 см над уровнем пола).
- Снова измерьте пульс, но уже в положении стоя.
- Запишите результат.
- Отдохните в течение одной минуты и вновь измерьте пульс, но уже в сидячем положении.
- Сравните результаты по аналогии с пробой Мартине-Кушелевского либо путем математических вычислений.
Если Вы решили прибегнуть к помощи математики, то для получения результатов придерживайтесь следующего алгоритма:
- Сложите три полученных результата (пульс в состоянии покоя, непосредственно после прыжков и через одну минуту после прыжков).
- Отнимите от полученной суммы число 200.
- Разделите полученный результат на 10.
Результат теста:
- 1 – 5: Вы – обладатель здорового сердца, поэтому тренируйтесь без опасений.
- 6 – 10: несмотря на то, что Ваше сердце работает хорошо, уделите его состоянию больше внимания.
- 11 – 15: Ваше сердце подает Вам сигнал о том, что в его работе происходят изменения, способные привести к развитию серьезных патологий сердечно-сосудистой системы.
- 15 и более: срочно запишитесь на консультацию к кардиологу! Ваше сердце в опасности!
Примечание! Если Вы не привыкли к физическим нагрузкам или имеете в анамнезе заболевания сердца, начните с половинной нагрузки: с 30 подскоков или 10 приседаний, если для проверки сердца используете пробу Мартине-Кушелевского. В том случае, если Ваш пульс участился менее чем на 50%, можете проходить полные варианты тестов.
Что такое носовое кровотечение?
Носовое кровотечение – распространенное заболевание лор-органов, представляющее собой истечение крови из сосудов носа в результате травмы, местного заболевания или на фоне заболевания организма. Считается острой патологией и требует безотлагательной скорой медицинской помощи. Отсутствие медицинской помощи приводит к ухудшению состояния человека вплоть до летального исхода. Поэтому недооценивать данное состояние и считать его кратковременным недомоганием — частая ошибка пациентов. В истории известен факт, когда предводитель племен Гуннов — Аттила, не захватил римскую империю, скончавшись в западной Европе от носового кровотечения.
Ортостатическая проба
Это наиболее простой тест, который проводится с утра:
- Проснувшись и не вставая с постели, измерьте свой пульс в течение 10 секунд.
- Полученный результат умножьте на 6.
- Спокойно встаньте с кровати и вновь измерьте пульс.
Результаты пробы:
- Нормальным считается повышение пульса на 10 – 14 уд./мин.
- Если пульс учащается до 20 уд./мин. – состояние Вашего сердца удовлетворительное.
- Если учащение пульса более 20 уд./мин. – Вам необходима консультация специалиста.
И помните о том, что о проблемах с сердцем могут свидетельствовать следующие симптомы:
- Одышка при минимальных физических нагрузках.
- Частые головокружения.
- Повышенная потливость.
- Отечность рук и ног.
- Быстрая утомляемость.
В сочетании с результатами домашней самодиагностики их появление должно стать поводом к обращению к терапевту либо кардиологу для проведения полного обследования, постановки диагноза и назначения лечения.
Будьте здоровы и берегите сердце!
Кардиология нужна всем
У многих есть устойчивое мнение, что кардиология — это область науки для тех, “кому за 50”. Но по оценкам Национального исследовательского центра «Здоровое питание», в России у 59% женщин и 54% мужчин старше 20 лет есть лишний вес, а 15% и 28,5% страдают ожирением. То есть у каждого третьего россиянина трудоспособного возраста есть избыточный вес или ожирение — факторы риска сердечно-сосудистых заболеваний. Нездоровый образ жизни, который приводит к развитию заболеваний кардиологического профиля, чаще всего формируется в детском и подростковом возрасте, а со временем риск сердечно-сосудистых заболеваний только повышается. Поэтому профилактику следует начинать с детства.
В сосудах нет нервных окончаний, они не болят. Поэтому их поражение происходит постепенно и симптомы проявляются, только тогда, когда развиваются осложнения: ишемия или инфаркты органов, чаще после 50 лет у мужчин и после 60 лет у женщин. Но процессы, которые вызывают необратимые изменения, начинаются намного раньше и их проще предотвратить. Поэтому всем мужчинам после 40 лет и женщинам после 50 лет нужно проходить профилактические обследования у кардиолога с проведением , биохимических маркеров и нагрузочных проб.
Если есть семейная история ранних инфарктов или инсультов, если пациент курильщик или страдает сахарным диабетом, если у него повышенное артериальное давление или хроническая болезнь почек, если человек просто плохо переносит физические нагрузки, то обязательно нужно прийти к кардиологу в возрасте более раннем, чем 50 или 40 лет. И, чем раньше, тем лучше.
Что делает флеболог
Как мы разобрались выше, флебологом называется сосудистый хирург, занимающийся:
- Диагностикой заболеваний вен (варикоза, хронической венозной недостаточности, тромбозов и тромбофлебитов, трофических язв).
- Лечением венозных нарушений любой локализации.
- Профилактикой болезней вен.
Возникающая вследствие флеботромбоза или хронической венозной недостаточности болезнь лечится по-разному. И решающую роль в определении оптимального метода исцеления играет диагностика. От ее качества во многом зависит результат терапии.
Для того чтобы провести правильное лечение, врач назначает следующие виды диагностики:
- Проведение УЗИ сосудов. Это может быть допплерография, дуплексное или триплексное сканирование.
- Рентгеновскую ангиографию и флебографию. При данном методе внутривенно вводят контрастное вещество, а затем делают рентгеновские снимки.
- Флебоманометрию, которая позволяет измерить давление в венах.
- Флебосинцитиографию. Метод, который так называется, использует внутривенное введение радионуклидных веществ и слежение за ними на экране гамма-камеры.
Чтобы оценить состояние и особенности кровотока, а также исключить возможные осложнения терапии, лечащий врач дополнительно может назначить общий и биохимический анализ крови, общий анализ мочи и коагулограмму.
Только врач специалист в данной сфере, может точно определить диагноз и назначить лечение.
После установления диагноза врач назначает соответствующее лечение, которое бывает:
- Консервативным. Врач назначает медикаменты для приема внутрь, наружные мази и гели, а также компрессионный трикотаж и лечебную гимнастику.
- Разными видами хирургического вмешательства. Эти методы еще называются оперативным лечением.
- Склеротерапией. В сосуд вводят склерозирующее вещество, в результате чего его стенки слипаются.
- Лазерной терапией. Воздействие на поверхностные сосуды осуществляется лазерным лучом. В результате кровь в сосуде нагревается до 60-70 градусов по Цельсию. От такой температуры гемоглобин сворачивается, эндотелий сосуда повреждается, его стенки слипаются, и сосуд замещается фиброзной тканью. Это называется лазерной коагуляцией.
После проведенного лечения и для профилактики развития заболеваний вен на ногах флебологи советуют соблюдать несложные, но очень эффективные правила. Это небольшой перечень, включающий самомассаж, лечебную физкультуру, исключение длительного стояния на ногах, сидения в позе «нога на ногу» и циркулярного сдавливания ног тугой одеждой или резинками. Также рекомендуется ношение компрессионного трикотажа.
Подведем итог. В большинстве случаев о том, к какому врачу обратиться и кто такой флеболог, пациенты узнают уже тогда, когда возникает острая необходимость в посещении данного специалиста. В то же время, заниматься лечением вен нужно при появлении самых начальных признаков их поражения или даже просто при наследственной предрасположенности к венозной патологии. А при наличии симптомов болезни вен необходимо сразу же обратиться к одному из трех специалистов: флебологу, сосудистому хирургу или хирургу общей практики, которые смогут правильно диагностировать и вылечить заболевание.
Варикозное расширение вен и другие сосудистые заболевания встречаются довольно часто, поэтому рано или поздно может возникнуть необходимость обратиться за медицинской помощью. Все, кто замечает у себя проблемы с венами, задаются вопросом: как называется врач, который занимается болезнями сосудов?
Постановкой диагноза и лечением сосудистых патологий занимается несколько специалистов: флеболог, сосудистый хирург, ангиолог. В зависимости от причин, которые вызвали заболевание, и особенностей его течения может понадобиться помощь врачей других специальностей. Необходимость в дополнительных консультациях определяется после первичного осмотра и сбора анамнеза пациента.
“Умные” гаджеты — помощник в контроле сердца
Мне очень нравятся современные устройства, которые позволяют оценить, какую нагрузку выполнил человек в течение дня, сколько прошел шагов и километров, какая при этом была частота пульса. Это полезно, так как часто уровень нагрузки рассчитывается именно по пульсу. Еще нравятся устройства, которые позволяют оценить длительность и качество сна (по фазам сна). Это очень полезная функция для людей, живущих в современном мире, когда и удовольствия, и работа продлеваются за счет сна. Между тем, только во сне организм восстанавливается, вылечивается и усваивает дневную информацию. “Умные” гаджеты — мой любимый подарок всем, кто мне дорог.
Стресс-эхокардиография – ответы на вопросы пациентов
Стресс ЭхоКГ – это ультразвуковое исследование сердца в сочетании с нагрузкой на него. Оно позволяет выявить на начальной стадии заболевания сердца, которые не проявляются в состоянии покоя.
Суть метода заключается в том, чтобы исследовать сердце в то время, когда оно работает с максимальной частотой и требует большего количества кислорода, чем в покое. Для создания таких условий и применяется нагрузка. Назначает исследование кардиолог или терапевт, проводит процедуру — специалист ультразвуковой диагностики.
Когда назначают стресс ЭхоКГ?
- Если ЭКГ и обычное УЗИ не показали явных нарушений со стороны сердечной мышцы, для подтверждения или исключения ишемической болезни сердца.
- Если стресс-ЭКГ исследование оказалось малоинформативным.
- Если необходимо точно выявить работоспособные и пораженные заболеванием участки миокарда.
- Если Вам предстоит операция на сердце, исследование позволяет оценить Ваше состояние перед операцией и предупредить возможные осложнения.
- Если необходимо оценить эффективность лечения ишемической болезни сердца.
Как подготовиться к процедуре?
Чтобы получить максимально достоверные результаты диагностики, нужно соблюдать несколько правил:
- Заранее выясните у своего лечащего врача (который назначил данное исследование) возможно ли Вам отменить за 3 дня до процедуры препараты, снижающие частоту пульса. В случае невозможности отмены препаратов обратитесь за консультацией к врачу, проводящему исследование.
- В течение суток перед обследованием не пейте кофе, крепкий чай, энергетические напитки, алкоголь.
- Воздержитесь от курения.
- За 3–4 часа до процедуры не подвергайте организм никаким физическим нагрузкам.
- Принимайте пищу не позже, чем за 3 часа до процедуры.
- Для процедуры с физической нагрузкой надевайте легкую удобную одежду, не сковывающую движений. Исследование выполняется в нижнем хлопчатобумажном белье. С собой иметь запасные хлопчатобумажные носки.
- В день исследования принять гигиенический душ.
- С собой иметь питьевую воду.
Какие документы принести на исследование?
- Паспорт
- Направление на исследование
Желательно также взять:
- Выписки из стационара
- ЭКГ (срок действия 6 мес.),
- УЗИ сердца (срок действия 6 мес.)
- Если есть аритмия, то результаты холтеровского мониторирования (срок действия 6 мес.)
Как проводится стресс ЭхоКГ?
Все обследование занимает не более 1 часа и проходит в несколько этапов:
1. Сначала делают УЗИ сердца, регистрируют ЭКГ и артериальное давление в спокойном состоянии.
2. Далее Вашу сердечно-сосудистую систему подвергают нагрузочному тестированию. В зависимости от типа проводимой процедуры, это может быть использование велотренажера или введение в вену специальных препаратов.
3. УЗИ сердца и регистрацию ЭКГ продолжают проводить во время нагрузки на сердце.
4. Интенсивность нагрузки увеличивают постепенно. Нагрузку при кручения педалей увеличивают каждые 2–3 минуты. Если используются фармакологические препараты, новую их дозу также вводят каждые 3 минуты.
5. Длительность нагрузки составляет около 10–15 минут.
6. Процедуру могут досрочно прекратить, если у вас возникнет боль в области сердца, тошнота, головокружение, удушье. Стресс ЭхоКГ с физической нагрузкой могут прекратить, если вы почувствуете сильную мышечную усталость.
7. Иногда может понадобиться введение препаратов, которые приводят работу сердца в норму после процедуры.
8. Далее врач проанализирует все полученные данные, сравнит результаты ЭхоКГ до, во время и после нагрузки.
Какие могут быть осложнения при исследовании?
- развитие приступа стенокардии
- нарушения ритма сердца
-
резкое снижение или повышение артериального давления
- инфаркт миокарда
- остановка кровообращения
Для предотвращения тяжелых осложнений только в нашей клинике исследование проводится под контролем опытного врача-реаниматолога, в условиях круглосуточно функционирующего отделения кардиохирургии.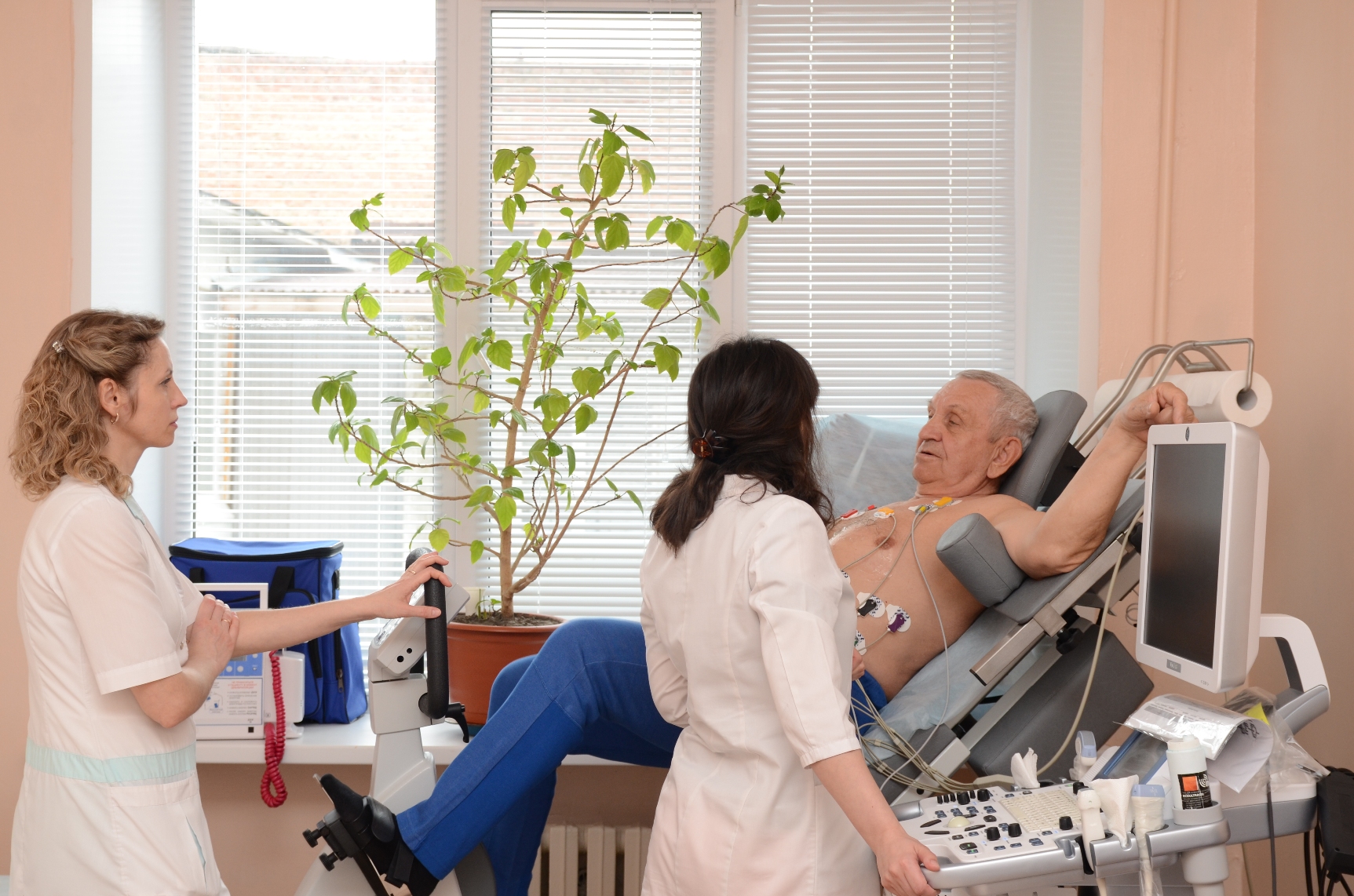
Сосудистый хирург. Прием в Москве
Врач сосудистый хирург лечит заболевания сердечно-сосудистой системы с помощью оперативных методов.
Заболевания, которые лечит сосудистый хирург в Москве
- Стеноз сонных артерий.
- Ишемическая болезнь сердца.
- Инфаркт миокарда.
- Инсульт.
- Аневризма аорты.
- Облитерирующий эндартериит.
- Атеросклероз.
- Лимфостаз.
- Варикозное расширение вен.
- Тромбофлебит.
- Эмболия вен.
- Трофические язвы.
- Диабетическая ангиопатия.
- Синдром Рейно (поражение сосудов пальцев).
Запись на прием к сосудистому хирургу необходима, если имеются следующие симптомы:
- частые головокружения, потеря сознания;
- периодически возникающие «мушки» перед глазами;
- длительные головные боли;
- постоянный шум в ушах (даже неинтенсивный);
- пульсация в животе;
- нарушение координации;
- сосудистые «звёздочки» на теле;
- ощущение покалывания, тяжести, жжения в области голеней и стоп;
- онемение кончиков пальцев;
- снижение чувствительности на любом участке кожи;
- судорожное подёргивание мышц после физической нагрузки;
- отёчность ног;
- изменение цвета кожи стоп или пальцев;
- язвы и длительно незаживающие раны;
- острая боль в икрах ног при ходьбе.
Прием у врача сосудистого хирурга с профилактической целью рекомендован в случае, если:
- в вашей семье есть больные атеросклерозом, ишемической болезнью сердца, гипертонией;
- вы курите;
- ваш вес выше нормы;
- вам больше 40 лет.
В развитии сердечно-сосудистых заболеваний генетика не столь значима как образ жизни и пищевые привычки человека. Поэтому при своевременном обращении к специалисту, вполне можно обойтись и без операции. Сосудистый хирург оперирует только тогда, когда без этого обойтись не получится. Если же есть возможность исправления ситуации с помощью консервативных методов (медикаментов, режимных моментов, физической нагрузки и диеты), именно они будут использованы в первую очередь.
Фонокардиография и эхокардиография
Фонокардиография позволяет записывать все звуки и шумы сердца. Запись выполняется через фонокардиограф, который обычно является дополнительным устройством к электрокардиографу. Такой способ инструментального диагностирования позволяет оценить симптомы болезней по звуку.

Эхокардиография проводится при помощи ультразвука. На сегодняшний день есть несколько методов проведения ЭхоКГ:
- Одномерная ЭхоКГ позволяет получить проекцию органа в плоскости. Обследуют сердце таким методом, чтобы определить толщину стенок и размеры полостей. Дополнительно оценивается работа клапанов и состояние органа в период сокращения и после него.
- Двухмерная ЭхоКГ дает объемную картинку осматриваемого органа, поэтому способ считается более информативным.
- Доплерэхокардиография – диагностика кровотока внутри сердца, применяется для оценки гемодинамики, выявление пороков клапанов и перегородок, наличия шунтов.
Проблема века — атеросклероз
Атеросклероз — это отложения холестерина в стенке сосуда в виде бляшек, которые могут частично или полностью закрывать просвет сосуда. Этот процесс происходит с возрастом у всех, но по-разному. На его развитие влияет наследственность (инфаркты или инсульты у ближайших родственников в раннем возрасте), уровень холестерина и его фракций в крови, образ жизни (курение, отсутствие физической активности, плохое питание) и наличие сопутствующих заболеваний (артериальная гипертония, сахарный диабет, заболевания почек). Все эти заболевания и состояния способствуют более быстрому и интенсивному росту атеросклеротических бляшек.
Самый “популярный” атеросклероз — облитерирующий — когда атеросклеротические бляшки откладываются на стенках сосудов и поэтому перекрывают их. Обычно он поражает крупные артерии эластического и мышечно–эластического типа — например, терминального отдела аорты, подвздошных или бедренных артерий. Часто — это нижние конечности. От этого вида атеросклероза умирают во всем мире, потому что он заканчивается инсультом или инфарктом. Меньше знают о сосудорасширяющем атеросклерозе — когда нарушается питание сосудистой стенки, из-за чего она расширяется, образуя мешок. На заключительной стадии атеросклероза второго типа его называют аневризма аорты. Аневризма бывает в грудной или брюшной аорте. Как показывает статистика, брюшная аневризма случается чаще. Но одинаково опасны все аневризмы. В один неожиданный момент мешок разрывается и человек погибает. О сосудорасширяющем атеросклерозе говорят меньше, но от него умирают так же часто, как от облитерирующего. Процент умирающих от сосудорасширяющего атеросклероза довольно высок — до 75%.
Аорта доставляет кровь от сердца ко всем органам и тканям проходя через грудную клетку и брюшную полость. Нормальный диаметр брюшного отдела аорты — около 2 см. Когда диаметр увеличивается в 1,5-2 раза, формируется аневризма. Чтобы предотвратить разрыв аневризмы, делают эндопротезирование. Аневризма аорты — одно из самых непредсказуемых заболеваний. Очень часто она появляется и постепенно увеличивается в размерах незаметно для пациента — поэтому иногда первым клиническим симптомом аневризмы становится ее разрыв. Частота возникновения аневризм с возрастом растет.
Разрыв аневризмы обычно ведет к смертельному исходу, каким бы ни было лечение. Выживаемость пациентов после стандартной процедуры протезирования аорты, даже в плановом порядке, — невысокая, умирает каждый пятый пациент.
Тест с приседаниями
Здесь даже лестница не потребуется, проверить работу сердца можно дома. Потребуется чуть больше 1 м² свободной площади, секундомер или таймер. Подготовка к исследованию не нужна:
- Измерить пульс в минуту, находясь в спокойном состоянии. Результат запомнить.
- Засечь 30 секунд и постараться сделать за это время 20 приседаний. Опускаясь, вытягивать вперед руки, поднимаясь — прижимать их к бедрам.
- Окончив упражнение, сразу повторить измерение пульса.
- Отдохнуть 3 минуты и вновь измерить частоту ударов.
Сравнение трех результатов: в покое, после нагрузки и после отдыха показывает, все ли благополучно с сердцем:
- пульс после приседаний вырос до 25% и восстановился до начального результата: отлично;
- частота увеличилась на 25–50% после нагрузки, а после отдыха осталась повышенной на 20–30%: результат хороший, но за здоровьем нужно следить;
- нагрузка вызвала учащение пульса на 50–75%, после отдыха он остается столь же высоким: есть нарушения и поваод для обращения к врачу;
- пульс частит после нагрузки, став выше на 76% и выше, отдыха для восстановления не хватило, в норму он пришел наскоро: срочно требуется диагностика и медикаментозная помощь.
Диагностика заболеваний сердца по ЭКГ
В 50-х годах прошлого столетия медицинской общественностью была повсеместно принята система съема ЭКГ в 12 общепринятых отведениях. Начали массово выпускаться электрокардиографы, позволяющие регистрировать такие ЭКГ. Электрокардиография стала стандартным методом исследования сердечно-сосудистой системы. В настоящее время известно огромное количество статей, монографий, атласов, в которых описаны проявления тех или иных нарушений функций сердца на ЭКГ. Расшифровка или интерпретация ЭКГ, или выявление нарушений функций сердца по изменениям ЭКГ является обратной задачей. Это весьма сложный процесс, так как нарушений может быть несколько, каждое из них вносит свои изменения с возможными наложениями, которые затрудняют правильную интерпретацию.
Любое изменение ЭКГ является симптомом того или иного нарушения функций сердца. В результате интерпретации на основе выявленных симптомов формируются синдромы тех или иных нарушений или патологий. Для постановки диагноза необходимы дополнительные исследования. Поэтому расшифровка ЭКГ называется синдромальной диагностикой, которая проводится врачом электрокардиологом. Окончательный диагноз устанавливается врачом кардиологом на основании расшифрованной ЭКГ и других исследований, им же назначенных.
Понятно, что никакая расшифровка ЭКГ не была бы возможной без количественного ее описания. Впервые обозначения основных фрагментов ЭКГ в систолической фазе, которые используются и в настоящее время, были предложены В.Эйнтховеном.
На рисунке показаны три волны (P, T, U) и три зубца (Q, R, S). График ЭКГ в одном систолическом цикле называется PQRST или кардио, или предсердно-желудочковым комплексом. Количественными параметрами, описывающими ЭКГ, являются амплитуды и длительности волн и зубцов, интервалы между волнами и зубцами, полярности и формы волн Р и Т. Всего 19 параметров. На ЭКГ не всегда присутствуют все фрагменты, поэтому количество параметров может быть меньшим. Кроме этого, важным параметром ЭКГ для оценки функции автоматизма или ритма сердца являются интервалы между соседними диастолическими циклами – интервалы RR.
Ниже показана ЭКГ, зарегистрированная в 12 общепринятых отведениях. В столбцах слева направо расположены отведения по В.Эйнтховену (I, II, III), Э.Гольдбергеру (aVR, aVL, aVF) и Ф.Вильсону (V1, … V6) соответственно.
ЭКГ, зарегистрированная в 12 общепринятых отведениях.
Общее количество параметров, описывающих ЭКГ, как показано ниже, может достигать 154.
Отображение значений количественных параметров, описывающих ЭКГ.
Интерпретируя ЭКГ, врач-кардиолог измеряет параметры кардиокомплексов и интервалов RR и затем, используя решающие правила, которым он обучен, описывает выявленные синдромы (если они имеются). Таким образом, заключение врача по ЭКГ выполняется по оценке сердечного ритма и форме предсердно-желудочкового комплекса.
Электрокардиография, благодаря своим достоинствам (неинвазивность, относительно недорогая и малогабаритная аппаратура, не требуются какие-либо особые условия для съема и расшифровки, высокая диагностическая эффективность) широко используется в качестве первичного исследования состояния сердечно-сосудистой системы. В связи с тем, что ЭКГ в 12 общепринятых отведениях снимается с пациента в положении лежа, такой вид исследования называется ЭКГ в покое. Распространенность данного исследования подтверждается тем, что в Санкт-Петербурге в 2010 г. были зарегистрированы и расшифрованы 2 700 000 ЭКГ в покое.
ЭКГ в покое используется:
- в поликлиниках при обращениях пациентов с подозрениями на сердечно-сосудистые заболевания;
- во врачебно-физкультурных диспансерах для решения вопросов о допуске и возможности продолжения занятий спортом;
- при профилактических обследованиях различных групп населения с целью выявления нарушений в работе сердечно-сосудистой системы на ранних стадиях;
- при оказании скорой и неотложной помощи;
- при приеме и во время лечения в стационарах.
Тромбы в левых отделах сердца
Чаще всего тромбы в левых полостях сердца встречаются на фоне трех заболеваний.
В зоне риска находятся люди:
- со стенозом митрального клапана;
- с мерцательной аритмией (фибрилляцией предсердий):
- с постинфарктной аневризмой левого желудочка.
Тромбы в левых отделах сердца – риск возникновения артериальных тромбоэмболий, ишемических атак или инфарктов мозга! При локализации тромбов в левых полостях сердца также могут поражаться артерии почек, верхних и нижних конечностей, артерии кишечника.
Инфаркты и инсульты
Если тромб отрывается, он может распространиться с током крови и закрыть просвет сосуда! При перекрытии сосуда нарушается кровообращение, что приводит к кислородному голоданию и некрозу тканей. Это может вызвать такие осложнения, как инфаркт миокарда, ТЭЛА и даже смерть.
При наличии открытого овального окна в межсердечной перегородке тромбы из вен нижних конечностей, таза могут переместиться из правого предсердия в левое и далее с током крови попасть в мозг. В результате также наступает инсульт.
Тромбы, образующиеся при аневризме сердца
После перенесенного инфаркта в левом желудочке могут образоваться пристеночные тромбы. Их видят специалисты с помощью эхокардиографии. Это основной вид диагностики для обнаружения тромбов в полостях сердца. В случае их обнаружения специалист может назначить антикоагулянты (при отсутствии противопоказаний).
Тромбы, образующиеся при стенозе митрального клапана
Бывает особая разновидность — шаровидный тромб в левом предсердии. Такой тромб образуется при стенозе митрального клапана, при котором нарушается отток из левого предсердия в левый желудочек.
При мерцательной аритмии тромбы обычно локализуются в ушках левых предсердий. Ушко представляет собой выпячивание предсердия (оно похоже на мешочек). Тромбы ушка левого предсердия можно выявить чаще всего только при чреспищеводной Эхо-КГ. С помощью эхокардиографии их обнаружить очень трудно.
Преимущества и недостатки УЗИ при обследовании шейных сосудов
Данной диагностической методике свойственны следующие достоинства:
- Безопасность. УЗИ абсолютно неинвазивно, то есть исключает введение в обследуемую область датчиков через разрезы. Это минимизирует риск повреждения тканей и занесения инфекции. Кроме того, ультразвук не оказывает негативного воздействия на структуру тканей, генетический материал клеток, тем самым исключая вероятность появления новообразований.
- Информативность. Современная ультразвуковая аппаратура отличается высокой разрешающей способностью, наличием нескольких режимов сканирования, способностью отражать исследуемую область в статике и динамике. Это обеспечивает большой объем получаемой информации и повышает вероятность выявления патологии на ранней стадии ее развития, что существенно облегчает последующее лечение.
- Оперативность. Среднее время проведения процедуры — 15-30 минут. Как правило, этого достаточно для определения даже незначительных отклонений. В сложных случаях врач может назначить повторное обследование. Благодаря безопасности УЗИ проходить его можно столько раз, сколько необходимо для постановки точного диагноза.
- Простота проведения. Процедура УЗИ не требует специальной подготовки, не доставляет дискомфорта и болезненных ощущений пациенту. Это позволяет применять ее к людям любого возраста, в том числе к детям. Кроме того, простота метода обусловила доступную стоимость УЗИ сосудов шеи для всех категорий населения.
Несмотря на высокую эффективность данного метода, УЗИ имеет и ряд недостатков — в частности:
- меньшую детализацию обследуемой области в сравнении с МРТ;
- подверженность искажению данных из-за влияния посторонних факторов (непроизвольных движений, дыхания и т. д.);
- необходимость в расшифровке полученных данных, которую может выполнить только квалифицированный специалист.
Несмотря на эти недостатки, УЗИ шеи считается одной из наиболее эффективных и безопасных диагностических методик в медицинской практике. В нашей клинике вы также можете пройти эту процедуру на современном цифровом оборудовании, обеспечивающем быстрый и точный результат.









