Периоральный дерматит
Содержание:
- Как развивается болезнь?
- Признаки дерматита у детей
- Резюме
- Описание методик лечения перорального дерматита
- Патофизиология
- Есть и искусственные аналоги витамина А – это адапален и азаротеновая кислота
- Наши медицинские центры
- Метрогил от прыщей: инструкция
- Причины появления экземы
- Клиническая картина
- Уход
- Профилактика экземы
- Стоит ли использовать метрогил гель?
- Почему появляется периоральный дерматит?
- Лечение розацеа
- Признаки и симптомы
- История
Как развивается болезнь?
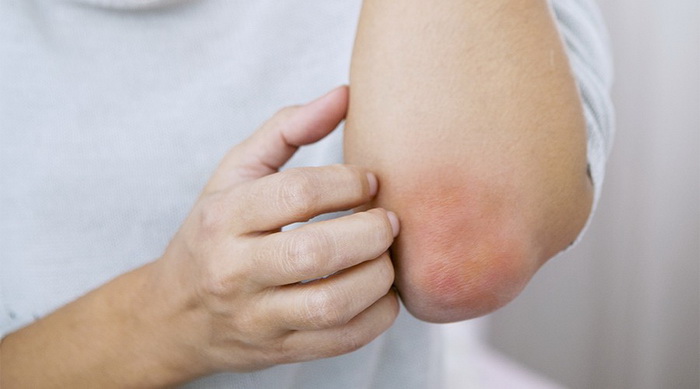
В самом начале первые симптомы дерматита под носом проявляются небольшими красными папулами, которые начинают активно образовываться вокруг рта, на щеках, под носом и на переносице.
Иногда болезнь может появиться и вокруг глаз. Папулезные высыпания локально появляются на лице и начинают симметрично по нему распространяться. Эти образования повреждают кожу не сразу, а спустя несколько недель или месяцев.
Болезнь может поражать стандартные места на лице вокруг рта, а также и на волосяной части. Иногда дерматит можно найти и вдоль ушных раковин или на конечностях. Высыпания могут встречаться обособленными или составлять целые группы.
В большинстве случаев болезнь не доставляет какого-либо дискомфорта или боли. Самая важная проблема заключается в плане эстетической красоты и внешнем виде кожи.
Ряд пациентов, которые имеют дерматит, жаловались на то, что некоторые косметические и увлажняющие средства приносят сильный дискомфорт при использовании. Появлялось жжение, зуд, кожа в некоторых местах стягивалась.
Признаки дерматита у детей
Как выглядит и от чего появляется атопический дерматит у детей разного возраста, знает далеко не каждый родитель, но те, кто сталкиваются с этими неприятными явлениями постоянно, могут определить происхождение сыпи фактически безошибочно.
Основные симптомы аллергодерматита у детей:
- Сильный зуд.
- Чувство невыносимого жжения, с которым маленькому ребенку трудно справиться.
- Кожный зуд и общее состояние дискомфорта усиливается ночью, не давая детям полноценно уснуть.
- В момент обострения дермальное полотно покрывается мокнущими красными пятнами.
- Контактный атопический дерматит проявляется узелковыми высыпания (преимущественно на щеках появляются серозные папулы и миниатюрные везикулы).
- Если повредить целостность везикул, на коже возникают эрозии, корочки, тотальное шелушение эпидермального полотна, которое долго не проходит.
- Сильный диатез (краснеют и шелушатся щеки, подбородок, лобные участки).
- Если долго высыпания родители не лечат, возникает гнойничковое поражение кожных покровов.
Места поражения аллергическим дерматитом
Для подобного состояния характерны глубокие деформации на нижних веках (симптом Моргана), редкие волосы на затылке, наличие участков кожи с постоянным шелушением и покраснением.
Чтобы подобрать максимально эффективное лекарство для лечения аллергического дерматита у детей разного возраста, необходимо учитывать массу нюансов: течение заболевания, особенности проявления, наличие второстепенных патологий, степень поражения тканей. Для аллергодерматита характерна типичная локализация, связанная с возрастом малыша.
Рассмотрим детали в таблице.
| Возраст ребенка с аллергическим дерматитом | Как проявляется аллергический дерматит | Типичная локализация высыпаний у ребенка с аллергическим дерматитом |
| От рождения и до 6 – 10 месяцев | Эритема на коже щек и лба, напоминающая молочный струп, серозные папулы, после вскрытия эрозивные поверхности. Тотальное шелушение кожных покровов с усилением вокруг очагов сыпи. | Волосяная часть головы, ушки, щек, кожа лба, нижний сегмент подбородка, локтевые и коленные сгибы. |
| От 10 месяцев до 1,5 года | Покраснение кожных покровов с отечностью и появлением экссудата, типичный аллергический синдром | Слизистые оболочки рта, гортани, носоглотки, пищеварительного тракта, мочевыводящих путей. |
| От 1,5 до 3 лет | Сухость и уплотнение эпидермального полотна на фоне усиление рисунка. | Стопы, шея, участки сгибов, запястья. |
| Старше 3 лет | Ихтиоз и нейродермит. | Сгибы поверхностей верхних и нижних конечностей. |
Статья в тему: Нутрилон пепти аллергия: состав, свойства, аналоги
Резюме
Обоснование. Акне вульгарное (аcne vulgaris) – хроническое воспалительное заболевание, проявляющееся открытыми или закрытыми комедонами и воспалительными поражениями кожи в виде папул, пустул, узлов.
Цель исследования:
повышение эффективности и безопасности терапии папуло-пустулезной формы акне путем включения в схему лечения системного антибиотика миноциклин в минимальной суточной дозировке 50 мг в сочетании с топической фиксированной комбинацией адапален+БПО в соответствии с клиническими рекомендациями.
Методы. Под наблюдением находились 20 пациентов с папуло-пустулезной формой акне тяжелой степени в возрасте от 14 до 39 лет.
Среди них 16 женщин и 4 мужчин. В зависимости от возраста пациенты были распределены на 2 группы: 1-я группа (n=11) – вульгарное акне (пациенты 14–24 лет), 2-я группа (n=9) – акне взрослых (пациенты старше 25 лет). Все пациенты получали курс препарата
Минолексин (миноциклин) в суточной дозировке 50 мг перорально в течение 6–8 недель, топический препарат (адапален+бензоилпероксид) и специализированную дерматокосметику (очищение, увлажнение). В качестве методов контроля использованы шкалы IGA и HRQOL, а также данные лабораторных анализов (общий анализ крови, биохимический анализ крови – АСАТ, АЛАТ, ГГТП, ANA).
Результаты. На фоне проведенной терапии у 7 (64%) пациентов первой группы достигнуто полное очищение кожи – IGA=0, у 4 (36%) – практически чистая кожа – IGA<1. У 5 (56%) пациентов второй группы достигнуто полное очищение кожи – IGA=0, у 4 (44%) – практически чистая кожа – IGA<1. У пациентов 1-й группы по данным опросника HRQOL показатели самовосприятия улучшились на 42,7%, эмоциональной сферы – на 37%, социальной сферы – на 38,7%, симптомы акне – на 44%. У пациентов 2-й группы показатели самовосприятия улучшились на 53%, эмоциональной сферы – на 41,7%, социальной сферы – на 47,4%, симптомы акне – на 51,6%. Суммарно, по данным шкалы HRQOL, имело место улучшение у пациентов 1-й группы на 40,5%, у пациентов 2-й группы на 48,6%. На протяжении всего периода наблюдения не возникло нежелательных явлений, требующих отмены или коррекции назначенной терапии.
Заключение.
Минолексин (миноциклин) является высокоэффективным и безопасным препаратом в суточной дозировке 50 мг для лечения пациентов с папуло-пустулезной формой акне тяжелой степени и может быть рекомендован для широкого применения в клинической практике в т.ч. в сочетании с топической терапией фиксированной комбинацией адапален+БПО.
Ключевые слова:
миноциклин, фиксированная комбинация адапален+бензоил пероксид, акне папуло-пустулезное тяжелой степени
Для цитирования: Круглова Л.С., Грязева Н.В. Опыт применения миноциклина в суточной дозировке 50 мг и топической терапии у пациентов с вульгарным акне. Фарматека. 2020;27(8): . DOI: https: //dx.doi.org/10.18565/pharmateca.2020.8.00-00
Описание методик лечения перорального дерматита
Как правило, лечение сводится к местной терапии очага поражения, но для начала врач назначит «нулевую терапию». Данная медицинская техника — первое, что делают при установлении диагноза «пероральный дерматит». Дерматолог ставит под запрет все мази, крема, косметические средства, которыми ранее пользовался пациент. Зубную пасту с содержанием фтора следует заменить аптечным зубным порошком. Допускается некоторое ухудшение состояния, но на смену регресса придет выздоровление. Длительность мероприятия варьируется от 2 недель до 1,5 месяца. За период «бездействия» кожа нередко обретает новую структуру и самообновляется.
На период лечения рекомендуется придерживаться щадящей диеты. А именно: отказаться от обилия острой, кислой, соленой пищи, алкоголя, кофе и крепкого чая. Диетотерапия очищает не только кожный покров, но и благоприятно воздействует на внутренние системы организма.
Лечение перорального дерматита нельзя проводить гормоносодержащими мазями. Компоненты средств приведут к обострению воспаления. Избавить от отечности и эффекта одутловатости смогут антигистаминные препараты. С целью снятия припухлости можно использовать «Л-цет», «Лоратадин» и «Супрастин».
Пероральный (околоротовой) дерматит следует лечить медикаментами с антибактериальным действием. Воспаления и высыпания провоцирует кокковая флора. Стрептококки и стафилококки необходимо вывести из организма. С этой задачей отлично справляется «Метронидазол» в таблетках. Дерматолог прописывает антибиотик на 1-2 недели. Местную терапию перорального дерматита (лечения внешних проявлений в виде папул не стоит избегать) осуществляют с помощью мазей, основанных на том же метронидазоле. Субстанции наносят на область локализации высыпаний по несколько в раз в день (длительность — до полного выздоровления).
Местная терапия, осуществляемая с помощью «Пимекролимуса», допустима в случаях, когда другие методы были безрезультатными
С осторожностью следует относиться к крему «Элидел», так как специфика его действия окончательно не изучена. Известно, что компонентный состав способен подавлять вторичный ответ иммунной системы, вследствие чего наблюдается развитие опухолей и лимфом
Избавиться от перорального дерматита можно и с помощью следующих антибиотиков:
- «Доксициклин».
- «Миноциклин».
Дозировка препаратов — 200мг/сутки, принимать следует до момента исчезновения высыпаний, после чего наступит период профилактики. Для предупреждения рецидивов больные продолжают пить антибиотики еще 2 месяца (1-й — по 100 мг в сутки, 2-й — 50 мг). Заметить упомянутые препараты можно «Тетрациклином». Хорошие результаты медикаментозной терапии становятся явными на 3-й неделе лечения дерматита.
Тяжелые клинические картины с присутствием вторичных осложнений по типу инфекций требуют комплексного подхода. Очаги высыпаний дополнительно обрабатывают антисептиками (водный раствор «Декасан» либо «Хлоргексидин»).
Особенности ухода за кожей в период лечения дерматита:
- Умываться можно обычной водой. После очищающих процедур лицо нельзя тереть полотенцем, достаточно легкого прикладывания полотна к коже.
- Присутствует стойкая необходимость в защите от ультрафиолетовых лучей. Следует избегать солнечных ванн, солярия и пляжей. Запрещено использование косметических кремов с УФ-фильтром, так как они могут спровоцировать обострение болезни.
- Оберегать лицо рекомендовано зимой при низкой температуре посредством ношения одноразовой маски. В крайних случаях нужно прикрыть ротовую зону шарфом на основе натуральных материалов (кроме шерсти) для предупреждения переохлаждения. Стойкое влияние мороза на пораженные участки кожного покрова лица оставит после себя сильное шелушение.
По окончанию и во время терапии нужно оказывать всестороннюю поддержку организму
Важно нейтрализовать любые очаги инфекции, позаботившись о нормализации функционирования нервной, пищеварительной и эндокринной системы. Заболевания внутренних органов тоже негативно отражаются на коже человека, в особенности на лице
Поднятие иммунитета и укрепление защитных сил проводится за счет:
- иммуностимуляторов;
- витаминов группы В;
- ретинола;
- витамина С;
- фолиевой кислоты.
Все терапевтические этапы должны проходить под контролем дерматолога.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!. Количество прочтений: 5372
Количество прочтений: 5372
Патофизиология
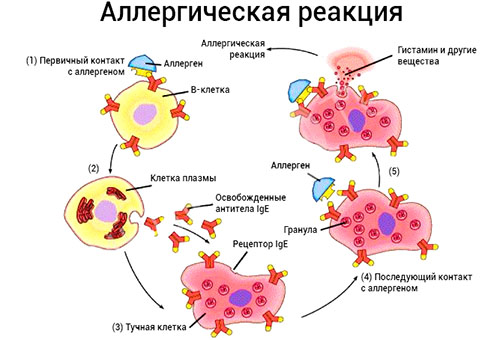
Патофизиология периорального дерматита связана с заболеванием волосяного фолликула и теперь включена в МКБ-11, которая должна быть завершена в 2018 году. Дерматит, связанный с облизыванием губ или раздражающий периоральный дерматит, вызванный облизыванием губ, считается отдельным заболеванием, относящимся к категории раздражителей контактный дерматит, вызванный слюной.
Периоральный дерматит часто гистологически похож на розацеа, причем эти два состояния значительно перекрываются. Лимфогистиоцитарный инфильтрат с перифолликулярной локализацией и выраженным гранулематозным воспалением. Иногда могут присутствовать перифолликулярные абсцессы, когда преобладающими клиническими признаками являются пустулы и папулы.
Есть и искусственные аналоги витамина А – это адапален и азаротеновая кислота
Как работают ретиноиды?
Дерматологические центры постоянно изучают свойства препаратов ретиноидов, предоставляя оценку их эффективности. Было выяснено, что топические ретиноиды (формы для наружного применения) способствуют регрессу воспалительных папул, уменьшают внешние проявления угревой болезни, активизируют местный иммунитет. Системные ретиноиды (формы для приема внутрь) нормализуют выработку кожного сала, облегчают его выделение, устраняют гиперпролиферацию, снижают популяцию пропионобактерий в очагах акне.
Все ретиноиды в той или иной степени оказывают действие:
-
Противовоспалительное;
-
Заживляющее;
-
Иммуномодулирующее;
-
Cебостатическое.
Применение ретиноидов от прыщей основано на их способности уменьшать выделение кожного сала и ускорять отшелушивание ороговевших клеток кожи. В качестве средства от морщин средства на основе витамина А отлично зарекомендовали себя благодаря доказанным эффектам выравнивания микрорельефа кожи, увеличения ее упругости, стимулирования собственного коллагена и осветлением пигментных пятен. Увеличивается выработка стволовых кератиноцитов, а в глубоких слоях дермы поддерживается нужный уровень увлажненности, вследствие чего кожа омолаживается «изнутри».
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 — выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Метрогил от прыщей: инструкция
Список симптомов, при которых показан препарат, достаточно обширен:
-
розовые угри (розацеа);
-
хронические воспалительные заболевания сальных желез;
-
себорейные поражения;
-
язвы нижних конечностей;
-
длительно незаживающие раны;
-
некроз мягких тканей;
-
геморрой.
Одинаково эффективен метрогил от прыщей и гормональных высыпаний. Его можно использовать для профилактики инфицирования открытых ран, при обветривании лица и других серьезных повреждениях.
Приобрести гель от прыщей можно только в аптеке. Средство отпускается без рецепта, но перед применением рекомендуется проконсультироваться с врачом.
Причины появления экземы
Несмотря на то, что экзема известна врачам тысячи лет и встречается достаточно часто, дерматологи все ещё не могут четко сформировать причины её появления и механизмы развития. Усложняет эту задачу тот факт, что микробная экзема не имеет четких симптомов. В каждом отдельном случае её проявления могут различаться в широком диапазоне.
Но все же, выделяют несколько факторов, которые в большинстве случаев сопровождают появление этого заболеваний:
- Варикозное расширение вен нижних конечностей. Это заболевание приводит к нарушению кровоснабжения тканей, что, по всей видимости, и создает базу для развития микробной экземы.
- Травмы. Отдельно выделяют паратравматическую микробную экзему. В этом случае первичные высыпания появляются на фоне длительно не заживающих или инфицированных ран, царапин, язв, свищей, ожогов.
- Грибковые поражения. Часто микробная экзема появляется у людей, которые страдают грибковыми заболеваниями ногтей и кожи.
К провоцирующим появление экземы факторам относят слабый иммунитет, а также неблагоприятную наследственность. Характерный иммунный ответ повышает вероятность развития экземы, поэтому её наличие автоматически заносит ближайших родственников в группу риска.
Стоит отметить, что не существует единых симптомов микробной экземы. Условно разделяют сухую и мокрую форму. В первом случае пораженный участок кожи покрывается крупными отмершими чешуйками, под которыми располагается покрасневшая глянцевая кожа. При мокрой форме возможно появление язвочек, имеющих склонность к периферическому росту и слиянию, а также формированию отсевов.
Клиническая картина
Болезнь может развиваться стадийно:
– Острая стадия, при которой образуются везикулярные элементы на эритематозной и отечной коже, мокнущие точечные эрозии («серозные колодцы»), серозные корочки, экскориации, иногда – папулы и пустулы (со стерильным содержимым).
На фоне обратного развития элементов сыпи появляются вновь образованные высыпания, что считается одним из распространенных проявлений истинной экземы (образование полиморфных элементов сыпи).
– Подострая стадия отличается возникновением эритемы, лихенификаций чешуек и экскориаций.
– Хроническая стадия отличается отечностью и более выраженным кожным рисунком на воспаленном участке, поле угасания воспаления на коже остается гипо- или гиперпигментация.
Стабильным проявлением экземы является зуд, нарастающий при активизации болезни, жжение и болезненность.
Истинная экзема (идиопатическая)
В острой стадии появляются везикулы, активное покраснение вовлеченного участка кожи с мокнущими мелкоточечными эрозиями, серозными корками, экскориациями, иногда возникают папулы и пустулы со стерильным содержимым.
Очертания экзематических очагов нечеткие, участки поражения располагаются симметрично и чаще возникают на коже лица и конечностей, сочетаются с участками здоровой кожи («архипелаг островов»).
Экзематические очаги могут распространяться на иные участки кожи с образованием эритродермии.
Формирование хронического течения сопровождается нарастающей инфильтрацией, застойной гиперемией и возникновением лихенификаций и трещин.
Нередко процесс осложняется присоединением гноеродной инфекции (импетигинозная экзема).
Дисгидротическая экзема (разновидность истинной экземы)
На коже ладоней и стоп, латеральных поверхностях пальцев кистей и стоп вначале появляются зудящие пузырьки (в некоторых случаях – многокамерные) с уплотненной покрышкой, размером не более 5 мм.
Пузырьки внешне имеют сходство с зернами отваренного риса и локализуются в глубине эпидермиса, через который просвечиваются.
После деструкции покрышки пузырька остаются мокнущие эрозии и серозные корочки, далее – трещины и шелушение.
Пруригинозная экзема
На пораженном участке кожи образуются мелкие и зудящие папуловезикулы на уплотненном основании, которые не подвергаются деструкции и без образования корочек.
Наиболее частое расположение – лицо, разгибательные поверхности верхних конечностей.
Патологический процесс отличается хроническим течением с образованием расчесов, сухих инфильтратов и лихенификаций.
Микробная экзема
Очаги поражения возникают асимметрично, в центральной части формируются гнойные и серозные корочки, после их удаления остается мокнущая эрозивная поверхность, имеющая вид «колодцев».
Экзематозные очаги имеют четкие границы и ограничены возвышением из отслаивающегося эпидермиса, сопровождаются нестерпимым зудом. Экзематозые очаги формируются вокруг трофических язв голеней, вокруг свищевых ходов, на культе, сформированной после ампутации, над варикозно измененными венами (посттравматическая экзема).
Монетовидная экзема (нумулярная)
Относится к разновидности микробной экземы. Экзематозные очаги имеют четкую границу и округлую форму, чаще формируются на верхних и нижних конечностях, в исключительных случаях – на туловище.
Экзематозные очаги состоят из скопления мелких пузырьков и папул, серозно-гнойных корок и шелушения на фоне эритемы.
Себорейная экзема
Развитие процесса, как правило, начинается на волосистой части головы. Экзематозные очаги возникают на коже заушных областей и шее. Границы очагов неопределенные, на их поверхности формируются себорейные корочки с желтоватым или грязно-серым оттенком, сопровождаемые нестерпимым зудом.
Экзема у детей
Характеризуется клинической симптоматикой истинной, себорейной и микробной экземы. Экзематозные проявления наиболее часто развиваются в 3–6-месячном возрасте.
В клинической симптоматике превалируют явления экссудации: ярко выраженная гиперемия, отечность, мокнутие, скопление серозных корочек, образуется так называемый «молочный» струп или «молочные» корочки.
Эритематозные очаги отличаются блестящей поверхностью и теплые на ощупь. Дети плохо спят из-за выраженного зуда.
Болезнь отличается хронически-рецидивирующим течением, зачастую с преобразованием в нейродермит.
Уход
Доступны несколько режимов лечения и предложены алгоритмы лечения.
Периоральный дерматит обычно проходит в течение нескольких месяцев без лекарств, за счет ограничения использования раздражителей, в том числе продуктов с ароматизаторами, косметики, перекиси бензоила, солнцезащитных кремов для окклюзии и различных средств от прыщей. Это называется нулевым лечением. По возможности следует полностью отказаться от местных кортикостероидов. Если обострение становится невыносимым, часто может помочь временное применение менее сильных местных кортикостероидов.
Медикамент
Ряд лекарств, наносимых непосредственно на кожу или принимаемых внутрь, могут ускорить выздоровление. К ним относятся тетрациклин , доксициклин и эритромицин . Эритромицин можно использовать в виде крема. Доксициклин чаще всего является препаратом первого выбора, его назначают в суточной дозе 100 мг в течение месяца, прежде чем рассматривать возможность постепенного снижения дозы или прекращения приема. Иногда требуется более длительный прием низких доз доксициклина.
Метронидазол менее эффективен, но доступен в виде геля и может применяться дважды в день. Если периоральный дерматит был вызван местным стероидом, крем с пимекролимусом считается эффективным средством улучшения симптомов. Тем не менее, это также было задокументировано, чтобы вызвать состояние.
Профилактика экземы
Выделяют следующие профилактические мероприятия против экземы:
- соблюдение правил личной гигиены;
- использование специальной косметики;
- лечение сопутствующих заболеваний;
- рациональное питание.
Лечение сопутствующих заболеваний
В контексте экземы наиболее важное значение имеют следующие лечебно-профилактические мероприятия:
- Дегельминтизация представляет собой комплекс лечебно-профилактических мероприятий направленных на освобождения человека от гельминтов (глистов). Данное мероприятие проводят по показаниям. Наиболее часто дегельминтизация проводится среди детей. Для дегельминтизации применяют противоглистные средства (антигельминтики) малой токсичности. Выделившиеся с фекалиями гельминты обычно обезвреживают кипятком или 2 – 3% раствором карбатиона. Контроль за дегельминтизацией осуществляется путем исследования каловых масс на наличие личинок и яиц гельминтов (анализ кала на яйца глист).
- Санация очагов хронической инфекции является совокупностью лечебно-профилактических мероприятий, которые направлены на оздоровление организма и устранение всех очагов хронической инфекции. Санация должна проводиться вне зависимости от того, проявляется очаг какими-либо клиническими симптомами или нет. При наличии очага хронической инфекции (хронический амигдалит, хронический холецистит и др.) пациенты чаще всего жалуются на субфебрильную температуру тела (37 – 37,5ºС), плохой аппетит, плохой сон, снижение работоспособности. В зависимости от локализации очага врач в каждом отдельном случае выбирает наиболее подходящий способ санации.
- Лечение варикозной болезни позволяет в большинстве случаев добиться хороших результатов в лечении варикозной экземы. Лечение варикозной болезни проводится хирургическим методом. Чаще всего при выраженной клинике варикозной болезни прибегают к удалению варикозно расширенных вен (флебэктомия). В некоторых случаях обходятся малоинвазивным (малотравматичным) методом лечения – лазерной коагуляцией варикозных вен (воздействие лазерного излучения на стенку вен приводит к нормализации венозного кровотока в нижних конечностях).
Рациональное питание
витаминамиИз рациона необходимо исключить следующие продукты питания:
- цитрусовые фрукты;
- клубнику;
- абрикосы;
- персики;
- красные ягоды.
Стоит ли использовать метрогил гель?
Если опросить тех, кто уже успел использовать метрогил гель от прыщей, отзывы будут содержать следующие преимущества:
-
выраженное противовоспалительное действие;
-
улучшение общего состояния кожи;
-
меньшее количество высыпаний уже на первом месяце использования;
-
быстрое заживление ран и ссадин.
При отсутствии видимых улучшений на протяжении трех недель обратитесь к своему дерматологу, возможно, вам необходимо использовать дополнительные средства для усиления действия геля или подобрать другой препарат.
Результат лечения зависит от многих факторов: причин появления высыпаний, степени тяжести заболевания, индивидуальных особенностей организма и соблюдения правил использования.
Побочные действия
Концентрация действующего вещества недостаточна для всасывания средства в кровь, поэтому риск развития аллергических реакций крайне мал. Изредка могут проявляться такие симптомы как:
-
крапивница;
-
сухость;
-
ощущение жжения;
-
слезотечение (если средство было нанесено близко к слизистой глаза).
Внимание! Метрогил гель от прыщей не предназначен для внутреннего применения. При нанесении средства избегайте зоны век,а в случае попадания геля в глаза незамедлительно промойте их большим количеством воды.. Средство противопоказано лицам с аллергией на какой-либо компонент в составе
Беременным и женщинам в период лактации следует получить консультацию врача, прежде чем использовать препарат.
Средство противопоказано лицам с аллергией на какой-либо компонент в составе. Беременным и женщинам в период лактации следует получить консультацию врача, прежде чем использовать препарат.
Почему появляется периоральный дерматит?
На сегодняшний день определить конкретную причину развития данного заболевания еще не удалось. Однако специалисты пришли к выводу, что есть определенные факторы, которые способствуют его возникновению. К ним, прежде всего, относятся:
- использование кремов или мазей, которые в своем составе имеют стероиды (например, гидрокортизон либо преднизолон);
- чрезмерное употребление косметических средств, таких как лосьоны, крема, средства для снятия макияжа, но чаще всего из-за тонального крема, который сильно закупоривает поры;
- гормональный дисбаланс или употребление оральных контрацептивов, кроме того замечено, что сыпь наиболее выражена перед наступлением менструации;
- смена климата и воздействие внешних погодных условий, таких как ветер, слишком сухой воздух, интенсивное ультрафиолетовое излучение;
- использование зубных паст, в составе которых содержится фтор;
- повышенная чувствительность кожного покрова к бактериальным аллергенам;
- нарушения в работе ЖКТ, эндокринной или нервной системы.
Заподозрить наличие розацеаподобного дерматита можно по появлению определенных симптомов. Обязательно обратитесь в клинику или оформите вызов дерматолога на дом, если вы заметили:
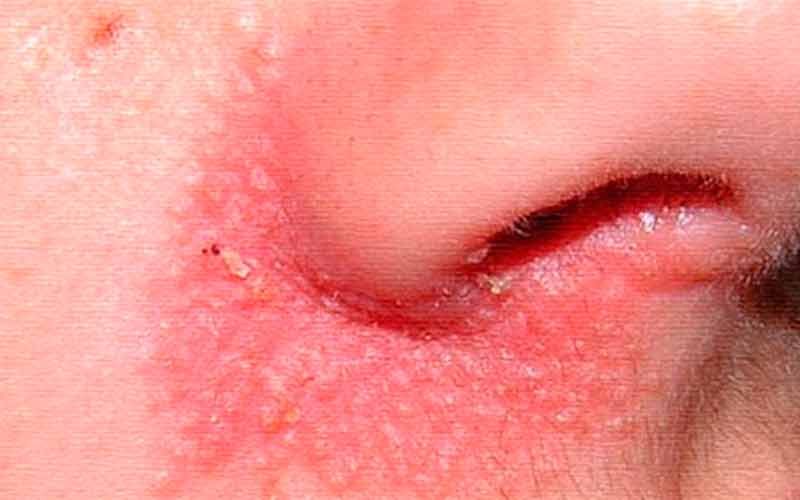
- появление в области вокруг рта сыпи, которая со временем может распространяться на щеки, нос, подбородок, а иногда и на нижнее веко и лоб;
- папулы могут быть плоскими конусовидными или полусферическими, они образуют колонии и группы, но не сливаются;
- окраска узелков в зависимости от давности заболевания может варьироваться от красно-коричневой и красно-синеватой до светло-коричневой;
- появляется зуд и жжение;
- кожа становится стянутой, шершавой, а воспаленные участки начинают покрываться тоненькими прозрачными чешуйками;
- вокруг губ есть свободная от высыпаний узкая полоска кожи.
Полезная информация по теме:
- Вызов дерматолога на дом
- Грибковые инфекции
- Сыпь на теле
- Венерические болезни
- Как сдать анализы
- Удаление бородавок
- Удаление кондилом
- Анализы на ИППП
- Удаление папиллом
- Кожная сыпь
- Пиодермия
- Строение кожи
- Анализы на грибы
- Диагностика половых инфекций
Лечение розацеа
Поскольку факторов, провоцирующих и усугубляющих течение розацеа, достаточно много, методы лечения также разнообразны. Применение одних средств направлено в большей степени на уменьшение розацеа на лице, другие препараты и методы используются для лечения сопутствующих заболеваний нервной системы и органов пищеварения.
- Применение антибиотиков. Наиболее эффективны в лечении розацеа антибиотики из группы тетрациклинов (окситетрациклин, тетрациклина гидрохлорид, доксициклин, миноциклин). Также одним из наиболее эффективных средств от розацеа давно зарекомендовал себя такой препарат, как метронидазол (или трихопол). О механизме его действия единого мнения нет. Достоверно установлено, что метронидазол при розацеа оказывает противоотечное действие, и усиливает восстанавливающие способности слизистой оболочки кишечника и желудка. Также метронидазол эффективен в отношении большого числа бактерий и клеща Демодекс.
- Местное лечение. Используются кремы, гели и мази, продающиеся в готовом виде, а также сложные болтушки, изготавливаемые в аптеках по рецепту врача. Розацеа лечится следующими местными средствами: Скинорен гель – одно из наиболее эффективных средств лечения розацеа. Основным компонентом геля является азелаиновая кислота, которая обеспечивает противовоспалительное, противоотечное и подсушивающее действие. Наносят Скинорен гель тонким слоем после предварительного умывания и просушивания кожи лица. Так как препарат является лечебным средством, а не косметическим, эффект от его применения заметен только при регулярном использовании. Скинорен при розацеа могут использовать люди любого пола и возраста, он не противопоказан к использованию даже во время беременности и периода грудного вскармливания. Крема и гели, содержащие метронидазол (Розекс, Розамет, метрогил). При розацеа такие гели снимают воспаление, уменьшают количество гнойничковых высыпаний и частично выравнивают поверхность кожи. Гормональные мази и крема от розацеа. В последнее время применять мази, содержащие гормоны, не рекомендуется. Такие средства дают быстрый эффект, что особенно заметно, если сделать фото до и после лечения. Поэтому, в большинстве случаев, использование гормонального крема приводит к хорошим результатам. Но отмена этих средств приводит к быстрому возвращению симптомов, и даже к развитию тяжелой стероидной формы розацеа. Крема, содержащие фтор, бром или йод, использовать также не рекомендуется. Крем Ованте (содержит микрокапсулированную кристаллическую серу и большое количество растительных ингридиентов). Дает хороший косметический эффект, безопасен и может использоваться длительное время.
- При большом количестве сосудистых звездочек назначается витаминный препарат аскорутин, укрепляющий стенки сосудов.
- Противоаллергические препараты в случае сильного воспаления и зуда (супрастин, фенкарол, тавегил).
- Средства, оказывающие успокаивающее действие на нервную систему (валериана, пустырник, шалфей).
- Физиотерапивтические методы лечения. При розацеа фотолечение поможет справиться с мелкими сосудистыми звездочками, а использование лазера позовляет избавиться от более крупных сосудистых образований. Лечение розацеа лазером помогает убрать просвечивающиеся сосуды, и способствует выравниванию поверхности кожи. Эффективен также курс процедур сухим льдом или жидким азотом.
Признаки и симптомы
Часто ощущается и замечается покалывание и жжение с сыпью, но зуд встречается реже. Часто сыпь чувствительна к стероидам, сначала улучшаясь при применении местных стероидов. Покраснение, вызванное периоральным дерматитом, было связано с различным уровнем депрессии и беспокойства .
Первоначально могут быть небольшие точечные папулы по обе стороны от ноздрей. Затем вокруг рта, носа и иногда на щеках возникают множественные маленькие (1-2 мм) папулы и пустулы. Участок кожи, непосредственно прилегающий к губам, также называемый красной каймой, сохранен и выглядит нормально. Может наблюдаться легкое покраснение фона и иногда шелушение. Эти участки кожи кажутся более сухими, и поэтому есть тенденция чаще их увлажнять. Следовательно, они плохо переносят сушильные агенты и могут усугубить сыпь.
Периоральный дерматит также известен под другими названиями, включая розацеа-подобные дерматозы, периорофациальный дерматит и периорифциальный дерматит. В отличие от розацеа, поражающей в основном нос и щеки, при периоральном дерматите телеангиэктазии нет . Розацеа также часто встречается у пожилых людей. Угри можно отличить по наличию комедонов и их более широкому распространению на лице и груди. Комедоны при периоральном дерматите отсутствуют.
История
Расстройство, по-видимому, внезапно появилось в случае «светочувствительной себорейной болезни» в 1957 году, что, как говорят, является первым ближайшим описанием этого состояния. К 1964 году это состояние у взрослых стало широко известно как периоральный дерматит, но без четких клинических критериев. В 1970 году это заболевание было признано у детей. То, что все высыпания вокруг рта — это периоральный дерматит, с тех пор часто обсуждается. Было предложено переименовать это состояние в периорифический дерматит. Даррелл Уилкинсон , 1919-2009, был британским дерматологом, который дал одно из самых первых «окончательных» описаний «периорального дерматита» и отметил, что это состояние не всегда было связано с использованием кремов с фторированными стероидами.