Причины, симптомы и методы лечения стафилококка в горле у взрослого или ребенка
Содержание:
- Лечимся без операции
- Как правильно лечиться
- Местное лечение от стафилококка в ротоносоглотке
- Лечение разных видов глоссита
- Лечение бактериального конъюнктивита
- Физиотерапевтическое лечение
- Как происходит заражение
- Чем опасен стафилококковый конъюнктивит?
- Злокачественный наружный отит (некротический наружный отит)
- Симптомы в зависимости от пораженного органа
- Другие заболевания из группы Болезни органов дыхания:
- Методы диагностики
- Почему важно провести специфическую диагностику патологии
- Из-за чего возникает стафилококковый конъюнктивит?
- Исследования ученых: Течение десквамативного глоссита
- Удаление тонзиллитных пробок: как правильно их убирать?
Лечимся без операции
Консервативное лечение включает общую и местную медикаментозную терапию, физиотерапию, промывания лакун и другие методы очищения миндалин. Назначаются антибактериальные, противовоспалительные, противоаллергические, иммуномодулирующие средства.
Консервативная терапия широко применяется в современной оториноларингологии. Но она не всегда позволяет полностью вылечивать тонзиллит. Гланды могут оставаться увеличенными даже после медикаментозного подавления инфекции и глубокого очищения, сохраняется риск рецидивов и осложнений. Примерно у 1/3 пациентов возникает необходимость лечить заболевание хирургическим путем.
Как правильно лечиться
Грамотное лечение хронического тонзиллита включает комплекс мер для ликвидации инфекционного воспаления и глубокой санации (очищения) миндалин. Это необходимо для предупреждения рецидивов болезни, подавления аллергических и аутоиммунных процессов, восстановления защитной функции глоточного лимфоаденоидного кольца.
Распространенные ошибки при лечении гланд:
- Используется только местное лекарство от ангины, с отказом от рекомендованной системной антибактериальной терапии.
- Препарат подбирается пациентом самостоятельно, без учета характера воспаления, состава и чувствительности микрофлоры.
- Препараты для лечения хронического тонзиллита принимаются бессистемно либо вместо рекомендованных лекарств применяется народное средство от болезни.
- Досрочное прекращение лечения, терапия завершается вскоре после стихания боли в горле и уменьшения других симптомов обострения.
- Уклонение от лечения между периодами обострения, отказ от предлагаемой операции.
- Позднее обращение к врачу, на этапе присоединения осложнений.
Такой подход – основная причина затяжного и осложненного течения болезни, формирования лекарственной устойчивости (резистентности) возбудителей. Лечение хронического тонзиллита у взрослых должно проводиться комплексно, под контролем врача.
Местное лечение от стафилококка в ротоносоглотке
Локальная борьба со стафилококком заключается в полоскании горла и рассасывании леденцов, которые содержат антисептики.
Специалисты рекомендуют полоскать горло такими средствами, как Хлорофиллипт, Тантум Верде, Хлоргексидин, Мирамистин или Гексорал, поскольку они обладают наивысшей эффективностью по отношению к золотистому стафилококку.
Перечисленные антисептики обладают противомикробным, противовоспалительным и восстанавливающим действиями, что позволяет уменьшить выраженность симптомов инфекции, ускорить выздоровление и предотвратить развитие серьезных осложнений.
Лечение разных видов глоссита
Лечение того или иного вида глоссита врач назначает в зависимости от причины развития заболевания и его течения.
Катаральный глоссит
Для этой формы глоссита характерны воспаление, отечность и эритема. В основном процессы глоссита локализуются на поверхности языка и не проникают вглубь тканей. Чаще всего такой глоссит развивается после стоматита, либо если недавно были механически повреждены ткани. Также иногда катаральный глоссит возникает на фоне нарушенного метаболизма или диспепсических расстройств ЖКТ.
Для избавления от катарального глоссита нужно в первую очередь активно обрабатывать пораженные участки языка ранозаживляющими, бактерицидными и антисептическими средствами. Также обязательно проводится лечение болезни, спровоцировавшей катаральный глоссит.
Кандидозный глоссит
Кандидозный глоссит достаточно часто возникает после длительного приема курса антибиотиков. Антибиотики нарушают нормальную микрофлору ЖКТ, существенно понижают иммунитет – и в результате этого грибки во рту активизируются и провоцируют воспаление языка.
Для кандидозного глоссита характерно покрытие языка белым плотным налетом с большим количеством поперечных и продольных бороздок. В бороздках иногда виден легкий оттенок самого языка.
В лечении данной формы глоссита в первую очередь очень важно восстановить нормальную микрофлору желудочно-кишечного тракта, в том числе и ротовой полости. Для устранения симптомов заболевания больным прописывают лекарства, разрушающие клетки гриба, и препараты, улучшающую микрофлору ЖКТ
Лучшее лекарство от кандидозного глоссита – средство Нистатин.
Кандидозный глоссит
Гнойно-флегмозный глоссит.
Данная разновидность глоссита протекает весьма тяжело, поскольку воспалительный процесс уходит далеко вглубь тканей языка и распространяет по всей полости рта. Часто отмечается общая интоксикация организма с повышением температуры и ухудшением общего самочувствия. Начинать лечение принято антибиотиками, а на завершающем этапе подключается восстановительная терапия. Если на языке появляются гнойники, не дающие нормально принимать пищу, то гной удаляют хирургически.
Гнойно-флегмозный глоссит
Эрозивно-язвенный глоссит
Данный тип глоссита чаще всего развивается из-за деструктивных процессов в тканях десен, либо из-за заболеваний ротовой полости. При эрозивно-язвенном глоссите на слизистой языка появляются мелкие кровоточащие язвочки, иногда возникает отечность, общая слабость, боль во рту и повышение температуры тела.
Лучше всего эта форма глоссита лечится мазью Сокосерил. Средство наносится на пораженные участки языка с помощью аппликаций. Эта мазь оказывает сильный ранозаживляющий эффект и очень быстро устраняет эрозии и изъязвления. Также необходимо провести лечение заболеваний полости рта, чтобы не допустить рецидива глоссита.
Эрозивно-язвенный глоссит
Срединный ромбовидный глоссит
Лечится ромбовидный глоссит только одним методом – хирургическим удалением утолщенного эпителия. После операции проводится интенсивная восстановительная терапия.
Срединный ромбовидный глоссит
Гунтеровский глоссит
При данной форме глоссита с поверхности языка практически полностью исчезают ворсинчатые сосочки, из-за чего язык выглядит неестественно гладким. Основа этого заболевания – очень серьезные патологии в системе кроветворения, так что здесь необходимо назначение курса лечения, разработанного гематологом и терапевтом – после нормализации общего состояния организма язык также придет в норму.
Гунтеровский глоссит
Атрофический глоссит
Атрофический глоссит характеризуется гладким насыщенным ярко-красным пятном, которое постепенно расползается практически по всей спинке языка. В некоторых случаях во время болезни орган может уменьшиться в размере. Сосочковый слой языка при атрофическом глоссите отекает и воспаляется, что провоцирует сильные боли. Возникает эта форма глоссита из-за гонорейного поражения языка, либо давно протекающего авитаминоза.
Атрофический глоссит лечится довольно легко, и в терапии преимущественно используются препараты с витаминами А и Е для заживления, снятия воспаления и витаминизации.
Лекарства от глоссита, как правило, направлены на снятие воспаления, заживление, обеззараживание и обезболивание.
Атрофический глоссит
Лечение бактериального конъюнктивита
капли без рецепта в аптеках и салонах оптики, но без консультации лучше не использовать никакие лекарственные средства, даже если они не имеют противопоказаний и не сопровождаются побочными эффектами, как перечисленные увлажняющие растворы. Для промывания глаз назначаются фурацилин, «марганцовка», борная кислота.
Лечение бактериального конъюнктивита всегда проводится с применением антибактериальных капель местного действия: «Флоксал», «Ципромед». Используются и антисептики: «Окомистин», «Сульфацил-натрий». Обычно применяются глазные капли или мази. При гонобленнорее выписывается рецепт и на какой-нибудь системный препарат: «Пенициллин» назначается внутримышечно, а «Хинолон» в таблетках. Дифтерию лечат при помощи противодифтерийных сывороток, дезинтоксикационных препаратов. Лечение конъюнктивита, вызванного диплобациллами, проводится с применением сильных противовоспалительных лекарственных средств.
витаминов, укрепляющих иммунитет. Кроме того, больному следует отказаться от алкоголя, табакокурения, вредной пищи. Общее улучшение состояния здоровья способствует более быстрому лечению конъюнктивита. Ни в коем случае нельзя пренебрегать гигиеной. Во-первых, больной опасен для окружающих. Во-вторых, следует принять все меры для того, чтобы предотвратить распространение инфекции на второй глаз. Нужно промывать глаза несколько раз в день.
При остром протекании болезни рекомендуется делать это не менее 6-8 раз в сутки. Руки с мылом можно мыть еще чаще. Используйте только одноразовые салфетки. Пипетки должны каждый день подвергаться кипячению. Это же относится к палочкам, предназначенным для закладывания мазей на конъюнктиву. Не прерывайте лечение после снятия симптомов местными препаратами. Острый стафилококковый и другой бактериальный конъюнктивиты лечатся примерно две недели. Если Вы не завершите курс терапии, может развиться хроническое заболевание, которое будет часто рецидивировать.
Физиотерапевтическое лечение
Физиотерапевтические процедуры повышают эффективность действия препаратов.
Рекомендуются:
- фонофорез миндалин и очага боли – ускорение абсорбции, пролонгация действия лекарства;
- ультрафиолетовое облучение слизистой уничтожает большинство штаммов вредоносной микрофлоры;
- гидроакустическое воздействие – ликвидация застойных явлений, устранение симптомов воспаления из-за ускорения притока лейкоцитов;
- лазерная терапия – быстрое снятие воспаления, антисептическое и обезболивающее действие;
- магнитотерапия – улучшение кровообращения, регенерация тканей.
Лечить горло физиопроцедурами не рекомендуется при обострениях, нагноениях. Возможны реактивные воспалительные процессы или сепсис крови из-за внутреннего прорыва гнойника.
Как происходит заражение
Передача возбудителей гнойно-септических инфекций происходит с воздухом (аэрогенно), например, при встряхивании постельного белья. Параллельно этому осуществляется передача через предметы быта, а также через пищу и воду. В последних случаях возникают пищевые токсикоинфекции.
В отношении же внутрибольничных случаев заражения наиболее опасны так называемые «госпитальные» штаммы золотистого стафилококка, устойчивые к внешним воздействиям и антибиотикам.
Стафилококки, будучи постоянными обитателями тела и жилья человека, естественно, концентрируются там, где повышена плотность размещения людей, где меньше вентиляция воздуха и больше возможностей для размножения и распространения микробов.
Именно такие условия нередко создаются в больничных палатах, где стафилококк распространяется с бельем, при встряхивании постелей, с пылью, при разговоре и кашле людей, находящихся в близком соседстве. Поэтому такие простые меры, как проветривание помещений, влажная уборка с дезинфицирующими средствами, пользование чистым бельем, своевременная смена постельных принадлежностей, облучение воздуха ультрафиолетом или просто доступ солнечного света значительно снижают концентрацию микробов и возможности их рассеивания.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Чем опасен стафилококковый конъюнктивит?
Об одном осложнении уже было упомянуто. Острый бактериальный конъюнктивит может стать хроническим. Это не самое страшное последствие. В детском возрасте воспаление опасно тем, что оно может повлиять на формирование глазных яблок, то есть стать одной из причин развития близорукости или дальнозоркости, а также прогрессирования этих аномалий рефракции.
У людей старше 40 лет, когда начинаются возрастные проблемы со зрением, повышается риск возникновения глаукомы. Конъюнктивит также может способствовать появлению этого опасного недуга. Воспаление конъюнктивы без терапии приводит к помутнению роговицы, что всегда отражается на качестве зрения. Не стоит заниматься самолечением, пренебрегать рекомендациями врача или забрасывать терапию раньше времени. При соблюдении всех этих простых правил осложнений не будет. Конъюнктивит пройдет через 2-3 недели.
Злокачественный наружный отит (некротический наружный отит)
Эту форму наружного отита выделяют в отдельную, но фактически он является негативным течением обычного диффузного наружного отита. В процессе заболевания происходит распространение воспаления на структуры височной кости, может возникать поражение черепно-мозговых нервов и развитие внутричерепных осложнений. Название заболевания не связано с развитием злокачественной опухоли, просто таким образом отражается течение заболевания. К счастью, это заболевание встречается редко, болеют пациенты с тяжелыми нарушениями иммунитета, такими как СПИД, состояние после лучевой и химиотерапии, декомпенсированный сахарный диабет, пациенты, получающие иммуносупрессивную и цитостатическую терапию. Ведущим возбудителем признана синегнойная палочка, но любая инфекция полимикробна. В процессе воспаления происходит некроз кожи слухового прохода и переход воспаления на надкостницу и кость, с последующим её разрушением. Жалобы при данном заболевании на сильную боль, выделения из уха гнойно-воспалительного характера, с гнилостным запахом, быстро наступает снижение слуха. Позднее присоединяются симптомы поражения черепно-мозговых нервов: затруднение глотания, попёрхивание при приёме пищи, онемение лица, паралич лицевых мышц. При распространении процесса в среднее и внутреннее ухо может развиваться системное головокружение. При распространении воспаления в полость черепа развивается общемозговая и менингеальная симптоматика. При осмотре обращает на себя выраженное воспаление кожи НСП, кожа с очагами некроза, большое количество гнойно-некротического отделяемого, барабанная перепонка и структуры среднего уха часто неопределимы. Определяются симптомы поражения черепно-мозговых нервов-асимметрия лица, птоз нижнего века на стороне поражения, асимметрия мягкого нёба, нарушение подвижности надгортанника. В диагностике важен посев на бактериологическое исследование, компьютерная томография височных костей. Лечение проводится всегда в условиях стационара. Проводится массивная антибактериальная и дезинтоксикационная терапия. Назначаются инфузии человеческого гамма-глобулина, антисинегнойной сыворотки или гипериммунной человеческой плазмы. Также проводится хирургическое лечение — некротомия (удаление некротизированных участков кожи и кости), в последующем при выздоровлении проводится пластика дефекта собственными тканями.
Симптомы в зависимости от пораженного органа
Симптомы стафилококковой инфекции зависят от места локализации стафилококк в организме ребенка и от степени снижения защитных сил организма. К основным признакам стафилококковой инфекции относятся
- повышение температуры тела
- выраженный интоксикационный синдром (вялость, слабость, отсутствие аппетита, тошнота).
Омфалит
Поражение микробом пупочной ранки, которое сопровождается отеком пупочного кольца, гнойным отделяемым из раны. При вовлечении в процесс пупочной вены прощупывается уплотненная и утолщенная вена. Также наблюдается гиперемия, которая распространяется вверх, в сторону грудины.
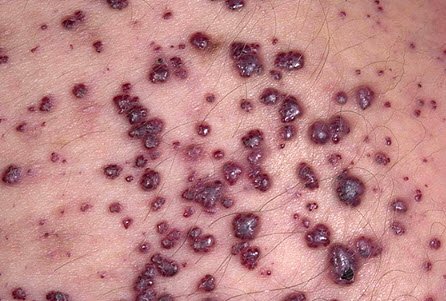
Поражение кожных покровов
- При псевдофурункулезе (поражение потовых, а не сальных желез) возникают плотные, красного цвета узелки в кожных складках (скопление потовых желез), которые затем нагнаиваются.
- Везикулопустулез характеризуется образованием пузырьков с жидким содержимым, которые самопроизвольно вскрываются и на их месте образуется корочка.
- Эксфолиативный дерматит (болезнь Риттера), или «синдром ошпаренной кожи» характеризуется образованием больших пузырей, по виду напоминающих ожоги, затем кожа слущивается и формируются незащищенные раны.
- Абсцесс – поражение глубоких слоев кожи с видимым покраснением и уплотнением. Формируется полость, содержащая гной.
- Панариций – поражение крайней фаланги пальца.
- Флегмона – в процесс кроме кожных покровов вовлекается подкожная клетчатка, которая нагнаивается.
Поражение глаз
При поражении слизистой глаз развивается конъюнктивит (светобоязнь, слезотечение, отек век, гнойное отделяемое из глаз).
Поражение дыхательных путей
Ринит – покраснение слизистой с обильным гнойным отделяемым из носа. При проникновении инфекции ниже развивается ангина, характеризующаяся болью в горле, фарингит, трахеит с сухим и болезненным кашлем.
Инфицирование бронхов и легких приводит к бронхитам и пневмониям. Как правило, бронхиты и пневмонии протекают сочетано с фарингитами, ринитами, трахеитами.
Отмечается значительное повышение температуры (до 39-40°C), сухой кашель, одышка.
Возможно развитие стеноза дыхательных путей.
Поражение центральной нервной системы
Проникновение золотистого стафилококка в головной мозг ведет к развитию менингита и абсцесса головного мозга. Заболевания у детей протекают тяжело, с высокой температурой и явлениями интоксикации.
Характерна «мозговая» рвота, головные боли, положительные менингеальные симптомы, эписиндром и кожная сыпь. При спинномозговой пункции жидкость вытекает под давлением, имеет зеленоватый оттенок с примесью гноя.
Поражение мочевыводящих путей
Развиваются уретрит, цистит, пиелонефрит. Характерные симптомы: учащенное и болезненное мочеиспускание, боли в поясничной области, высокая температура. В анализах мочи определяются белок, большое количество лейкоцитов, высевается золотистый стафилококк.
Поражение костей и суставов
При инфицировании костей и суставов развиваются артриты и остеомиелит.
Пищевая токсикоинфекция
Развивается при употреблении зараженной или испорченной пищи и протекает с явлениями острого энтероколита. Характерны повышение температуры, тошнота, рвота до 10 и более раз в сутки, жидкий стул с примесью зелени.
Сепсис
Заражение крови или сепсис, возникает при выраженном иммунодефиците. Течение заболевание тяжелое, с очень высокой температурой, выраженными симптомами интоксикации, нарушением сознания (от возбуждения до вялости).
При развитии инфекционно-токсического шока резко падает артериальное давление, больной теряет сознание и может впасть в кому.
Септикопиемия – циркулирование золотистого стафилококка в крови с формированием гнойных очагов, как на коже ребенка, так и во внутренних органах.
При септицемии характерно развитие инфекционного токсикоза. Септицемию может осложнять присоединение пневмонии, развитие ДВС-синдрома и прочее.
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальная астма у ребенка |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Бронхоэктатическая болезнь |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Рецидивирующий бронхит у детей |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
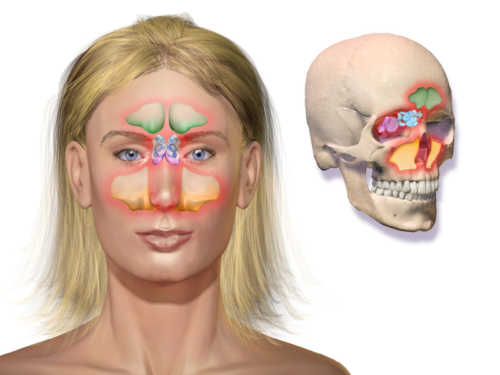
| Синусит |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Эпиглоттит |
| Этмоидальный синусит (этмоидит) |
Методы диагностики
Симптомы стафилококков в ротоносоглотке не являются специфическими, поэтому нельзя ставить диагноз о наличии стафилококковой инфекции, опираясь только на субъективные и объективные признаки. Поэтому начинают лечить стафилококк в горле только после того, как будет идентифицирован возбудитель лабораторно. С этой целью сегодня применяется бактериоскопический, бактериологический и серологический методы.

Самым доступным методом диагностики стафилококковой инфекции является мазок из ротоносоглотки. Полученный материал исследуют под микроскопом, после чего высевают на питательную среду, чтобы получить колонии бактерий. При наличии стафилококка через сутки после посева на среде появляются выпуклые колонии бактерий белого, желтого или оранжевого цвета.
При серологическом исследовании используются бактериофаги, разделенные на четыре группы. При положительном серологическом тесте стафилококк убивает одну или несколько групп бактериофагов. Данный метод не такой точный, как микробиологический, поэтому применяется редко.
Почему важно провести специфическую диагностику патологии
 Диагностика наличия золотистого стафилококка проводится путем посева исследуемого материала на питательные среды (на фото)
Диагностика наличия золотистого стафилококка проводится путем посева исследуемого материала на питательные среды (на фото)
К современным методам обследования относятся:
- микробиологический способ диагностики – бактериологический посев из слизистой носа и зева с проведением смывов и посева на специальную среду;
- серологическое исследование крови с использованием 23 бактериофагов, разделенных на 4 группы.
Наиболее информативным считается микробиологическое исследование – для каждого вида бактерий характерно образование колоний, имеющих определенные параметры. Дополнительно определяется чувствительность к разным группам антибиотиков, чтобы определить, как стафилококк лечить в горле правильно и эффективно.
Если золотистый стафилококк определяется в посеве из носа или горла – антибиотикотерапия назначается индивидуально на основании определения чувствительности и резистентности к определенным группам этих лекарственных средств.
Из-за чего возникает стафилококковый конъюнктивит?
Конъюнктивитами называются заболевания соединительной оболочки, которые имеют воспалительный характер. Существует множество причин развития данных недугов. Условно можно разделить их на две группы: прямые и косвенные. В первую входят бактерии, грибки, вирусы,
В этой статье
аллергены. От них зависит форма протекания и способ лечения болезни. Вторая группа причин включает в себя располагающие факторы, наличие которых значительно повышает риск развития офтальмологического заболевания бактериальной этиологии. К этим факторам относятся:
- слабый иммунитет;
- травмы глаз и попадание в них инородных предметов;
- синдром «сухого глаза»;
- дефекты рефракции: миопия, гиперметропия, пресбиопия, астигматизм;
- контактными линзами;
- блефарит;
- бактериальные инфекции ЛОР-органов.
Очень часто конъюнктивит развивается у людей с нарушением оттока слезной жидкости. Она выполняет несколько функций, одна из которых — антибактериальная. Попадающие в глаза микробы смываются слезами. При недостаточной выработке слезной жидкости и постоянной сухости в глазах риск заражения инфекциями возрастает. Нередко бактериальный конъюнктивит диагностируется у беременных на фоне гормональных сбоев и ослабления иммунной системы.
Несмотря на наличие большого числа располагающих факторов, болезнь возникает только вследствие непосредственного воздействия на слизистую возбудителя, например, бактерии стафилококк, если говорить о бактериальном конъюнктивите. Занести же микроб в глаз человек может грязными руками, используя чужие полотенца, купаясь в водоеме с водой, которая не отвечает санитарно-гигиеническим требованиям. Иными словами, в большинстве случаев инфицирование является следствием несоблюдения правил гигиены. Слабый иммунитет усугубляет ситуацию и дает возможность бактериям атаковать организм агрессивнее. По этим же причинам возникают стрептококковые, пневмококковые, гонококковые и другие разновидности конъюнктивитов бактериальной этиологии.
Исследования ученых: Течение десквамативного глоссита
Некоторое время назад ученые из Университета Вейцмана в Израиле изучили механизм развития такого редкого заболевания как географический язык, или десквамативный глоссит, причины которого длительное время были загадкой для врачей всего мира. А ведь очаговый десквамативный глоссит встречается у 2% населения Земли.
Красные участки, появляющиеся на языке, спровоцированы изменением одного из четырех типов сосочков – небольших волосяных выступов, которые покрывают весь язык. Изменялись нитевидные сосочки, в основном расположенные в средней и передней части языка. Однако причина изменения сосочков была окутана тайной.
В ходе исследования ученые применили специальный метод числового моделирования, для создания модели и внимательного анализа развития заболевания. Специалисты смогли разработать новый способ оценки тяжести десквамативного глоссита у разных пациентов. Доктор Габрижль Сайден, автор исследования, надеется, что эти результаты врачи-терапевты смогут использовать, чтобы оценить степень заболевания – основным критерием оценки будет характерная форма и размер пятен.
При помощи моделирования ученые сравнили развитие десквамативного глоссита с физической легкораздражимой средой – динамической пространственно-распределенной системой, которая может распространять в себе сигналы без затухания. Классический и более понятный простому обывателю пример такой системы – лесной пожар, в котором очаг пламени разрастается по кольцу, а сила распространяющегося огня при этом не уменьшается.
В итоге было установлено, что десквамативный глоссит может распространяться по поверхности языка двумя принципиально разными способами, и за счет определения характеристик этих методов можно будет оценить степень тяжести глоссита и предугадать его будущее течение.
Для первого способа характерно появление на языке небольших пятен заболевания. Постепенно вокруг этих пятен возникают новые очаги, при этом распространяется заболевание строго по очагам, до полного поражения языка. Когда весь язык будет занят пятнами глоссита, болезнь постепенно начнет сходить на нет.
При втором способе распространения болезнь идет по спирали. По результатам числового моделирования, спираль заболевания усиливается там, где постепенно происходит восстановление, из-за чего на этом участке заболевание распространяется повторно.
Таким образом, доктор Сайден утверждает, что если заболевание развивается постепенно рядом с очагами воспаления, то после того, как язык полностью покроется пятнами, запустится самоизлечение. А если рисунок заболевания будет больше похож на спираль, то степень глоссита намного более тяжелая, пораженные участки будут заражаться снова и снова, и заболевание продолжится на долгий период.
Десквамативный глоссит
Исследователи также продолжают аналогию с лесным пожаром – как на его силу оказывают влияние внешние факторы вроде силы ветра, так и на десквамативный глоссит могут также повлиять связанные факторы.
К примеру, у годовалого ребенка очаги десквамативного глоссита были обнаружены там, где начали прорезываться зубы. Таким образом, трение языка о десну вполне могло послужить толчком к очаговому распространению глоссита.
В будущем израильские ученые планируют провести еще одно масштабное исследование со стоматологами и врачами-терапевтами, которые лечат пациентов с десквамативным глосситом. Тогда, как говорит доктор Сайден, теоретические выводы будут подтверждены, и в итоге, вероятно, будет, наконец, установлена истинная причина десквамативного глоссита.
Удаление тонзиллитных пробок: как правильно их убирать?
Удаление казеозных масс из лакун нёбных миндалин — важнейшая часть терапии хронического тонзиллита, которая должна проводиться опытным ЛОР-врачом в клинике. Многие пациенты ошибочно полагают, что могут самостоятельно убирать гнойное содержимое гланд. В ход идут самые разнообразные предметы: от ложек и спичек до зубочисток. Кто-то умудряется убирать пробки ватными палочками или языком. Но к таким мерам прибегать настоятельно не рекомендуем. Попытки выковырнуть гнойные пробки могут закончиться повреждением нежных тканей гланд и инфицированием ранок, поскольку редко кто из пациентов соблюдает должные нормы стерильности при проведении процедуры.
Современные ЛОР-клиники предлагают два способа избавления от пробок: промывание нёбных миндалин шприцем и промывание нёбных миндалин с помощью аппарата «Тонзиллор». Удаление пробок шприцем проводится всё реже: этот метод травматичен и не позволяет полноценно отмыть гланды.
https://vk.com/video_ext.php
Второй способ считается наиболее эффективным. Насадка аппарата «Тонзиллор» подносится к миндалине и наподобие пылесоса вытягивает в стаканчик насадки гнойное содержимое миндалин. Правда за счёт того, что стаканчик насадки непрозрачный, ЛОР-врач не всегда видит, до конца ли отмылись миндалины — поэтому ему приходится проводить несколько дополнительных процедур, чтобы удалить казеозные массы наверняка.
«Лор Клиника Доктора Зайцева» предлагает третий способ: удаление пробок с помощью модифицированной насадки аппарата «Тонзиллор».
Усовершенствованная насадка гораздо удобнее своей предшественницы. Её скруглённые края не травмируют ткани гланд, что иногда случается с обычной насадкой, а прозрачный стаканчик насадки, куда вымывается содержимое лакун, сразу помогает доктору понять, когда можно закончить процедуру, не проводя лишние сеансы. Тем самым экономя время и деньги пациента. Насадку можно использовать даже при лечении маленьких пациентов — её небольшой размер идеально подходит для детей.