Болезни костно-мышечной системы и соединительной ткани (мкб)
Содержание:
- Гимнастика для голеностопного сустава при артрозе
- Как развивается ДОА?
- Патогенез
- Методика лечения артроза голеностопа
- Лечение
- Действующие вещества, относящиеся к коду M19.9
- Когда стоит забить тревогу?
- Симптомы
- Факторы-провокаторы патологии
- Симптомы
- Симптомы
- Посттравматический артроз голеностопного сустава симптомы и лечение
Гимнастика для голеностопного сустава при артрозе
Особое место в комплексном лечении отводится лечебной гимнастике. С помощью выполнения комплекса специальных упражнений можно снять мышечный спазм, укрепить мышечно-связочный аппарат. Упражнения необходимо выполнять ежедневно и повторять каждое по 10 раз.
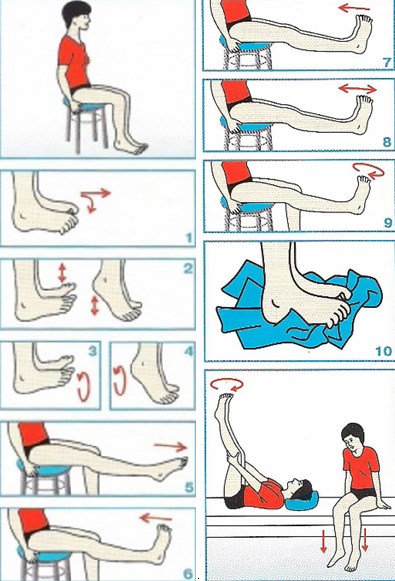
Примерный комплекс упражнений может выглядеть следующим образом:
- выполнение сгибательно-разгибательных движений пальцами стопы, сидя или лежа;
- выполнение потягиваний стопы на себя и от себя, сидя или лежа;
- выворачивание стопы попеременно наружу и внутрь;
- выполнение круговых движений стопами за и против часовой стрелки и т.д.
Достаточно эффективным считается плавание и выполнение аквааэробики
Избежать заболевания можно, если постоянно уделять должное внимание безопасности нижних конечностей, избегать их травмирования, для повседневной жизни использовать удобную обувь без каблуков, заниматься умеренно спортом, а также правильно питаться
Как развивается ДОА?
Деформирующий остеоартроз (остеоартрит) начинает развиваться с поражения суставного хряща. Долгое время заболевание протекает незаметно и для больного, и для врачей. Появление ярких симптомов происходит уже при значительном поражении тканей.
Этиология
Причины заболевания до сих пор до конца полностью не выяснены. В развитии болезни участвуют несколько факторов, из которых выделяют два доминирующих: избыточная механическая и функциональная перегрузка суставного хряща и нарушение его резистентности (сопротивляемости) к нормальным нагрузкам. Вследствие этого происходит патологическое перерождение и разрушение суставного хряща.
Факторы риска формирования ДОА:
- Выделяют несколько факторов риска, которые могут способствовать развитию поражения суставного хряща и развитию остеоартроза. К ним относятся:
- Наследственная предрасположенность.
- Лишний вес, ожирение.
- Эндокринные и метаболические нарушения (например, недостаток эстрогена в менопаузе).
- Профессиональные, спортивные или бытовые перегрузки на суставы (хроническая микротравматизация).
- Различные травмы.
- Возраст от 50 лет.
- Сопутствующие воспалительные и невоспалительные заболевания суставов.
Изменения суставного хряща
Причиной или пусковым фактором разрушения хряща обычно является травма или длительная микротравматизация суставных поверхностей. Также причиной начала болезни может стать изменение конгруэнтности (соответствия) суставных поверхностей в результате каких-либо патологических процессов, например, дисплазии.
Суставный хрящ изменяет свои свойства, теряет эластичность, становится шероховатым, на нем появляются трещины. Это увеличивает нагрузку на поверхности костей, образующих его, нарушается их целостность.
Что происходит дальше?
С целью стабилизации сустава внутри него появляются тяжи, образованные соединительной тканью. Увеличивается количество синовиальной жидкости, которая имеет измененный состав.
Впоследствии на краях сустава образуются костные разрастания – остеофиты. Мышцы, окружающие сустав, гипотрофируются, уменьшаются в размере. Это приводит к дальнейшим нарушениям кровообращения и усугублению патологических процессов, происходящих в суставе – развитию контрактур (тугоподвижности) и его нестабильности.
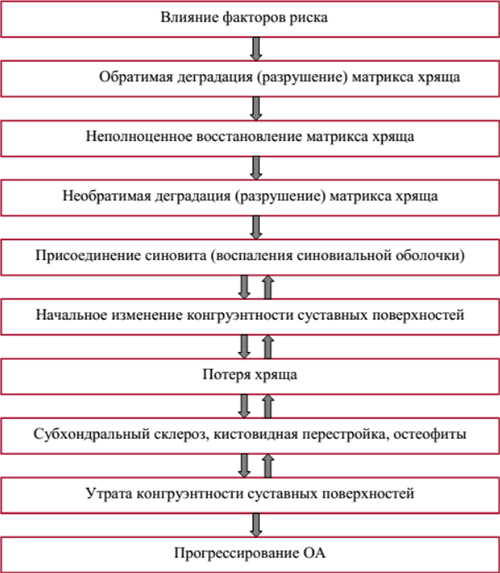
Патогенез
В основе патогенеза остеоартроза (ОА) лежат патологические изменения молекулярной структуры гиалинового хряща, в котором постоянно протекают процессы ремоделирования (синтеза/деградации) основы хрящевой ткани — экстрацеллюлярного матрикса. Ключевую роль в этом процессе играют высокодифференцированные клетки хрящевой ткани — хондроциты, которые начинают вырабатывать низкомолекулярные белки межуточной ткани хряща (матрикса), что уменьшает амортизационные свойства хряща коленного сустава.
Хондроциты высокочувствительны к содержанию в окружающем матриксе хряща протеогликанов и негативно реагирует на их изменения. Известно, что состояние хрящевой ткани определяется равновесием анаболических/катаболических процессов. При этом скорость/интенсивность катаболических процессов возрастает под влиянием цитокинов (интерлейкин-1, фактор некроза опухоли-α), металлопротеиназ (стромелизин, коллагеназа), циклооксигеназы-2, которые продуцируются хондроцитами, клетками субхондральной кости и синовиальной оболочки. Также в процессе восстановлении хрящевой ткани существенную роль играет репаративная активность хондроцитов в основе которой лежат инсулиноподобный/трансформирующий факторы роста и морфогенетически измененные хрящевые/костные белки.
В результате нарастания дегенеративных процессов хрящ разрыхляется/размягчается, появляются трещины, а суставные поверхности кости из-за деструкции хрящевой ткани начинают испытывать неравномерно распределенную повышенную механическую нагрузку. Это способствует появлению в субхондральной кости зоны динамической перегрузки, что вызывает перераспределительные нарушения микроциркуляции, развитие субхондрального остеосклероза, изменение кривизны поверхностей суставов, образование остеофитов (краевых костно-хрящевых разрастаний).
Существенную роль в патогенезе играет синовит, характеризующийся умеренно выраженными экссудативными/пролиферативными реакциями в виде гиперплазии и мононуклеарной инфильтрацией синовиальной оболочки наиболее проявляющиеся в местах прикрепления к хрящу с последующим переходом в липоматоз/склероз. Экссудативно-пролиферативные реакции в синовиальной оболочке и субхондральной кости протекают на фоне расстройства региональной микроциркуляции и гемодинамики с постепенным развитием тканевой гипоксии. В субхондральной кости появляются микропереломы, остеофитоз, утолщение костных трабекул и структура изменений приобретает необратимый характер. Ниже схематически представлен патогенез ОА.
Методика лечения артроза голеностопа
При просвечивании голеностопа рентгеном и подтверждении диагноза врач назначает наиболее подходящий курс лечения. При этом учитываются общее состояние здоровья пациента, стадия развития болезни, ее разновидность и присутствие сопутствующих патологий.
Основными направлениями терапии являются:
- Снятие боли
- Устранение симптомов воспаления
- Налаживание процесса кровообращения и питания пораженного участка
- Восстановление подвижности сустава
Методика лечения для каждого пациента определяется индивидуально. В некоторых случаях единственно возможным вариантом остается проведение операции.
Медикаментозная терапия
При лечении в домашних условиях используются препараты, имеющие разную скорость действия: быстрое и замедленное. Первая группа применяется для симптоматического лечения, вторая – необходима для восстановления хряща и пораженных тканей.
Для снятия боли и предупреждения дальнейшего воспаления назначаются Ибупрофен, Диклофенак, Напроксен, Ацеклофенак, Нимесулид, Ацетоминофен перорально или в виде мази.
Большинство из них негативно отражаются на состоянии слизистой оболочке желудка, поэтому их длительное применение не рекомендуется.
Восстановить свойства и улучшить синтез хрящевых тканей помогают лекарства замедленного действия. К ним относятся Артродарин, Терафлекс, Артра, Алфлутоп, Структум. В них содержатся необходимые пораженному участку хондроитин, гиалуроновая кислота и глюкозамин.
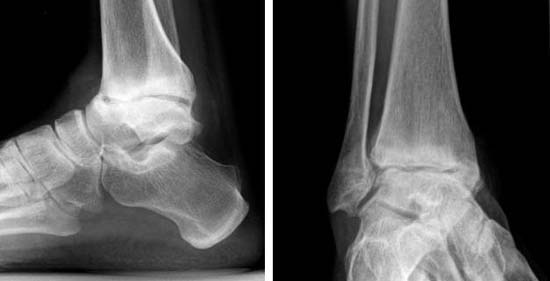
На фото рентгеновский снимок артроза
Мануальная терапия
Укрепить мышцы голени и стопы позволят сеансы лечебного массажа. Работа начинается с пальцев ног и по восходящему направлению поднимается к голени и бедру. Сеанс занимает не более 20 минут. Продолжительность курса устанавливается лечащим врачом.
Наиболее оптимальным решением является 3 повтора процедуры на протяжении 2-х недель с перерывами между каждым около 14 дней. меньшей эффективностью обладает самомассаж голеностопного сустава.
Физиотерапия
Назначение физиотерапевтических процедур производится с целью расширения сосудов и нормализации тока кровяных те и лимфы. При артрозе голеностопного сустава наиболее часто выписываемой манипуляцией считается магнитотерапия. Воздействие на пораженный участок оказывается 2-3 раза на протяжении дня.
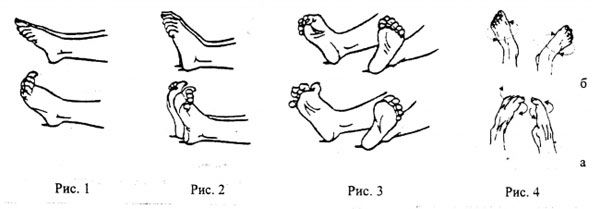
На фото упражнения для укрепления голеностопа
Ортопедические товары
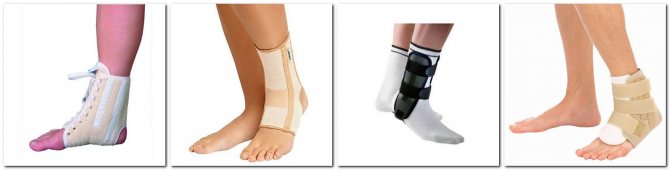
При диагностировании артроза голеностопа рекомендуется носить ортопедическую обувь или применять ортостельки, полустельки или специальные корректоры.
Подобные приспособления позволяют снять нагрузку с сустава, облегчают болевой синдром и оптимизирует положение оси голени. Высота наружного или внутреннего края обуви позволяет корректировать происходящую деформацию.
Для фиксирования правильного положения стопы может также применяться голеностопный ортез. Он используется как во время лечения (при обострении болезни), так и в целях профилактики получения травм в быту или при занятиях спортом.
На фото ортопедические товары
Гимнастика и упражнения
Занятия гимнастикой при артрозе направлены на поддержание и восстановление тонуса мышц и повышение подвижности сустава. На начальном этапе занятий нагрузки минимальны, чтобы не усугубить течение болезни. ЛФК помогает укрепить иммунитет и улучшить обмен веществ в организме, что повысит доставку кислорода и питания к пораженным участкам. Исходная позиция всех выполняемых упражнений – лежа. Выполнять их можно дома или амбулаторно под присмотром специалиста.
При артроз голеностопного сустава полезно поочередно вращать стопы в обе стороны. Полностью расслабившись и вытянувшись на полу, поворачивайте голеностоп сначала на себя, потом от себя. Амплитуда движений при этом должна быть незначительна.
Хирургическое лечение
При угрозе разрушения хряща или неэффективности консервативной терапии требуется хирургическое вмешательство. Завершающая стадия болезни лечится только посредством проведения операции. Есть несколько их видов:
- Артропластика (позволяет полностью сохранить сустав)
- Артродез (сустав замыкается искусственно, но сохраняются остатки хряща)
- Эндопротезирование (больной сустав полностью заменяется протезом)
Не всегда искусственный материал хорошо принимается организмом, потому что для него это инородное тело.
Выполняют протезы из металла, керамики или пластика. Срок их службы не превышает 25 лет. На это время больному обеспечено полное восстановление подвижности.
Лечение
Диагноз выставляется на основании жалоб и осмотра пациента, а также обязательного рентгенологического обследования, в ходе которого обнаруживаются изменения в суставе. Лечение остеоартроза голеностопного сустава назначается тотчас после диагностики, является индивидуальным комплексом назначений и зависит от степени тяжести заболевания. Классифицируется на консервативное и хирургическое.
Консервативное лечение
К консервативному лечению относят следующие методы терапии:
- Уменьшение и минимизация нагрузки на сустав. В ряде случаев применяются ортопедические приспособления (фиксирующие повязки, костыли), позволяющие разгрузить больную ногу;
- Рационализация питания и отказ от вредных привычек;
- Медикаментозная терапия. Нестероидные противовоспалительные средства, стероидные гормоны, хондропротекторы, миорелаксанты, витамины, минералы, наружные противовоспалительные и обезболивающие средства. Медикаменты назначаются в комплексе, для курсового лечения;
- Физиотерапия. Различные физиотерапевтические процедуры улучшают кровообращение и метаболизм в тканях, уменьшают выраженность болевого синдрома и увеличивают объем движений в суставе;
- Лечебная физкультура. Важный элемент комплексного лечения, который полностью зависит от стараний пациента. Подходящие упражнения подбирает врач ЛФК, а пациент выполняет их с назначенной регулярностью в домашних условиях;
- Массаж. Эффективная процедура, которая позволяют продлить период ремиссии и улучшить состояние тканей сустава. Проводится медицинским специалистом курсом в 10-12 процедур;
- Нетрадиционные приемы. Гирудотерапия, плазмолифтинг, фитотерапия, народные методы. В ряде случаев эффект от применения того или иного альтернативного лечения выше, чем результат медикаментозной терапии, поэтому многие пациенты охотно соглашаются на них и действительно видят положительный результат.
Лечение деформирующего остеоартроза голеностопного сустава всегда ведется комплексно под наблюдением врача.
Данная форма остеоартроза очень плохо поддается консервативному лечению.
Хирургическое лечение
Сложное хирургическое вмешательство, в ходе которого сустав заменяется на биопротез. Требует длительной реабилитации, но позволяет добиться самого главного — восстановить функцию сустава. Но, как и любая операция, имеет свои риски.
Действующие вещества, относящиеся к коду M19.9
Ниже приведён список действующих веществ, относящихся к коду M19.9 МКБ-10
(наименования фармакологических групп и перечень торговых названий, связанных с этим кодом).
- Действующие вещества
-
Аминофиллин + Дифенгидрамин + Индометацин
Фармакологическая группа: НПВС — Производные уксусной кислоты и родственные соединения в комбинации с другими препаратами
-
Амтолметин гуацил
Фармакологическая группа: НПВС — Производные уксусной кислоты и родственные соединения
-
Бовгиалуронидаза азоксимер
Фармакологическая группа: Ферменты и антиферменты
-
Валдекоксиб
Фармакологическая группа: НПВС — Коксибы
-
Гиалуроновая кислота
Фармакологические группы: Регенеранты и репаранты, Корректоры метаболизма костной и хрящевой ткани
-
Гидрокортизон
Фармакологические группы: Офтальмологические препараты, Глюкокортикостероиды
-
Глюкозамин + Хондроитина сульфат
Фармакологическая группа: Корректоры метаболизма костной и хрящевой ткани комбинации с другими препаратами
-
Дексаметазон
Фармакологические группы: Офтальмологические препараты, Глюкокортикостероиды
-
Декскетопрофен
Фармакологическая группа: НПВС — Производные пропионовой кислоты
-
Диклофенак + Мизопростол
Фармакологическая группа: НПВС — Производные уксусной кислоты и родственные соединения в комбинации с другими препаратами
-
Диклофенак + Пиридоксин + Тиамин + Цианокобаламин
Фармакологические группы: НПВС — Производные уксусной кислоты и родственные соединения в комбинации с другими препаратами, Витамины и витаминоподобные средства в комбинации с другими препаратами
-
Диметилсульфоксид
Фармакологическая группа: Дерматотропные средства
-
Желчь
Фармакологическая группа: Местнораздражающие средства
-
Ибупрофен
Фармакологическая группа: НПВС — Производные пропионовой кислоты
-
Индометацин
Фармакологические группы: Офтальмологические препараты, НПВС — Производные уксусной кислоты и родственные соединения
-
Кетопрофен
Фармакологическая группа: НПВС — Производные пропионовой кислоты
-
Кетопрофена лизиновая соль
Фармакологическая группа: НПВС — Производные пропионовой кислоты
-
Кошачьего когтя коры экстракт
Фармакологическая группа: Общетонизирующие средства и адаптогены
-
Лидокаин + Толперизон
Фармакологическая группа: н-Холинолитики (миорелаксанты) в комбинации с другими препаратами
-
Мабупрофен
Фармакологическая группа: Прочие ненаркотические анальгетики, включая нестероидные и другие противовоспалительные средства
-
Мелоксикам
Фармакологическая группа: НПВС — Оксикамы
-
Мелоксикам + Хондроитина сульфат
Фармакологические группы: НПВС — Оксикамы в комбинации с другими препаратами, Корректоры метаболизма костной и хрящевой ткани комбинации с другими препаратами
-
Метилпреднизолон
Фармакологическая группа: Глюкокортикостероиды
-
Напроксен
Фармакологическая группа: НПВС — Производные пропионовой кислоты
-
Напроксен + Эзомепразол
Фармакологические группы: НПВС — Производные пропионовой кислоты в комбинации с другими препаратами, Ингибиторы протонного насоса в комбинации с другими препаратами
-
Нимесулид
Фармакологическая группа: Прочие ненаркотические анальгетики, включая нестероидные и другие противовоспалительные средства
-
Нифлумовая кислота
Фармакологическая группа: Прочие ненаркотические анальгетики, включая нестероидные и другие противовоспалительные средства
-
Перца стручкового плодов экстракт
Фармакологическая группа: Местнораздражающие средства
-
Преднизолон
Фармакологическая группа: Глюкокортикостероиды
-
Салициламид
Фармакологическая группа: НПВС — Производные салициловой кислоты
-
Теноксикам
Фармакологическая группа: НПВС — Оксикамы
-
Толперизон
Фармакологическая группа: Препараты, влияющие на нервно-мышечную передачу
-
Толперизон + Лидокаин
Фармакологическая группа: н-Холинолитики (миорелаксанты) в комбинации с другими препаратами
-
Фенилбутазон
Фармакологическая группа: НПВС — Бутилпиразолидины
-
Целекоксиб
Фармакологическая группа: НПВС — Коксибы
-
Эторикоксиб
Фармакологическая группа: НПВС — Коксибы
Когда стоит забить тревогу?
На начальной стадии артроз голеностопа, как правило, не дает о себе знать, и все же есть косвенные признаки, которые нельзя игнорировать:
- усталость в ногах, которой не было раньше;
- непривычная утомляемость;
- незначительные боли, особенно после интенсивной физической нагрузки.
В среде спортсменов, которые составляют главную группу риска по заболеванию артрозом, часто не обращают внимания на несильный болевой синдром и незначительное ограничение движения. А между тем именно эти симптомы указывают на начало дегенеративно-дистрофических изменений в суставах голеностопа. На этом этапе для лечения деформирующего артроза голеностопного сустава достаточно препаратов, улучшающих метаболизм. Если момент упущен, терапия будет гораздо более серьезной.

Врачу-ортопеду не представляет сложности диагностировать артроз даже на начальной стадии
Симптомы
Симптомы заболевания варьируются в зависимости от стадии и глубины патологических изменений, прогрессируют и усугубляются со временем:
- Боль. Сначала возникает во время нагрузок на сочленение: при беге, занятиях спортом, длительной ходьбе — а в состоянии покоя полностью исчезает. Прогрессирование заболевания приводит к развитию постоянного болевого синдрома, в том числе в ночное время. На 2 степени заболевания для боли характерно стартовое начало: возникновение в утреннее время, когда человек встает с постели и опирается на ногу.
- Ограничение подвижности суставов и выраженная скованность во время ходьбы. С течением времени объем движений в сочленении становится все меньше.
- Зажатие стопы в одном положении: невозможность отвести ногу в сторону.
- Припухлость и покраснение в голеностопном суставе, повышение температуры в области воспаления.
- Деформация сустава, усиливающаяся на фоне разрастания костной ткани.
- Невозможность наступать на больную ногу. Этот симптом свидетельствует о том, что заболевание находится в разгаре.
Не всегда можно наблюдать все признаки болезни – клиническая картина у каждого пациента будет индивидуальной.
Факторы-провокаторы патологии
Если общий статус здоровья у человека хороший, он ведет правильный образ жизни, обычно его суставы хорошо функционируют и не тревожат изо дня в день по поводу и без него болезненными ощущениями, даже в пожилом возрасте. В противном случае, могут зародиться дегенеративные изменения, которые начнут агрессивно уничтожать важные суставные компоненты, обеспечивающие двигательные, опорные и амортизационные функции нижних конечностей, совершенно любом возрасте.
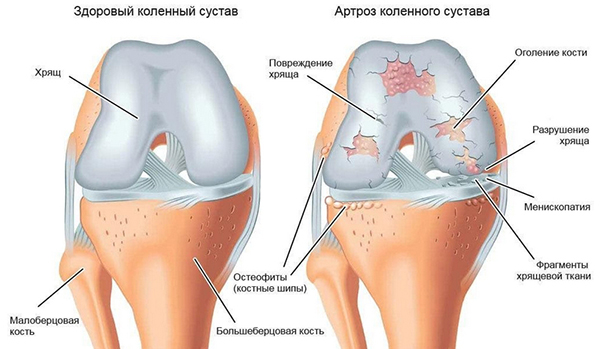
Это реальное фото поверхности коленного сустава при гонартрозе
Обратите внимание на повреждения, которых быть не должно, хрящ должен быть гладким как стекло
Именно прогрессирующие деструктивные процессы в коленном суставе в медицине принято называть гонартрозом. Он ведет к гибели гиалинового хряща, который покрывает все поверхности сочленовных костей, а по мере его истончения и разволокнения к обнажению и деформации последних и, как следствие, к предельному снижению качества жизни.
Вид астроскопа на разрушенную хрящевую поверхность в полости сустава..
Артрозный патогенез чаще бывает вторичным, то есть когда он становится следствием определенных патологий, травм, повышенных физических нагрузок и пр. Анатомо-функциональные изменения преимущественно, как мы выяснили, развиваются и усложняются в силу разных негативных факторов. Среди них можно выделить наиболее распространенные, это:
- врожденные аномалии суставов конечностей (укорочение одной из ног, дисплазии, О-образные и Х-образные деформации голени и пр.);
- посттравматические последствия (осложнения ушибов, переломов, вывихов, растяжений связок и т. д.);
- гипермобильность сустава (ГМС);
- ревматодный артрит, системная красная волчанка, подагра и псевдоподагра;
- локальные хронические инфекции и воспаления;
- ожирение и болезни нарушенного обмена веществ;
- эндокринные недуги, особенно сахарный диабет и гипотиреоз;
- нарушения гормонального фона в период менопаузы;
- чрезмерные физические нагрузки, приходящиеся на нижние конечности;
- дефицит физической активности, гиподинамия;
- постоянная перегрузка ног, связанная с профессиональной деятельностью (спорт, поднятие тяжестей и пр.);
- длительное сидение в неправильных позах, например, с поджатыми под себя ногами;
- сосудистые патологии конечностей, переохлаждение.
К слову сказать, возрастные физиологические изменения в костях, хрящах, мышцах по мере старения организма происходят у всех. Данные компоненты с течением времени изнашиваются, становятся слабее, менее гибкими и эластичными. Это не парадокс, а естественное явление, предусмотренное природой, которое берет начало примерно с того периода, когда человек перешагнул сорокалетний рубеж. В норме оно развивается в очень медленном темпе, поэтому ничего глобально страшного с суставами не происходит. Но есть одно «но». Если износ биологических тканей существенно доминирует над процессами метаболизма и клеточного питания, что наблюдается при выше перечисленных факторах, сустав начинает прогрессивно повреждаться.
Спровоцировать заболевание достаточно даже, начав резко, без подготовки заниматься физкультурой, чего раньше вы никогда не делали. Часто, в погоне за здоровьем, пожилой контингент людей решается в корне изменить свой образ жизни, к примеру, начать бегать по утрам.Неподготовленные коленные суставы, которые к тому же, как мы отмечали, в силу возраста имеют некоторые отклонения, легко травмируются, на их структурах и близлежащих участках появляются микроразрывы. Такая травматизация на микроуровне, тем более у людей пенсионных лет, влечет за собой развитие гонартроза, не говоря уже о более серьезных травмах.
Чаще всего страдают коленные и тазобедренные суставы. На снимке изображена динамика разрушений слева-направо, от полного отсутствия заболевания и до последней стадии.
Недуг способен развиться не только у старшего поколения (после 40 лет и более), но и у молодых людей 25-40 лет. Периоды зрелого и пожилого возраста, безусловно, предоставляют больше шансов непростой патологии, потому как природные элементы сустава уже не такие крепкие, как были ранее. Кроме того, женщины имеют большую предрасположенность к патоморфологическим явлениям в суставе, что объясняется в основном гормональными особенностями женского организма.
Симптомы
Заболевание длительное время ничем себя не проявляет. А те немногочисленные симптомы, которые могут появляться на ранних стадиях, обычно остаются незамеченными.
Деформирующий остеоартроз (остеоартрит) имеет несколько характерных симптомов, которые присутствуют практически у всех больных.
Боль
Жалоба на боль в пораженном суставе является основной причиной обращения к врачу. В начале заболевания она незначительная, может возникать лишь при ходьбе или физической нагрузке. Также боль может появляться при воздействии неблагоприятных факторов, например, при переохлаждении или при длительном вынужденном неудобном положении тела.
Постепенно боль приобретает постоянный характер, интенсивность ее возрастает. Характерной особенностью такой боли является то, что в покое интенсивность ее уменьшается, вплоть до исчезновения.
Скованность
На ранних стадиях ДОА у большинства больных появляется чувство «скованности» по утрам. Это состояние характеризуется уменьшением объема движений в суставе, снижением чувствительности и болью разной интенсивности. При движении это состояние постепенно проходит.
Хруст
Наличие посторонних звуков – хруст, щелчки в суставе, которые сначала появляются периодически при неблагоприятных условиях (долгая ходьба, вынужденное положение тела или конечности и т. д.). Со временем эти звуки сопровождают любые движения пораженного сустава.
Нестабильность
Этот симптом часто выражен в суставах конечностей. Проявляется патологической избыточной подвижностью. Также встречается подвижность в нехарактерной для движения сустава плоскости. Отмечается снижение чувствительности конечности.
Нарушение движений
Деформирующий остеоартроз (остеоартрит) проявляется нарушением основной функции сустава – движения. Такие нарушения могут быть в виде ограничения подвижности, особенно это выражено при обострении заболевания. Также иногда встречается увеличение подвижности – «разболтанность» сустава, что связано с гипотрофией мышц или повреждением связочного аппарата.
Нарушение функции конечности
Патологические изменения в суставе со временем вызывают нарушение функций всей конечности. Появляется хромота при ходьбе, ограничение движений, ощущение нестабильности сустава. Конечность деформируется, а в результате нарушения кровоснабжения возникают расстройства чувствительности и другие изменения (ощущение зябкости или, наоборот, жжения, похолодение конечности и т. д.).
Все это в конечном результате приводит к инвалидности.
Другие симптомы
Кроме вышеперечисленных, встречаются менее распространенные жалобы, преимущественно «косметического» характера. К ним относятся:
- Уменьшение или увеличение окружности конечности.
- Припухлость сустава.
- Наличие жидкости в суставе.
- Деформация сустава или конечности.
- Изменения со стороны кожи конечности: усиление сосудистого рисунка, пигментации и т. д.
Симптомы
Симптомы остеоартроза коленного сустава манифестируют болевым синдромом и нарушениями функции коленного сустава, однако их выраженность определяется степенью выраженности патологического процесса.
Деформирующий остеоартроз 1 степени проявляется незначительным болевым синдромом в коленном суставе во время движения, нарастающим к концу дня. Характерным симптомом является так называемая «стартовая боль» — ощущение боли в суставе, возникающее при первых шагах после подъема тела из положения сидя. Как правило, болевой синдром уменьшается/исчезает после начала ходьбы, но появляется с вновь на фоне повышенной нагрузки. Реже пациенты жалуются на ощущение скованности по утрам в суставе и чувство «стягивания» в области подколенной ямки, незначительную отечность коленного сустава. Визуально колено не изменено. Развитие синовита на этой стадии встречается крайне редко.
Деформирующий артроз коленного сустава 2 степени манифестирует более интенсивным болевым синдромом, локализующимся в зоне передневнутренней поверхности сустава, который возникает на фоне незначительных нагрузок и резко увеличивается при длительной ходьбе, стоянии или повышенных нагрузках.
После продолжительного отдыха боль исчезает и возникает вновь при движениях. Возможно появление хруста во время движения. Характерны уменьшение объема движений в суставе и появление резкой боли при максимальном сгибании ноги. Отмечается изменение конфигурации сустава, частые упорно протекающие синовиты со скоплением большего объема жидкости.
Симптомы остеоартрита коленного сустава на третьей стадии проявляются практически постоянными болями в коленном суставе, как во время ходьбы, так и в покое. Иногда боли усиливаются в ночное время. Сгибание/разгибание в суставе значительно ограничено, зачастую пациент может выпрямить полностью ногу. Визуально сустав деформирован/увеличен в объеме, иногда отмечается вальгусная/варусная деформация (Х- или О-образные ноги). Походка становится неустойчивой, переваливающейся, в ряде случаев пациенты для передвижения должны использовать костыли/ трость. При тяжелом варианте течения может возникать синдром заклинивания сустава, появляющийся блокированием движений в суставе.
Посттравматический артроз голеностопного сустава симптомы и лечение
Чтобы надолго забыть про посттравматический артроз голеностопного сустава лечение необходимо начинать при выявлении первых предпосылок. О прогрессирующих процессах сигнализирует истонченная хрящевая ткань. Кости начинают соприкасаться друг с другом, в результате чего больной ощущает сильный дискомфорт. Симптомы исчезают после отдыха
Важно снизить нагрузки до минимума и немедленно направиться к своему врачу для уточнения диагноза
Комментирует врач-ортопед Сиденков Андрей Юрьевич:
Если опасения подтвердятся, то врачи клиники «Стопартроз» используют приемы комплексного воздействия на пораженный участок с целью достижения наилучшего результата. Наибольшей эффективностью характеризуются методы медикаментозной терапии. Они подразумевают применение гелей, мазей, таблеток и введение инъекций в пораженную зону. Дозировка и продолжительность терапии устанавливаются по усмотрению специалиста.
Специалисты клиники «Стопартроз» имеют солидный опыт работы и владеют более 20 уникальных методик, позволяющих в кротчайший период достигать оптимального результата лечения.