Типы и лечение атактической походки
Содержание:
- Опасность атаксии
- Опасность атаксии
- Вестибулярная атаксия
- Причины возникновения мозжечковой атаксии
- 2.Причины
- Также в разделе
- Симптомы анталгической походки
- Как распознать продукты с глютеном
- Компьютерная томография
- Лечение атаксии Фридрейха
- Второй тип
- Глютен и связанные с ним заболевания
- РАССТРОЙСТВА ПИТАНИЯ
- ЦЕРЕБРОВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
- Нарушения походки и наследственность
- Что такое диабет
Опасность атаксии
Атаксия – это заболевание, при котором нарушается координация движений. Его прогрессирование способно привести к инвалидизации и даже летальному исходу. Тремор рук и ног, сильные головокружения, невозможность самостоятельного передвижения, нарушения актов глотания и дефекации – все это симптомы патологии. К тому же атаксия приводит к дыхательной недостаточности, хронической сердечной недостаточности, ослаблению иммунитета и склонности к повторным инфекционным заболеваниям.
Однако, следует понимать, что явные осложнения проявляются не у всех пациентов. В некоторых случаях при соблюдении врачебных рекомендаций, постоянном приеме лекарственных препаратов и своевременном устранении признаков атаксии качество жизни больных не снижается и им удается дожить до преклонного возраста.
Опасность атаксии
Атаксия – это заболевание, при котором нарушается координация движений. Его прогрессирование способно привести к инвалидизации и даже летальному исходу. Тремор рук и ног, сильные головокружения, невозможность самостоятельного передвижения, нарушения актов глотания и дефекации – все это симптомы патологии. К тому же атаксия приводит к дыхательной недостаточности, хронической сердечной недостаточности, ослаблению иммунитета и склонности к повторным инфекционным заболеваниям.
Однако, следует понимать, что явные осложнения проявляются не у всех пациентов. В некоторых случаях при соблюдении врачебных рекомендаций, постоянном приеме лекарственных препаратов и своевременном устранении признаков атаксии качество жизни больных не снижается и им удается дожить до преклонного возраста.
Вестибулярная атаксия
Данная патология возникает вследствие поражения вестибулярного нерва, лабиринта, коркового центра и ядер в стволе мозга. Наблюдается данный вид атаксии при различных болезнях уха, стволовом энцефалите, синдроме Меньера, опухолях IV желудочка мозга. Главным признаком патологии считается регулярное сильное головокружение, в результате которого больному начинает казаться, что все предметы двигаются в одном направлении. Поворачивая голову, пациент чувствует усиление головокружения.
Сильное головокружение приводит к шаткости походки и падениям. Заметно и то, что больной старается делать очень осторожные движения головой. Для вестибулярной атаксии свойственны также и такие симптомы, как рвота, тошнота и горизонтальный нистагм.
Причины возникновения мозжечковой атаксии
В неврологии используется классификация мозжечковой атаксии, основанная на критерии течения заболевания. В ней выделяются три основные разновидности атаксии: с острым началом, подострым началом и хроническая. Каждый из этих видов может быть вызван различными болезнями.
Атаксия с острым началом (развивается внезапно после воздействия на организм провоцирующих факторов):
- ишемический инсульт, спровоцированный атеросклеротической окклюзией или эмболией церебральных артерий, которые питают ткани мозжечка (считается одной из самых распространенных причин патологии);
- геморрагический инсульт;
- травма мозжечка, появившаяся из-за его внутримозговой гематомы или черепно-мозговой травмы;
- рассеянный склероз;
- Гийена-Барре синдром;
- энцефалиты и постинфекционные церебеллиты;
- интоксикация организма (литий, барбитураты, дифенин);
- гипертермия;
- метаболические нарушения;
- обструктивная гидроцефалия.
Атаксия с подострым началом (развивается в течение одной или нескольких недель):
- опухоли, различные виды абсцессов и прочие объемные процессы в мозжечке (астроцитома, медуллобластома, гемангиобластома, эпендимома);
- нормотензивная гидроцефалия, спровоцированная субарахноидальным кровоизлиянием после операции на мозге или менингита;
- эндокринные нарушения (гиперпаратиреоз, гипотиреозе);
- витаминная недостаточность;
- передозировка антиконвульсантами;
- токсические и метаболические расстройства, связанные с расстройствами всасывания и питания;
- злокачественные опухолевые заболевания (рак легких, рак яичников);
- паранеопластическая церебеллярная дегенерация.
Хронически прогрессирующие атаксии (развиваются в течение пары месяцев или лет):
- спиноцеребеллярные атаксии (Фридрейха атаксия, «Нефридрейховская» атаксия);
- корковые церебеллярные атаксии (Корковая атрофия мозжечка Холмса, Поздняя мозжечковая атрофия Мари-Фуа-Алажуанина);
- мозжечковые атаксии с поздним началом (ОПЦА, Мачадо-Джозефа болезнь, мозжечковые дисгенезии).
2.Причины
Одной из частых непосредственных причин нарушения походки является дисфункция вестибулярного аппарата, когда дисбазия выступает как симптом в общем синдроме нарушенной координации движений и ориентации в пространстве. Вестибулярные нарушения, в свою очередь, могут быть обусловлены следующими факторами:
- патология зрительной и слуховой систем (в частности, поражения внутреннего уха, оптических элементов глазного яблока или зрительного нерва);
- биохимические факторы, связанные с избыточной концентрацией различных веществ (алкоголь и многие другие растительные, животные, бактериальные, вирусные токсины, некоторые медицинские препараты и пр.);
- грыжа межпозвонкового диска с ущемлением нервных корешков в пояснично-крестцовом отделе позвоночника;
- сахарный диабет и другие эндокринно-метаболические расстройства;
- психотравмы и другие психопатологические факторы (в частности, максимально выраженная дисбазия, т.е. невозможность ни ходить, ни стоять, в психоневрологических науках называется «астазия-абазия» и наблюдается не только при органических поражениях ЦНС, но и при истерии).
Все прочие причины так или иначе связаны с поражением клеток головного и/или спинного мозга, а также проводниковых нейронов, мышц и взаимодействия между всеми указанными структурами. Это всевозможные атрофические процессы, нейромиопатии, последствия ОНМК (острое нарушение мозгового кровообращения, в том числе инсульты – массовый некроз ткани на каком-либо участке мозга вследствие кровоизлияния или прекращения кровоснабжения), детский церебральный паралич, полинейропатия, онкопроцессы, тяжелые ЧМТ и пр.
Также в разделе
|
Ангіографічні ознаки коронарного атеросклерозу і вторинна профілактика ішемічної хвороби серця. Н.І. Бардаченко, О.В. Курята. Дніпропетровська державна медична академія. Хвороби системи кровообігу становлять близько 49 % у структурі загальної смертності в… |
|
|
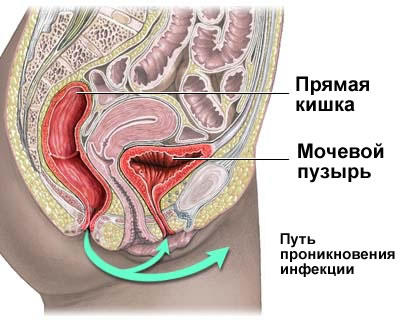
Диагностика и лечение неосложненной инфекции нижних мочевых путей — острого цистита Локшин К.Л. Наиболее распространенной формой инфекции мочевыводящей системы является острый цистит или, другими словами, неосложненная инфекция нижних… |
|
|
О показаниях к витрэктомии при посттравматической патологии глазного дна В.П. Быков, Н.В. Астафьева, Н.Л. Лепарская Московский НИИ глазных болезней им. Гельмгольца (дир. — проф. А.М.Южаков) Минздрава РФ.НИИ глазных болезней Академии… |
|
| Гастроэзофагеальная рефлюксная болезнь Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – хроническое рецидивирующее заболевание, характеризующееся морфологическим изменением слизистой оболочки… | |
| Клінічне та біохімічне обґрунтування доцільності комплексного використання Цераксону і Корвітину в лікуванні гострого ішемічного інсульту Як відомо, найуспішнішим і єдино доказаним способом реканалізації інфарктзалежної церебральної артерії після тромботичної або емболічної оклюзії та… | |
|
Злокачественная гипертензия Раповец В.А. Врач-кардиолог Артериальная гипертензия (далее — АГ)– одно из наиболее частых хронических заболеваний, легко распознаваемое и поддающееся… |
|
|
Клиника и лечение гриппа Профессор Л.В. Колобухина Институт вирусологии им. Д.И. Ивановского РАМН Острые респираторные вирусные инфекции (ОРВИ) являются самыми массовыми… |
|
|
Применение препарата Труксал у героиновых наркоманов Надеждин А.В., Тетенова Е.Ю., Авдеев С.Н. НИИ наркологии МЗ РФ, Москва Современные терапевтические схемы, направленные на нейтрализацию основных проявлений… |
|
|
Эффективность Феварина (флувоксамина) в лечении вегетативных нарушений, коморбидных невротических состояний А.В. Брюханов, Военно-медицинский клинический центр Крымского региона, г. Севастополь Резюме Лечение вегетативных нарушений , коморбидных дезадаптивных… |
|
| Профилактика поражения почек при сахарном диабете и артериальной гипертензии: исследование BENEDICT. Вопросы нефропатии и последующего развития хронической почечной недостаточности (ХПН) до недавних пор традиционно считались прерогативой нефрологов и… |
Симптомы анталгической походки
Человек, страдающий анталгической походкой, может поднимать и опускать ногу в одном положении. Часто больные используют трость или костыль.
Анталгическая походка зачастую связано с болью во всей ноге, коленях или бедрах, причем каждая из этих областей приводит к характерной походке.
Боль в стопах: люди с болью в стопе переносят свой вес на пятку, переднюю часть стопы или боковой край стопы.
Боль в коленном суставе: у людей с болью в коленном суставе наблюдается ограничение движения в суставе, которое не сгибается полностью.
Боль в области тазобедренного сустава: у людей с болью в области тазобедренного сустава может наблюдаться ограниченный шаг.
Как распознать продукты с глютеном
Абсолютно безглютеновые продукты сегодня встречаются очень редко, поскольку клейковина обладает массой положительных свойств, которые ценятся в массовом производстве. Мельчайшие частички глютена можно встретить практически во всех продуктах, употребляемых нами ежедневно. Наиболее часто этот растительный белок используется при производстве фабричных пельменей, фарша из любого вида мяса, различных колбас и так далее.
Вообще, все колбасные изделия без исключения содержат в своем составе глютен, поскольку благодаря ему можно отлично соединять воедино обрезки и кусочки мяса. В фарше, например, его концентрация может варьироваться от 4 до 9%, что уже является внушительным количеством для людей с целиакией.
Это удобно потому, что глютен почти не растворяется в воде. Как следствие – повышение плотности полуфабрикатов и создание так называемого «товарного вида», когда еда выглядит упругой, свежей и аппетитной. Еще белок способен создавать своего рода пленку вокруг продукта, которая необходима для удержания жидкости в процессе хранения. В свою очередь еда без глютена долго храниться не сможет.
Помимо этого глютен может содержаться в составе соусов или кетчупов, куда производители добавляют его в качестве загустителя. В этих случаях на упаковке обязательно должна быть надпись «гидролизованный белок» или «модифицированный пищевой крахмал».
Если вы покупаете полуфабрикаты или продукты в упаковке, которые были произведены за рубежом, обратите внимание на то, чтобы в их составе не было следующих фраз:
- Добавки. Hydrolyzed vegetable protein, stabilizer, vegetable protein, emulsifier, vegetable gum, flavoring, malt, starch, malt flavoring, modified starch (иногда modified food starch) – все эти фразы будут означать, что в продукте есть добавки, возможно содержащие глютен. Если на этикетке есть фраза «May contain traces of gluten», то это значит, что в составе могут быть частицы глютена.
- Злаки. Barley, wheat, oats, rye – все это названия злаков, содержащих в своем составе глютен.
Продукты, которые вообще не имеют глютена, маркируются фразой «Gluten free products».
Список продуктов с большой концентрацией глютена
В той или иной степени клейковина есть в следующих продуктах:
- пшеница – ∽80%;
- хлебобулочные изделия и выпечка – ∽ 78%;
- ячмень – ∽ 25%;
- печенье – ∽ 23%;
- овес – ∽ 22%;
- мороженое – ∽ 18%;
- рожь – ∽ 17%;
- сухари – ∽ 16%;
- макароны – ∽ 14%;
- колбасные изделия – ∽ 9%;
- майонезы, творожные изделия, соусы – ∽ 3%.
Отдельно стоит обратить внимание на такой напиток, как пиво, поскольку многие люди полагают, что в его составе если и есть вредные вещества, то в минимальном количестве. Именно глютена в нем очень много, так как клейковина используется в качестве одного из вспомогательных ингредиентов для придания этому алкогольному напитку его специфического вкуса
Компьютерная томография
Отсутствие адекватного лечения ускоряет процесс прогрессирования заболевания и приводит его в тяжелую стадию. Основным диагностическим методом всех атаксий считается компьютерная томография головного мозга. Но в данном случае она малоэффективна, так как большинство изменений в мозге при атаксии Фридрейха обнаруживаются только на поздних стадиях. Это объясняется спинальной локализацией изменений. Ранние стадии заболевания не видны при КТ. Зачатую в поздних стадиях можно обнаружить только незначительные атрофии мозжечка и полушарий, некоторое расширение мозговых цистерн, боковых желудочков, субарахноидального пространства.
Лечение атаксии Фридрейха
Так как заболевание наследственное, то весь процесс лечения сводится к задержке прогрессирования болезни. Это в большинстве случаев позволяет пациенту длительное время вести активный способ жизни и избегать осложнений.
Для лечения атаксии Фридрейха назначают прием метаболических лекарственных препаратов, которые бывают трех видов:
- стимуляторы дыхательной функции митохондрий;
- антиоксиданты — препараты, замедляющие окисление;
- кофакторы энзимных реакций.
Могут назначаться также препараты, которые питают сердечную мышцу и улучшают ее метаболизм.
В некоторых случаях необходим прием бутолотоксина — препарата, устраняющего мышечные спазмы.
Важным звеном в лечении считается ЛФК
Особое внимание уделяется тренировкам мышц и координации движений. Правильно подобранный комплекс упражнений помогает избавиться от болезненных ощущений при движении
Иногда приписывается диетическое питание. Принцип диеты заключается в ограничении употребления углеводов, переизбыток которых провоцирует симптоматику.
Второй тип
Атактическая походка у ребенка может быть вызвана другим проявлением, которое называется сенситивной атаксией. При этом происходит поражение не только задней части головного мозга – периферического нерва, заднего корешка или ствола головного мозга. Страдают и другие уровни глубокой чувствительности. Такой тип походки чаще характерен для следующих патологий:
- Полинейропатия («периферический псевдотабес»).
- Фуникулярный миелоз.
- Спинная сухотка.
- Осложнения лечения винкристином.
- Парапротеинемия.
- Паранеопластический синдром.
Все эти заболевания очень тяжёлые, лечатся с большим трудом и только в условиях стационара. Основное проявление – штампующая походка, при которой стопа сразу полностью с большой силой опускается на поверхность.
В самых тяжёлых случаях при поражении глубокой чувствительности ходьба становится вообще невозможной. Выявить это просто – для этого невропатолог должен провести тесты для установления мышечно-суставной чувствительности.
Ещё одна особенность – обязательная коррекция походки глазами. То есть пациент может передвигаться, только если видит окружающие предметы. При этом если попросить его сделать хотя бы шаг в позе Ромберга с закрытыми глазами, все симптомы начинают резко усиливаться и передвижение скорее всего станет невозможным.
Глютен и связанные с ним заболевания
Непереносимость глютена (целиакия) проявляется аллергической реакцией, которую сложно не заметить. Иммунная система реагирует на глютен при его попадании в организм, что приводит к воспалению в желудочно-кишечном тракте.
При целиакии продукты даже с небольшим количеством глиадина могут вызывать диарею, вздутие, усталость, запоры, тошноту и рвоту. В этом случае безглютеновая диета — основной метод лечения. Сегодня соблюдать ее несложно — магазины и рестораны предлагают много вариантов безглютеновых продуктов и блюд.
Глютеновая атаксия — редкое неврологическое нарушение у людей с генетической предрасположенностью. При атаксии иммунная система реагирует на белок глиадин и активирует производство антител, которые атакуют мозг. В результате развиваются неврологические нарушения, например, проблемы с координацией движений.
Если у вас наблюдаются такие симптомы, как тошнота, диарея или неожиданная потеря веса, обратитесь к врачу. Такие симптомы могут быть причиной воспалений и заболеваний ЖКТ.
Некоторые ученые предполагают, что употребление глютена людьми без целиакии может вызывать нарушение обмена веществ и работы сердечно-сосудистой системы, а также увеличивать риск смертности от всех причин. В связи с этим Американское общество питания проанализировало данные почти 160 тысяч человек, чтобы понять роль глютена в их здоровье.
Ученые выяснили, что ограничение количества глютена в рационе людей без целиакии не дает преимуществ для здоровья и продолжительности жизни. Но статистика показала, что для людей с ишемической болезнью сердца употребление глютена может повышать риск смертельного исхода. Для проверки этой теории требуются дополнительные исследования.
Генетическая предрасположенность к целиакии
За реакцию иммунитета на глютен отвечают несколько генов. В Генетическом тесте Атлас мы анализируем десятки вариантов генов, которые связаны с предрасположенностью к целиакии.
Если тест выявил склонность к непереносимости глютена, следует проконсультироваться с врачом и пройти дополнительное обследование. Наличие генетической предрасположенности указывает на риск развития заболевания, но не говорит о том, что оно обязательно проявится.
Сведения о предрасположенности к непереносимости определенных нутриентов вы найдете в Личном кабинете во вкладке Питание.
Чувствительность к глютену, не связанная с целиакией
Безглютеновые продукты все чаще можно встретить в продаже, а меню ресторанов пестрят блюдами с пометкой «без глютена». Теория о том, что безглютеновая диета приносит пользу организму становится все более популярной, однако доказательств этому нет.
Есть люди, у которых употребление продуктов с глютеном вызывает симптомы целиакии. При отказе от пшеницы симптомы становятся менее выраженными, но диагностика целиакию не подтверждает. Такое явление получило название чувствительность к глютену без целиакии.
Насколько это связано именно с употреблением глютена, до сих пор не известно. Научное сообщество пока не выделяет чувствительность к глютену в отдельное заболевание, так как требуется больше исследований в этой области. Но это не мешает многим ставить себе диагноз «непереносимость глютена без целиакии».
Симптомы непереносимости глютена без целиакии
- Вздутие
- Боли в животе
- Диарея
- Спутанность сознания
- Приступы беспокойства
- Головные боли
- Усталость
Эти симптомы широко распространены, и часто их причиной могут быть другие заболевания, например, синдром раздраженного кишечника.
Ученые считают, что непереносимость глютена без целиакии может быть вызвана фруктоолигосахаридами (ФОС). Это тип сложных углеводов, который содержится в пшенице, и при нарушении баланса микробиоты кишечника (дисбиозе) может вызвать проблемы с пищеварением.
Согласно исследованиям, ослабленный защитный барьер кишечника тоже может быть причиной проблем с перевариванием некоторых злаковых. Важную роль в поддержании целостности барьера играет микробиота.
Следует принимать во внимание и то, что со временем симптомы непереносимости глютена без целиакии могут стать более выраженными из-за частого употребления фастфуда, полуфабрикатов, рафинированного сахара и подверженности стрессам
РАССТРОЙСТВА ПИТАНИЯ
ЭНЦЕФАЛОПАТИЯ
ВЕРНИКЕ
Энцефалопатия
Вернике обычно бывает осложнением хронического алкоголизма, но может
встречаться и при других состояниях, связанных с нарушением питания.
Заболевание вызывается дефицитом тиамина (витамина B1). Патоморфологически выявляются снижение численности нейронов,
демиелинизация и глиоз в перивентрикулярном сером веществе. Возможны
пролиферация мелких кровеносных сосудов и петехиальные кровоизлияния. Чаще
всего в патологический процесс вовлекаются медиальные отделы таламуса,
сосцевидные тела, околоводопроводное серое вещество, червь мозжечка, ядра
глазодвигательного и отводящего нервов, вестибулярные ядра.
Клиническая картина
При
классическом варианте энцефалопатии Вернике выявляется триада, включающая
офтальмоплегию, атаксию и спутанность сознания. Глазодвигательные нарушения
обычно представлены нистагмом, поражением отводящего (VI) нерва, параличом горизонтального взора либо комбинированным параличом
горизонтального и вертикального взора. Атаксия проявляется в основном
нарушением ходьбы, дизартрия встречается редко.
При исследовании психического статуса определяется спутанность сознания,
избирательное нарушение краткосрочной памяти и памяти на недавние события. У
небольшой части пациентов развивается угнетение сознания вплоть до комы. У
большинства больных выявляются признаки полиневропатии, прежде всего выпадение
ахиллова рефлекса. При вовлечении гипоталамуса могут наблюдаться гипотермия и
артериальная гипотензия. Иногда
встречаются нарушения иннервации зрачка в виде легкой анизокории или
замедления реакции на свет.
В
крови может определяться макроцитарная анемия, а при МРТ головного мозга —
атрофия сосцевидных тел.
Лечение
Лечение
сводится к незамедлительному введению тиамина. С тем, чтобы избежать воз
никновения энцефалопатии Вернике или усугубления ее проявлений, начальную дозу
тиа мина (100 мг в/в) следует назначить перед или совместно с введением
глюкозы. Парентераль но тиамин вводят несколько дней. Поддерживающая доза
тиамина (около 1 мг/сут.) обычно содержится в пище, но следует учитывать
возможность нарушенного всасывания тиамина в кишечнике у лиц, страдающих
алкоголизмом.
Прогноз
После
начала лечения глазодвигательные нарушения обычно начинают регрессиро вать в
течение одного дня, а атаксия и спутанность сознания — в течение недели. Офтальмоплегия,
вертикальный нистагм, острая спутанность сознания полностью обратимы обычно в
течение 1 мес. Горизонтальный нистагм и
атаксия полностью разрешаются лишь в 40% случаев. Основным отсроченным
осложнением энцефалопатии Вернике является корсаковский амнестический
синдром.
ЦЕРЕБРОВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
ОСТРАЯ
ГИПЕРТОНИЧЕСКАЯ ЭНЦЕФАЛОПАТИЯ
Резкий
подъем артериального давления, вне зависимости от того, страдал ли больной
ранее хронической артериальной гипертензией или нет, может привести к
энцефалопатии, развивающейся в течение нескольких часов или дней. Она
проявляется головной болью, рвотой, нарушением зрения, очаговой неврологической
симптоматикой, парциальными или генерализованными эпилептическими припадками.
У больных с хронической артериальной гипертензией острая гипертоническая энцефалопатия
обычно развивается в том случае, когда артериальное давление превысит 250/150
мм рт.ст., у пациентов с изначально нормальным давлением она может развиться на
фоне менее значительных цифр АД. Сопутствующая почечная недостаточность увеличивает
риск развития гипертонической энцефалопатии.
В
качестве причин развития неврологических нарушений рассматривают спазм сосудов
головного мозга, нарушение ауторегуляции мозгового кровообращения, внутрисосудистое
свертывание крови. Эти процессы могут привести к возникновению мелких инфарктов
и петехиальных кровоизлияний в стволе мозга, в меньшей степени — в подкорковом
сером и белом веществе.
Клиническая картина
Из
всех физикальных данных наибольшую диагностическую ценность имеют изменения,
выявляемые при офтальмоскопии. Практически всегда наблюдается спазм сосудов
сетчатки. Кроме того, обнаруживаются отек дисков зрительных нервов,
кровоизлияния в сетчатку, экссудат на глазном дне. При люмбальной пункции
выявляется нормальное или повышенное давление ЦСЖ, а также нормальный или
повышенный уровень белка. При КТ выявляются зоны низкой плотности, отражающие
наличие отека, в задних отделах белого вещества полушарий головного мозга, на
Т2-взвешенных МРТ-изображениях эти зоны характеризу ются повышением интенсивности
сигнала. Указанные изменения обратимы при соответствующем лечении. Необходимо
лабораторное исследование крови для обнаружения признаков нарушения функции
почек.
Дифференциальный диагноз
Острая
гипертоническая энцефалопатия — диагноз исключения. Инсульт и
субарахнои-дальное кровоизлияние также могут сопровождаться резким повышением
уровня арте риального давления, и при наличии очаговой неврологической
симптоматики диагноз ин сульта намного более вероятен. Подъем артериального
давления, головная боль, отек дисков зрительных нервов, нарушение сознания
наблюдаются и при внутричерепном кровоиз лиянии. Исключить этот диагноз можно с помощью КТ или МРТ.
Профилактика
Предупредить
острую гипертоническую энцефалопатию можно ранним лечением не- осложненной
артериальной гипертензии и своевременным выявлением повышения артериального
давления в тех случаях, когда гипертензия развивается у изначально нормо-
тензивных пациентов (например, при остром гломерулонефрите или эклампсии).
Лечение
Диагностика
гипертонической энцефалопатии предполагает быстрый регресс симптомов на фоне
снижения артериального давления. Схему лечения гипертоической энцефалопатии
(криза) смотри в статье «Артериальная гипертензия” на сайте клиники Времена
года. В процессе лечения необходим тщательный контроль за состоянием пациента,
при этом скорость инфузии должна регулироваться таким образом, чтобы
поддерживать лечебный эффект, не вызывая артериальную гипотензию. За первый
час лечения среднее артериальное давление не должно снижаться более чем на
20—25%, а диастолическое давление не должно опускаться ниже 100 мм рт.ст.
Лечение немедленно прекращается при усилении неврологической симптоматики. В отсутствие
лечения гипертоническая энцефалопатия может привести к развитию инсульта, комы
или летальному исходу, но при своевременной терапии обычно наблюдается полное
клиническое восстановление.
Субарахноидальное
кровоизлияние, транзиторная ишемическая
атака (ТИА), инфаркт мозга, в особенности правого (недоминантного) полушария –
могут способствовать возникновению острой спутанности сознания. Более подробно
эти патологии рассмотрены в соответствующих разделах на нашем сайте.
Нарушения походки и наследственность
В основе некоторых заболеваний, вызывающих дисбазию и абазию, лежат генетические аномалии. К примеру, нарушения походки сопровождают такие наследственные заболевания нервной системы, как:
- мышечная дистрофия Дюшенна;
- болезнь Паркинсона;
- гепатоцеребральная дистрофия;
- торсионная дистония;
- семейная атаксия Фридрейха;
- мозжечковая атаксия Пьера Мари;
- невральная амиотрофия Шарко-Мари-Тута;
- семейный спастический паралич Штрюмпеля;
- спинальная амиотрофия Верднига-Гоффмана;
- прогрессирующая мышечная дистрофия Эрба-Рота;
- дистрофическая миотония Россолимо-Штейнерта-Куршмана;
- спинальная юношеская псевдомиопатическая мышечная атрофия Кугельберга-Веландера.
Наследственные заболевания, проявляющиеся нарушениями походки, можно диагностировать с помощью современных молекулярно-генетических методов: высокопроизводительное секвенирование (панель Нейродегенеративные заболевания), ХМА, ПЦР (поиск экспансии тринуклеотидных повторов).
Пациенты с обнаруженными генетическими аномалиями должны получить консультацию врача-невролога и генетика.
Что такое диабет
Диабет — это группа схожих хронических заболеваний, при которых организм не может нормально усваивать углеводы. От диабета невозможно излечиться полностью, но можно свести к минимуму его симптоматику. При правильном лечении и контроле за питанием и образом жизни болезнь может не снижать качество жизни человека.
Основу нашего рациона составляют углеводы. В кишечнике они расщепляются до глюкозы, которая служит главным «топливом» для всех клеток тела. Кровь разносит ее по организму.
Гормон инсулин служит «ключом», который помогает глюкозе попасть внутрь клетки. У здоровых людей поджелудочная железа начинает производить инсулин в ответ на повышение сахара в крови и снижает его выработку до минимума, когда клетки накормлены, а сахар низкий.
Организм людей с диабетом либо вырабатывает слишком мало инсулина, либо не вырабатывает его вообще, либо не может использовать имеющийся инсулин должным образом. Поэтому чаще всего диабет диагностируется по симптомам, которые вызывают слишком высокий уровень сахара в крови — такое состояние называется гипергликемией.
Существует два основных типа диабета.
Диабет 1 типа
Это нарушение адекватной реакции организма на инсулин. Иммунная система человека по ошибке принимает гормон за угрозу и атакует его, будто вирус. С точки зрения контроля за образом жизни, диабет 1 типа самый сложный — пациентам необходимы регулярные инъекции инсулина. Однако при внимательном контроле за уровнем гормона, люди с этой болезнью могут ни в чем себе не отказывать, в том числе и в сладкой, высокоуглеводной пище.
Диабет 1 типа — результат генетической предрасположенности, однако она реализуется далеко не всегда. Чаще всего болезнь начинается в детстве, однако может проявиться и во взрослом возрасте. Нередко триггером для развития заболевания у людей с предрасположенностью становится вирусное заболевание или сильный стресс. По данным Минздрава, на конец 2018 года в России было 256 тыс. пациентов с диагностированным диабетом 1 типа .
Диабет 2 типа
У людей с диабетом 2 типа инсулин вырабатывается. Однако либо поджелудочная производит его слишком мало, либо организм не может его адекватно использовать — такое явление называется инсулинорезистентностью.
Большинство пациентов с диабетом 2 типа могут прожить без добавочного инсулина, однако им нужно бдительно следить за своим образом жизни — контролировать уровень углеводов в рационе и заниматься спортом, а некоторым еще и принимать лекарства.
По подсчетам Минздрава, в России диабетом 2 типа болеют 4,2 млн человек, то есть примерно 3% от всего населения . Чаще всего он развивается у людей старше 40 лет, которые ведут не очень здоровый образ жизни.
Вот основные факторы риска, способствующие развитию диабета 2 типа:
- возраст старше 40 лет;
- сидячий, малоподвижный образ жизни;
- наличие близких родственников с диабетом 2 типа (предрасположенность);
- повышенное артериальное давление;
- высокий уровень холестерина;
- абдоминальное ожирение (шарообразный живот);
- курение.
Также доказано, что риск развития диабета 2 типа коррелирует с этносом. Выше всего опасность заработать диабет с возрастом у африканцев, латиноамериканцев (особенно у потомков коренных жителей Центральной Америки) и представителей народов Южной Азии и Полинезии. У представителей белой расы риск заметно ниже. В России диабет встречается у народов Сибири и Дальнего Востока реже, чем у русских и других европеоидных народов ,.