Красные точки на небе у ребенка и взрослого: почему возникают и как лечить?
Содержание:
- Белое пятно на десне у ребенка
- Симптомы стоматита
- Причины и провоцирующие факторы
- Лечение различных видов хейлита
- Острый герпетический стоматит
- Стоматит: лечение у взрослых
- Как возникает герпес на теле: виды, причины заболевания
- Диагностика
- Если проблема в состоянии губ
- Язвы во рту — причины
- В данной статье вы узнаете:
- Болячки на языке – предвестники серьезной болезни
- Как распознать рецидивирующий афтозный стоматит
- Шишка на месте непрорезавшегося зуба
- Как проявляется гидраденит?
- Другие причины обнаружения красных точек на небе
- Пародонтоз
Белое пятно на десне у ребенка
У детей появление белого пятна на десне связано с развитием таких патологий, как стоматит, узелки Бона, молочница. Стоматит и молочница требуют особого лечения и могут быть опасны и крайне неприятны для малыша, поэтому нужно скорее показать его врачу. Узелки Бона – это небольшие кисты, появляющиеся из-за наличия остаточных тканей слюнных желез.
Белое пятно на десне у ребенка
У грудничков белые пятна на десне – это или неонатальные (прорезающиеся в первый месяц после рождения) зубы, или жемчужины Эпштейна.
Наличие неонатальных зубов требуют тщательного осмотра рта ребенка стоматологом.
Жемчужины Эпштейна – это небные кисты, формирующиеся из эпителия. Они не опасны для здоровья и способны самостоятельно исчезать.
Для профилактики появления белого пятна на десне у ребенка необходимо обеспечить малышу сбалансированное, правильное питание, должную гигиену ротовой полости, укрепление иммунитета и здоровья в целом, защиту от стрессов и травм.
Симптомы стоматита
Общая патология стоматита у большинства пациентов одинаковая, но первые симптомы могут быть никак не связаны с появлением характерных язвочек на участках полости рта. К наиболее типичным симптомам стоматита относятся:
- Повышенное слюноотделение;
- Неприятный запах изо рта;
- Покраснение и кровоточивость дёсен;
- Отёк губ и внутренней поверхности щёк;
- Болезненные ощущения при жевании пищи и питье;
- Затруднённое движение языком;
- Увеличение подчелюстных лимфоузлов;
- Повышение температуры тела.
На начальной стадии язвы могут не образовываться в течение нескольких дней. Вместо них на поражённом участке эпителия будут заметны покраснения и небольшие отёки. Также, в зависимости от вида стоматита, будет отличаться и течение болезни.
Причины и провоцирующие факторы
Прежде, чем назначать лечение, нужно определить причину появления заболевания. Выделяют несколько предрасполагающих факторов, которые вызывают стоматит:
- заболевания органов желудочно-кишечного тракта (гастрит, колит);
- механические травмы мягких тканей полости рта, вызванные твердой или острой пищей, некачественными протезами;
- плохое питание с дефицитом железа, селена, витаминов группы В;
- аллергия на некоторые продукты питания (цитрусовые, шоколад, зерновые или молочные продукты);
- использование зубных паст с лаурил сульфат натрия, которые обезвоживают полость рта и делают ее уязвимой к внешним раздражителям;
- гормональные сбои в период беременности или менопаузы;
- наличие болезнетворных бактерий или инфекционных заболеваний;
- злоупотребление курением или алкогольными напитками;
- несоблюдение правил гигиены полости рта или употребление в пищу немытых фруктов или ягод.
В ряде случаев риск развития болезни повышается при анемии, сахарном диабете, ВИЧ-инфекции, бронхиальной астме. Иногда плохо установленные протезы также могут вызвать стоматит, лечение которого должно учитывать причину и вид заболевания.
Привычка малышей тянуть предметы в рот или сосать палец, несоблюдение гигиены полости рта вызывает стоматит у детей, лечение которого включает как местную терапию, так и прием препаратов, направленных на улучшение состояния иммунной системы.
Лечение различных видов хейлита
Хейлит требует разного лечения в зависимости от его разновидности. Обычно правильную форму заболевания устанавливает терапевт – он назначает анализы и отличает хейлит от других похожих болезней. Дальнейшим лечением могут заниматься разные врачи: аллергологи, стоматологи, а иногда и дерматовенерологи.
Лечение эксфолиативной формы
Чтобы вылечить эксфолиативный хейлит нужно в первую очередь воздействовать на психоэмоциональную сферу. Для этого психоневролог или невропатолог прописывает транквилизаторы и успокаивающие средства, либо проводит психотерапию.
Лечение эксфолиативного хейлита основано на воздействии на психоэмоциональную сферу. С этой целью невропатологом или психоневрологом назначаются успокаивающие средства, транквилизаторы, проводят психотерапию.
Местно при этом назначается лазеротерапия, лучевая терапия и ультразвуковое введение разных гормональных средств. Смазывать губы можно гигиенической помадой, наиболее эффективно использовать средства с витаминами группы С и В.
Чтоб повысить реактивность организма, можно принимать такие препараты, как продигиозан или пирогенал, также хороший эффект дает аутогемотерапия.
Лечение гландулярного хейлита
Для лечения грандулярного хейлита в основном применяют различные противовоспалительные мази, например, оксолиновую или тетрациклиновую. Однако наилучший эффект дает электрокоагуляция увеличенных слюнных желез, либо их вылущивание хирургическим путем.
Также можно использовать лазерную абляцию с применением хирургического лазера. В качестве профилактики рекомендуется провести санацию полости рта, а также устранить сухости и мокнутия губ и нормализовать микробный пейзаж полости рта.
Лечение атопических хейлитов
При лечении атопического хейлита нужно в первую очередь установить и устранить основной раздражитель. Местно применяются гормональные мази с противовоспалительным, противозудным и противоаллергическим действием, например, фторокорт или флуцинар.
Также активно проводится противоаллергическая терапия, внутрь назначают тавегил, кларитин, фенкорол и другие препараты.
При этом важно соблюдать особую диету – полностью исключить все продукты, провоцирующие аллергию, такие как цитрусовые, шоколад, клубнику, икру, а также пряную и острую пищу. каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
Лечение метеорологической формы
Метеорологический хейлит в первую очередь требует немедленно прекратить неблагоприятное воздействие солнечного облучения. После этого можно применять мази с гормонами, а также различные защитные крема, защищающие от ультрафиолета. Внутрь прописываются витамины группы РР, В и другие.
ВАЖНО: Самая частая причина хейлитов – это различные дерматозы. Губы легко могут быть вовлеченя в воспалительный процесс при псориазе, сифилисе, туберкулезе, красном плоском лишае и прочих заболеваниях кожи
Лечение макрохейлита
Чтобы вылечить макрохейлит, требуется совместить иммунокоррегирующую, десенсибилизирующую и противовирусную терапию. Для этого назначаются:
- Гормоны, например, дексаметазон;
- Окситетрациклин;
- Витамины С, РР и В;
- Противоаллергические средства (супрастин, тавегил);
- Иммунокорректирующие средства, например, ликопид;
- Противовирусные средства: лейринферон, зовиракс, ацикловир и бонафтон.
Неплохой эффект дает лазеротерапия на область губ и зону, пораженную невритом лицевого нерва.
Если форма макрохейлита очень стойкая, то во время ремиссии показана стимулирующая терапия продигиозаном, пирогеналом и другими средствами.
Также необходимо лечение неврита с применением токов Бернара, ультразвука и физических факторов. Специалисты говорят о полезности электрофореза гепариновой мази.
Если же выявляется повышенная чувствительность к бактериальным аллергенам, то показана специфическая гипосенсибилизация бактериальными аллергенами.
Чтобы улучшить внешний вид губ, иногда применяется хирургическое иссечение части губы. К сожалению, этот способ не предотвращает рецидивов.
Острый герпетический стоматит
Он возникает, когда в организм впервые попадает вирус герпеса. У острого герпетического стоматита есть три формы проявления: легкая, средняя и тяжелая.
Легкий герпетический стоматит
Возникает при высоком уровне иммунитета. Иногда человек даже не замечает, что заразился стоматитом. Единственный показатель легкой формы заболевания – это небольшие пузырьки на слизистой, которые быстро заживают после разрыва.
Средний герпетический стоматит
В этом случае возникает намного больше высыпаний, температура может подниматься до 38 градусов, иногда возникает общее недомогание и слабость.
Тяжелый герпетический стоматит
Для этой формы характерен целый комплекс симптомов: ломота в мышцах, высокая температура, рвота, озноб, головные боли и диарея. Во рту очень много язвочек, и после их заживления открываются новые. Тяжелая форма герпетического стоматита легко переходит в хроническую.
Стоматит: лечение у взрослых
Поскольку главным провоцирующим фактором болезни является снижение иммунитета, лечение должно носить комплексный характер и быть направленным как на устранение симптомов, так и на общее укрепление организма.
Медикаментозная терапия включает:
обезболивающие средства;
-
противовоспалительные и ранозаживляющие средства – гели, аэрозоли, спреи, таблетки для рассасывания;
-
антигистаминные, противовирусные препараты;
-
средства для полоскания ротовой полости (фурацилин, марганцовка, травяные настои);
-
жаропонижающие препараты;
-
средства, улучшающие работу иммунной системы организма.
Главная цель местного лечения – снять симптомы болезненности, отечности и воспаления, нормализовать процесс приема пищи у больного. Однако, комплексное лечение требует точной диагностики и определения вида стоматита. Только после этого возможен правильный выбор лекарственных средств.
Хронический герпетический стоматит
Возникает при наличии герпесной инфекции в организме. Его обострение происходит при хронических инфекционных заболеваниях (тонзиллит), переохлаждении, гингивите. Герпетическому стоматиту особенно подвержены дети. О хроническом течении заболевания говорят в тех случаях, когда обострения происходят 2-4 раза в год и сопровождаются большим количеством язвочек.
При заболевании наблюдается большое количество пузырьков, наполненных прозрачным содержимым, которое со временем мутнеет. Через несколько дней пузырьки лопаются, а на их месте образуются эрозии. При герпетическом стоматите также возможны высыпания и на внешних сторонах губ.
Если диагностирован герпетический стоматит, лечение предполагает использование противовирусных средств (Фамцикловир, Валацикловир), гелей и антисептиков для полоскания рта (Мирамистин, Виферон-гель), иммунностимуляторов (Амиксин, Имедон).
Хронический афтозный стоматит
Симптомы и лечение этого вида стоматита аналогичны проявлениям герпетического стоматита, но имеют и отличия. Первый симптом афтозного стоматита – появление афт на слизистых оболочках губ и языка. Афтами называют эрозии круглой или овальной формы. Заболевание возникает при поражении стафилококками, может быть результатом ухудшения работы иммунной системы организма или аллергической реакцией на определенные продукты или медикаменты.
Лечение предусматривает прием антигистаминных средств Супрастин, Тавегил и полное исключение из рациона аллергенов и острой жирной пищи. Для снятия боли, воспаления и покраснения производят обработку эрозий антисептическими препаратами. Показаны полоскания средством Мирамистин и обработка слизистых Холисал-гелем. Он снимает воспаление и болевые ощущения.
Если афтозный стоматит вызван стафилококками, обязательным условием должно быть лечение патологий, которые могут способствовать проникновению стафилококков в организм. В частности, должны быть устранены зубной налет, отложения и дефекты, вызванные кариесом.
Язвенно-некротический стоматит Венсана
Возбудитель заболевания – симбиоз веретеновидной палочки и спирохеты Венсана. Эти микроорганизмы становятся опасными при определенных неблагоприятных условиях. Ими могут быть гингивит, инфекционные и вирусные заболевания, питание с недостаточным содержанием витаминов, плохой уход за полостью рта.
Заболевание начинается резко, сопровождается отечностью десен, возникновением некротических наслоений с неприятным запахом. Возможно кровотечение и выделение гноя из десен. При тяжелой степени развития болезни происходит повышение температуры и появляются сильные головные боли.
Лечение предусматривает:
-
применение антибиотиков (Микомицин, Метронидазол, Амоксиклав);
-
прием антигистаминных, обезболивающих и жаропонижающих препаратов;
-
обработку десен и слизистых антисептическими гелями;
-
удаление зубных отложений, лечение кариеса и его осложнений;
-
назначение витаминов и соблюдение специальной диеты с ограничением горячей, грубой и острой пищи.
В качестве профилактической меры больному рекомендован более тщательный уход за зубами и полостью рта.
Как возникает герпес на теле: виды, причины заболевания
Вирус герпеса — один из самых распространенных вирусов на планете. Он имеет тенденцию проникать в человеческий организм даже при рождении. Ветряная оспа, на первый взгляд безобидное детское заболевание, является результатом герпетической инфекции. Причиной заболевания в данном случае является вирус ветряной оспы. В противном случае этот вирус называется Varicella Zoster.
Как появляется герпес на теле
Основной симптом ветряной оспы — небольшая водянистая точечная сыпь на теле, лице, шее, голове, слизистых оболочках, сопровождающаяся зудом. Лечение ветрянки всегда дает положительный результат: болезнь проходит через 2 недели после постельного режима.
Вирус герпеса поселился в нервной системе и постоянно находится в организме. Долгое время он никак не проявлялся, и только под воздействием негативных факторов его можно обнаружить методом ДНК-диагностики по его симптомам.
К наиболее частым причинам герпеса относятся:
- Осложненные состояния при сахарном диабете;
- постоянные перегревание и переохлаждение;
- нервные срывы;
- психоэмоциональное напряжение;
- последствия приема некоторых гормональных препаратов;
- Инфекции;
- острые хронические заболевания.
Основная причина герпеса — ослабленная иммунная система, например, из-за беременности, ВИЧ-инфекции, химиотерапии, трансплантации органов. Пожилой возраст считается фактором повторного заражения, поскольку есть медицинские данные о том, что герпес возникает у людей старше 50 лет.
Типы герпеса
Возбудителями герпеса являются 8 типов вирусов, в том числе:
- простой герпес 1 типа (чаще всего проявляется холодной сыпью на губах);
- Генитальный герпес 2 типа (относится к простому типу, характеризующемуся высыпанием на половых органах)
- Простой герпес 3 типа (известный как ветряная оспа на ранних стадиях и как герпетическая сыпь с осложнениями)
- Вирус Эйнштейна-Барра типа 4 (редкий тип герпеса, вызывающий мононуклеоз и лимфому)
- Цитомегаловирус 5 типа (вызывает многие заболевания, в том числе половые, через воздух, контактные и половые пути заражения)
- Вирус герпеса 6, 7 и 8 типов (характеризуется внезапным появлением сыпи и неврологическими нарушениями из-за воздействия вируса на нервную систему).
Симптоматика герпеса
Герпес на теле человеку очень неприятен. Чаще всего пациенты жалуются:
- Плохое настроение;
- снизился иммунитет;
- озноб;
- сыпь в виде мелких пузырьков с жидкостью внутри;
- кожные раздражения с розовым или красным оттенком;
- Чесотка на сыпи;
- Болезненность в месте прикосновения одежды, продолжающаяся от двух недель до месяца;
- Высокая температура;
- чувство слабости;
- распространяется на веки, шею, лицо, нос;
- мышечная слабость;
- временная потеря сознания;
- изменение вкуса;
- сильная головная боль;
- рвота и тошнота.
Все вышеперечисленные симптомы говорят об осложнении заболевания и необходимости хорошего лечения. Особенно опасно, когда подобные симптомы возникают у детей.
Герпес у детей
Герпес относится к вирусным заболеваниям, возникающим на фоне пониженного иммунитета. Он проявляется в виде маленьких красных пузырьков, наполненных жидкостью внутри, напоминающих большое пузырчатое пятно во время слияния.
Герпес на теле у ребенка вызывает жжение и сильный зуд. Расчесывание сыпи вызывает неприятные ощущения, поэтому лучше всего нанести на нее успокаивающую зуд мазь или дать растворенные в воде таблетки. Обычно лечение детям назначает врач с учетом формы заболевания, стадии и степени поражения кожных покровов.
Диагностика
Врач может диагностировать большинство причин появления образований под языком, проведя общий осмотр и попросив пациента описать свои симптомы. Доктор также изучит историю болезни и семейный анамнез на предмет выявления факторов риска развития определенных заболеваний.
Врач может использовать диагностические тесты для подтверждения диагноза или исключения других потенциальных причин. Диагностические тесты могут включать в себя:
- анализы крови, которые измеряют количество лейкоцитов, чтобы проверить наличие инфекции
- анализ культуры мазка для выявления инфекционных патогенов, таких как бактерии или грибки
- визуализирующие тесты, такие как компьютерная томография или МРТ, для выявления структурных аномалий во рту
- биопсия для анализа образцов тканей на наличие раковых клеток
Если проблема в состоянии губ
Если вы не жалуетесь на здоровье, и обычно трещинки в уголках рта вас не беспокоят, то вероятно, ангулит не является симптомом чего-то более серьезного, и выступает как отдельное заболевание. В этом случае лечение заед не будет сложным.
Общие советы
Специалисты рекомендуют при первых признаках заед побеспокоиться об обеспечении своего организма витаминами и микроэлементами
Очень важно добавить в свой рацион витамины В2 и Е – для этого чаще ешьте орехи, салатные листья, куриное мясо, капусту, молочные продукты, а также кукурузу, овсяную кашу и растительное масло, лучше всего оливковое. А вот от быстрых углеводов следует отказаться, так как они стимулируют размножение бактерий
Зимой рекомендуется принимать витаминные комплексы, а также увлажнять губы маслами или специальными средствами.
Обязательно следите за чистотой лица и губ – чистите зубы и пользуйтесь только чистыми полотенцами.
каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
Народные средства
В некоторых ситуациях от заед могут помочь средства народной медицины, к примеру, растопленный воск, вазелин, гусиный жир. Достаточно эффективно масло чайного дерева и настои из ромашки, шалфея, коры дуба, череды или календулы. Многие отмечают, что им помогает смазывать трещинки соком долек чеснока, подорожника, чистотела или каланхоэ.
Главное помните, что любые народные средства нужно применять осторожно, с разрешения врача, чтобы не вызвать ожог или отравление. Если они не помогают, то как можно быстрее переходите на аптечные лекарства, а еще лучше обращайтесь к врачу за назначением полноценного лечения
Аптечные препараты
Первое, что следует попробовать при заедах – это мазь Бепантен. Она хорошо снимает симптомы и заживляет кожу.
Бепантен
Более конкретное действие оказывают прописанные врачом противогрибковые средства или антибиотики (в зависимости от того, чем вызван ангулит) для приема внутрь. Из антигрибковых средств эффективны Кетоконазол, Низорал, Ламизил, Леворин, Нистатин, Флуконазол. Антибиотики для приема внутрь назначают разные, в зависимости от индивидуальных особенностей организма пациента.
Общее лечение очень важно дополнять местным. Обычно врачи прописывают Нистатиновую и Левориновую мазь, раствор буры в глицерине, Ламизил-Крем
От грибковой инфекции помогают противогрибковые мази – серно-салициловая, Леворин, средства с флуконазолом. Из антибиотических мазей популярны эритромициновая мазь и линимент синтомицина.
ВАЖНО: Помните, пытаться самостоятельно лечить ангулит, особенно антибиотиками, опасно и неэффективно – лучше всего будет обратиться к врачу, чтобы он установил диагноз и прописал наиболее подходящие лекарства
Терапия у врача
Лучше всего на вопрос «чем лечить заеды?» ответит врач. Для этого он может назначить анализы, к примеру, соскоб. Иногда назначается анализ крови на содержание в ней витамина В. Потом прописываются лекарства и витамины, которые необходимы пациенту в конкретном клиническом случае. В особенно тяжелых случаях показаны инъекции.
Если выясняется, что ангулит возникает из-за проблем в полости рта, то пациент будет направлен к стоматологу для лечения кариеса и удаления зубного камня. Может быть, понадобится скорректировать зубные протезы.
Физиотерапия при заедах практически не применяется, иногда врач может назначить электрофорез или фонофорез с нистатином, либо УФ-облучение пораженных участков.
Язвы во рту — причины
В каких же случаях язвы относят к симптомам местных болезней?
-
Рецивирующий афтозный стоматит. Изнуряющий хронический воспалительный процесс с эпизодическим появлением афтозных элементов (маленьких язв) на слизистой оболочке рта. Их можно увидеть на небе, губах и щеках изнутри, языке. Афты болезненны и при со временем трансформируются в плохо заживающие рубцующиеся язвы. Заболевание часто протекает на фоне инфекционной аллергии и болезней крови (например, нейтропении). Стоматит без осложнений проходит примерно за неделю. В более тяжелых случаях заживление может затянуться до нескольких недель.
-
Афтоз Сеттона. Это рубцующаяся форма рецидивирующего стоматита с длительно существующими болезненными язвами. Они имеют мигрирующий характер, выглядят как воронкообразные углубления с воспалительным инфильтратом. Помимо затруднения приема пищи, страдает общее состояние.
-
Герпетиформный стоматит. В основном возникает у молодых женщин. На слизистой во рту образуется множество мелких язвенных элементов, по виду схожих с высыпаниями при герпесе. Они не имеют четко ограниченных краев. При ближайшем рассмотрении видно дно серого цвета, а центр язвы трудно рассмотреть из-за светлой пленки. Белые язвы во рту характерны для кандидоза. Процесс затихает спустя неделю.
-
Афты Беднара. Отличительный их признак — возникновение у детей раннего возраста и расположение афт исключительно на твердом небе. Такая язва во рту у ребенка покрыта налетом желтоватого оттенка, не вызывает повышения температуры, сразу бросается в глаза воспалительный ободок. Несколько элементов могут сливаться, образуя «рисунок бабочки» на небе.
-
Травматические язвы во рту (причины, фото смотрите ниже) возникают вследствие механических воздействий на слизистую (надкусывание, случайное ранение бытовыми предметами или в кабинете стоматолога и т.д.). Часты так называемые протезные язвы на щеке во рту, возникающие в случае плохо подогнанных ортопедических конструкций с острыми краями. Если травматический фактор ликвидируется, такие дефекты заживают в течение 2 недель. Если же воздействие на слизистую было оказано химическим агентом (ожог), повреждения заживают дольше и требуют терапии.
В данной статье вы узнаете:
-
Что такое стоматит, симптомы и причины возникновения.
-
Как лечить протезный стоматит.
-
Как лечить стоматит в домашних условиях.
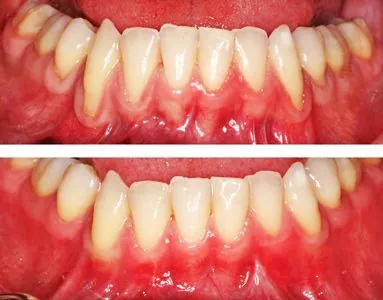 Несмотря на достижения в области стоматологических технологий, которые предлагают нам все лучшие и лучшие материалы и конструкции протезов, они все еще остаются далеко позади естественного прикуса. Половина беды, если мы не можем спокойно подвернуть гайки. Настоящая проблема возникает тогда, когда протезной конструкции возникает боль или начинает развиваться воспаление.
Несмотря на достижения в области стоматологических технологий, которые предлагают нам все лучшие и лучшие материалы и конструкции протезов, они все еще остаются далеко позади естественного прикуса. Половина беды, если мы не можем спокойно подвернуть гайки. Настоящая проблема возникает тогда, когда протезной конструкции возникает боль или начинает развиваться воспаление.
Протезирование зубов может вызвать побочные эффекты разных видов: механические, токсические и аллергические. Причиной механических повреждений является некачественное исполнение протеза, неправильно сформированные пролеты моста, его свободное положение на челюсти или слишком длительное ношение. Такие протезы могут втиснуться слишком глубоко в десенный канал и постепенно приводят к атрофическим изменениям пародонта и даже могут стать причиной развития рака. Что касается искусственных зубов, их острые края могут раздражать язык и слизистую оболочку полости рта, что может привести к образованию язв, стоматита и лейкоплакии. Также акриловые материалы, из которых сделаны протезы, могут вызвать дискомфорт.
Самым частым заболеванием, связанным с протезированием зубов, является стоматит.
Болячки на языке – предвестники серьезной болезни
К следующей группе причин можно отнести появление общих заболеваний. К таким можно отнести:
1. Некротический гингивостоматит.
-
плохой запах изо рта;
-
сильное слюноотделение;
-
температура;
-
желтый налет на деснах.
2. Сифилис. Болячка на языке вызванная сифилисом совершенно безболезненная. Язвочки со временем увеличиваются. При правильном лечении от них можно избавиться за 1 месяц. На месте язв остается шрам в виде звездочки.
3. Туберкулез. Стремительное развитие болезни провоцирует проникновение бактерий в полость рта. Сначала появляются мелкие прыщики, которые со временем становятся кровоточащими язвами. Они очень быстро растут и распространяются по всему языку. У язвочек рыхлая основа и неровные края. Кроме того у человека регулярно повышается температура тела, и его сопровождает слабость.
4. Злокачественные новообразования. С этой болезнью мужчины сталкиваются в 6 раз чаще женщин. Это связано с их образом жизни.
5. При наличии в организме вируса иммунодефицита человека (ВИЧ) на языке постоянно появляются язвочки. Конечно, в большинстве случаев прыщики размещены на деснах. Однако 40 % больных сталкиваются именно с появлением язвочек на языке.
В заключении стоит отметить, не нужно запускать свое здоровье. Соблюдение правил гигиены, регулярное посещение специалистов поможет избежать появлению проблем в ротовой полости.
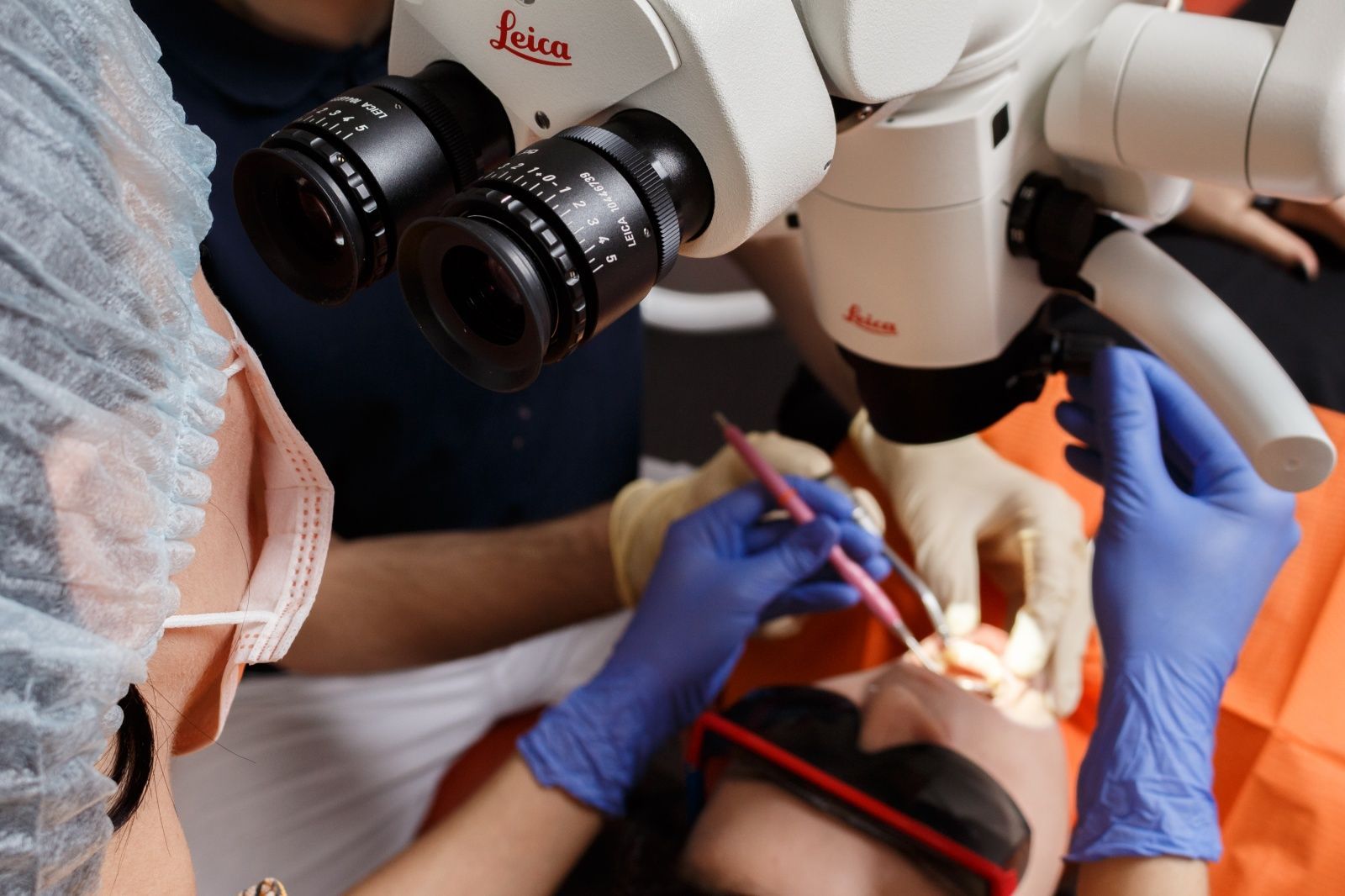

Как распознать рецидивирующий афтозный стоматит
Диагностика хронического рецидивирующего афтозного стоматита у детей и взрослых включает в себя учет жалоб пациента, изучение анамнестических данных, проведение физикального осмотра. Пациенты с данным диагнозом могут свободно открывать рот, лицо при этом остается полностью симметричным, кожные покровы сохраняют нормальный оттенок.
В процессе клинического осмотра полости рта врач выявляет на фоне здоровой слизистой оболочки округлую афту с гиперемированными краями по периферии до 1 сантиметра. Афта покрыта белесым налетом, при попытке удаления которого обнажаются кровоточащие ткани. Пальпация (прощупывание) эрозии вызывает боль, особенно при регионарном лимфадените.
Проводится дифференциальная диагностика болезни с травматическими эрозиями, герпетической инфекцией, буллезным дерматитом Лорта-Жакоба, язвенно-некротическим стоматитом, сифилисом ротовой полости. Обследование выполняется стоматологом-терапевтом. Для диагностики имеющихся патологий, которые могли спровоцировать стоматит, необходимо также консультирование оториноларинголога, гастроэнтеролога, иммунолога, эндокринолога.
Шишка на месте непрорезавшегося зуба
Иногда родители принимают за гнойник такое новообразование, как киста на месте непрорезавшегося зуба. Она появляется примерно за две-три недели до того, как прорежется постоянный или молочный зуб. Внешне такая киста выглядит как шишка, которая заполнена синюшной или прозрачной жидкостью.
Воспаление на месте прорезывая зуба
Такие шишки встречаются редко, но при этом они не являются патологией и даже не связаны с воспалением. Чаще всего киста на десне даже не нуждается ни в каких вмешательствах.
При прикосновении такая киста абсолютно безболезненна – боль может возникнуть, только если присоединится воспаление, но такое происходит очень редко. В этом случае действительно может понадобится вмешательство стоматолога, так как кроме боли воспаление связано с температурой, отеком и ухудшением общего самочувствия.
Если же шишка просто беспокоит вас внешне, или вы боитесь повредить ее, то стоматологи рекомендуют посетить врача и под местной анестезией выпустить жидкость. Обычно в процессе этой процедуры также удаляют стенку кисты, после чего становится виден прорезывающийся зуб.
Как проявляется гидраденит?
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Другие причины обнаружения красных точек на небе
Красные точки на верхнем небе могут быть следствием следующих редких заболеваний:
1. Пиогенная гранулема
Возникает в месте, часто подверженном травматизации. Необходимо иссечение новообразований под корень, после чего назначается электрокоагуляционная терапия.
2. Саркома Капоши
Представляет собой злокачественные новообразования багрового оттенка. Назначается местная химиотерапия, а также проводятся мероприятия по повышению иммунитета пациента.
3. Патехии на небе
Это плоские пятнышки небольшого размера, которые зачастую проявляются при мононуклеозе. Могут быть проявлением оспы, тромбоцитопении, брюшного тифа и эндокардита.
При возникновении красной сыпи во рту, не нужно самостоятельно ставить диагноз и назначать лечение. Необходимо проконсультироваться со специалистом, выяснить причину появления пятен и получить соответствующее лечение. В клинике стоматологии «DentalGuru» работают опытные и профессиональные стоматологи, которые гарантируют безболезненное и эффективное лечение стоматита и других заболеваний зубов.
Пародонтоз
Пародонтоз зубов — серьезное заболевание, при котором идет последняя стадия воспаления дёсен. Часто это является причиной развития инфекционных заболеваний, гастрита, язвы желудка или цирроза печени. Еще чаще у больного просто выпадают зубы, и он не может вести привычный образ жизни, употреблять любимую пищу.
Как распознать пародонтоз
Признаки этой зубной болезни нечеткие, смазанные. Больного чаще всего беспокоит:
- оголение шеек зубов;
- наличие зубного камня;
- жжение дёсен;
- дискомфорт при приеме пищи.
Выделяют 3 стадии протекания пародонтоза:
- Легкая. Пациент не имеет жалоб, очень редко наблюдается реакция на холодную или горячую пищу. Наличие пародонтоза можно установить во время осмотра у стоматолога. Легкая стадия протекания болезни лучше всего лечится.
- Средняя. Корни зубов оголяются в среднем на 4-6 мм. Больного начинает беспокоить жжение во рту, наблюдается острая реакция на прием горячих, холодных или кислых продуктов питания.
- Тяжелая. Корни зубов оголяются на 8-10 мм. Разжёвывание пищи доставляет сильную боль.
Диагностика
Прежде чем приступить к лечению пародонтоза, стоматолог проводит первичный осмотр, на котором определяет степень поражения зубов и дёсен: какие зубы подлежат восстановлению, а какие придётся удалить. Это необходимо для того, чтобы составить алгоритм дальнейших действий. Затем пациента направляют в диагностический кабинет для того, чтобы сделать прицельные и панорамный рентген-снимки. По ним пародонтолог определяет глубину карманов и состояние костной ткани.
Удаление зубного налета и камня
Воспаление десен, которое всегда наблюдается при пародонтозе, в основном возникает из-за мягкого налета, поддесневого и наддесневого камня. Главная причина их появления – плохая гигиена полости рта. Поэтому задача специалиста заключается не только в лечении болезни, но и обучении пациента правильной гигиене.
Общая и местная терапия
Для повышения иммунитета пациенту назначают комплекс витаминов и противовоспалительные препараты. Если воспаление незначительное, стоматолог назначает курс местной терапии, который может проводиться самостоятельно на дому.
Шинирование зубов
Повышение подвижности зубов говорит о том, что челюстная кость и мягкие ткани вокруг них начали стремительно разрушаться. Чтобы избежать изменения положения зубов и их выпадения (например, они могут веерообразно расходиться), их скрепляют стекловолоконной лентой и пломбировочным материалом. Также это необходимо перед хирургическим лечением.
Хирургические операции
Если пародонтальные карманы достигают 5-10 мм, предотвратить прогрессирование болезни без хирургического вмешательства невозможно. Сначала карманы очищают от грануляций и пищевого налёта. Это процедура называется кюретаж. Он бывает двух типов – открытый и закрытый.
Закрытый осуществляется специальными инструментами, кюретами. Его проводят только при пародонтозе на начальной стадии (карманы достигают 3 мм), когда имеет место небольшое воспаление десен.
Открытый кюретаж необходим на запущенной стадии пародонтоза. С его помощью полностью удаляют все грануляции и пищевые отложения. Эта операция более сложна в выполнении. Чтобы полностью очистить карманы, на десне делают надрезы. Лоскуты слизистой оболочки отслаивают от кости и поверхность корня очищают кюретами и ультразвуковым скалером. Чтобы восстановить костную ткань, пародонтолог подсаживает синтетическую кость.
Далее пациенту делают лоскутную операцию, чтобы предотвратить опущение десны. Врач удаляет 1,5 мм краевую полоску десны, так как после длительного воспаление десна видоизменяется таким образом, что больше не может нормально прилегать к зубу. После этого лоскуты слизистой оболочки натягивают к шейке зуба.
Своевременная диагностика и выбор правильного лечение помогут остановить пародонтоз и сохранить здоровые зубы!