Болезнь паркинсона
Содержание:
Клинические проявления
Все признаки болезни Паркинсона обусловлены разрушением нейронов. Эти клетки выполняют различные функции, от движений пальцев рук до контроля работы внутренних органов. В зависимости от того, какие клетки повреждаются в результате патологических биохимических реакций либо действия внешних факторов, заболевание может иметь различные проявления. При диагностике паркинсонизма выделяют тетраду симптомов, которые могут возникать по отдельности либо в совокупности:
- тремор — дрожание конечностей;
- ригидность — мышечная слабость;
- гипокинезия — снижение подвижности;
- снижение постурального контроля — нарушение равновесия и контроля положения тела в пространстве.
Мышечный тремор — один из наиболее явных симптомов болезни Паркинсона. Его можно заметить уже на начальных этапах болезни, когда остальные клинические признаки не успели сформироваться. Ригидность мышц легко определяется на поздних стадиях паркинсонизма, но на первых этапах может оставаться незамеченной. В ходе диагностики большое значение имеет симметричность тонуса конечностей. Характерная для истинного паркинсонизма особенность — это ассиметричное проявление симптомов.
Гипокинезия — это замедленность движений, а также уменьшение их количества и амплитуды. На ранних этапах этот симптом практически незаметен, но существуют способы его обнаружения. Так, пациента просят выполнить простые движения (согнуть пальцы в кулак). Если выполнить это действие быстро и симметрично не получается, это становится основанием для подозрения на болезнь Паркинсона. На поздних стадиях гипокинезия начинает проявляться в быту. Больному сложно застегивать одежду, принимать пищу, выполнять гигиенические и другие процедуры. Также может нарушаться двигательная функция мимических и жевательных мышц. В связи в этим, у человека появляются нетипичные жесты, речь становится нечеткой.
Кроме изменения состояния мышц, пациента беспокоят дополнительные симптомы болезни Паркинсона, а в некоторых случаях они выходят на первый план. К ним относятся бессонница, неконтролируемое слюнотечение, расстройства пищеварительной и мочевыделительной систем, деменция и другие проявления. Характерным для паркинсонизма также является синдром беспокойных ног — состояние, при котором пациент испытывает дискомфорт в нижних конечностях и постоянно выполняет ими движения для облегчения самочувствия.
Стадии болезни Паркинсона
Патологические изменения в работе центральной нервной системы развиваются поэтапно. На первых стадиях болезнь может протекать бессимптомно, а определить ее самостоятельно можно только тогда, когда признаки становятся более выраженными. Первая классификация выделяет 3 степени развития паркинсонизма, обусловленных общей клинической картиной и необходимостью принимать специфические медикаменты:
- ранняя — не требует регулярного приема препаратов, больной сохраняет полную работоспособность;
- развернутая — на этом этапе пациенту уже назначается медикаментозное лечение, но можно сохранить физическую способность выполнять любые задачи;
- поздняя — пациент может утрачивать способность к элементарному самообслуживанию, усиливается риск развития осложненных форм.
Существует еще одна классификация, которой пользуются медики всего мира при диагностике болезни Паркинсона (по Хену-Яру). Она различает 5 последовательных стадий патологии:
- первая — можно отметить двигательные проявления, но только с одной стороны;
- вторая — симптомы начинают быть заметными с двух сторон;
- третья — пациент испытывает незначительное нарушение координации движений, походка становится неустойчивой, но человек по-прежнему не утрачивает способность к самообслуживанию;
- четвертая — двигательная активность значительно ограничена, вследствие чего человек нуждается в посторонней помощи для передвижения;
- пятая — человек практически утрачивает возможность передвигаться, постоянно находится в горизонтальном либо сидячем положении.
Признаки болезни Паркинсона у женщин и мужчин идентичны. Кроме того, заболевание может впервые проявляться в любом возрасте, в том числе у молодых людей младше 25 лет
Действительно, в большинстве случаев его диагностируют у пожилых, но на характерные симптомы нельзя не обращать внимание, если они возникли у молодых женщин или мужчин
Методы диагностики болезни
Несмотря на то, что болезнь Паркинсона не поддается лечению, ее следует диагностировать на ранних стадиях. Так можно вовремя назначить курс медикаментозного лечения, чтобы замедлить процессы разрушения нейронов и прогрессирование симптомов. Обследование больного проходит в 3 последовательных этапа, на основании которых можно поставить окончательный диагноз.
Первая стадия заключается в визуальном исследовании рефлексов и двигательной активности больного. Для начала проводится дифференциальная диагностика истинного паркинсонизма от ложного. Для того, чтобы поставить предварительный диагноз «болезнь Паркинсона» и продолжить обследование, необходимо выявить одновременно несколько клинических признаков патологии. Первый из них — это гипокинезия, снижение двигательной активности любой степени. Дополнительно может выявляться один или несколько симптомов:
- тремор конечностей в состоянии покоя;
- мышечная слабость, ригидность;
- снижение постурального контроля, не связанное с вестибулярными нарушениями, патологиями в области зрительных участков головного мозга либо мозжечка.
Если несколько симптомов подтверждаются, можно приступать ко второму этапу диагностики. Далее необходимо отличить истинный паркинсонизм от ложного, то есть заболеваний, которые протекают со схожей неврологической картиной. Для этого исключают ряд критериев, которые свидетельствуют об отсутствии болезни Паркинсона:
- окулогирный криз (судорога взора) — состояние, при котором взгляд пациента направлен вверх и в сторону (реже — вниз либо вбок), приступ может продолжаться от нескольких минут до нескольких часов;
- прием нейролептиков непосредственно перед началом проявления неврологического синдрома;
- наличие инсультов, черепно-мозговых травм либо энцефалитов различного происхождения в анамнезе;
- продолжительный период ремиссии;
- наличие только односторонни проявлений в течение последних 3-х лет;
- симптомы поражения мозжечка;
- слишком ранняя и яркая клиническая картина деменции;
- рефлекс Бабинского — разгибание первого пальца ноги в ответ на раздражение наружного края подошвы стопы;
- наличие опухолей в головном мозге;
- факт интоксикации МФТП;
- отсутствие положительного эффекта в ответ на применение больших доз леводопы.
На третьем этапе необходимо подтвердить наличие клинических признаков, которые прямо указывают на развитие болезни Паркинсона. Они могут проявляться отдельно либо в комплексе, а с развитием заболевания постепенно прогрессируют. К ним относятся:
- тремор конечностей в состоянии покоя;
- одностороннее проявление двигательных симптомов, особенно на ранних стадиях;
- в большинстве случаев — положительная реакция на терапию леводопой и эффективность такого лечения в течение 5 лет и более;
- длительность проявления симптомов — они не исчезают даже спустя 10 лет с момента дебюта.
Дифференциальная диагностика
Перед началом лечения важно убедиться в правильности диагноза. Поскольку болезнь Паркинсона имеет схожие проявления с другими неврологическими нарушениями, ее диагностика осуществляется в том числе посредством исключения этих заболеваний
К ним относится вторичный и ложный паркинсонизм. По статистике, около 80% случаев приходится именно на болезнь Паркинсона, но для некоторых пациентов синдром паркинсонизма является сопутствующим.
Лечение болезни Паркинсона
Терапия основана на изменении образа жизни, медикаментозном лечении и физических упражнениях . Больному нужны адекватный отдых, физическая активность и сбалансированная диета. Важную роль играет нормализация сна. Хронический недосып приводит к сбоям в работе организма и повышенной выработке кортизола — гормона стресса, который также может влиять на развитие нейродегенеративных заболеваний. Во многих случаях требуются работа с логопедом для улучшения речи, а также лекарства, которые помогут контролировать различные физические и психологические симптомы.

Препараты восполняют нехватку дофамина или имитируют его действие в головном мозге. Иногда применяются антихолинергические лекарства, которые могут помочь уменьшить тремор. Большинство из них приносят кратковременное облегчение при движении. Препараты может назначать только врач, контролирующий процесс лечения, так как они имеют потенциальные побочные эффекты и противопоказаны для самостоятельного применения. Хирургические операции рассматриваются, когда одних лекарств и изменения образа жизни становится недостаточно для контроля симптомов болезни. К таким операциям относится, например, имплантация электродов для хронической электрической стимуляции глубоких структур головного мозга или установка помпы (насоса) с лекарственным препаратом для его непрерывного введения .
Приступать к лечению нужно как можно скорее. Болезнь Паркинсона чревата осложнениями из-за нарушения контроля движений: в легких и ногах малоподвижных пациентов могут образовываться тромбы, не исключены фатальные травмы из-за падений. Поддерживающая терапия помогает уменьшить неприятные симптомы, а также значительно улучшить качество жизни.
Классификация заболевания
Болезнь Паркинсона является той патологией, которую врачи могут идентифицировать у пациентов во всем мире. Заболевание можно классифицировать по множеству критериев – возрасту, когда первые признаки болезни начали проявляться, проявлениям, стадиям протекания и прочему. Знание основ классификации паркинсонизма помогает выработать правильную тактику лечения заболевания на ранних стадиях.
По возрасту начала болезни
Болезнью Паркинсона страдают многие пожилые люди, после 65 лет данный диагноз слышит 1% всего населения планеты, а после 85 – более 2,5% людей. В среднем, заболевание начинается у пациентов после 55 лет, но бывают случаи паркинсонизма с ранним началом – в 10% всех известных науке случаев заболевание возникло в возрасте до 40 лет, либо даже в возрасте до 20 лет, что свидетельствует о ювенильном паркинсонизме.
Под ювенильным паркинсонизмом следует понимать ранний генетически детерминированный паркинсонизм, возникающий в возрасте до 20-25 лет. Проявляется клиника такой патологии симметричными статическими и кинетическими дрожаниями, дискинезией, пирамидными знаками, интеллектуальной сохранностью. Ювенильная патология является наследственной болезнью центральной нервной системы, которая передается генетически при помощи аутосомно-рецессивных механизмов. Наследственный характер является главным отличием ювенильной патологии от стандартной болезни Паркинсона, которая обусловлена мультифакторной этиологией. После открытия в 1998 году гена Паркина, внедрение в медицину методик ДНК-диагностики дефектов данного гена позволило специалистам выявлять случаи ювенильного паркинсонизма гораздо чаще. Распространенность данной патологии не имеет территориальных ограничений, в плане половой принадлежности – чаще она встречается у женщин.
Паркинсонизм с ранним началом – это заболевание, которое выявляется у лиц до 45 лет, чаще всего обусловленное генетическими факторами. Установлена ассоциация болезни Паркинсона с некоторыми генными полиморфизмами детоксикации ксенобиотиков, в системе антиоксидантной клеточной защиты, при метаболизме дофамина, в процессе липидного обмена. При выявлении носительства аллельных генов риск развития болезни Паркинсона в организме повышается, возникает наследственная предрасположенность к патологии. Комбинация неблагоприятных полиморфизмов провоцирует раннюю манифестацию заболевания
Важно понимать, что именно в молодом возрасте причинами болезни Паркинсона чаще всего становятся генные предрасположенности, в то время как в пожилом данную патологию чаще провоцируют средовые и прочие факторы
Патологией с поздним дебютом принято считать болезнь Паркинсона, которая возникает после 85 лет, не проявляясь при этом ранее никакими признаками.
По проявлениям заболевания
В зависимости от проявлений и симптоматики болезни рассматриваемую патологию можно подразделить на:
- дрожательную форму, для которой весьма характерен тремор головы, конечностей, нижней челюсти с высокой или средней амплитудой, а также повышенным (иногда нормальным) тонусом мышечной ткани;
- дрожательно-ригидную форму, при которой тремор возникает в дистальных отделах конечностей и в ходе прогресса болезни присоединяется скованность при произвольных движениях;
- акинетико-ригидную форму (самую неблагоприятную из всех), при которой активность движений пациента резко падает, часто доходя до обездвиженности, а тонус мышц резко повышается, что грозит возникновением мышечной контрактуры;
- смешанную форму, при которой все вышеперечисленные формы могут проявляться как совместно, так и перетекать одна в другую;
- атипичную форму, которой характерны синуклеинпатии (деменция с тельцами Леви, идиопатический паркинсонизм и другое) либо таупатии (кортико-базальная деменция, супрануклеарный парез взора и другое).
Каждая форма болезни Паркинсона, помимо различия в проявлениях, может требовать специфической терапии и ухода за пациентом.
Лечение болезни Паркинсона
Продолжительность и качество жизни пациента непосредственно зависит от выбранной терапии и своевременно начала приема препаратов. Требуется постоянный контроль состояния здоровья лечащим неврологом.
На ранних стадиях используется медикаментозное лечение препаратами, активирующими выработку и синтез дофамина. Дополнительно применяются препараты, снижающие распад данного нейромедиатора. Назначаются антагонисты рецепторов дофомина. Они выполнятся на основе прамипексола, ропинирола, ротиготина. Назначаются МАО-ингибиторы типа Б, основанные на резалгине. К третьей стадии начинается назначение Леводопы. У пациентов старше 70 лет использование данного средства рекомендовано с момента диагностирования. Минусом Леводопы становится быстрое привыкание с необходимостью стабильного увеличения дозировки. В старшей возрастной группе Леводопа назначается с учетом сопутствующих возрастных диагнозов.
Дополнительно рекомендован прием витаминов, с включением магния. Витаминов А и D. В диету включается шпинат, морковь, помидоры, зеленый лук и другие овощи.
При отсутствии противопоказаний может быть рекомендовано оперативное вмешательство:
- глубокая электростимуляция головного мозга;
- стереотаксия;
- использование стволовых клеток способных при подсадке заменять погибшие нейроны.
Операция часто заметно улучшает состояние пациента.
Стадии болезни Паркинсона
По мере того, как число клеток в коре головного мозга, которые вырабатывают медиатор дофамин, уменьшается, болезнь Паркинсона прогрессирует всё более активно. В результате снижается работа тех участков головного мозга, которые контролируют непроизвольные движения конечностей.
По степени выраженности симптомов заболевания, паркинсонизм разделяют на несколько стадий. Каждая стадия характеризуется своими особенностями, спецификой лечения. В разделении стадий болезни Паркинсона используется шкала Хен-Яру. Согласно этой шкале выделяют следующие этапы заболевания:
- Нулевая – у человека отсутствуют явные признаки патологии.
- Первая – наблюдаются небольшие нарушения в движениях пальцев, кистей рук, дрожание некоторых конечностей, которое прекращается в состоянии сна или покоя, появляется депрессия, вялость, нарушается сон.
- Вторая – двигательные нарушения появляются с обеих сторон, ухудшается мимика лица, ухудшается работа потовых желёз, нарушаются процессы, связанные с выделением пота. Человек выполняет свою повседневную работу, но его движения уже становятся замедленными.
- Третья – лицо принимает форму маски; человек приобретает определённую позу, в которой начинает находиться постоянно, это поза именуется как поза просителя; повышается тонус, напряжение в мышцах; двигательная активность становится очень низкой.
- Четвёртая – наблюдаются нарушения координации движений при ходьбе, снижается способность человека удерживать равновесие в той или иной позе, появляются проблемы с работой вестибулярного аппарата, в обычной жизни человеку необходимо помощь и поддержка со стороны. На этой стадии могут проявляться признаки слабоумия.
- Пятая – явные признаки нарушения нервной системы – человек без помощи окружающих не может передвигаться, принимать пищу, контролировать мочеиспускание. Человек на этой стадии полностью нуждается в заботе близких, речь, которую он произносит, трудно воспринимать и понимать.
Классификация — виды болезни Паркинсона
Заболевание может протекать в разных формах. Кроме того, единая причина его возникновения не установлена. В связи с этим, болезнь принято классифицировать на несколько разновидностей, которые отличаются своими клиническими проявлениями и тяжестью. В первую очередь, выделяют истинный паркинсонизм, который развивается с нарушением работы нейронов, и ложный. Ко второму типу относятся все заболевания, которые протекают со схожей симптоматикой, но имеют собственный механизм развития: травмы, новообразования, последствия длительного медикаментозного лечения некоторыми препаратами.
Также существует классификация по причинам развития патологии. Она разделяет 4 основные разновидности болезни Паркинсона:
- идиопатическая — возникает без видимой причины;
- генетическая — диагностируется одновременно у нескольких членов семьи;
- паркинсонизм, который развивается вследствие других заболеваний нервной системы;
- симптоматический — определяется на фоне приема наркотических средств, отравления нейротропными ядами, патологий эндокринной системы и других причин.
Болезнь Паркинсона принято считать возрастным заболеванием, но она может проявляться в любом возрасте. Так, следующая классификация выделяет 3 основных вида паркинсонизма:
- ювенильный — первые симптомы и признаки болезни Паркинсона у молодых людей возникают ранее 25 лет;
- с ранним началом;
- с поздним началом.
Заболевание отличается по клиническим проявлениям. Так, оно может проявляться незначительным тремором (дрожанием) конечностей либо протекать в более тяжелых формах. Всего выделяют несколько видов болезни:
- дрожательный — типичным симптомом становится тремор конечностей;
- акинетико-ригидный — проявляется одновременно сильной болью и заметным снижением подвижности;
- смешанный — сочетает в себе признаки нескольких типов.
Диагностирование болезни
Болезнь Паркинсона больше свойственна пожилому возрасту человека и носит необратимый характер, однако диагностика необходима для поддержания нормального уровня жизнедеятельности пациента и своевременного выбора соответствующего лечения. Ранняя диагностика в данном аспекте играет ключевую роль.
Диагноз болезни Паркинсона легко ставится даже исходя из внешних симптоматических проявлений заболевания. Сложность заключается в том, что аналогичные симптомы могут иметь и прочие неврологические патологии, поэтому торопиться с постановкой диагноза без обследований врачи не спешат. Чем полнее картина протекания болезни, тем эффективнее будет подобрана терапия и тем длительнее пациент проживет, сохраняя качество жизни.
Все же основным методом диагностики паркинсонизма выступает клиническая картина заболевания. Все данные, указывающие на возникновение данной патологии, специалист учитывает и рассматривает в комплексе. Также часто проводится топическая диагностика болезни Паркинсона, представляющая собой комплексную диагностику, с помощью которой легко определяется локализация патологического очага в головном мозге пациента или комплекса таких очагов. Основанием для топической диагностики часто выступает клиническая картина болезни
Помимо этого существуют и другие методы диагностики паркинсонизма, важное место среди которых занимает дифференциальная диагностика
Дифференциальная диагностика
Под дифференциальной диагностикой болезни Паркинсона подразумевается очень тщательный учет клинических данных и их исследование. Дело в том, что если в анамнезе пациента отсутствуют ярко выраженные симптомы паркинсонизма, то постановка диагноза может стать для врача целой проблемой.
При этом важно понимать, что в медицине не существует на сегодняшний день каких-то специальных анализов, с помощью которых можно определить болезнь Паркинсона. Важность дифференциальной диагностики определяется тем, что ее необходимо проводить регулярно между курсами лечения, чтобы понимать их эффективность и своевременно вносить в них грамотные корректировки
Диагностика болезни с помощью МРТ
Для подтверждения диагноза паркинсонизма на любой стадии заболевания можно провести МРТ головного мозга пациента, поскольку гибель нервных клеток при дегенеративных изменениях отражается изменением визуализации в виде характерных рентгенологических признаков.
Кроме того, при проведении МРТ не применяется рентгеновское излучение, которое может оказывать негативное воздействие, данное обследование является неинвазивным, поскольку в ходе не повреждаются никакие ткани и структуры человека. Магнитно-резонансная томография проводится совершенно безболезненно для людей. Чтобы результат МРТ был более информативным, иногда при проведении диагностики применяются специальные вещества-контрасты, которые вводятся в организм при помощи внутривенных инъекций. Контрастирование усиливает информативность проводимого МРТ и на основе таких данных можно более точно поставить диагноз и назначить эффективное лечение.
Сколько живут больные
Сама болезнь Паркинсона смерть пациента не вызывает, однако она сильно ухудшает качество жизни и может приводить к инвалидности. Среди основных причин смерти при паркинсонизме пациентов выступают такие процессы, как:
- пневмония;
- дисфагия или удушье;
- инфекционные болезни с осложнениями;
- сердечно-сосудистые патологии;
- травмы;
- соматические изменения;
- нейролептический синдром из-за постоянного употребления Леводопы.
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
При этом относительно Леводопы стоит отметить, что в целом, продолжительность жизни пациентов, которые используют такое лечение, в несколько раз превышает ту, которая наблюдается у лиц без подобной терапии.
Основой прогноза длительности жизни при выявлении паркинсонизма является степень прогресса и стадия болезни больного, а также тот возраст, в котором болезнь дала о себе знать. Симптоматика заболевания способна нарастать на протяжении многих лет, постепенно приводя к инвалидности человека. Однако все индивидуально и во многом определяется эффективностью и своевременностью начатого лечения. Многие пациенты с болезнью Паркинсона живут больше 20 лет, и при этом летальный исход наступает не от заболевания или его осложнений, а вследствие природного старения организма.
Неблагоприятен прогноз относительно вопроса полного выздоровления, поскольку на сегодняшний день болезнь Паркинсона полностью устранить не удается. Вся терапия данной патологии направлена не на ее преодоление, а на отсрочку прогресса клинической картины и торможение процесса отмирания нейронов головного мозга пациента.
Причины
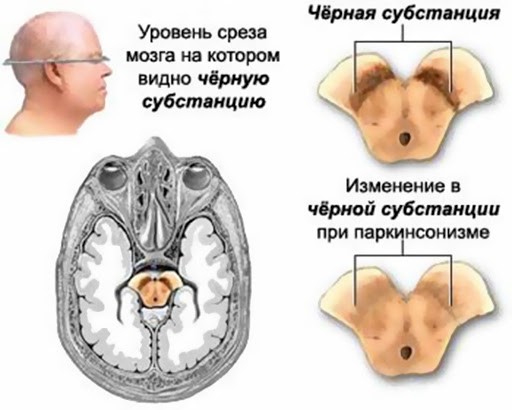
Причины возникновения болезни и ее дальнейшее лечение тесно связаны между собой. Существует три основных фактора, которые влияют на появление болезни Паркинсона у пожилых людей:
• Возрастные изменения клеток. К пожилому возрасту снижается количество клеток, вырабатывающих нейромедиатор дофамин, и этот процесс продолжается, клетки отмирают. Так возникают трудности с координацией и движениями у пенсионеров.
• Наследственный фактор. Генетическая предрасположенность увеличивает риск заболевания в два раза. Заложенная в организм программа способствует раннему наступлению болезни и его скорому развитию. Клетки черной субстанции человека с наследственностью приобретают высокую чувствительность к инфекциям, токсинам и вредной внешней среде.
• Вторичная болезнь Паркинсона у пожилых может быть спровоцирована различными нарушениями, типичными для пожилого возраста. К ним относятся: инфаркт, перенесенный энцефалит, образования в мозговых тканях, атеросклероз сосудов головного мозга. Спровоцировать вторичную проблему могут множественные или тяжелые мозговые травмы, частый прием медикаментов для лечения психических заболеваний, отравление различными веществами: этиловым спиртом, угарным газом и т. д.
По мнению исследователей, заболеванию более подвержены люди, которые:
• Предрасположены генетически;
• Работают с химическими веществами (например, в химической промышленности или в сельском хозяйстве);
• Живут рядом с промышленными объектами;
• Имеют атеросклероз сосудов головного мозга;
• Долго принимали нейролептики;
• Перенесли инфекции нервной системы.
Это перечисленные факторы, которые увеличивают риски развития болезни.
Постепенно болезнь Паркинсона у пожилых развивается и усугубляет состояние пациента. Так как человек не может нормально перемещаться, снижается его социальная вовлеченность, ухудшается психическое здоровье.
Тремор мешает в бытовой жизни. Пенсионер становится малоподвижным, что провоцирует развитие новых болезней. Потеря равновесия и координации нередко вызывает травмы. Пожилым людям с болезнью Паркинсона очень непросто, поэтому они нуждаются в помощи и уходе со стороны.
Что такое болезнь Паркинсона
Болезнь Паркинсона — прогрессирующее нейродегенеративное заболевание, занимающее по своей распространенности второе место после болезни Альцгеймера . Несмотря на большое число исследований, посвященных изучению болезни Паркинсона, причины и механизмы развития этого недуга остаются до конца неясными. Известно, что это заболевание развивается из-за постепенной гибели нейронов, вырабатывающих дофамин. Чаще всего, симптомы болезни Паркинсона появляются у людей в возрасте после 50 лет, причем по мере старения вероятность развития этой болезни повышается. Тем не менее у 5–10% пациентов проявления этого заболевания могут возникнуть в возрасте 30–40 лет и даже раньше. У мужчин болезнь Паркинсона встречается гораздо чаще, чем у женщин, что может быть связано с определенным защитным действием женских половых гормонов на нейроны, вырабатывающие дофамин.

Симптомы болезни были описаны еще в египетских папирусах XII века, а в Библии упоминаются «люди с тремором» . Название предложил французский невролог Жан-Мартен Шарко в честь британского врача Джеймса Паркинсона. Последний написал «Эссе о дрожательном параличе», в котором изложены проявления заболевания на основе наблюдений за прохожими с характерными двигательными нарушениями. Работа была опубликована в 1817 году, однако при жизни автора ее не оценили.