Симптомы болезни — боли в половом члене
Содержание:
- Диагностика
- Проявления боли в головке
- Когда нужно обратиться к урологу
- О враче
- Влияние фимоза на сексуальную жизнь
- Лечение простатита
- Что такое постит?
- Возможные причины боли, воспаления и молочницы после секса
- Покрытие во время эрекции
- Какие возможны причины боли при половом акте у женщин
- Чем опасен фимоз?
- Диагностика
- Как не отморозить самое сокровенное: симптомы обморожения мужских половых органов
- Виды кандидоза
- Трихомониаз
- Образ жизни и домашние средства.
- Подготовка визита к врачу.
Диагностика
Боль в члене при эрекции нередко является проявлением серьезных заболеваний, способных нарушить репродуктивное здоровье мужчины. В некоторых случаях нарушения в целом могут угрожать здоровью и жизни пациента (например, при инфекционных заболеваниях или тромбозе). Именно поэтому возникновение болевого синдрома – весомый повод для обращения к специалисту.
Первый прием уролога-андролога начинается со сбора анамнеза (истории болезни) пациента. Для этого врач выясняет у мужчины обстоятельства заболевания:
- Как долго длится болевой синдром, и с каким моментом связано его появление (например, после удара, урологической процедуры, перенесенного заболевания)
- Имеются ли сопутствующие проявления (повышение температуры тела, резь при мочеиспускании, выделения из уретры и т.д.).
- Характер боли (тянущая, режущая, острая, тупая).
После сбора необходимых данных уролог осматривает половой член и проводит пальпацию. При этом врач может выявить отечность и гиперемию тканей полового члена, сужение крайней плоти, наличие патологических выделений из уретры, скоплений патологического секрета под крайней плотью, сыпи на коже и других проявлений инфекционных и неинфекционных заболеваний.
Для того, чтобы исключить простатит, уролог проводит ректальное обследование предстательной железы.
 После сбора первичных данных пациент направляется на дополнительные исследования:
После сбора первичных данных пациент направляется на дополнительные исследования:
- анализы крови и мочи;
- мазок из уретры;
- УЗИ органов мочеполовой системы;
- УЗИ органов мошонки;
- Допплерографию сосудов полового члена
- МРТ малого таза.
Полученные в ходе исследований данные помогут специалисту определить истинную причину боли в паху при эрекции. В соответствии с установленным диагнозом подбирается оптимальное лечение.
Проявления боли в головке
Причинами дискомфорта разной степени могут быть многие аспекты нашей жизни. Но основные – это патологические изменения:
— Различные виды воспалений;
— Патогенные бактерии, грибы и вирусы;
— Повреждение окончания органа, иные повреждения и ожоги;
— Нестабильное кровообращение в кровеносной системе полового органа;
— Неприятные ощущения болевого характера при половом акте;
— Неправильное анатомическое строение окончания мужского органа;
— Губительное воздействие на уретру (Выход песка и более твердых образований, установка катетера, инородных тел уретры).
Воспалительные заболевания, которые влекут за собой боли в головке полового члена
Распространенная мужская проблема – это баланопостит, еще его называют постит или баланит.
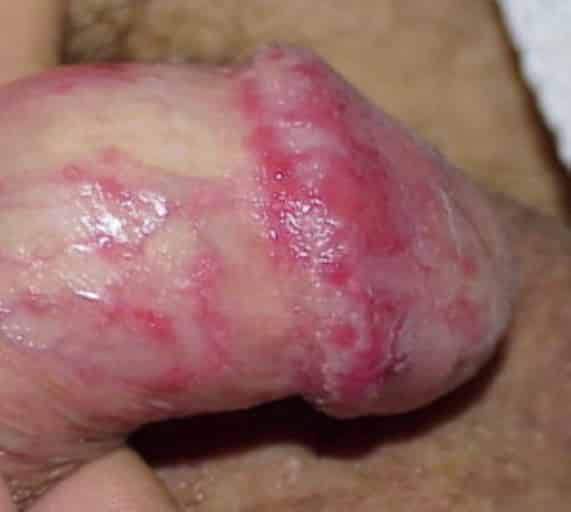 Поститом является воспаление тканей крайней плоти. Баланит – это воспаление кожи окончания мужского органа. Если же сочетается воспаление головки и крайней плоти, это называется баланопоститом. Часто при баланопостите бывает боль в головке полового члена, что параллельно сопровождается зудом, покраснением кожи, появлением красных пятен, язв, эрозий. Может произойти лимфаденит, воспаление паховых лимфоузлов. Лечит данное заболевание врач-уролог. Терапия заключается в назначении противогрибковых препаратов, антибактериальных, ванночки с отваром ромашки и коры дуба. Правильно назначенное лечение приводит к устранению симптомов и боли в головке полового члена. Правда нужно отметить, что полное излечение от баланопостита может быть только после оперативного лечения, которым является удаление тканей крайней плоти.
Поститом является воспаление тканей крайней плоти. Баланит – это воспаление кожи окончания мужского органа. Если же сочетается воспаление головки и крайней плоти, это называется баланопоститом. Часто при баланопостите бывает боль в головке полового члена, что параллельно сопровождается зудом, покраснением кожи, появлением красных пятен, язв, эрозий. Может произойти лимфаденит, воспаление паховых лимфоузлов. Лечит данное заболевание врач-уролог. Терапия заключается в назначении противогрибковых препаратов, антибактериальных, ванночки с отваром ромашки и коры дуба. Правильно назначенное лечение приводит к устранению симптомов и боли в головке полового члена. Правда нужно отметить, что полное излечение от баланопостита может быть только после оперативного лечения, которым является удаление тканей крайней плоти.
Некоторые половые инфекции, например, гонококки, трихомонады, хламидии, уреаплазмы, микоплазмы, кандида, половой герпес иногда вызывают болезненные ощущения в головке. Одновременно могут появиться дополнительные симптомы: покраснение, выделения из уретры, зуд, жжение, сыпь на головке, паховый лимфаденит, затруднённое, болезненное мочеиспускание.
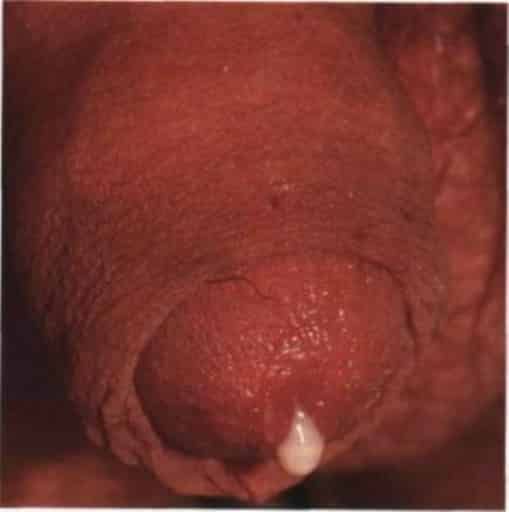 Если симптомы такого рода обнаружены необходимо немедленно обратиться к специалисту узкого профиля – к врачу-урологу, который назначит специальные обследования, такие как мазок из уретры, секрет простаты, бакпосев, ИФА и ПЦР это поможет выявить инфекцию. После установки диагноза доктор назначает антибиотики, противовирусные и противогрибковые препараты.
Если симптомы такого рода обнаружены необходимо немедленно обратиться к специалисту узкого профиля – к врачу-урологу, который назначит специальные обследования, такие как мазок из уретры, секрет простаты, бакпосев, ИФА и ПЦР это поможет выявить инфекцию. После установки диагноза доктор назначает антибиотики, противовирусные и противогрибковые препараты.
Воспаление пещеристых тел – это кавернит. Болезнь непосредственно касается структуры мужского органа. Кавернит иногда влечет за собой боль в головке полового члена и в его теле. Причинами заболевания могут быть острый уретрит, травмы, различные хронические инфекции в организме. Кроме боли в головке полового члена данное воспаление характерно утрудненным мочеиспусканием, гипертермией, слабостью и недомоганием. Лечение, которое не началось вовремя, влечет за собой гнойное расплавление кавернозных тел и формирование абсцесса, что в большинстве случаев приводит к импотенции.
При каверните необходимо немедленно обращаться к врачу-уролог, который назначает антибактериальные препараты терапию или же проводит хирургическое лечение.
Очень частые боли в головке полового члена – признаки уретрита. Именно воспалительный процесс в мочеиспускательном канале приводит к болям. Воспаление уретры вызывается патогенными микроогранизмами. Уретрит разделяют на две формы: острый и хронический. При острой форме уретрита боль в головке полового члена интенсивная, колющая, режущая. При хронической форме уретрита болезненные ощущения несильные, а может и вообще отсутствуют, часто появляется жжение. Во время боли в головке полового члена проявляются симптомы иного рода: отёк, покраснение кожи органа, различные высыпания в паху и зуд.
При данном заболевании лечение должен проводить не только уролог, но и венеролог.
Когда нужно обратиться к урологу
Хотя болезненная эякуляция сама по себе не опасна, некоторые из условий, которые ее вызывают, могут давать очень серьезные осложнения. Кроме этого, не стоит забывать о снижении качества жизни, что опять таки приводит к стрессам и разрушению психики.
Это значит, что испытав болезненную эякуляцию более одного раза, нужно сразу же обратиться к урологу или андрологу, которые специализируются на лечении мочеполовой системы и дисфункции эякуляции. Лечение, начатое на начальной стадии, предотвратит ухудшение состояния. Во многих случаях причина легко лечится и полностью обратима.
Некоторые мужчины смущаются из-за своей проблемы, и им неудобно обсуждать симптомы даже с врачом. Другие смирились с этим состоянием и терпят, ограждая себя от сексуальной жизни до тех пор, пока не появятся другие, ещё более худшие симптомы. Это неправильно: болезненная эякуляция — медицинская проблема, требующая быстрого лечения.
Вы должны понимать, что при возможностях современной медицины можно избавиться от болей, пройдя одну-две консультации с урологом. Оставляя же болезнь без лечения, можно ожидать только одного — новых опасных и неприятных сюрпризов, связанных с половым здоровьем.
О враче
Запишитесь на прием к врачу урологу-андрологу высшей категории — Клокову Андрею Николаевичу уже сегодня. Мы сделаем все, чтобы принять вас как можно быстрее. Клиника Радуга расположена в Выборгском районе Санкт-Петербурга, всего в нескольких минутах ходьбы от станций метро Озерки, Проспект Просвещения и Парнас. Смотрите карту проезда.
Можно доверять! Данная статья проверена врачом и носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
Автор статьи: Клоков Андрей Николаевич
Уролог-андролог, врач высшей категории
Стаж: 20 лет
Консультация уролога — 1200 руб.
или звоните
Влияние фимоза на сексуальную жизнь
Уже при первой стадии заболевания крайняя плоть после наступления эрекции требует дополнительного усилия для обнажения головки. На второй – осуществить процесс можно исключительно в состоянии покоя пениса. Мужчины беспокоятся, что чувствительность головки после обрезанияможет значительно снизиться. На деле изменения незначительные. В случае гиперчувствительности головки пениса, обрезание крайней плоти может применяться в том числе для снижения излишней возбудимости.
Игнорирование фимоза существенно портит сексуальную жизнь мужчины:
- болезненность – ведь пенис способен увеличиваться в размерах до 50%;
- скопление в препуциальном пространстве полового члена семенной жидкости и женских секретов – возникает благоприятный для инфекции очаг;
- микротравмы крайней плоти по время полового акта;
- вероятность защемления головки пениса – развитие парафимоза;
- снижение чувствительности полового члена.
Беспокойство о том, как выглядит половой член после обрезаниябеспочвенно. Проведенные сексологами опросы показывают, что пенис с открытой головкой выглядит для женщин более привлекательно.
Лечение простатита
Современная медицина накопила богатый опыт по лечению хронического простатита. Прежде всего подбирается терапия для устранения очага воспаления в предстательной железе. Во многих случаях уже это может привести к существенному улучшению. Существует также огромный арсенал современных медикаментозных средств, позволяющих результативно проводить коррекцию половых расстройств и репродуктивных нарушений.
Только следуя золотым правилам, рожденным десятилетиями трудов сотен ученых и медиков, возможно полностью исцелиться:
- Лечение должно быть своевременным. Результаты лечения лучше, если заболевание выявлено на ранней стадии и осложнения еще не наступили.
- Лечение должно проводиться только квалифицированным врачом. Это гарантирует составление рационального плана терапии и подбор эффективных препаратов.
- Лечение должно быть комплексным. Удовлетворительных и стойких результатов удается достичь только комплексом нескольких, хорошо себя зарекомендовавших методов. Эти методы может определить и подобрать только профессиональный уролог с учетом особенностей заболевания в каждом конкретном случае.
- Лечение воспалительных заболеваний половой сферы мужчин должно осуществляться в паре с половым партнером. Это связано с тем, что большинство воспалительных заболеваний передаются преимущественно половым путем и при излечении только одного партнера возможно повторное инфицирование.
- Лечение напрямую зависит от ответственности пациента, насколько строго он соблюдает все назначения и рекомендации врача. Терапия, как правило, связана с множеством особенностей, ограничений и неприятных ощущений для пациента, что требует определенных волевых, психологических и физических усилий с его стороны. При назначении лечения врач подробно объясняет и предупреждает о них.
Простатит — сложное и многоликое заболевание. Но, как и любой недуг, его можно легко преодолеть
Необходимо просто проявлять внимание к сигналам организма, заботиться о себе и не пренебрегать профилактическими визитами к врачу. Здоровая и полноценная во всех своих проявлениях и сферах жизнь — это просто!
Что такое постит?
Постит — это заболевание, характеризующееся воспалительным процессом в области внутреннего листка крайней плоти мужского пениса. В зависимости от локализации воспалительного процесса у мужчин различают воспаление головки (баланит) и воспаление внутреннего листка крайней плоти (постит) полового члена, которые чаще всего встречаются вместе (баланопостит). Баланопостит — это воспаление головки полового члена и его крайней плоти. Воспаление мочеиспускательного канала — уретрит, воспаление предстательной железы — простатит, воспаление яичка — орхит, воспаление придатка яичка — эпидидимит, воспаление мочевого пузыря — цистит.
Возможные причины боли, воспаления и молочницы после секса
Мы поможем найти и устранить причину боли при половом акте у женщин, воспаления (покраснения, цистита, выделений, боли) после секса.
Возможные симптомы воспаления половых органов:
- Отёк, припухлость;
- Боль;
- Покраснение;
- Выделения.
При трении слизистая оболочка половых органов получает микроповреждения, через которые может проникать инфекция. Инфекция и является причиной воспаления.Возможные причины воспаления половых органов и боли внизу живота после секса:
- Проникновение болезнетворных микробов, если половой партнер их выделяет. Это легко выяснить с помощью анализов. Проблема решится после лечения обоих партнеров.
- Агрессивное поведение относительно безопасных микробов из-за слабости иммунной защиты слизистых оболочек. В окружающей среде много микробов, которые могли бы вызвать воспаление, но не могут пробить защиту, выстроенную иммунитетом. А если иммунная система ослаблена, и микробы были «втёрты» в слизистую оболочку при половом акте, то относительно безопасные микробы могут вести себя агрессивно и вызвать воспаление. Что бы решить эту проблему мы предложим Вам иммунограмму и небольшой курс лечения.
- Иммунная система женщины «знакомится» с естественной микробной флорой нового полового партнера. Это повод проверить иммунитет и наличие инфекций. Период адаптации половых партнеров можно сократить, сделать более комфортным и предотвратить появление болей внизу живота после секса.
- Хронический вульвовагинит и молочница.
Покрытие во время эрекции
При обычном состоянии крайней плоти во время сексуального возбуждения происходит ее плавное растягивание. Скольжение плоти по половому органу доставляет наслаждение.
Чаще всего головка в итоге полностью обнажена. Но бывают такие индивидуумы, у которых даже во время пика возбуждения препуций продолжает закрывать половой орган.
Можно оттянуть ее при желании пальцами. Чувствительность препуция имеет свои особенности:
- она более реагирует на прикосновения, чем сам половой орган;
- плоть богата множеством нервных окончаний, гораздо больше, чем любая другая поверхность тела, а это дает наибольшее сексуальное преживание;
- двойной слой крайней плоти свободно двигается по поверхности полового органа, вызывая эротическую чувственность, это дополнительное сексуальное возбуждение;
- препуций имеет множество сенсорных рецепторов, мужчина может даже не касаться пениса и получить оргазм;
- препуций способствует мягкому, нежному скольжению во время фрикций.
Крайняя плоть имеет функцию самосмазки, а это немаловажно для обеспечения сексуального удовольствия для обеих партнеров. Плоть вырабатывает также специальные феромоны
Они не имеют запаха, но женщины способны улавливать их и получать сексуальное желание под их воздействием.
Полезная информация по теме уролог:
- Консультация уролога
- Диагностика урологических заболеваний
- Осмотр уролога
- Лечение урологических заболеваний
- Прием уролога
- Урология — как наука о мужском здоровье
- Детский уролог
- Мужской доктор
- Платный уролог
Какие возможны причины боли при половом акте у женщин
Какие возможны причины:
- Спайки и рубцы внизу живота. Они появляются после аппендицита, операций, воспаления внутренних женских половых органов (матка и ее придатки). Рубцы и спайки менее эластичны, чем нормальная ткань, могут тянуть, деформировать ткани малого таза и влагалище, отсюда и боль во время и после секса внизу живота. Проблема обычно решается нехирургическими методами. Мы используем современные препараты для размягчения спаек, причем рекомендуем их применять вместе с гимнастикой, самомассажем. Эффект обычно заметен через 2-3 месяца. Иногда мы дополняем лечение мягкими остеопатическими процедурами.
- Перенесенная травма копчика, проблемы с поясничными позвонками. Связки половых органов и мышцы тазового дна крепятся к копчику, костям таза и поясницы. При каких-либо проблемах с костями, суставами, межпозвонковыми дисками возможно чрезмерное напряжение тканей таза, ущемление чувствительных нервов. Конечно, все это доставляет боль внизу живота после секса. Найти причину можно при гинекологическом и неврологическом осмотре, МР-томографии. Лечение обычно приносит заметный эффект через 3-4 недели.
- Воспаление сухожилий мышц тазового дна – очень неприятная и болезненная проблема. Больше всего страдает обычно область прикрепления мышц к копчику. Во время полового акта мышцы тазового дна получают нагрузку, что и вызывает боль во время и/или после секса. Причину воспаления нетрудно установить (обычно это хроническая инфекция на фоне сниженного иммунитета) и устранить. Лечение обычно начинает работать через 1,5-2 месяца.
- Особенности строения половых органов. Проблема, связанная с особенностями строения женских половых органов, обычно дает о себе знать вначале половой жизни. Это может быть изменение угла между телом матки и шейкой (так называемый загиб матки) кпереди или кзади. Данные анатомические изменения могут вызывать неприятные ощущения при сексе, зачастую резкую боль во время секса. В проблеме поможет разобраться визит к гинекологу и проведение вагинального массажа.
- Воспаление внутренних половых органов (аднексит, сальпингоофорит) – возможная причина болей во время секса и после него. Для разрешения проблемы обычно достаточно курса лечения у гинеколога.
- Вульвовагинит – это воспаление наружных половых органов (вульвы) и влагалища, вызываемое стафилококком, стрептококком, грибами рода Кандида, реже трихомонадами. Возникает при несоблюдении правил личной гигиены женщиной или ее партнером, и при наличии входных ворот для инфекции (трещины, порезы, ссадины). Вульвовагинит – частая причина боли при занятии сексом.
- Вагинизм, коитофобия и вагинизмоподобное расстройство. Могут проявляться просто в виде болей при половом акте, а могут создать препятствие введению или движению полового члена во влагалище, вплоть до полной невозможности совершить половой акт. Причина болей во время секса – нервное расстройство, связанное с перенесенной психологической травмой, напряженными отношениями с мужчиной, перегибами родительского воспитания и т.п. Проблема разрешима. Для предотвращения боли во время полового акта помочь медикаменты в сочетании с курсом психотерапии. Иногда достаточно только небольшого курса психотерапии для предотвращения появления боли во время секса в дальнейшем.
Чем опасен фимоз?
Для мужчины есть физические последствия фимоза и психологические проблемы. Невозможность полностью открыть головку пениса становится причиной развития закомплексованности при общении с противоположным полом, ощущения собственной ущербности. Психологической травмой грозят нелестные высказывания партнерши.
Физически мужчина испытывает дискомфорт при возникновении эрекции. Попытки оттягивания крайней плоти с усилием приводят к микротравмам кожи и болезненности.
Болезненность из-за фимоза при эрекции может спровоцировать развитие патологического страха перед сексуальным возбуждением и половой жизнью.
Фимоз затрудняет проведение гигиенических процедур, способствует скоплению под кожной складкой смегмы. Возрастает риск развития инфекционных заболеваний мочевыводящих путей.
Диагностика
Когда мужчине больно осуществлять мочеиспускания, необходимо обратиться к урологу или андрологу.
На приеме у уролога:
На первом приёме специалист собирает подробные данные о точной локализации и характере (тупой, нарастающей или резкой) боли при опорожнении мочевого пузыря. Врача интересует, в какой конкретно этап мочеиспускания появляется болевой симптом, потому что при разных патологиях боль возникает в начале, в середине процесса или при окончании опорожнения мочевого пузыря.
Если рези возникают при опорожнении пузыря после полового контакта, то это свидетельствует о патологии в репродуктивных органах (простате, яичках, семенных пузырьках).
Испытывая боль после мочеиспускания, мужчина может заметить также появление разнообразных выделений из уретры.
- Гнойные или слизистые выделения в совокупности с постоянными позывами и болями в нижней части живота характерны для гонореи.
- При трихомониазе выделения имеют вид гнойной пены с очень неприятным запахом.
- Для уреаплазмоза наряду с болью в уретре характерно помутнение мочи.
- Для кандидоза (молочницы) характерны творожистые выделения белого цвета; такой же белый налёт на головке пениса; при акте мочеиспускания дискомфорт, зуд и жжение.
В обязательном порядке врач осуществляет ректальное пальцевое обследование для уточнения состояния простаты.
Лабораторное обследование
Основную информацию врач получает с помощью лабораторных методов исследования.
1. Со стенок уретры берётся мазок, который подвергается микроскопическому изучению для обнаружения возбудителей заболевания.
Может проводиться бактериологический посев взятого материала для определения чувствительности возбудителей к различным антибиотикам, это важные сведения при назначении терапии.
2. Пациент должен сдать утреннюю порцию мочи для определения в ней:
- эритроцитов – их наличие указывает на травмы стенок или воспалительные процессы в мочевыводящей системе;
- лейкоцитов, попадающих в мочу при воспалении;
- инфекционных возбудителей:
- атипичных клеток.
3. ПЦР-исследование помогает быстро и точно определить инфекции, распространяющиеся половым путём.
4. С помощью клинического и биохимического анализов крови обнаруживают почечную недостаточность, подтверждают наличие воспалительного очага в организме и т.д..
5. Дополнительно проводится анализ крови для выявления ВИЧ и сифилиса.
Инструментальная диагностика
Для того чтобы при болях, которые испытывает пациент в процессе мочеиспускания, точно установить, почему возник такой симптом, используют дополнительные методы исследования:
- УЗИ почек, мочевого пузыря, простаты;
- ТРУЗИ ― трансректальное УЗ-исследование простаты;
- уретроскопию;
- КТ с контрастным веществом органов мочевыделительной системы при подозрении на уролитиаз с целью определения локализации камней.
Как не отморозить самое сокровенное: симптомы обморожения мужских половых органов
Обморожение полового члена наступает при длительном нахождении на холоде, но иногда достаточно длительное время идти плохо одетым навстречу ледяному ветру. Чаще всего страдает крайняя плоть, которая становится синюшной и немеет. Иногда может поражаться ведь половой аппарат.
Симптомы усиливаются, когда человек приходит в теплое помещение. Возникает резкая боль, иногда нестерпимая, жжение и отек. Часто наблюдается боль при мочеиспускании. Неприятные симптомы сохраняются до трех суток. При глубоком обморожении на коже половых органов возникают язвочки, которые очень долго заживают.
После переохлаждения часто появляется болезненность в мошонке, отдающая в пах, а яички увеличиваются в размере и отекают. Это состояние вызывается развившимися эпидидимитом и орхитом. Часто к ним присоединяются цистит и уретит. Мочеиспускание становится болезненным и учащенным, а в моче появляется кровь.
Виды кандидоза
- длительный или бесконтрольный прием антибиотиков,
- сахарный диабет и другие расстройства эндокринной системы,
- гормональные изменения во время беременности и менструации;
- ослабление защитных функций организма или инфекционные заболевания.
|
Вид кандидоза |
Причины развития |
Симптоматика |
|
Вагинальный |
|
Признаки вагинального кандидоза заключаются в появлении сильного зуда на слизистой оболочке половых органов, раздражения и отека, жжения при мочеиспускании. Также появляется дискомфорт при половых актах. |
|
Пероральный |
Возникает как острое или хроническое воспаление и приводит к частым рецидивам. Причинные факторы заключаются в нерациональном применении антибактериальных препаратов и патологическое течение новорожденного периода. Симптомы молочницы во рту у ребенка могут появиться на фоне кишечных инфекций, снижения иммунитета и травмы слизистой оболочки. |
Симптомы орального кандидоза заключаются в появлении налета на слизистой оболочке ротовой полости, а также в покраснении и отеке задней части языка. В запущенных случаях наблюдается покраснение и инфильтрация губ, наличие эрозий и сильная боль. Мелкие трещины покрываются серо-белой пленкой. |
|
Кишечный |
При ослаблении местного и общего иммунитета грибы рода Candida прикрепляются к эпителию кишечника, затем проникают в его толщу и превращаются в нитевидную форму. При сильном подавлении клеточного иммунитета кандиды попадают в кровоток и распространяются по организму, что приводит к висцеральному кандидозу (повреждению печени, поджелудочной железы). |
|
Трихомониаз
Симптомы трихомониаза у мужчин проявляются по-разному. Это во многом зависит от вирулентности возбудителя и состояния иммунной системы. Инкубационный период составляет от 1 до 4 недель.
За это время инфекция распространяется по тканям мочеиспускательного канала, головки полового члена, простаты и семявыносящих протоков. Классическая клиническая картина при трихомониазе выглядит следующим образом:
- болевые ощущения и жжение при мочеиспускании;
- ноющая боль, дискомфорт и зуд в области полового члена;
- наличие выделений из уретры. Они могут быть беловатого или серого цвета, светлыми и прозрачными, иногда даже гнойными или пенистыми;
- ухудшение качественных и количественных показателей спермы;
- покраснение, раздражение и отёчность тканей головки полового члена и крайней плоти;
- однократные скудные выделения при пробуждении в виде прозрачной капли;
- боль в промежности, половых органах, иногда – в области таза;
- снижение либидо, ослабление потенции;
- иногда – примеси крови в моче и сперме в незначительном количестве, появление небольших язвочек в уретре;
- сильный зуд половых органов после полового акта;
- при инфицировании предстательной железы – учащённое мочеиспускание, отсутствие чувства полного опорожнения мочевого пузыря, сильные боли внизу живота, половая дисфункция.
Усилению симптомов способствует употребление острой пищи и алкоголя. Со временем проявления заболевания затухают даже при отсутствии лечения. Мужчина ошибочно полагает, что излечился, но на самом деле трихомониаз перешёл в хроническую форму.
Часто наблюдается полное отсутствие симптомов болезни, что представляет ещё большую опасность. Нередко заражение трихомониазом происходит одновременно с другими инфекциями (хламидиозом, гонореей, кандидозом и т.д.). В этом случае симптоматика будет включать характерные признаки всех заболеваний.
Образ жизни и домашние средства.
Следующие советы могут помочь вам справиться с симптомами вульводинии:
* Применение холодных компрессов. Поместите их непосредственно на внешнюю область половых органов, чтобы облегчить боль и зуд.
* Приём сидячей ванны. Два-три раза в день сидите в удобной, теплой (не горячей) или прохладной воде с английской солью (сульфат магния, из расчёта 0.5 — 1 кг на ванну) или настоем овсянки в течение 5 -10 минут.
* Избегайте облегающих колготок и синтетического нижнего белья. Плотная одежда ограничивает приток воздуха в область половых органов, что часто приводит к повышению температуры и влажности и может вызвать раздражение. Носите белое хлопчатобумажное белье, чтобы увеличить вентиляцию и сухость. Попробуйте спать без нижнего белья ночью.
* Избегайте горячих ванн. Длительное нахождение в горячей воде может вызвать дискомфорт и зуд.
* Не используйте дезодорированные тампоны или прокладки. Дезодорант может раздражать. Если прокладки вызывают раздражение, замените их на марлевые салфетки из натурального хлопка.
* Избегайте активности, оказывающей механическое давление на вашу вульву, например, езда на велосипеде или лошадях.
* Подмывайтесь аккуратно. Слишком активная гигиена пораженного участка или слишком частое мытье могут усилить раздражение. Используйте простую воду, обмывайте вульву рукой и вытирайте насухо. После купания нанесите смягчающее средство без консервантов, например, обычный вазелин, чтобы создать определенный защитный барьер.
* Используйте любриканты (смазку). Если вы сексуально активны, нанесите смазку перед сексом. Не используйте любриканты содержащие спирт, ароматизаторы, согревающие или охлаждающие вещества. Подберите презервативы, смазка которых не раздражает вашу слизистую и пользуйтесь только ими.
Подготовка визита к врачу.
Скорее всего, вы начнете с того, что обратитесь к своему лечащему гинекологу.
Перед визитом:
- выпишите ваши симптомы (в том числе и те, которые могут показаться не связанными с вульводинией), их интенсивность и когда они начались;
- составьте историю заболевания, включая другие болезни, от которых вы может быть лечитесь;
- выпишите все лекарства, витамины или другие добавки, которые вы принимаете, включая дозировку.
Составьте список вопросов к врачу:
- Что может быть причиной моих симптомов?
- Какие тесты вы посоветуете?
- Какие методы лечения, скорее всего, улучшат моё состояние?
- Является ли это состояние постоянным или временным?
- Когда можно ожидать облегчение дискомфорта?
- У меня другие заболевания, что мне делать?
- Имеются ли печатные материалы по этому заболеванию? Какие сайты вы рекомендуете?
Не стесняйтесь задавать и другие вопросы.
Ваш врач, скорее всего, задаст вам следующие вопросы:
- Насколько сильна ваша боль, и как долго она длится?
- Как бы вы описали свою боль: острая или тупая, непрерывная или приступообразная?
- Ваша боль чаще вызвана определенным событием, таким как половой акт или физические упражнения?
- Чувствуете ли вы боль во время мочеиспускания или дефекации?
- Влияет ли на боль ваш менструальный цикл?
- Что может усилить или ослабить ощущение боли?
- Были ли у вас операции на органах малого таза?
- Были ли вы беременны или может быть беременны сейчас?
- Лечились ли вы от инфекций мочевыводящих путей или влагалища?
Для решения проблем, связанных с вульводинией вы можете записаться на приём к гинекологу нашей клиники по телефонам: