Бронхоэктазы. бронхоэктатическая болезнь. причины, симптомы, лечение
Содержание:
Причины бронхоэктазов
Важную роль в развитии бронхоэктазов, не связанных с муковисцидозом, как у детей, так и взрослых играют пневмонии и другие инфекции нижних отделов дыхательных путей (до 30-40% пациентов), в том числе туберкулез
В связи с этим необходимо обращать внимание на связь симптомов со стороны дыхательных путей с перенесенной бронхолегочной инфекцией, хотя следует учитывать, что хронические симптомы могут появиться не сразу (иногда спустя годы после пневмонии)
У детей и в меньшей степени у взрослых важное значение имеют первичные и вторичные нарушения иммунной функции, ассоциирующиеся с пониженной выработкой антител, такие как вариабельный иммунодефицит, Х-связанная агаммаглобулинемия и дефицит IgA . Предполагать иммунодефицит следует у пациентов с тяжелыми, персистирующими или рецидивирующими инфекциями, особенно имеющими различную локализацию или вызванными оппортунистическими патогенами
Своевременная диагностика дефицита антител имеет важное значение, так как заместительная терапия иммуноглобулином может привести к значительному улучшению функции легких .
Предполагать иммунодефицит следует у пациентов с тяжелыми, персистирующими или рецидивирующими инфекциями, особенно имеющими различную локализацию или вызванными оппортунистическими патогенами
Своевременная диагностика дефицита антител имеет важное значение, так как заместительная терапия иммуноглобулином может привести к значительному улучшению функции легких .. Другие этиологические факторы бронхоэктазов встречаются значительно реже, хотя их идентификация может оказать существенное влияние на тактику ведения пациентов
К редким причинам бронхоэктазов относят врожденные пороки дыхательных путей, такие как синдром Вильямса-Кемпбелла, трахеобронхомегалия, синдром Марфана и др., и врожденные нарушения цилиарной функции, которые следует исключать у всех пациентов с бронхоэктазами, в том числе взрослых. У детей причиной обструкции дыхательных путей, вызывающей формирование бронхоэктазов, нередко служит аспирация инородных тел , которая иногда наблюдается и у взрослых, например, при травме, неврологических заболеваниях, потере сознания, стоматологических вмешательствах . Возможной причиной бронхоэктазов считают аспирацию желудочного содержимого .
Другие этиологические факторы бронхоэктазов встречаются значительно реже, хотя их идентификация может оказать существенное влияние на тактику ведения пациентов . К редким причинам бронхоэктазов относят врожденные пороки дыхательных путей, такие как синдром Вильямса-Кемпбелла, трахеобронхомегалия, синдром Марфана и др., и врожденные нарушения цилиарной функции, которые следует исключать у всех пациентов с бронхоэктазами, в том числе взрослых. У детей причиной обструкции дыхательных путей, вызывающей формирование бронхоэктазов, нередко служит аспирация инородных тел , которая иногда наблюдается и у взрослых, например, при травме, неврологических заболеваниях, потере сознания, стоматологических вмешательствах . Возможной причиной бронхоэктазов считают аспирацию желудочного содержимого .
Центральные бронхоэктазы – это характерный признак аллергического бронхолегочного аспергиллеза, который проявляется также бронхиальной астмой, эозинофилией (в том числе гиперэозинофилией) и повышением уровня общего IgE и IgE- и IgG-опосредованного ответа на Aspergillus fumigatus. С помощью КТВР бронхоэктазы могут быть выявлены и у пациентов с бронхиальной астмой, особенно при наличии необратимой обструкции дыхательных путей и тяжелом течении заболевания . Соответственно, бронхиальную астму можно считать причиной бронхоэктазов, если отсутствуют другие этиологические факторы . В некоторых исследованиях бронхоэктазы выявляли у значительной части пациентов, наблюдавшихся с диагнозом ХОБЛ , тем не менее, этиологическая роль этого заболевания в развитии бронхоэктазов нуждается в подтверждении .
Бронхоэктазы встречаются также при системных аутоиммунных заболеваниях . Например, по данным КТВР частота бронхоэктазов достигала 4-8% у пациентов с ревматоидным артритом . Она была еще выше при наличии клинических симптомов со стороны дыхательных путей . Известна также ассоциация бронхоэктазов с язвенным колитом . У значительной части больных (до 30-40%) причина бронхоэктазов остается неизвестной.
К сведению:
Бронхиола – это мелкий воздушный путь без хряща. Самые большие бронхиолы – 3 мм в диаметре и стенка их около 0,3 мм толщиной.
Фиброз – это заболевание, от которого может пострадать практически любой орган в человеческом организме. При возникновении фиброза легких происходит разрастание соединительных клеток, которые приводят к образованию рубцов.
Бронхиолоэктазы – это округлые образования 3—5 мм диаметром, соединяющихся с мелкими ветвями бронхов.
У большинства больных, особенно на ранних стадиях заболевания, изменения на бронхограммах отсутствуют. При длительности заболевания свыше 15 лет они выявляются у 96,8% больных.
Телефон: 8 (495) 648-62-44
ЛЕЧЕНИЕ
• Лечение бронхоэктатической болезни складывается из нескольких компонентов. Если бронхоэктазы вторичные, то в лечение необходимо включить устранение заболеваний, повлекших развитие бронхоэктазов: синуситов, желудочно-пищеводного рефлюкса и др. Госпитализации подлежат больные с лёгочными кровотечениями и кровохарканьем, а также с тяжёлым обострением процесса.
КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ
ДИЕТА
• Целесообразно соблюдать диету, обладающую высокой энергетической ценностью (до 3000 ккал/сут), повышенным содержанием белков (110-120 г/сут) и умеренным ограничением жиров (80-90 г/сут). Увеличивают количество продуктов, богатых витаминами A, C, группы B (отвары пшеничных отрубей, шиповника, печень, дрожжи, свежие фрукты и овощи, соки), солями кальция, фосфора, меди, цинка.
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ
• В периоды инфекционных обострений показаны антибиотики на 1-2 нед. Учитывая хроническое течение заболевания и повторяющие обострения, антибактериальная терапия должна быть контролируемой и обоснованной. Следует менять от обострения к обострению группы антибиотиков, активных в отношении респираторных патогенов. Эмпирически назначают амоксициллин внутрь не менее 1500 мг/сут, амоксициллин+клавулановая кислота (из расчёта амоксициллина не менее 1500 мг/сут), ампициллин+сульбактама. При очередном обострении можно использовать фторхинолоны — азитромицин, кларитромицин. Препаратами выбора могут быть пневмотропные фторхинолоны внутрь (левофлоксацин в дозе 500 мг 1 раз в день или моксифлоксацин по 400 мг 1 раз в день), цефалоспорины третьего поколения, например, цефтриаксон по 1-2 г 1 раз в день парентерально. По возможности проводят идентификацию возбудителя, и антибактериальное лечение осуществляют в соответствии с чувствительностью микрофлоры к препаратам (см. главу 22 «Пневмония» и главу 24 «Абсцесс и гангрена лёгких»).
САНАЦИЯ БРОНХОВ
• Восстановление проходимости дыхательных путей и постуральный дренаж — залог успеха антибактериальной терапии. Иногда эти мероприятия позволяют избежать операции. Применяют ручной вибрационный массаж и электрические вибромассажёры. Пациент должен постоянно заниматься гимнастикой, не допускать гипостатических состояний
Важно обеспечить возмещение дефицита жидкости (обильное питьё, в тяжёлых случаях — инфузионная терапия). Назначают муколитики и мукорегуляторы (внутрь ацетилцистеин в дозе 600 мг 1 раз в сут, амброксол 30 мг 3 раза в сут)
При обструкции препараты выбора — ипратропия бромид по 40 мкг 3 раза в сут или тиотропия бромид по 18 мкг 1 раз в сут. Эффективно применение сочетания холиноблокаторов с селективными адреномиметиками в виде аэрозоля (с сальбутамолом, фенотеролом по 200 мг 2-3 раза в сут или фиксированной комбинации ипратропия бромид+фенотерол). В случае обтурации бронхов слизистыми или гнойными пробками проводят лечебную бронхоскопию, микродренирование трахеи и бронхов (чрескожная микротрахеостома). Эндобронхиально вводят протеолитические ферменты, муколитики с последующим удалением содержимого дыхательных путей. У больных с тяжёлым и прогрессирующим течением болезни показана ИВЛ с положительным давлением в дыхательных путях на выдохе. Оксигенотерапия целесообразна при paО2 ниже 55 мм рт.ст.
• Санация верхних дыхательных путей позволяет предупредить развитие нисходящей инфекции, уменьшает частоту обострений.
ИММУНОМОДУЛИРУЮЩАЯ ТЕРАПИЯ
• Иммуномодулирующая терапия, нормализация общей и лёгочной реактивности необходима как в периоды обострения, так и в периоды ремисси. Применяют препараты вилочковой железы, диметилоксобутилфосфонилдиметилат, гидроксиэтилдиметилдигидропиримидин, поливитаминные препараты, однако для иммуномодулирующих препаратов пока не проведены исследования, отвечающие требованиям доказательной медицины.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
• Регулярная ЛФК и дыхательная гимнастика повышают функциональную способность бронхолёгочной системы и реактивность больного, благоприятно влияют на течение бронхоэктатической болезни, уменьшают частоту нагноения бронхоэктазов. Массаж грудной клетки улучшает дренажную функцию лёгких, отхождение мокроты. Его необходимо сочетать с позиционным дренажем. Приёмам массажа необходимо обучить как самого больного, так и его родственников. Санаторно-курортное лечение проводится в фазе ремиссии после предшествующей санации бронхиального дерева: рекомендуется тёплое время года, лучше всего в санаториях Южного берега Крыма. В тёплые и сухие месяцы можно лечиться в местных специализированных санаториях.
Клиническая картина
Основным симптомом бронхоэктазов является хронический продуктивный кашель, который развивается более чем у 90% пациентов и может сопровождаться кровохарканьем и редко легочным кровотечением. Мокрота часто имеет гнойный характер и выделяется в большом количестве (до 300-500 мл). При аускультации могут определяться персистирующие влажные хрипы в легких. У большинства пациентов с длительно сохраняющимися бронхоэктазами отмечается одышка. Прогрессирующее ухудшение состояния больных может быть связано с инфекционными обострениями, характеризующимися нарастанием имеющихся симптомов (например, объема мокроты, одышки, кашля, недомогания/слабости, появлением гнойной мокроты) или появлением новых симптомов (лихорадки, плеврита, кровохарканья).
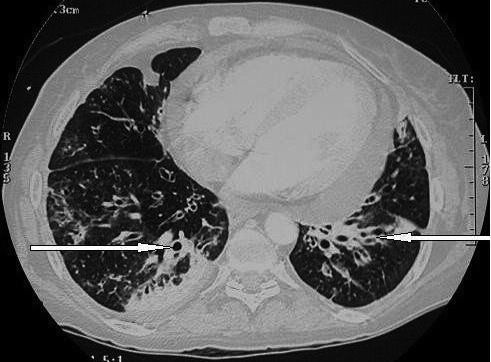
Рис. 1. КТВР: утолщение стенки и дилатация бронхов преимущественно в нижних долях легких
По мнению экспертов Британского торакального общества , у взрослых бронхоэктазы следует исключать в следующих случаях:
- Персистирующий продуктивный кашель, особенно при наличии любого из следующих факторов: появление кашля в молодом возрасте, сохранение симптомов в течение многих лет, отсутствие курения, ежедневное выделение большого количества гнойной мокроты, кровохарканье, колонизация мокроты Pseudomonas aeruginosa.
- Необъяснимые кровохарканье или непродуктивный кашель.
У пациентов с предполагаемым диагнозом ХОБЛ заподозрить наличие бронхоэктазов, в том числе как причины симптомов, позволяют замедленное купирование инфекций нижних дыхательных путей, частые обострения и отсутствие курения в анамнезе.
У детей предполагать бронхоэктазы необходимо в следующих случаях:
Симптомы бронхоэктатической болезни
пневмония, гнойный бронхитНаиболее распространенными жалобами пациентов при бронхоэктатической болезни являются:
- кашель;
- хрипы;
- одышка;
- боли в груди;
- повышение температуры тела;
- пальцы Гиппократа;
- снижение трудоспособности;
- потеря веса;
- отставание в развитии.
Кашель
В период обострения бронхоэктатической болезни кашель имеет следующие особенности:
- Наступление кашля в виде приступов. Несмотря на то, что мокрота отходит довольно легко, откашляться человек все равно не может. Каждое сокращение дыхательной мускулатуры ведет к выделению новой порции гноя из полости и вызывает новый приступ.
- Обильное выделение мокроты. В зависимости от размеров и количества бронхоэктазов, а также от микроорганизмов, попавших в легкие, объем мокроты, откашливаемый за сутки, может быть разным. В среднем отделяется 50 – 200 мл, но в редких случаях суточное количество превышает 0,5 л (в основном при скоплении гноя).
- Примеси гноя в мокроте. Как уже отмечалось выше, многие микроорганизмы, попадая в полость бронхоэктазов, ведут к накоплению гноя. Гной формируется из продуктов жизнедеятельности микробов, при их гибели, при выделении жидкости из слизистой оболочки бронхов, а также при разрушении клеток легких. Мокрота при этом имеет неприятный запах и характерный цвет (белый, желтоватый или зеленоватый). Цвет зависит от микроорганизма, который размножается в легких.
- Примеси крови в мокроте. Примеси крови в мокроте являются непостоянным явлением, но оно отмечается периодически у каждого третьего пациента. Кровь появляется обычно в виде прожилок. Она попадает в полость бронха в процессе гнойного расплавления стенок. В стенках проходят мелкие кровеносные сосуды (артериолы), при повреждении которых в мокроту попадает кровь. После склерозирования стенки сосуды в ней зарастают, а гной уже не приводит к ее разрушению. Поэтому у пациентов с пневмосклерозом кровь в мокроте появляется редко. В некоторых случаях (при повреждении крупного сосуда) кашель может сопровождаться выделением алой крови. Чаще это наблюдается у пациентов с туберкулезом, так как возбудители этой болезни особо агрессивно разрушают ткань легких.
- Кашель обычно появляется по утрам. Это связано с тем, что за ночь в полости бронхоэктазов скапливается большой объем мокроты. После пробуждения дыхание учащается, происходит раздражение слизистой оболочки и возникает приступ кашля с обильным отделением мокроты или гноя.
- Кашель возникает при смене положения тела. Эта особенность объясняется наличием бронхоэктазов больших размеров. Они не заполняются гноем полностью. При смене положения тела часть жидкости перетекает в просвет бронха, затрудняет дыхание и вызывает приступ кашля.
- Мокрота при бронхоэктазах часто содержит две фракции. Они обнаруживаются, если небольшое количество откашлянной жидкости поставить в прозрачный стакан. Через некоторое время менее плотная фракция, слизь, соберется в верхней части в виде мутной светлой прослойки. Внизу же четко выделится столбик непрозрачного гнойного осадка белого или желтоватого цвета.
при одностороннем расположении полостейэто наиболее частая локализацияобычно в детстве и в подростковом возрасте
К каким докторам следует обращаться если у Вас Бронхоэктатическая болезнь:
Пульманолог
Терапевт
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Бронхоэктатической болезни, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Классификация бронхоэктазов
Виды:
- Веретенообразный
- Варикозный
- Цилиндрический
- Мешотчатый
С патоморфологической точки зрения выделяют все 2 формы заболевания:
- атрофическую
- гипертрофическую
Бронхоэктаз, согласно другой классификации, может быть:
- врожденным
- приобретенным
Ателектатический бронхоэктаз — который развивается в зоне обширных ателектазов легких и характеризуется равномерным расширением многих бронхиальных ветвей, а паренхима легких имеет вид пчелиных сот.
Деструктивный бронхоэктаз (известен в медицине также как каверна бронхогенная) — в большинстве случаев это мешотчатый бронхоэктаз, который формируется при нагноении бронха и окружающих его тканей.
Постбронхитический бронхоэктаз — который появляется в исходе хронического бронхита как следствие дистрофических изменений стенок бронхов или в исходе острого бронхита по причине гнойного расплавления стенки бронха или нарушений ее тонуса.
Постстенотический бронхоэктаз — появляется дистальнее места сужения бронха при бронхостенозе, а причиной является застой слизи и атонии стенок.
Ретенционный бронхоэктаз — развивается в результате потери тонуса стенки бронха или ее растяжения бронхиальным секретом. Такое может быть при муковисцидозе и пр.
Выделяют такие фазы течения бронхоэктаза:
- Обострение
- Ремиссия (затихание процессов и симптоматики)
Существуют такие осложнения рассматриваемой болезни:
- Кровохарканье и кровотечение
- Рецидивирующие пневмонии
- Вторичный амилоидоз
- Дыхательная и сердечно-легочная недостаточность
- Эмфизема легких
Лечение
Лечение зависит от этиологии Бронхостеноза. Воспалительные процессы в стенке бронха, вызывающие сужение его просвета, подлежат консервативной терапии в сочетании с местным эндобронхиальным воздействием на патологический процесс: бронхоскопия с аспирацией содержимого бронхов, введением лекарственных веществ, удалением грануляций, прижиганием их и т. д.
Бронхостеноз, обусловленный инородным телом, можно устранить путем его извлечения. Воспалительные изменения в стенке бронха после этого, как правило, исчезают.
При Б. опухолевой природы производят резекцию легкого; при аденоме бронха на ранних этапах показана бронхотомия или резекция участка бронха с последующим наложением межбронхиального анастомоза, что позволяет сохранить функционирующую часть легкого. Пластическая операция может быть выполнена и при ограниченных рубцовых или врожденных стенозах крупных бронхов. При сдавлении бронха извне устранение причины компрессии восстанавливает нарушенную бронхиальную проходимость.
Библиография: Богуш Л. К. и др. Клинико-морфологическая характеристика рубцового стеноза крупных бронхов у взрослых, связанного с туберкулезным бронхоаденитом, Грудн. хир., № 6, с. 66, 1971, библиогр.; Лапина А. А. Туберкулез бронхов. М., 1961; Лукомский Г. И. и др. Бронхология, М., 1973, библиогр.; Нарушения бронхиальной проходимости, под ред. С. А. Рейнберга, М., 1946, библиогр.; Петровский Б. В., Перельман М. И. и Кузьмичев А. П. Резекция и пластика бронхов, М., 1966, библиогр.; Розенштраух Л. С. Значение коллатеральной вентиляции при раке легкого, Грудн. хир., № 6, с. 94, 1961; Соколов Ю. Н. и Розенштраух Л. С. Бронхография, М., 1958, библиогр.; Шаров Б. К. Бронхиальное дерево в норме п патологии, М., 1970, библиогр.; Felson В. Chest roentgenology, Philadelphia, 1973, bibliogr.; Huzly A. u. Bohm F. Bronchus und Tuberkulose, Stuttgart, 1955.
Также в разделе
|
Вирусы герпеса: клиническая картина, лечение и профилактика Типы вируса герпеса Герпетическая инфекция включает вирусные заболевания, вызываемые широко распространёнными представителями семейства Herpesviridae,… |
|
| Осложнения туберкулеза: ателектаз, амилаидоз, свищи Осложнения являются дополнением к основному диагнозу. В классификации туберкулеза приведен перечень осложнений, которые регистрируют наиболее часто. Под… | |
| Туберкулезный плеврит: симптомы, диагностика, лечение Плеврит — воспаление плевры. Плеврит может быть самостоятельной формой туберкулеза, но чаще всего он развивается вследствие легочного и внелегочного… | |
| Стрептококковые инфекции. Внутрибольничные инфекции. Клинические формы стрептококковой инфекции. Принципы лечения. Профилактика. Стрептококковые инфекции продолжают оставаться в числе наиболее острых проблем здравоохранения во всех странах мира. Трудно найти раздел медицины, в котором… | |
| Иммунитет при туберкулезе Иммунитет — специфическая реактивность, способ защиты организма от живых тел и веществ, несущих признаки генетической чужеродности; способность высших… | |
| Рентген при туберкулезе легких Рентгенологическое исследование занимает ведущее место в выявлении и диагностике туберкулеза. С помощью этого метода устанавливают форму и локализацию… | |
| Коклюш (pertussis). Паракоклюш. Причины. Симптомы. Диагностика. Лечение. Коклюш — острая антропонозная бактериальная инфекция, сопровождающаяся катаральными явлениями в верхних дыхательных путях и приступообразным спазматическим… | |
| Менингоэнцефалиты Бывают случаи менингитов, вызванных возбудителями, переносчиком которых являются некоторые виды иксодовых клещей. Как правило, заболеваемость имеет отчетливую… | |
|
Реовирусная инфекция Реовирусная инфекция — острая антропонозная вирусная болезнь с преимущественным поражением верхних дыхательных путей и ЖКТ. Краткие исторические сведения… |
|
|
Вирусный гепатит Е. Причины. Симптомы. Диагностика. Лечение. Вирусный гепатит Е — вирусная инфекция из условной группы фекально-оральных гепатитов, характеризующаяся поражением печени, острым циклическим… |
У женщин
Основной причиной можно считать курение сигарет. Опасно как активное, так и пассивное курение. Сигаретный дым содержит более 60 известных канцерогенов. Хронические вирусные инфекции также повышают риск развития рака. Также нельзя исключить наследственную предрасположенность: если в семейном анамнезе был рак легких, это фактор риска.
Симптомы
Первые признаки и симптомы у женщин с раком легких — это частые проявления:
- слабость;
- усталость;
- потеря аппетита;
- субфебрилитет;
- немотивированная потеря веса.
Кашель и одышка — первые признаки и симптомы рака бронхов на ранней стадии у женщин. По мере развития заболевания добавляются боли в области груди, которые могут быть вызваны расположением опухоли в капиллярной зоне легкого.
Особенности течения болезни у женщин зависят от формы недуга. Поэтому при центральной форме рака легких чаще возникает обструктивный ателектаз. Местоположение процесса также влияет на формирование осложнений. Исследования показывают, что у женщин чаще всего поражается правое легкое.
Тип рака, например крупноклеточная карцинома или аденокарцинома, имеет свои особенности. При аденокарциноме чаще встречаются метастазы в бедренные кости. Вероятность распространения метастазов в костно-суставную систему выше. Такие осложнения, как поражение трахеи и экссудативный плеврит (воспаление плевры, вызванное распространением опухоли), встречаются реже.
Рак легких у беременных встречается крайне редко. Ранние признаки и симптомы у беременных, такие как одышка, слабость и утомляемость, обычно связаны с токсемией, что затрудняет первоначальную диагностику. Флюорография легких, которая помогает диагностировать ранние изменения в легких, не используется во время беременности. Течение болезни не отличается от такового у небеременных.
Обычное рентгенологическое исследование грудной клетки может помочь выявить ранние симптомы у женщин в возрасте 50 лет. Если с помощью флюорографии обнаруживаются изменения в легких, проводятся дополнительные исследования, в том числе:
- Объективный осмотр с обязательной пальпацией шейных и надключичных областей;
- клиническое исследование крови и мочи;
- биохимический анализ крови;
- цитологическое исследование мокроты, бронхиального лаважа, плеврального выпота;
- компьютерная томография (КТ) органов грудной клетки с внутривенным контрастированием;
- бронхоскопия;
- трансторакальная пункционная биопсия; биопсийный материал исследуют гистологически и цитологически;
- Ультразвук (УЗИ) или компьютерная томография брюшной полости для уточнения степени процесса;
- УЗИ шейки матки и надключичной области.
В видео специалист расскажет о симптомах рака легких, которые чаще всего доводят пациента до врача:
Лечение
Метод лечения выбирается исходя из стадии заболевания, формы опухоли, наличия сопутствующих патологий. Используются следующие дополнительные методы лечения — хирургия, лучевая терапия и химиотерапия.
Химиотерапия при раке легких редко используется отдельно. Чаще всего он носит адъювантный характер и назначается после операции или лучевой терапии. Перед радикальным вмешательством рекомендуется неоадъювантная химиотерапия, которая необходима для уменьшения размера новообразования.
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальная астма у ребенка |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Рецидивирующий бронхит у детей |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
| Синусит |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Стрептококковый фарингит |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Эпиглоттит |
| Этмоидальный синусит (этмоидит) |