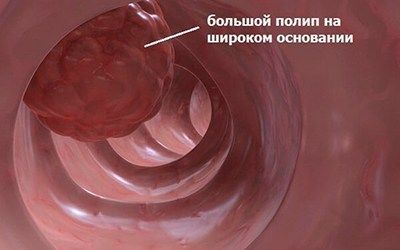
Дивертикулез
Содержание:
- Плановое хирургическое лечение дивертикулеза
- Диагностика дивертикулярной болезни кишки
- Наши врачи
- Дивертикулез – лечение и профилактика
- Наши услуги
- 3.Диагностика заболеваний
- Диагностика
- 3.Симптоматика, диагностика
- Online-консультации врачей
- Признаки, симптомы болезни
- Какова анатомия толстой кишки?
- Хирургическое лечение
- 3.Показания
- Дивертикулит — это всегда операция?
- Лечение дивертикулеза толстой кишки
- Как проявляется болезнь
- Общая информация и классификация
- Миф № 4: Периодическое развитие дивертикулита неизбежно
- Этиология и патогенез
- 3.Признаки, диагностика и лечение хеликобактерассоциированных заболеваний
- 1.Что вызывает хеликобактерассоциированные заболевания
- Факторы риска
Плановое хирургическое лечение дивертикулеза
Как правило, после однократного приступа дивертикулита выполнение хирургического лечения не показано, но может быть рекомендовано лицам моложе 45 лет. Решение о выполнении операции принимается индивидуально.
После успешного консервативного лечения двух и более эпизодов дивертикулита рекомендуется выполнение плановой операции. Ограничением показаний к выполнению плановой операции служит высокий анестезиологический и хирургический риски, установленные при осмотре пациента.
Плановое хирургическое лечение в обязательном порядке рекомендуется после консервативного лечения осложненного дивертикулита.
Плановое хирургическое лечение показано при наличии свищей.
Диагностика дивертикулярной болезни кишки
Комплексный подход и тщательный сбор анамнеза позволяют поставить предварительный диагноз, но для того, чтобы точно определить дивертикулез толстой кишки, потребуются дополнительные методики. Среди них:
- общий анализ крови;
- анализ каловых масс на скрытую кровь;
- ирригоскопия – рентгенологический метод с использованием контрастного вещества;
- – эндоскопический метод диагностики;
- с контрастным усилением и без него;
- сонография () для выявления крупных очагов воспаления и участков патологического утолщения стенок кишки.
Наши врачи

Демборинский Олег Иванович
Заведующий консультативно-диагностическим отделением, врач гастроэнтеролог, кандидат медицинских наук, врач высшей категории
Стаж 29 лет
Записаться на прием

Стасева Ирина Вячеславовна
Врач — терапевт, гастроэнтеролог, кандидат медицинских наук
Стаж 20 лет
Записаться на прием

Подистова Елена Анатольевна
Врач — гастроэнтеролог, врач высшей категории
Стаж 31 год
Записаться на прием

Харламенков Евгений Алексеевич
Врач — гастроэнтеролог
Стаж 8 лет
Записаться на прием

Щербенков Игорь Михайлович
Врач — гастроэнтеролог, кандидат медицинских наук
Стаж 22 года
Записаться на прием
Павлова Надежда Михайловна
Врач — гастроэнтеролог, кандидат медицинских наук
Записаться на прием

Игнатова Татьяна Михайловна
Врач-гепатолог, гастроэнтеролог, доктор медицинских наук, врач высшей категории
Записаться на прием
Дивертикулез – лечение и профилактика

Профилактические мероприятия включают рациональное питание с достаточным количеством клетчатки и свежих овощей, ежедневную физическую активность, контроль употребления жидкости в течение суток. Укрепление иммунитета и здоровый образ жизни также способствуют нормализации кишечной функции и предупреждению развития дивертикулеза.
На начальной стадии заболевание подлежит консервативной терапии, которая осуществляется в амбулаторных условиях. В первую очередь проводятся мероприятия, направленные на нормализацию моторики кишечника – это помогает предупредить развитие осложнений. В некоторых случаях уместно назначение курса антибактериальных препаратов.
При появлении симптомов осложненного дивертикулеза кишки (дивертикулита) необходима госпитализация и тщательное обследование. При наличии прободения кишечной стенки, свищевого хода, перитонита необходимо оперативное вмешательство. Как правило, производится иссечение поврежденного участка кишечника и устранение последствий прободения. Показанием к плановому хирургическому лечению может быть часто рецидивирующее течение заболевания.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) | 3 800 |
| Ирригоскопия | 7 000 |
| Колоноскопия (видеоколоноскопия) | 7 000 |
| КТ брюшной полости и забрюшинного пространства | 11 500 |
- Колит
- Синдром избыточного бактериального роста в кишке
3.Диагностика заболеваний
Так как дивертикулез не проявляет себя каким-то особым образом, обычно никто не обращается к врачам, чтобы пройти специальное обследование и обнаружить эту патологию
Однако при появлении признаков дивертикулита важно вовремя обратиться к врачу, чтобы избежать развития серьезных осложнений. Врач проанализирует симптомы болезни и проведет общее обследование, в том числе, возможно, пальцевое ректальное исследование
Для диагностики дивертикулита могут применяться специальные методы обследования, такие как рентген, компьютерная томография, УЗИ, ректороманоскопия, колоноскопия и анализы крови, которые помогут обнаружить инфекцию или определить серьезность кровотечения. В случае сильного ректального кровотечения врач может выполнить процедуру ангиографии, которая поможет найти очаг кровотечения.
Диагностика
Во время осмотра выпадающей части прямой кишки оцениваются ее форма и размер, состояние слизистой оболочки, наличие зубчатой (аноректальной) линии.
При выпадении только прямой кишки обнаруживается циркулярное пространство между стенкой прямой кишки и анальным каналом, это пространство исчезает, если имеется выпадение не только прямой кишки, но и анального канала. Большая длина выпавшей кишки (более 12—15 см) свидетельствует о вовлечении в патологический процесс сигмовидной кишки.
Шаровидная или яйцевидная форма выпадающей части отмечается при выраженной потере тонуса кишечной стенки, а также при наличии петель тонкой кишки между ее стенками.
Наличие петель тонкой кишки можно определить с помощью пальпации выпавшей части прямой кишки. При ее сжатии петли тонкой кишки с характерным урчанием выталкиваются в брюшную полость, а сама выпавшая часть значительно уменьшается в размере, появляется хорошая складчатость слизистой оболочки.
В случае внутреннего выпадения прямой кишки (инвагинации) большая роль в диагностике принадлежит пальцевому исследованию и ректороманоскопии. При пальцевом исследовании определяется патологическое образование гладкое, эластической консистенции, легко смещаемое по отношению к стенкам прямой кишки, которое может исчезать в коленно-локтевом положении, и наоборот, увеличиваться при натуживании и кашле. Ректороманоскопия в подобных случаях помогает определить характер обнаруженного образования и подтвердить наличие инвагината.
Кроме того, при этих методах определяется наличие так называемой солитарной язвы, располагающейся, как правило, на передней стенке нижнеампулярного отдела прямой кишки.
Дальнейшее обследование больных должно быть направлено на выявление причин и патогенеза выпадения прямой кишки.
Эндоскопическое обследование толстой кишки необходимо для выявления опухолей, дивертикулеза и других патологических образований толстой кишки.
Важным элементом диагностики является рентгенологическое обследование (включая дефекографию), с помощью которого определяются не только анатомические {наличие инвагината, петель тонкой кишки в выпавшем брюшинном кармане), но и функциональные (выраженность и протяженность колостаза, состояние компенсации мышц тазового дна) изменения.
Необходимо также выполнение физиологических исследований, направленных на оценку функционального состояния замыкательного аппарата прямой кишки, моторно-эвакуаторной способности толстой кишки и активности мышц тазового дна.
Дифференциальная диагностика. Выпадение прямой кишки прежде всего следует дифференцировать от выпадения геморроидальных узлов. Отличие состоит в дольчатости строения геморроидальных узлов, при этом складки слизистой оболочки располагаются вдоль, а не в поперечном направлении, как на слизистой оболочке прямой кишки.
За выпадение прямой кишки иногда принимается выпадение крупных полипов или ворсинчатых опухолей. Пальцевое исследование способно быстро опровергнуть ошибочный диагноз.
Большие сложности возникают при наличии внутреннего выпадения и солитарной язвы. В последнем случае необходимо дифференцировать от эндофитных опухолей с помощью морфологических методов (цитология, биопсия).
Иногда возникает необходимость дифференцировать внутреннюю инвагинацию от ректоцеле. Характерным дифференциальным признаком является способ ручного пособия, к которому вынуждены прибегать пациентки. При ректоцеле при ручном пособии они фиксируют промежность спереди или сбоку от заднего прохода и вводят палец во влагалище для фиксации передней стенки прямой кишки. Больные с внутренним выпадением вводят палец в прямую кишку, стараясь сместить инвагинат и освободить выход из прямой кишки.
Все же дифференциальная диагностика в подобных случаях должна основываться на данных рентгенологического обследования. Особенно ценным в таких ситуациях является видеодефекография.
3.Симптоматика, диагностика
Ранние этапы формирования выпячиваний, – как и врожденные дивертикулы, – являются, как правило, бессимптомными. Однако рано или поздно может развиться характерная клиническая картина, определяемая, прежде всего, застойными явлениями в дивертикуле: отток и эвакуация мочи из относительно обособленного «мешочного» пространства может быть значительно затруднен, что обусловливает развитие инфекционно-воспалительных процессов (цистит, в случае восходящего распространения инфекции – пиелонефрит, в случае нисходящего – уретрит). Кроме того, нередко именно в дивертикулярном пространстве развивается доброкачественная или злокачественная опухоль, откладываются конкременты (камни), что со временем повышает риск перфорации стенки с дальнейшим развитием перитонита.
Одним из наиболее специфических симптомов дивертикула является ощущение недостаточного опорожнения мочевого пузыря и потребность в неоднократном мочеиспускании, что обусловлено неестественной гидродинамикой циркуляции мочи: через узкий просвет в шейке моча эвакуируется значительно дольше (вторая «порция» испускаемой мочи, как правило, заметно мутнее первой и может содержать примесь крови). Мочеиспускание во многих случаях причиняет боль. По мере присоединения воспалительных заболеваний и/или иных осложнений их симптоматика обычно выходит на первый план.
Помимо анализа жалоб, диагностика дивертикулов мочевого пузыря обычно включает те или варианты контрастного рентген-исследования мочевыводящей системы, а также УЗИ органов брюшной полости и таза, трансуретральную цистоскопию, лабораторные клинические анализы.
Online-консультации врачей
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация нейрохирурга |
| Консультация онколога-маммолога |
| Консультация проктолога |
| Консультация массажиста |
| Консультация хирурга |
| Консультация психоневролога |
| Консультация онколога |
| Консультация невролога |
| Консультация специалиста по лазерной косметологии |
| Консультация пульмонолога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация ортопеда-травматолога |
| Консультация инфекциониста |
| Консультация специалиста банка пуповинной крови |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Признаки, симптомы болезни
Дивертикулы толстой кишки могут долгое время никак себя не обнаруживать и выявляются при исследовании кишечника. На наличие дивертикул, могут указывать следующие симптомы:
- регулярные запоры;
- повышенное образование кишечных газов;
- нарушение стула при которых запоры сменяются диареей;
- частые спастические боли в животе;
- вздутие живота;
- тошнота, рвота.
- стул с примесью крови.
При острой форме болезни к симптомам присоединяется лихорадка. Нарушение целостности дивертикула (разрыве, перфорации) сопровождается клиникой «острого живота» — напряженная и твердая брюшная стенка, учащенный пульс, пониженное давление, холодный пот. При кишечном кровотечении в кале обнаруживается алая кровь.
При возникновении первого же тревожного симптома, немедленно обратитесь к врачу. Записаться к хирургу клиники GMS можно круглосуточно.
Западные стандарты лечения
(evidence-based medicine)
Непрерывное повышение
квалификации персонала
Регулярное взаимодействие
с ведущими российскими и зарубежными медицинскими учреждениями
Современное медицинское оборудование
и передовые методики диагностики и лечения
Единый стандарт обслуживания
Мы работаем круглосуточно
24 / 7 / 365
Запись на прием
С радостью ответим на любые вопросы
Координатор Оксана
Какова анатомия толстой кишки?
Для лучшего понимания патогенеза дивертикулярной болезни рассмотрим анатомию толстой кишки.
Толстая кишка представляет собой полый мышечный орган – «трубку», расположенную в брюшной полости в форме «подковы», и является конечным отделом желудочно-кишечного тракта, где происходит формирование и эвакуация каловых масс. Она состоит из следующих отделов: червеобразный отросток, слепая, восходящая ободочная, поперечная ободочная, нисходящая ободочная, сигмовидная и прямая кишка.
Стенка толстой кишки состоит из четырех слоев: слизистого, подслизистой основы, мышечного и серозного.
Слизистая толстой кишки является её внутренней оболочкой, обращенной в просвет. Она представляет собой тонкий слой клеток – цилиндрический эпителий. Слизистая оболочка лежит на собственной пластинке, состоящей из рыхлой волокнистой соединительной ткани, в которой расположены железы, кровеносные и лимфатические сосуды. В самом глубоком слое слизистой оболочки, на границе с подслизистой основой, располагается мышечная пластинка слизистой оболочки. Эпителий слизистой оболочки выполняет покровную функцию, является связующим звеном между стенкой толстой кишки и её просветом – обеспечивает всасывание воды, синтез витаминов группы В и К бактериями кишечника, формирование каловых масс и подготовку их к эвакуации, выделяя необходимое количество слизи.
Подслизистая основа — это слой стенки толстой кишки, следующий за мышечной пластинкой слизистой оболочки. В подслизистой основе располагаются кровеносные сосуды, питающие стенку кишки и нервные сплетения, координирующие ее сокращения. Благодаря подслизистой основе слизистая оболочка может смещаться по отношению к следующим слоям стенки толстой кишки и образовывать складки.
Мышечные волокна стенки кишки расположены как циркулярно, так и продольно. Этот слой выполняет роль каркаса, а также обеспечивает продвижение каловых масс за счет сокращений.
Снаружи толстая кишка покрыта тонкой «пленочкой» — серозной оболочкой.
Для лучшего понимания механизма формирования дивертикулов следует также обратить внимание на особенности кровоснабжения стенки толстой кишки. Питание толстой кишки осуществляется из системы верхней и нижней брыжеечных артерий, берущих свое начало от аорты – главного сосуда нашего организма
Их ветви образуют единый краевой сосуд, сопровождающий толстую кишку на всем ее протяжении. От краевого сосуда отходят питающие ветки, проходящие сквозь мышечный слой и разветвляющиеся в подслизистой основе. При повышении давления внутри кишечника участки мышечного слоя, сквозь которые проходят питающие сосуды, могут служить «воротами» для формирования дивертикулов
Питание толстой кишки осуществляется из системы верхней и нижней брыжеечных артерий, берущих свое начало от аорты – главного сосуда нашего организма. Их ветви образуют единый краевой сосуд, сопровождающий толстую кишку на всем ее протяжении. От краевого сосуда отходят питающие ветки, проходящие сквозь мышечный слой и разветвляющиеся в подслизистой основе. При повышении давления внутри кишечника участки мышечного слоя, сквозь которые проходят питающие сосуды, могут служить «воротами» для формирования дивертикулов.
Хирургическое лечение
Необходимость в хирургическом лечении при дивертикулярной болезни может возникнуть как в срочном, так и в плановом порядке. Это бывает при возникновении осложнений, которые могут угрожать жизни человека (кровотечение, перфорация, перитонит).
Плановое хирургическое лечение всегда направлено на устранение угрозы подобных осложнений
Выбор метода операции в каждом конкретном случае зависит от распространённости процесса, воспалительных изменений в дивертикулах, состояния кишечной стенки и окружающих тканей, наличия воспаления вне просвета кишки или перитонита. Важно учитывать сопутствующие заболевания, часто наблюдаемые у людей пожилого возраста. Как правило, в плановом порядке выполняется резекция (удаление) пораженного отдела толстой кишки с одновременным наложением анастомоза.
Оперативное лечение в нашей Клинике выполняется лапароскопическим способом, что позволяет пациентам достаточно быстро возвращаться к активной жизни. Плановая операция всегда выполняется в период ремиссии, через 2-3 месяца после снятия острого приступа болезни
Свищи толстой кишки являются показанием к плановому хирургическому лечению, так как добиться их самостоятельного заживления не возможно, а хроническое воспаление приводит как к развитию грубых рубцов, нарушающих продвижение кишечного содержимого, так и к развитию хронической интоксикации и снижению иммунитета. При формировании кишечно-мочепузырных свищей возникает угроза развития восходящей инфекции мочевых путей и поражения почек.
- Хирургическое устранение свищей является сложным хирургическим вмешательством требующим участия высококвалифицированных специалистов. В нашей клинике при планировании подобных вмешательств по необходимости привлекаются смежные специалисты (урологи, гинекологи, эндоскописты). При кишечном кровотечении чаще всего назначают консервативное лечение (гемостатическую терапию) или выполняют эндоскопическую остановку кровотечения. Операция выполняется только при неэффективности консервативных методов лечения.
- Хирургическое лечение при перфорации дивертикула. Если операция выполняется по срочным показаниям, для снижения риска послеоперационных осложнений может накладываться колостома. Реконструктивная операция с закрытием колостомы и восстановлением непрерывности кишки выполняется после стихания воспалительного процесса (примерно, через 3 месяца).
3.Показания
Сегодня практически каждый гастроэнтерологический пациент проходит (в том числе и неоднократно, если понадобится) процедуру ФЭГДС, или фиброэзофагогастродуоденоскопии. Гибкий тонкий зонд-эндоскоп, оснащенный высокотехнологичными манипуляторами, видеокамерой, подсветкой, – не случайно стал золотым стандартом диагностики и малоинвазивной хирургии при заболеваниях ЖКТ.
Лигирование вен пищевода также является эндоскопической процедурой.
После тщательного клинического, лабораторного и инструментального обследования (с применением той же ФЭГДС) оценивается состояние вен пищевода, риск кровотечения и целесообразность вмешательства
Крайне важно информировать врача о приеме каких бы то ни было медикаментов в связи с иными заболеваниями (некоторые препараты необходимо будет временно исключить или заменить). За 8-12 часов должен быть также исключен прием пищи
Термин «лигирование» предполагает перетяжку кровеносных сосудов лигатурой – тонкой и прочной хирургической нитью. Действительно, на выпяченные узлами вены пищевода накладываются лигатурные петли (кольца), в результате чего варикозно расширенные сосуды в течение нескольких спадаются, склерозируются, «уходят» из просвета пищевода и выключаются из контура кровоотведения. Количество лигирующих колец определяется числом, размерами, состоянием варикозных узлов и другими особенностями конкретного случая: в разных ситуациях это может быть от 2-3 петель до 20 и более.
Применяется местная анестезия с седативной премедикацией. Этого совершенно достаточно для того, чтобы процедура переносилась пациентами без особых проблем: ощущается некоторая тяжесть, давление, но болью как таковой эти ощущения не являются. Лишь в единичных особых случаях эндоскопическое лигирование производится в медикаментозном сне или под общим наркозом.
Общая продолжительность процедуры обычно не превышает одного часа.
Примерно столько же пациент проводит затем в палате наблюдения, откуда при отсутствии очевидных постоперационных осложнений отправляется домой (но не за рулем собственного автомобиля: управление транспортом и другими механизмами повышенной опасности противопоказано на ближайшие сутки).
Лигатуры выходят естественным образом примерно через неделю.
Дивертикулит — это всегда операция?
Нет. Лечение дивертикулитов чаще всего, в 80% случаев, проводится консервативно. Назначаются спазмолитические, противомикробные средства. При необходимости проводят дезинтоксикационную терапию. Обязательное и первоочередное лечение -это назначение диеты, нормализация стула. Нередко, после выздоровления возникают рецидивы болезни.
Современные методы позволяют малотравматично избавить пациента от серьезных осложнений дивертикулита.
При наличии абсцесса дивертикула его лечение возможно проводить щадящим, технологичным методом. Абсцессы дивертикулов размерами от 2 см возможно вылечить без разрезов на животе. Для лечения абсцесса через прокол на передней стенке живота,под КТ контролем, к гнойнику подводятся дренажные трубки. Через них отводится патологическое содержимое и осуществляется антисептическая обработка очага.
Хирургическое лечение дивертикулов
При наличии крупных выпячиваний, множественных дивертикулов, при перфорации, свищах может возникнуть необходимость в удалении участка кишки (резекции). По показаниям возможно проведение лапароскопической резекции, без больших разрезов и длительного восстановительного периода. Показания к операции и ее объем рассматриваются в каждом индивидуальном случае и зависят не только от характера осложнения, но и от общего состояния больного, наличия сопутствующих заболеваний, результатов гистологического исследования биоптатов.
Лечение дивертикулеза толстой кишки
Лечение строго индивидуально и назначается только после консультации врача-специалиста. Бессимптомный дивертикулез специального лечения не требует. Необходимо тщательно следить за регулярным стулом и высоким содержанием растительной клетчатки в рационе. В консервативном лечении дивертикулярной болезни используют кишечные антибиотики, спазмолитки, средства, нормализующие перистальтику толстой кишки.
Любое осложнение дивертикулярной болезни требует неотложной госпитализации в хирургический стационар.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.



- Но-шпа (спазмолитическое средство). Режим дозирования: внутрь, в суточной дозе у взрослых 120–240 мг на 2–3 приема. Максимальная разовая доза составляет 80 мг. Максимальная суточная доза — 240 мг.
- Платифиллин (седативное, вазодилатирующее, спазмолитическое средство). Режим дозирования: п/к по 2-4 мг 3 р/день. Высшая разовая доза — 10 мг, суточная — 30 мг.
- Метоклопрамид (противорвотное средство центрального действия). Режим дозирования: внутрь, за 30 мин. до еды, запивая небольшим количеством воды, взрослым в дозе 5-10 мг 3-4 раза в сутки. Максимальная разовая доза — 20 мг, суточная — 60 мг.
- Лоперамид (противодиарейное средство). Режим дозирования: внутрь, первоначально 2 капс. (0,004 г), затем — по 1 капс. (0,002 г) после каждого акта дефекации в случае жидкого стула. Максимальная суточная доза — 8 капс. (0,016 г). При отсутствии стула более 12 ч лечение Лоперамидом следует прекратить.
| • | Ведущие специалисты и учреждения по лечению данного заболевания в России: |
| врачи Государственного научного центра колопроктологии (директор — доктор медицинских наук, профессор Шелыгин Ю.А. | |
| • | Ведущие специалисты и учреждения по лечению данного заболевания в мире: |
| Великобритания, госпиталь Святого Марка в Лондоне. |
Как проявляется болезнь
Самостоятельная диагностика заболевания невозможна, поскольку его симптомы похожи на проявления множества других патологий. Рассмотрим, чем проявляется болезнь:
-
болевыми ощущениями в животе с левой стороны, которые не затихают и не усиливаются длительное время;
-
периодической сменой поносов на запоры, что объясняется спазмами кишечника;
-
повышением температуры тела до 38 градусов;
-
напряжением мышц брюшного пресса в месте, где находится воспаленный дивертикул;
-
примесями в кале кровяных сгустков и слизи;
-
тошнотой, рвотой, слабостью во всем теле.
Многие люди систематически употребляют обезболивающие препараты, не посещая специалиста, однако наши врачи утверждают, что таким методом избавиться от проблемы невозможно. Исчезнут симптомы, но само заболевание и его причина останется и будет продолжать отравлять организм.
Общая информация и классификация
Под дивертикулитом обычно понимают воспаление, распространенное по стенке кишки не более чем на семь сантиметров от самого дивертикула. Оно может быть острым или хроническим. Острым называют дивертикулит, возникший впервые в жизни. Хроническим — не ликвидированный в течение шести недель или возникший повторно (рецидив).
По характеру клинических проявлений хронический дивертикулит может быть:
- непрерывного течения — симптомы продолжаются более 6 недель подряд или стихают на короткое время и возвращаются до истечения 6 недель после начала лечения;
- рецидивирующего течения — между ликвидацией симптомов и их возвращением проходит 6 или более недель;
- латентного течения — болезнь не имеет выраженных симптомов и выявляется случайно, когда во время эндоскопического исследования толстой кишки врач обнаруживает заполненный гноем дивертикул.
Воспалительный процесс способен разрушить стенку кишки и вызвать её прободение — такое состояние называют перфоративным дивертикулитом. Это очень опасное осложнение, ведущее к возникновению перитонита.
Запоры – одна из основных причин формирования дивертикулов
Миф № 4: Периодическое развитие дивертикулита неизбежно
Очень распространено мнение, что если уж у пациента однажды развился дивертикулит , то рано или поздно он повторится снова.
Недавно было опубликовано , изучавшее 210 пациентов, имевших рецидивирующий дивертикулит. Они были рандомизированы на 4 группы:
- Группа, принимавшая плацебо;
- Группа, принимавшая Mesalamine в дозе 1,6 г/сутки;
- Группа, принимавшая Lactobacillus DG 24 млрд Ед ежедневно;
- Группа, принимавшая Mesalamine 1,6 г/сутки и лактобактерии DG 24 млрд Ед ежедневно.
Через 1 год, в группе плацебо частота рецидивов составила 46%, примерно по 14% в обеих группах монотерапии, и 0% в группе комбинированной терапии. В данный момент комбинация пробиотика и препарата 5-аминосалициловой кислоты – считается оптимальной для профилактики рецидивов дивертикулита.
Итак. В этой статье мы хотели дать вам пищу для размышлений и повод пересмотреть свои взгляды на дивертикулит. Если вы упустили какое-то из этих исследований и до сих пор считали некоторые из описанных мифов правдой, то перечитайте исследования по ссылкам, и впредь давайте своим пациентам только самые современные рекомендации.
Этиология и патогенез
Схематическое изображение различных видов дивертикулов: 1 — пульсионного (образован в связи с повышением давления в полости пищевода); 2 — тракционного (образован спайкой, оттягивающей стенку полого органа); 3 — шаровидного дивертикула червеобразного отростка (узкое входное отверстие способствует застою кишечного содержимого и камнеобразованию); 4 — истинного (образован всеми слоями стенки полого органа); 5 — ложного (образован вследствие выпячивания внутренней оболочки полого органа через дефект наружной оболочки).
Причины возникновения Д. разнообразны. Наиболее изученными в отношении этиологии и патогенеза являются Д. пищевода, желудка и кишечника. Установлено, что локализация Д. часто совпадает с областью возникновения врожденных пороков развития (аномалий) кишечника — местом перехода эмбриональной передней кишки в заднюю. В связи с этим существует мнение о врожденном недоразвитии мышечной оболочки стенки кишки, ведущем к образованию Д. в различные периоды жизни. Подтверждением этой концепции служит наличие островков дистопированной поджелудочной железы в стенке Д., пилорической части желудка. Все исследователи считают, что развитие Д. обусловливается слабостью кишечной стенки, возникающей не только в связи с врожденной неполноценностью мышечной оболочки, но и вследствие снижения мышечного тонуса и утраты механической прочности соединительнотканного каркаса при старении организма. В пользу этого свидетельствует возрастание частоты Д. в старших возрастных группах. Преимущественная локализация Д. у брыжеечного края кишки определяется естественной разреженностью мышечных элементов кишечной стенки в зоне вхождения в нее многочисленных питающих сосудов. Субкардиальные Д. составляют 70% всех Д. желудка и располагаются в анатомически слабой зоне — субкардиальном отделе задней стенки, где циркулярный мышечный слой не перекрывается продольным. Значительно снижают прочность стенки органа деструктивно-язвенные процессы.
Повышение внутрикишечного давления, напр, в связи с запорами, энтероптозом, играет роль разрешающего фактора в развитии выпячивания кишечной стенки. Таковы пульсионные Д. пищевода (рис., 7), образующиеся в связи с повышением давления в его полости вследствие нарушения координации между актом проталкивания пищевого комка и открытием желудочного сфинктера. При так наз. тракционных Д. пищевода наряду с повышением внутриполостного давления имеет значение растяжение его стенок снаружи периэзофагальными рубцовыми тяжами в исходе заглоточных абсцессов и медиастинита (рис., 2). По своему патогенезу большинство тракционных Д. пищевода на самом деле является комбинированными тракционно-пульсионными Д. Все упомянутые условия играют роль в развитии Д. и других полых органов, напр, мочевого пузыря.
3.Признаки, диагностика и лечение хеликобактерассоциированных заболеваний
У половины инфицированных Helicobacter pylori носительство протекает бессимптомно. В этом случае считается, что собственные иммунные механизмы позволяют эффективно противостоять патогенной микрофлоре.
Наиболее характерные проявления активной хеликобактерной инфекции соответствуют сиптомокомплексам гастрита, гатродеуденита, язвенной болезни.
Предполагается, что последствия инфицирования не всегда ограничиваются нарушениями в работе ЖКТ. Отмечаются случаи кожных проявлений, кардиоваскулярных и иммунологических (аллергии) нарушений.
Диагностика хеликобактерной инфекции основывается, прежде всего, на жалобах пациента, который, как правило, обращается к гастроэнтерологу с уже выраженной клинической картиной. Методы выявление собственно Helicobacter pylori разнообразны, и в настоящее время ведётся активная работа по поиску новых технологий.
Наиболее точные современные методы диагностики включают:
- метод ПЦР;
- иммуноферментный анализ сыворотки на наличие антигенов к белку Helicobacter pylori;
- метод Western-blot, обнаруживающий не только текущую, но и ранее перенесённую инфекцию;
- уреазный дыхательный тест (дорогостоящий метод, но позволяющий получить экспресс результат).
В терапии хеликобактерассоциированных заболеваний предпочтение отдаётся следующим альтернативным схемам:
- амоксицилин + кларитромицин + рабепрозол;
- субцитрат висмута + амоксициллин и кларитромицин (или нифуратель/фуразолидон);
- амоксицилин + ингибитор протонной помпы +фуразолидон + апротинин.
Данные лечебные схемы разработаны и определены международным соглашением в Маастрихте от 2005 года.
В случае неэффективности двух курсов эрадикационной терапии рекомендуется диагностика, направленная на оценку резистентности хеликобакторной инфекции к используемым антибиотикам.
Ведение больных с хеликобактерассоциированными заболеваниями также включает все иные стандартные рекомендации при гастритах, дуоденитах и язвенной болезни (диета, покой, приём пищеварительных ферментов и пр.).
1.Что вызывает хеликобактерассоциированные заболевания
Микроорганизм Helicobacter pylori был открыт в 1983 году. С тех пор ведётся широкая дискуссия о роли этой бактерии в этиопатогенезе гастроэнтерологических заболеваний, степени её патогенности и особенностях течения болезней, ассоциированных с наличием данного типа микрофлоры в пищеварительной системе.
Более чем двадцатилетние исследования выявили широкое распространение Helicobacter pylori среди населения всего мира – более 60% людей являются носителями этого микроорганизма. Выявлена тесная связь бактерии с наличием хронического гастрита и язвенной болезни. 80-95% пациентов этого профиля обнаруживают носительство хеликобактерной инфекции. Также отмечена тесная взаимосвязь развития онкологической патологии желудка и кишечника с хроническими хеликобартерассоциированными заболеваниями.
Инфицирование Helicobacter pylori чаще всего происходит в возрасте 18-25 лет. В экономически неблагополучных странах носителями становятся уже в детском возрасте (5-10 лет), а взрослое население практически всё инфицировано. Однако далеко не во всех случаях колонизация желудочно-кишечного тракта данной бактерией обуславливает развитие острой или хронической патологии.
Хеликобактерассоциированные заболевания возникают на фоне сниженного иммунитета, погрешностей диеты, хронического стресса, сопутствующих болезней и иных негативных факторов.Механизм их развития основывается на трёх составляющих:
- выработка бактерией токсических веществ и продуктов, позволяющих противостоять естественной защите;
- развитие воспалительного процесса под действие продуктов жизнедеятельности Helicobacter pylori;
- патологические изменения физиологических параметров пищеварительной системы в процессе заселения и размножения патогенной микрофлоры.
Жизнедеятельность штаммов бактерии вызывает ускоренный износ эпителия желудка и, как следствие, язвообразование. Ответной реакцией ЖКТ на чужеродную флору является усиленная выработка гастрина – гормона, вызывающего повышенную секрецию желудочного сока, что само по себе влечёт повышение кислотности и препятствует заживлению уже образовавшихся микроэрозий, тогда как защитные механизмы самой Helicobacter pylori ограждают её от вредного влияния пищеварительного секрета.
Факторы риска
Предрасполагающим фактором для возникновения выпячивания (дивертикула) называются нарушения моторно-эвакуационной функции кишки:
- её постоянное переполнение при частых запорах;
- уплотнение содержимого кишечника (плотный кал);
- особенности строения стенки кишки, слабость соединительно-тканного каркаса;
- бесконтрольное, необоснованное применение слабительных средств;
- перенесенные инфекции ЖКТ (дизентерия, сальмонеллез и др.);
- ожирение;
- чрезмерное газообразование в кишечнике, метеоризм.
Перечисленные события приводят к пролабированию слабого участка кишечной трубки и формируется дивертикул.