Эмболия
Содержание:
- Аневризма, тромбоз и эмболия
- Номенклатура
- Лекарства
- Отделение миоматозного узла в брюшную полость
- Реальные осложнения при эмболизации
- Диагноз
- Основные проявления жировой эмболии
- Что происходит с миомой после ЭМА?
- Клиническая картина
- Типы и локализация эмболии
- Классификация
- Диагностика и лабораторное обследование при эмболии сосудов головного мозга (церебральной эмболии)
- Тромбоз и эмболия: отличия
- Эмболизация при множественной миоме матки
Аневризма, тромбоз и эмболия
Аневризма возникает при ослаблении стенки артерии. Это может привести к расширению артерии, ее скручиванию или ослаблению и кровотечению.
Если кровотечение происходит, особенно в мозг или из крупной артерии, аневризма может быть фатальной. Однако не все аневризмы вызывают симптомы или требуют лечения.
Основное различие между аневризмой и эмболией или тромбозом заключается в том, что в последних двух случаях возникает закупорка, а при аневризме — повреждение стенки артерии.
Аневризмы могут возникать в результате высокого кровяного давления или курения. Также существует вероятность рождения с аневризмой.
Номенклатура
Термин «эмбол» обычно относится к любой свободно плавающей массе в кровотоке. Родственный термин — эмболия, который описывает феномен посадки эмбола в сосуде и его закупорки. Эмболия технически является следствием эмбола, но иногда эти термины используются как синонимы. И эмболы, и эмболии обычно называют в соответствии с их составным веществом.
В отличие от эмболов, которые могут вызывать окклюзию в местах, удаленных от места их возникновения, существуют также неперемещающиеся закупорки, которые развиваются локально в результате травмы и воспаления сосудов или другой эпителиальной патологии, такой как атеромы и тромбы . Если эти локальные закупорки вытесняются в кровоток, они становятся эмболами и, если они не разрушаются во время циркуляции, могут вызвать эмболию (ы). Например, тромбоэмболия является результатом тромба, который разорвал внутреннюю часть кровеносного сосуда и вызвал закупорку сосуда в другом месте кровообращения.
Подробности классификации эмболий обсуждаются ниже.
Лекарства
Фото: pinsdaddy.com
Поскольку жировая эмболия чаще всего развивается после травмы, а также из-за развития интоксикации необходимо проведение инфузионной терапии. При назначении капельниц ориентируются на показатель общего анализа крови – гематокрит. Он показывает отношение объема клеточного компонента крови к жидкому (плазме). Немаловажным является отслеживание диуреза (суточное количество мочи), давления на периферических сосудах и давления в легочной артерии. Для инфузий назначаются растворы кристаллоидов (солевые растворы) и коллоидов (растворы органических веществ). Применяют растворы Глюкозы, Натрия Хлорида, Рингера. При необходимости, в капельницу добавляют другое лекарственное средство. Больным жировой эмболией показано введение раствора Альбумина. Этот белок связывает жирные кислоты в крови и выводит из организма, таким образом, уменьшая повреждение стенок сосудов.
Для больных жировой эмболией очень важен вопрос качественного обезболивания, поскольку на количество жировых кислот в крови способны влиять катехоламины – вещества, которые вырабатываются в организме при боли и стрессе. Поэтому необходимо обеспечивать длительное и полное блокирование болевого синдрома. С этой целью применяют наркотические анальгетики (Трамадол, Промедол, Фентанил) и использование местной анестезии (Лидокаин, Ультракаин, Новокаин). Для больных жировой эмболией оправдано применение Морфина, поскольку он не только устраняет боль, но и положительно сказывается на дыхательной функции. Местное обезболивание возможно как в виде инфильтрации больного места раствором анальгетика, так и в виде блокад в позвоночный канал.
Для воздействия на кровь, а именно на её вязкость применяют реологически-активные препараты. К ним относятся: Реополиглюкин, Реомакродекс, Гепарин. Целью ставится сделать кровь мене вязкой и более текучей. При значительных кровопотерях возможно проведение переливания компонентов крови – эритроцитарной массы, тромбоцитарной массы, свежезамороженной плазмы.
Чтобы защитить мозг от непоправимых нарушений, используют препараты группы антиоксиданты (Ольфен, Ионол, Цирулоплазмин), антигипоксанты (Токоферол, Фосфорилированная глюкоза), ноотропы (Ноотропил, Актовегин, Церебролизин), глюкокортикоиды (Преднизолон, Дексаметазон). При повышении внутричерепного давления применяют осмотические диуретики (Маннитол). Чтобы предупредить кислородное голодание мозга используются препараты барбитуратов и бензодеазепинов.
Отделение миоматозного узла в брюшную полость
Это еще одно мифологическое осложнение. Речь идет о миоматозных узлах «на ноже», которые растут снаружи матки на тонком основании. Еще такие узлы называют субсерозными на тонком основании. Дело в том, что часть врачей исходят только из своих рассуждений, предполагая, что если проводить эмболизацию маточных артерий при наличии таких узлов, ножка этого узла некротизируется и узел «отделится» от матки и упадет в брюшную полость, что потребует срочного хирургического лечения. На самом деле за всю историю проведения ЭМА ни одного такого случая не было описано. Более того, в 2006 году было проведено отдельное исследование: группе пациенток именно с такими узлами проводилась ЭМА и оценивались отдаленные результаты. В итоге было показано, что узлы от матки не отделяются и никаких особенностей в результатах ЭМА и состоянии пациенток после процедуры нет. Таким образом, данное осложнение — миф.
Абстракт:
J Vasc Interv Radiol. 2009 Sep;20(9):1172-5. Epub 2009 Jul 29.
Safety and effectiveness of uterine artery embolization in patients with pedunculated fibroids.
Smeets AJ, Nijenhuis RJ, Boekkooi PF, Vervest HA, van Rooij WJ, de Vries J, Lohle PN.
Source
Department of Radiology, St. Elisabeth Ziekenhuis, Hilvarenbeekseweg 60, 5022 GC Tilburg, The Netherlands. radiol@eztilburg.nl
Abstract
PURPOSE:
To assess complications and outcomes of uterine artery embolization (UAE) in women with pedunculated fibroids in a large single-center patient cohort.
MATERIALS AND METHODS:
From a database with prospectively collected data from 716 women treated with UAE between 1996 and 2008, 29 women were identified with 31 pedunculated fibroids. Magnetic resonance images obtained before and 3 months after UAE were used to calculate stalk diameter change and volume reduction of both the pedunculated fibroid and uterus. Two observers assessed the overall percentage infarction and infarction of pedunculated fibroid. Complications were recorded and long-term clinical follow-up (mean, 33 months; range, 10-78 months) assessed with use of a questionnaire.
RESULTS:
The mean reduction in uterine and pedunculated fibroid volume was 37% and 33%, respectively. The mean reduction in stalk diameter was 0.3 cm (95% confidence interval : 0.18, 0.52 cm) or 13% from initial mean diameter. Stalk enhancement was not affected by UAE. The mean pedunculated fibroid infarction and mean overall infarction rates were 87% and 92%, respectively, for observer 1 and 88% and 92% for observer 2, with good interobserver variability. All women returned the questionnaire and no early or late complications of UAE were reported (0%; 95% CI: 0.0%-13.9%).
CONCLUSIONS:
In this small series of pedunculated subserosal fibroids treated with UAE, no complications occurred. The findings suggest that the use of UAE to treat pedunculated subserosal fibroids may be safe and effective. PMID: 19640736
Реальные осложнения при эмболизации
Если правильно готовить пациентов к ЭМА, использовать только специально разработанные для этой процедуры эмболы и инструменты, если хирург имеет большой опыт проведения эмболизаций и после процедуры осуществляется грамотное ведение пациентки — самым большим осложнением может быть… только синяк на месте пункции бедренной артерии. Все остальные описанные для ЭМА осложнения невозможны. Конечно, за исключением осложнений категории «несчастный случай».
Некроз матки после ЭМА невозможен, так как используется частичная и селективная эмболизация ветвей маточных артерий, снабжающих миоматозные узлы, с использованием специальных эмболов определенного размера. К настоящему времени уже хорошо известно, что мелкие эмболы и их избыточное введение может вызывать некроз внутренних слоев матки. Аналогичным образом любые нестандартные эмболы непредсказуемы в своем распределении по сосудистому руслу матки и могут вызывать повреждение миометрия и эндометрия. Еще один возможный фактор — неполное представление хирурга о «конечной точке» эмболизации, то есть когда надо прекратить введение эмболов. Таким образом, понятно, что все зависит от того, кто, как и чем проводит эмболизацию маточных артерий.
Диагноз
Диагноз ставится на основании характерных жалоб и клинических симптомов, которые появляются после декомпрессии. При этом следует строго учитывать как режим декомпрессии, так и условия пребывания под повышенным давлением. Появление кожного зуда, болевых ощущений, меньеровского синдрома, параличей, внезапное развитие коллапса — все это при учете предшествующей декомпрессии служит прямым доказательством Д. б. Правильность диагноза проверяется повторным помещением пострадавшего в условия повышенного давления (ре-компрессия). Если симптомы болезни купируются — диагноз верен; если при проведении рекомпрессии симптомы не исчезают и даже не ослабевают, то диагноз Д. б. становится весьма сомнительным.
Рис. 3. Рентгенограмма коленного сустава после декомпрессии (стрелкой указан газовый пузырь).
При рентгенологическом обследовании в ряде случаев Декомпрессионной болезни обнаруживают газовые пузыри в полости суставов (рис. 3), пузырьки в синовиальных влагалищах сухожилий, фасциях мышц, околососудистых образованиях. Однако диагностическое значение таких находок относительно: они могут обнаруживаться без клин, проявлений болезни и отсутствовать при выраженных ее симптомах.
Иногда при рентгенографии выявляются характерные асептические некрозы костей (рис. 4), деформирующие остеоартрозы — последствия перенесенной Д. б. Некрозы представляют собой очаги деструкции, захватывающие 1/3—1/2 эпифиза кости, но иногда отмечаются и в диафизах. Обычно некрозы развиваются в бедренных костях — в их проксимальных эпиметафизарных отделах. На суставной поверхности пораженной кости образуются дефекты ткани. В головке, шейке и вертелах бедра нарушается структура костной ткани, а также суставного хряща, что приводит к развитию деформирующего остеоартроза (см. Артрозы). Поражения костей чаще двусторонние, симметричные и развиваются в течение нескольких лет после перенесения Д. б. Иногда обнаруживаются деформация и уплощение тел грудных позвонков (кессонная платиспондилия).
В экспериментальной практике делаются попытки применения ультразвука для локации газовых пузырьков в организме животных и человека при декомпрессии.
Дифференцировать Д. б. следует от баротравмы легких (см. Баротравма;), интоксикации азотом (см.), кислородного отравления (см. Гипероксия), гиперкапнии (см.), острой гипоксии (см.).
Основные проявления жировой эмболии
- Артериальная гипоксемия (PaO2 <60-70 мм рт. ст., SрO2 < 90-92%);
- Признаки ОРДС (обычно, при тяжелом течении ЖЭ);
- Нарушение функции ЦНС (двигательное беспокойство, судороги, делирий, кома). Характерно, что после нормализации оксигенации, не отмечается заметного регресса неврологической симптоматики;
- Петехиальные высыпания развиваются через 24-36 часов после травмы у 30-60 % пациентов с ЖЭ. Локализуются в верхней половине туловища, чаще – в подмышечной области. Также характерны кровоизлияния на слизистой оболочке рта, оболочках глаз и конъюнктиве. Обычно высыпания исчезают в течение 24 часов;
- Внезапное снижение гемоглобина на 2-3 сутки;
- Тромбоцитопения, или быстрое снижение числа тромбоцитов, снижение уровня фибриногена;
- Выявление нейтрального жира в крови, моче, в ликворе, мокроте (в альвеолярных макрофагах выявляется жир);
- Выявление жира при биопсии кожи в области петехий;
- Выявление жировой ангиопатии сетчатки.
Что происходит с миомой после ЭМА?
Когда прекращается кровоснабжение миоматозных узлов, в них начинается процесс гибели гладкомышечных клеток и их замещения соединительной тканью — фиброз. Этот процесс продолжается в течение года. За это время узел уменьшается в размерах и фактически больше не является миомой, так как по структуре это более не гладкомышечное образование, а просто конгломерат соединительной ткани, которая не растет, не создает симптомов и не представляет какой-либо проблемы.
Часть узлов, растущих в полость матки, после эмболизации могут вести себя несколько иначе. Начавшийся в них фиброз приводит к тому, что узел теряет связь со стенкой матки, выталкивается в полость матки и через некоторое время выходит — рождается. Таким образом, матка сама освобождается от такого узла.
Что получается: узлы, расположенные в толще стенки матки, в результате эмболизации уменьшаются в размере в среднем в 3–4 раза по объему (не путайте с линейными размерами) и превращаются в своего рода рубец, а узлы, растущие в полость матки, — исчезают из матки полностью. Это называется также рождением узла или экспульсией.
После эмболизации маточных артерий пациенткам назначают повторные обследования: обычно в течение первой недели, потом через шесть недель и через шесть месяцев. Контрольные обследования помогают оценить процесс сокращения размеров миомы и эффективность лечения.
Эмболизация маточных артерий — самодостаточный метод, то есть после проведения ЭМА никакого дополнительного лечения не требуется, кроме ситуаций, когда ЭМА изначально используется в комплексном лечении как один из этапов.
Эмболизация позволяет добиться полного замещения миоматозных узлов соединительной тканью (т. е. узлы после ЭМА — это уже не миома), необратимо уменьшить эти узлы в размере, избавиться от обильных менструаций и компрессионных симптомов (давление увеличенной матки на мочевой пузырь, прямую кишку). Часть узлов могут пропадать из матки полностью, выходя через шейку матки (явление экспульсии, или рождения узла).
+7 (495) 734-91-09
(круглосуточно)
Uterine Artery Embolization for Treatment of Symptomatic Fibroids
Клиническая картина
Течение, симптоматика и тяжесть заболевания определяются величиной, количеством и локализацией газовых пузырьков в организме, наличием провоцирующих факторов и своевременностью лечения. По тяжести течения условно различают три формы Декомпрессионной болезни: легкую, среднюю и тяжелую. Для легкой формы характерны кожный зуд и сыпь, нерезкие боли в мышцах, костях, суставах и по ходу нервных стволов. При Д. б. средней тяжести происходит резкое ухудшение общего состояния, появляется холодный пот, отмечаются сильные боли в мышцах, костях и суставах, сопровождающиеся иногда вздутием, тошнотой, рвотой, а также кратковременная потеря зрения. При тяжелой форме у больных развиваются симптомы поражения ц. н. с. (парезы и параличи конечностей), сердечно-сосудистой и дыхательной систем. Отмечаются загрудинные боли, удушье, цианоз, коллапс (см.).
Рис. 4. Рентгенограммы бедер с диафизарными поражениями (очаги некроза указаны стрелками) бедренных костей при хронической форме декомпрессионной болезни: 1 — очаг без кальцификации; 2 — полная кальцификация очага.
Некоторые авторы выделяют также смертельную и хроническую формы Д. б. (М. И. Якобсон, 1950; Майлс, 1971). При смертельной форме имеет место массивная аэроэмболия, приводящая к блокированию кровообращения и поражениям легких, сердца, мозга, несовместимым с жизнью. Для хронической формы характерны поздние последствия аэроэмболии и аэротромбоза в виде асептического некроза костей (рис. 4), деформирующего остеоартроза и др.
При возвращении от повышенного давления к нормальному симптомы заболевания в большинстве случаев развиваются в течение первого часа после декомпрессии. Иногда они отмечаются уже в процессе ступенчатой декомпрессии и, как исключение, через 6—12 час. после декомпрессии
Важно помнить, что и относительно легкие симптомы в начале заболевания могут быстро перерасти в тяжелые с резким ухудшением сердечной деятельности, отеком легких (см.) и параличом дыхательного центра.
Наиболее частыми симптомами Д. б. являются медленно развивающиеся тупые боли чаще в каком-либо одном суставе или около него, возникающие нередко при движении. Болям предшествует чувство онемения или «неловкости» в суставе. Кожа над местом поражения может приобретать бледный оттенок, иногда становится припухлой. У больного нередко отмечается общая слабость, озноб или чувство жара. При резких болях наблюдается тахикардия и повышение кровяного давления. По характеру боли могут быть ноющими, рвущими, сверлящими, грызущими, стреляющими. Они развиваются вследствие раздражения газовыми пузырьками интероцепторов или тканевой гипоксии при закупорке кровеносных сосудов газовыми пузырьками, а также при раздражении нервных волокон пузырьками, образующимися в миелиновой оболочке.
Нередко Д. б. проявляется кожным зудом, жжением на ограниченных или обширных областях тела, где появляются полиморфные очаговые покраснения. Кожные поражения обусловлены образованием в сосудах кожи и потовых железах пузырьков газа, которые нарушают кровообращение и раздражают нервные окончания.
После глубоководных спусков у заболевших Д. б. примерно в 5% случаев отмечаются различные симптомы поражения ц. н. с.: головокружение, временная глухота, расстройство зрения, афазия, потеря чувствительности, парезы, спастические параличи одной или обеих ног, судороги. Эти симптомы развиваются вследствие образования газовых пузырьков в миелиновых оболочках волокон двигательных нервов или белом веществе спинного и головного мозга. Чаще газовые пузырьки образуются в пояснично-крестцовых сегментах спинного мозга.
При множественной аэроэмболии в полостях правого сердца и сосудах легких могут в значительном количестве скапливаться газовые пузырьки различных размеров, вызывающие нарушение сердечно-сосудистой деятельности — появляются бледность, резкая слабость, частое и поверхностное дыхание, падает АД. Отмечаются загрудинные боли, особенно при вдохе, приступы кашля. Пульс вначале частый, затем замедляется, кожные покровы становятся бледно-серого оттенка или синюшными. При выраженных явлениях гипоксии (см.) и гипотензии больной теряет сознание.
Поражение внутреннего уха является следствием скопления газовых пузырьков в жидкостях и тканях преддверно-улиткового органа; развивается патологическое состояние по типу меньеровского синдрома (головокружение, тошнота, рвота, нистагм, слабость). Продромальными признаками могут быть жалобы на усталость, утомление. Этот синдром обычно развивается после пребывания водолазов на больших глубинах с выполнением там тяжелой физ. работы, а также при нарушениях режима декомпрессии.
Типы и локализация эмболии
Тромбоэмболия: отрыв фрагмента тромба и перенос его током крови — наиболее частая причина эмболии. Тромбоэмбол следует дифференцировать с тромбом (см. методика Шамаева М.И.).
Тромбоэмболия легочной артерии (ТЭЛА)
Основная статья: Тромбоэмболия легочной артерии
Причины и распространенность: наиболее серьезное осложнение тромбоэмболии — это легочная эмболия, которая может вызывать внезапную смерть. Приблизительно у 600000 пациентов за год возникает эмболия легочных артерий в США; приблизительно 100000 из них умирают.
Более чем в 90 % случаев эмболы возникают в глубоких венах ног. Более редко источником тромбов является тазовое венозное сплетение. Легочная эмболия наиболее часто наблюдается при следующих состояниях, которые предрасполагают к возникновению флеботромбоза:
- приблизительно у 30-50% пациентов после хирургических вмешательств в раннем послеоперационном периоде развивается тромбоз глубоких вен. Однако признаки эмболии легочных артерий возникают лишь у небольшой части этих пациентов;
- ранний послеродовой период;
- длительная иммобилизация в кровати;
- сердечная недостаточность;
- использование оральных контрацептивов.
Классификация
Существуют различные типы эмболии, некоторые из которых перечислены ниже.
Эмболию можно классифицировать в зависимости от того, где она попадает в кровоток: в артериях или венах . Артериальная эмболия — это те, которые следуют и, если не растворяются по пути, оседают в более дистальной части большого круга кровообращения . Иногда применяется несколько классификаций; например, легочная эмболия также классифицируется как артериальная эмболия в том смысле, что сгусток следует по легочной артерии, унося дезоксигенированную кровь от сердца. Однако тромбоэмболия легочной артерии обычно классифицируется как форма венозной эмболии, поскольку эмбол формируется в венах, например тромбоз глубоких вен .
Артериальный
Артериальная эмболия может вызвать окклюзию в любой части тела. Это основная причина инфаркта (отмирания тканей из-за нарушения кровоснабжения).
Эмбол, попавший в мозг из сердца или сонной артерии , скорее всего, станет причиной инсульта из-за ишемии .
Артериальный эмбол может возникнуть в сердце (из-за тромба в левом предсердии , вызванного фибрилляцией предсердий или септического эмбола в результате эндокардита ). В клинической практике часто встречаются эмболы сердечного происхождения . Тромбообразование в предсердии происходит в основном у пациентов с поражением митрального клапана , особенно у пациентов со стенозом (сужением) митрального клапана и фибрилляцией предсердий (ФП). При отсутствии ФП чистая митральная регургитация имеет низкую частоту тромбоэмболии.
Риск формирования эмболов при ФП зависит от других факторов риска, таких как возраст, артериальная гипертензия , диабет , недавняя сердечная недостаточность или перенесенный инсульт . Тромбообразование также может происходить внутри желудочков , и это происходит примерно в 30% инфарктов миокарда передней стенки по сравнению с 5% инфарктов нижнего отдела миокарда . Некоторыми другими факторами риска являются низкая фракция выброса (<35%), размер инфаркта и наличие ФП. В первые три месяца после инфаркта аневризмы левого желудочка имеют 10% риск образования эмболов.
Пациенты с протезами клапанов также несут значительное повышение риска тромбоэмболии. Риск варьируется в зависимости от типа клапана (биопротез или механический); положение (митральное или аортальное); и наличие других факторов, таких как ФП, дисфункция левого желудочка и перенесенные эмболы.
Эмболы часто имеют более серьезные последствия, когда они возникают в так называемом «конце кровообращения»: участках тела, которые не имеют избыточного кровоснабжения, таких как мозг и сердце .
Венозный
Кадр из 3D-анимации, показывающий легочную эмболию
При нормальном кровообращении эмбол, образующийся в системной вене , всегда будет воздействовать на легкие после прохождения через правую часть сердца. Это сформирует тромбоэмболию легочной артерии, которая приведет к закупорке основной артерии легкого и может быть осложнением тромбоза глубоких вен . Наиболее частыми местами возникновения тромбоэмболии легочной артерии являются бедренные вены . Наиболее частым местом возникновения тромбов являются глубокие вены теленка.
Парадоксальный (от венозного к артериальному)
При парадоксальной эмболии , также известной как перекрестная эмболия, эмбол из вен переходит в систему артериальной крови. Обычно это наблюдается только при проблемах с сердцем, таких как дефекты перегородки (отверстия в сердечной перегородке) между предсердиями или желудочками. Наиболее распространенной такой аномалией является открытое овальное отверстие , которое встречается примерно у 25% взрослого населения, но здесь дефект функционирует как клапан, который обычно закрыт, потому что давление в левой части сердца немного выше. Иногда, например, если пациент кашляет сразу после прохождения эмбола, он может попасть в артериальную систему.
Направление
Направление эмбола может быть одного из двух типов:
- Антероградный
- Ретроградный
При антероградной эмболии движение эмболов происходит в направлении кровотока. При ретроградной эмболии эмболы движутся против направления кровотока; это обычно имеет значение только для кровеносных сосудов с низким давлением (вены) или с эмболами большого веса.
Диагностика и лабораторное обследование при эмболии сосудов головного мозга (церебральной эмболии)
До лечения антикоагулянтами больному следует провести магниторезонансную (МРТ) или компьютерную томографию (КТ) головного мозга. Это исключит небольшое кровоизлияние, обусловливающее такие же симптомы, что и эмболический инсульт.
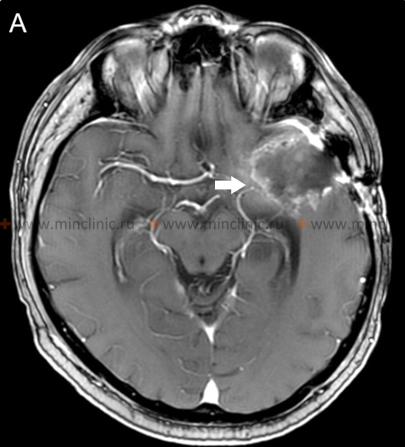
Закупорка левой средней мозговой артерии возле мозговой опухоли на МРТ головного мозга с контрастированием (белая стрелка).
Люмбальная пункция с целью обнаружения эритроцитов в спинномозговой жидкости (ликворе) показана только в тех случаях, когда предполагается малый (возможно, геморрагический) инфаркт в области моста, сопровождающийся дизартрией, синдромом неловкой кисти или другими синдромами задней черепной ямки. В связи с костными артефактами при компьютерной томографии (КТ) головного мозга у пациента можно «пропустить» кровоизлияние, принять его за малый инфаркт. Проводя магниторезонансную (МРТ) головного мозга пациенту, можно отличить острое кровоизлияние от хронического и от инсульта, получить более надежные данные для раннего выявления инфаркта мозга.
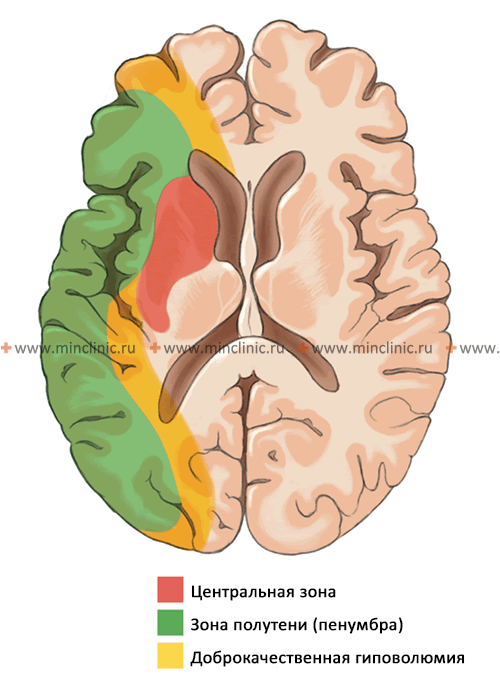
Схематическое изображение участков гипоперфузии (снижения кровотока) головного мозга после острой окклюзии средней мозговой артерии: центральная или ядерная зона инсульта (является зоной необратимой ишемии и гибели клеток), зона ишемической полутени или пенумбра (потенциально жизнеспособные нервные ткани при своевременном восстановлении кровотока), зона доброкачественной гиповолюмии (снижен мозговой кровоток, но нет риска гибели нервных клеток, независимо от лечения).
Если диагноз эмболии мозговой артерии обоснован и необходимо установить ее предполагаемый артериальный источник, оправдано проведение церебральной ангиографии. Однако через 24 ч эмбол может подвергнуться переносу, растворению (лизис), расщеплению, и заключение об эмболии как причине эмболического инсульта становится лишь предположительным. Внутривенная контрастная ангиография не обладает достаточной разрешающей способностью для выявления церебральных эмболии.
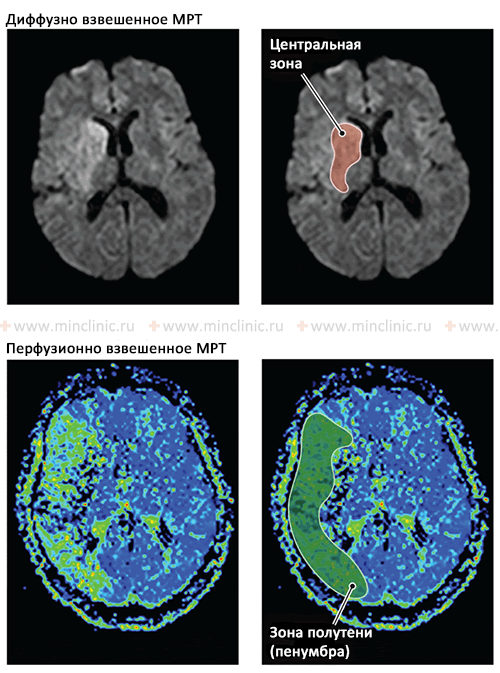
МРТ головного мозга в остром (начальном) периоде ишемического инсульта. Видны центральная или ядерная зона инсульта и зона ишемической полутени (пенумбра). Диффузионно-взвешенное МРТ (DWI) показывает гиперинтенсивность, которая соответствует необратимой ишемии в глубине басссейна правой средней мозговой артерии. Эта ишемия поражает хвостатое ядро, внутреннюю капсулу и чечевицеобразное ядро. При перфузионно-взвешенной МРТ (PWI) используется контрастное вещество для оценки мозгового кровотока. Цветовая шкала представляет собой усредненное время прохождения контрастного вещества через ткани мозга; синий цвет обозначает нормальное время транзита, а оттенки зеленого, желтого, оранжевого и красного указывают на задержку контраста (зоны ишемии). В области ишемического ядра контрастное вещество не определяется (черный цвет), что свидетельствует о необратимом повреждении этого участка мозга. Области, окружающие ишемическое ядро, с ненормальным временем прохождения контраста считаются ишемической полутенью (пенумброй).
Тромбоз и эмболия: отличия
Тромбоз возникает, когда в кровеносных сосудах разрастается тромб или сгусток. Он может уменьшить кровоток.
Эмбол — это любой инородный материал, перемещающийся по телу. Если он застревает и сильно блокирует кровоток, проблема называется эмболией.
| Тромб | Эмбол | Тромбоз | Эмболия |
| сгусток крови | инородный материал, который движется | развивается тромб и уменьшается кровоток | сгусток крови или инородный предмет застревает и снижает кровоток |
Материалом эмбола может быть:
- воздух
- жир
- тромб
- любой другой посторонний материал
Любая закупорка вены или артерии может вызвать опасные для жизни осложнения. Один из способов, которым врачи классифицируют эти закупорки, основан на том, где они возникают.
Один из наиболее частых видов эмболии- тромбоэмболия легочной артерии. Это происходит, когда эмбол попадает в вены легких, нарушая кровоток.
Как и любая закупорка, препятствующая притоку крови к сердцу, тромбоэмболия легочной артерии может привести к инсульту или сердечному приступу.
Эмболизация при множественной миоме матки
В процессе эмболизации эндоваскулярному хирургу не обязательно подходить катетером к каждому конкретному узлу и эмболизировать именно его. Напротив, благодаря особенностям кровотока в миоматозных узлах, вводя взвесь эмболов из дистальной части ствола маточной артерии, удается добиться их избирательного попадания именно в артерии миомы, минуя артерии здоровой части матки.
Это становится возможным благодаря нескольким особенностям:
- Во-первых, вне беременности и при наличии миомы матки до 90% периферического маточного кровотока относится к сосудам миомы, а не здорового миометрия.
- Во-вторых, для сосудов миомы характерно низкое периферическое сосудистое сопротивление, благодаря чему эмболизационные частицы прежде всего устремляются именно в эти артерии.
- И в-третьих, сосуды миомы, как правило, толще сосудов здоровой части матки, в результате чего эмболы соответствующего размера и формы просто не могут попасть в сосуды здоровой части матки, но легко попадают в артерии миомы и застревают в них.