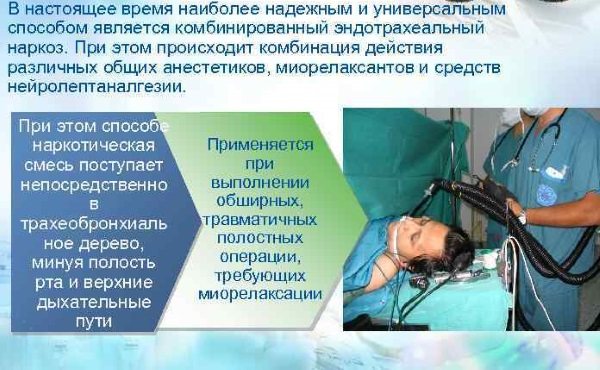
Что такое эндотрахеальный наркоз: особенности процедуры
Содержание:
Специфика проведения у детей
Эндотрахеальный наркоз у детей – это более сложный процесс. Самым главным различием взрослых и детей является количество потребляемого кислорода, которое у несовершеннолетних почти в 2 раза больше. У детей повышена секреция слизи в дыхательных путях. Также специалисты отмечают наличие узких носовых ходов и большого языка.
Из-за того, что гортань располагается слишком высоко, а надгортанник имеет большие объёмы при интубации трахеи целесообразно использовать прямой клинок, который поможет поднять надгортанник.
Огромное значение играет размер эндотрахеальной трубки, поскольку слизистые оболочки у детей очень нежные, и прибор большого диаметра может повлиять на развитие постинтубационного отёка с обструкцией трахеи после экстубации.
Для проведения операции на малышах 10-11 лет необходимо использовать трубку без отворота с небольшой утечкой газотока вокруг, при вентиляции – в обязательном порядке
Важно знать, что водно-солевой баланс у несовершеннолетних отличается вариабельностью. Это связано с каждодневным изменением массы тела, строения клеток и тканей
Почки недостаточно развиты, поэтому дети плохо переносят водные нагрузки и быстро выводят электролиты
Важно поддерживать инфузию при операциях с малой потерей крови. Процесс рассчитывается в зависимости от массы тела ребёнка: 4 мл/кг на 10 кг + 2 мл/кг на 10 кг
Далее 1 мл/кг на каждый кг выше 20 кг. Поддерживающая терапия помогает заменять жидкость, которая необходима ребёнку.
После хирургического вмешательства рекомендуется много пить чистой воды, чтобы восполнить дефицит жидкости самостоятельно. В жарком операционном боксе малыши могут перегреваться, если их температура тела до инвазии была повышена. Нередко гипертермия развивается вследствие введения атропина. Дозировка наркотических средств у детей также отличается.
Чаще анестезиологи руководствуются следующим принципом:
- новорожденным – 1/10 часть дозы взрослого;
- от 1 до 6 мес. – 1/5 дозы;
- 7 – 12 мес. – 1/4 дозы;
- от 1 года до 3-х лет – 1/3 дозы взрослого человека;
- от 4 до 7 лет – 1/2 дозы;
- от 8 до 12 лет – 2/3 дозы взрослого.
Непрямая ларингоскопия
Гибкий фиброоптический ларингоскоп
Этот инструмент позволяет выполнить непрямую визуализацию гортани, что коренным образом изменило отношение к проблеме трудной интубации. В основе его действия лежит передача света и изображения по стекло-волоконному пучку. Световолоконная оптика неустойчива к механическим воздействиям, что требует деликатного обращения с ней. Ларингоскоп может иметь аспирационный канал для удаления секрета из полости рта и глотки, инсуффляции кислорода или инсталляции раствора местного анестетика. Перед использованием фиброоптического ларингоскопа необходимо пройти соответствующее обучение. К недостаткам метода относятся: плохое качество изображения при избыточном количестве секрета или кровотечении, значительная исходная стоимость и высокие требования и цена сервисного обслуживания. Кроме того для детей и взрослых требуются гибкие фиброоптические ларингоскопы различных размеров.
Ригидный ларингоскоп (для непрямой визуализации)
Этот инструмент также использует фиброоптику для визуализации голосовой щели и имеет канал для интубационной трубки. Стоимость ригидного ларингоскопа высока, обучение использованию занимает значительное время, а частота удачной ларингоскопии мала.
Смена эндотрахеальной трубки
При необходимости замены ранее установленной интубационной трубки:
Проверьте надежность внутривенного доступа
Необходимо иметь в наличии все препараты для проведения анестезии и купирования возможных нарушений. Проверьте наличие дополнительного инструментария и оборудования (см. выше).
Необходимо седатировать пациента и ввести миорелаксанты.
Перед сменой трубки в течение 3 минут выполняется преоксигенация
Смена трубки может быть затруднена и занять определенное время.
Удалите секрет из ротоглотки для улучшения визуализации.
Проведите интродюсер в трубку и удалите ее, оставляя интродюсер на месте
Далее необходимо провести по интродюсеру новую трубку и удалить его. Может потребоваться трубка меньшего диаметра, так как на фоне предшествующей интубации дыхательные пути могут быть отекшими.
Убедитесь в правильном положении трубки путем наблюдения за экскурсиями грудной клетки, аускультации или при необходимости с помощью капнографии.
Атракурия безилат (Тракриум®)
Доза для интубации — 0,5–0,6 мг/кг в/в. Начало действия 60–90 секунд, длительность 15–35 минут.
У новорожденных детей используются: пипекурония бромид 10–20 мкг/кг/час; атракурия безилат 0,3–0,6 мг/кг/час; рокурония бромид 0,3–0,6 мг/кг/час.
Интубация трахеи
Стандартной техникой, рекомендованной для интубации, является прямая ларингоскопия. Во взрослой практике для интубации чаще всего используется ларингоскопы с клинками Макинтоша (изогнутые), в неонатальной практике пользуются клинками Миллера (прямые), в педиатрической практике используют и те, и другие в зависимости от возраста и предпочтений врача. У взрослых и новорожденных практически всегда используется оротрахеальная интубация. В педиатрической практике предпочитают назотрахеальную интубацию, для которой дополнительно необходимо использование щипцов Мейнджила.
ЭТТ тоже различаются по своей форме и структуре. Существуют армированные ЭТТ (не изменяет внутреннего просвета при любом сгибании), с заранее сформированным полярным изгибом (так называемые «северные» и «южные»), двухпросветные интубационные трубки (Карленса для левого бронха, Уайта для правого бронха) и т. п. Взрослые и педиатрические ЭТТ имеют на дистальном конце манжету для раздувания, для новорожденных следует применять ЭТТ без манжеты (т. к. при раздувании манжеты чрезвычайно большой риск повреждения трахеи).
Размеры эндотрахеальной трубки для взрослых пациентов варьируют от 6,5 до 9,5; для детей рассчитывается по формуле:
диаметр ЭТТ = 4 + возраст (в годах)/4
Глубина постановки ЭТТ у мужчин — 22–24 см, у женщин — 20–22 см, для детей рассчитывается по формуле: глубина (см) = 12 + возраст (в годах)/2. Для назотрахеальной интубации глубина постановки ЭТТ (см) = 15 + возраст (в годах)/2.
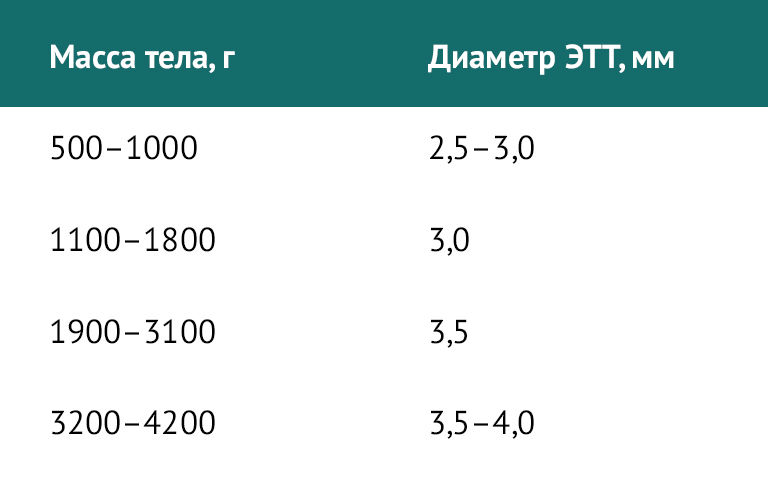
Для новорожденных детей существуют отдельные требования. Диаметр ЭТТ в зависимости от массы тела при рождении представлен в таблице 2.
Таблица 2 | Диаметр ЭТТ у новорожденных детей в зависимости от массы тела
Глубина постановки ЭТТ у новорожденных вычисляется по формуле: масса тела (кг) + 6 см.
Перед интубацией рекомендуется привести пациента в положение «принюхивания» (кроме того существуют классическое джексоновское положение, улучшенное положение Джексона и т. п. при отсутствии признаков повреждения шейного отдела позвоночника). Интубация должна быть проведена максимально быстро.
Экстренная хирургия у пациентов с COVID-19
Как говорилось в самом начале, пациенты с легким или бессимптомным течением COVID-19 могут нуждаться в экстренном оперативном вмешательстве, не связанном непосредственно с коронавирусной болезнью. Пациенты данной группы не нуждаются в срочной респираторной поддержке.
- Если операция не является срочной, ее следует отложить до тех пор, пока пациент не будет излеченным от COVID-19.
- Управление дыхательными путями в группе пациентов COVID-19, которым требуется неотложное оперативное вмешательство, должно следовать тем же принципам, которые были описаны выше.
- Используйте специальную операционную «COVID-19».
- Идеальным вариантом является использование операционной с отрицательным давлением, но это крайне редкое явление. В большинстве операционных подобные условия не предусмотрены. Поговорите с инженерным отделом для оптимизации вентиляции в обычных операционных.
- Поскольку отсутствуют убедительные данные в пользу того или иного анестезиологического пособия (регионарная или общая анестезия), а также в пользу использования тех или иных средств для обеспечения проходимости дыхательных путей (лицевая маска, надгортанные воздуховоды, ЭТТ) следует руководствоваться общими принципами с учетом некоторых особенностей: — регионарная анестезия позволяет избежать управления дыхательными путями, но оставляет дыхательные пути незащищенными на время процедуры. Сведите к минимуму использование дополнительной кислородной поддержки, если в этом нет необходимости, используйте минимальную седацию (для снижения риска экстренного обеспечения проходимости дыхательных путей) и поддерживайте безопасное минимальное расстояние от дыхательных путей пациента;— в ситуациях, когда требуется общая анестезия, применение миорелаксантов (в соответствии с вышеизложенными принципами) обеспечивает апноэ и профилактику кашля во время вмешательств на ВДП, тем самым сводя к минимуму риск образования вирусных аэрозолей в то время, когда интубационная бригада находится в непосредственной близости от дыхательных путей пациента;— интубация трахеи обеспечивает наилучший уровень герметичности дыхательных путей, ограничивая аэрозолизацию при вентиляции с положительным давлением, одновременно с этим во время экстубации может возникнуть кашель. Для предотвращения этого может потребоваться экстубация во сне, использование опиоидов, лидокаина или дексмедетомидина;— использование надгортанных воздуховодов позволяет обходиться без миорелаксантов и вентиляции с положительным давлением, а также снижает риск возникновения кашля, однако не обеспечивает идеальной герметичности в отличие от ЭТТ. И наоборот, отсутствие миорелаксации может увеличить риск возникновения кашля во время проведения каких-либо вмешательств на дыхательных путях в экстренных случаях;— необходимо избегать вентиляции с положительным давлением через лицевую маску или надгортанные устройства ввиду увеличения риска распространения вирусных аэрозолей.
- Как обсуждалось выше, персонал, не имеющий непосредственного отношения к обеспечению проходимости дыхательных путей, не должен входить в операционный блок до тех пор, пока не будет обеспечена его полная герметичность. Это касается и хирургического персонала.
- Пробуждение пациента должно проводиться в операционной, чтобы избежать контакта с другими пациентами и персоналом.
Некоторые из распространенных причин трудностей при прямой ларингоскопии
Неправильное положение пациента
Избыточное переразгибание шеи ведет к трудностям при визуализации голосовой щели. Избыточное сгибание затрудняет введение ларингоскопа в полость рта.
Недостаточная миорелаксация
Положение клинка ларингоскопа
Язык не должен прослеживаться с правой стороны клинка.
Идентификация анатомических структур
Визуализация надгортанника является ключом к выведению голосовой щели.
Положение кончика клинка
Если кончик клинка недостаточно глубоко введен в валлекулу, визуализация гортани будет ближе к III степени сложности; если введен слишком глубоко (в пищевод) — визуализация гортани становится полностью невозможной. Последняя ситуация типична при интубации новорожденных.
Избыточные усилия при выполнении давления на перстневидный хрящ затрудняют ларингоскопию.
Лучше всего позиционирование гортани для интубации может выполнить только сам врач, осуществляющий интубацию
Попросите ассистента установить пальцы на нужную область шеи, а далее сами управляйте его рукой. По достижении наилучшей визуализации ассистент продолжает давить на гортань.
Не интубировать / не реанимировать
Некоторые пациенты выражают свои пожелания, используя расширенную директиву, документ, который четко указывает на их пожелания в отношении их медицинского обслуживания. Некоторые пациенты выбирают вариант «не интубировать», что означает, что они не хотят, чтобы их помещали в аппарат ИВЛ для продления их жизни. Не реанимировать означает, что пациент решает не иметь СЛР.
Пациент контролирует этот выбор, поэтому он может временно изменить этот выбор, чтобы он мог перенести операцию, требующую искусственного дыхания. Но это обязательный юридический документ, который не может быть изменен другими при нормальных обстоятельствах.
Порядок проведения процедуры
Выполнять интубацию могут врачи-анестезиологи, врачи отделения реанимации и интенсивной терапии. Интубировать можно в том случае, когда под действием наркотических веществ пациент засыпает, и его мышцы расслабляются, подавляя рвотный рефлекс. Исключение: пострадавший находится в бессознательном состоянии в реанимобиле после несчастного случая. При проведении интубации врач запрокидывает голову пациента назад, под нее подкладывают подушку. В настоящее время процедуру выполняют с применением ларингоскопа, снабженного набором клинков (шпателей). Рукоятка ларингоскопа может быть снабжена батарейкой и лампочкой. С помощью ларингоскопа подготавливают вход для введения в гортань интубационной трубки.
Смещение языка вперед
В передней трети ларингоскопа имеется лампочка, поэтому анестезиолог может видеть, куда он продвигает интубационную трубку. Нижнюю челюсть пациента, находящегося под общим наркозом или в бессознательном состоянии, выдвигают вперед, одновременно вперед смещают и язык. Врач становится у изголовья пациента и вводит ему в рот ларингоскоп. На конце интубационной трубки имеется манжета, в которую через трубочку вводится воздух. Полное заполнение манжеты препятствует поступлению воздуха снаружи. Положение интубационной трубки должно способствовать равномерной вентиляции обоих легких. Врач-анестезиолог с помощью стетоскопа, наблюдая за пациентом и ощущая его дыхание пальцами, должен убедиться в равномерной вентиляции обоих легких, и только тогда он может зафиксировать интубационную трубку. В операционной и в машине скорой медицинской помощи имеется набор различных размеров клинков и рукояток для ларингоскопа, что позволяет при необходимости интубировать маленьких детей или даже младенцев.
Возможные осложнения
Интубация может спасти жизнь человеку, однако она очень опасна. Очень тяжелы последствия неправильной интубации, если интубационная трубка через пищевод вводится в желудок, т. к. возможны повреждения внутренних органов. При оказании неотложной помощи и спасении жизни человека нередко травмируются голосовые складки, слизистые оболочки полости рта, глотки. При длительной интубации иногда нарушается функция голосовых складок.
При длительной интубации (например, при проведении операции) на голосовых складках могут образовываться язвы. Симптомом изъязвления голосовых складок является хрипота, появляющаяся спустя несколько недель после выполнения процедуры. При возникновении хрипоты пациент должен сообщить отоларингологу о том, что перенес эту непростую процедуру.
Действие ингаляции
Интубационный инструментарий
Для проведения интубации медицинский персонал должен обладать определенными навыками. Но также проведение процедуры предполагает использование специальных инструментов. В набор входят:
- Ларингоскоп. Данный инструмент помогает более визуализировать гортани во время проведения процедуры. Специалисты советуют использовать ларингоскопы с изогнутым концом. Это способствует увеличению обзора.
- Троакар. Инструмент хирургического назначения, который помогает проникновению во внутренней полости организма.
- Хирургический зажим. Используется для очищения ротовой полости от густого секрета. Имеет вид ножниц.
- Дыхательный мешок. С его помощью осуществляется механическая вентиляция лёгких.
- Эндотрахеальные трубки. Тонкие трубки, выполненные из термопластичного материала, которые после введения в трахею увеличиваются в размерах, что дает возможность выполнять процедуру в надлежащих условиях.
- Аспиратор, катетер. Данные инструменты предназначены для проведения санации, очищения трахеи от скопившегося секрета и других жидких выделений.
 Троакар – один из инструментов для проведения интубации трахеи
Троакар – один из инструментов для проведения интубации трахеи
Методика
Рис. 1. Схематическое изображение интубации тонкой кишки через гастростому: а — в центре кисетного шва рассекают стенку желудка и вставляют зонд (который затем проводят в кишечник); б — стенку желудка подшивают к париетальной брюшине передней брюшной стенки; 1 — зонд; 2 — кисетный шов; 3 — желудок; 4 — париетальная брюшина передней брюшной стенки.
Рис. 2. Схематическое изображение трансанальной интубации толстой кишки одноканальным зондом с баллоном с целью предохранения швов анастомоза: 1 — anus; 2 — шов анастомоза; 3 — зонд с баллоном (4).
С целью подготовки к операции или при попытке консервативного лечения больных кишечной непроходимостью интубация тонкой кишки производится в положении больного сидя или полулежа.
После анестезии, напр. р-ром дикаина, слизистой оболочки глотки через нижний носовой ход зонд проводят в пищевод, а затем в Желудок. Поворачивают больного на правый бок и продвигают зонд до второй отметки (уровень привратника), раздувают манжетку зонда, одновременно производят аспирацию содержимого с помощью вакуум-аппарата. После опорожнения желудка зонд медленно продвигают до третьей метки, и в дальнейшем манжетка вместе с зондом медленно смещается при перистальтике кишки (по 15 — 20 см в час) до уровня 2—3 м. Обязателен рентгенологический контроль, особенно во время прохождения зонда через привратник и по тонкой кишке (до 3—4 раз в зависимости от продвижения зонда).
При проведении интубации на операционном столе зонд вводят вначале в желудок, а дальше по кишке зонд направляет хирург со стороны вскрытой брюшной полости. После проведения зонда головной конец стола приподнимают. Длительность нахождения зонда — 3—7 дней в зависимости от восстановления перистальтики кишечника и проходимости зонда.
Интубация кишечника через рот и нос дает хороший терапевтический эффект, однако проведение зонда (даже зонда Кантора с утяжелителем на конце) при парезе кишки затруднено. Длительное нахождение зонда в кишке может привести к развитию различных осложнений: синуситы, отиты, пневмонии, эзофагиты, стенозы пищевода и глотки, разрывы варикозных вен пищевода, перфорация пищевода, желудка, кишечника.
Используют также интубацию тонкой кишки через гастростому (рис. 1) или илеостому, к-рая может быть произведена ввиду невозможности проведения зонда через рот или нос. Для интубации тонкой кишки через илеостому вводят тонкую длинную резиновую трубку с множественными отверстиями, которая опорожняет значительные отрезки кишки (И. Д. Житнюк, 1965).
Интубацию нижних отрезков толстой кишки иногда используют с целью консервативного лечения заворота сигмовидной кишки. В этих случаях в сигмовидную кишку через ректороманоскоп вводят толстый желудочный зонд.
С целью предохранения швов анастомоза на толстой кишке ряд хирургов применяет трансанальную интубацию толстой кишки. Используют специальной конструкции одно- или двухканальные зонды или толстый желудочный зонд. Зонд вводят во время операции выше анастомоза (рис. 2) на 3—5 дней и удаляют после восстановления функции кишечника.
Библиография: Березов Ю. Е. Хирургия рака желудка, М., 1976, библиогр.; Гальперин Ю. М. Парезы, параличи и функциональная непроходимость кишечника, М., 1975, библиогр.; Дедерер Ю. М. Патогенез и лечение острой непроходимости кишечника, М., 1971, библиогр.; Житнюк И. Д. Лечение динамической непроходимости при перитоните, Вестн, хир., т. 95, № 12, с. 8, 1965; Розанов И. Б. и Стоногин В. Д. О профилактике недостаточности культи двенадцатиперстной кишки после резекции желудка, Хирургия, № 6, с. 31, 1965, библиогр.; Симонян К. С. Спаечная болезнь, М., 1966, библиогр.; Хирургия органов пищеварения, под ред. И. М. Матяшина и др., вып. 3, с. 9 и др., Киев, 1974; Шальков Ю. Л., Нечитайло П. Е. и Гришина Т. А. Метод декомпрессии кишечника в лечении функциональной кишечной непроходимости, Вестн, хир.,т. 118, № 2, с. 34, 1977.,
Показания для проведения
- Стеноз гортани.
- Общий наркоз.
- Неотложная помощь в машине скорой помощи.
- Вентиляция легких.
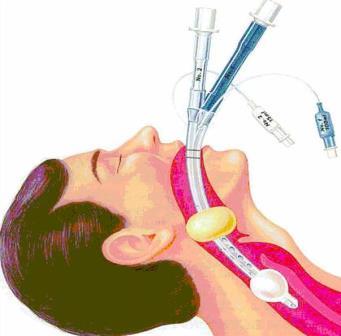
Интубация — неотложная медицинская помощь по спасению жизни выполняется при остром стенозе гортани, например, при дифтерии или других тяжелых воспалениях гортани. Чтобы пациент не задохнулся, иногда приходится интубировать и при отеке гортани. Основные показания к применению интубации — общий наркоз и оказание неотложной медицинской помощи в машине скорой помощи. При применении общего наркоза почти всегда выполняют интубацию пациента во избежание западения языка и попадания в легкие слюны и желудочного сока, проникновение которых может вызвать воспаление легких. Еще одно показание к проведению данной манипуляции — искусственная вентиляция легких (ИВЛ). Интубация и ИВЛ широко применяются при реанимации новорожденных (как правило, недоношенных, по причине незрелости дыхательной системы), если в силу тех или иных причин ребенок не может самостоятельно дышать.
Показания
Неспособность поддерживать тонус дыхательных путей:
· отек верхних дыхательных путей при анафилаксии или инфекции;
· травма шеи или лица, сопровождающаяся орофарингеальным кровотечением или гематомой.
· Снижение сознания и утрата защитных рефлексов дыхательных путей:
· неспособность самостоятельно предотвратить аспирацию желудочного содержимого – утрата сознания, которая может привести к аспирации рвотных масс, слюны, крови.
Нарушение вентиляции лёгких:
· конечный результат неспособности поддерживать тонус и защитных рефлексов дыхательных путей;
· длительные дыхательные усилия, которые являются результатом дыхательной усталости или недостаточности, как при астматическом статусе или тяжелом обострении ХОБЛ.
Нарушение оксигенации крови (например, нарушение транспорта кислорода к легочным капиллярам):
· конечный результат неспособности поддерживать тонус и защитных рефлексов дыхательных путей или нарушения вентиляции лёгких;
· распространенный отек лёгких;
· острый респираторный дистресс синдром;
· тяжелая пневмония или снижение воздушности лёгочной ткани;
· лёгочная эмболия;
· отравление цианидами, токсическое действие монооксида углерода, метгемоглобинемия.
Ожидаемое течение болезни или ухудшение состояния пациента (например, необходимость контролировать клиническую ситуацию, исследования, процедуры):
· неконактный больной с опасными для жизни повреждениями, нуждающийся в процедурах (например, плевральное дренирование) или незамедлительном проведении компьютерной томографии;
· ножевое ранение шеи с нарастающей гематомой;
· септический шок с высокой минутной вентиляцией и плохим периферическим кровоснабжением;
· внутричерепное кровоизлияние с измененным уровнем сознания и необходимостью тщательного контроля за артериальным давлением;
· повреждение шейного отдела позвоночника с развитием отёка и нарушением проходимости дыхательных путей.
Методические пособия
Известно, что частота ошибок увеличивается во время возникновения стрессовых ситуаций, даже если в этом участвуют опытные специалисты (зацикливание, принятие неправильных решений, потеря контроля над ситуацией).
- Использование коврика «kit dump» может облегчить подготовку оборудования. В идеале он должен быть специально модифицирован для группы пациентов с COVID-19.
- Рекомендуется регулярное использование чек-листа при проведении интубации, предпочтительно специально модифицированного для группы пациентов с COVID-19. (см. рис. 1).
- Рекомендуется обеспечить наличие методического пособия в реальном времени, уведомить персонал о его наличии с целью облегчения ведения дыхательных путей при возникновении кризисных ситуаций.
Премедикация
Препараты для премедикации могут быть использованы для смягчения физиологического ответа на ларингоскопию, индукцию и миоплегию, которые могут быть нежелательными в некоторых клинических ситуациях.
Препараты для премедикации обычно назначаются за 2 – 3 минуты до индукции и миоплегии. Эти препараты могут быть могут быть запомнены при помощи мненмонического правила LOAD (Lidocaine, Opioid analgesic, Atropine, Defasciculating agents – Лидокаин. Опиоидный анальгетик, Атропин, Дефасцикулирующая доза недеполяризующего миорелаксанта).
· Лидокаин (1,5 мг/кг в/в) может подавлять кашель и рвотный рефлекс при проведении ларингоскопии и может играть роль в предупреждении повышения среднего артериального давления, частоты сердечных сокращений и внутричерепного давления. По этой причине он назначается пациентам с подозреваемым внутричерепным кровоизлиянием, опухолями или другими процессами, могущими привести к повышению внутричерепного давления и может быть назначен пациентам, у которых повышение среднего артериального давления может быть критично (например, разрыв аневризмы аорты). Тем не менее, исследования не всегда демонстрируют эффективность лидокаина у таких пациентов в отделениях неотложной помощи, и, основываясь на отсутствии доказательств, не могут быть сделаны заявления об его абсолютных показаниях .
· Опиоидный анальгетик (Фентанил 3 мкг/кг в/в) ослабляет симпатический тонус в ответ на прямую ларингоскопию (ослабляет скачки артериального давления, числа сердечных сокращений и среднего артериального давления). Walls рекомендует применение фентанила при быстрой последовательной интубации в случаях подозреваемого повышенного внутричерепного давления , хотя некоторые источники также утверждают, что опиоидные анальгетики могут приводить к повышению внутричерепного давления . Опиоидные аналльгетики могут быть также использованы в экстренной хирургии аорты (расслоение или разрыв аневризмы аорты), где следует избегать резких скачков артериального давления. В настоящее время нет убедительных данных поддерживающих использование опиоидов во время проведения быстрой последовательной интубации.
· Атропин (0,02 мг/кг в/в) может уменьшать частоту брадидисритмии, ассоциированной с прямой ларингоскопией (стимуляция парасимпатических рецепторов в гортаноглотке) и назначением сукцинилхолина (прямая стимуляция сердечных мускариновых рецепторов). Предыдущие рекомендации указывали, что все дети младше десяти лет должны получить атропин перед интубацией, но из-за отсутствия доказательств вышли из моды. Даже если брадидисритмия произошла, она как правило проходит самостоятельно и клинически незначима. Тем не менее атропин должен быть назначен, если выявлена брадикардия. Считается, что из-за повышенного тонуса блуждающего нерва, атропин показан детям младше одного года, и должен использоваться в качестве премедикации у детей данной возрастной группы .
· Некоторые доказательства указывают, что брадикардия может возникать, как при использовании атропина при быстрой последовательной интубации, так и без него . Атропин так же может быть использован у подростков и взрослых при симптоматических брадикардиях.
· Дефасцикулирующая доза недеполяризующего миорелаксанта (прекураризация) может уменьшать продолжительность и выраженность мышечных фасцикуляций, наблюдаемых при назначении сукцинилхолина (вследствие стимуляции никотиновых холинорецепторов). Рекомендуемая доза составляет 10% от дозы, вызывающей миоплегию, (например, 0,01 мг/кг для Верокурония). Неоднозначные исследования предполагают, что прекураризация может уменьшить повышение внутричерепного давления, связанные с данной процедурой.
· Суть быстрой последовательной интубации заключется в том, чтобы быстро провести индукцию и миоплегию у пациентов в сознании с предполагаемым полным желудком. По возможности это необходимо сделать избегая применеия положительного давления в дыхательных путях.
Комбинированная общая анестезия с мышечными релаксантами
Для достижения общей анестезии наиболее эффективно применять комбинацию нескольких анестетиков. В этих случаях доза каждого анестетика уменьшается (а, соответственно, и их токсичность), терапевтический же эффект потенцируется. Применение миорелаксантов и расслабления мышц при этом минимизируют потребность в анестетиках, способствуя оптимальной работе хирургов в глубине операционной раны.
Мышечные релаксанты подразделяются на деполяризующие и антидеполяризующие. Первые действуют кратковременно, вызывая предварительно фибриллярные подергивания мышц лица, туловища, конечностей, диафрагмы с последующим расслаблением этих мышц и голосовых связок продолжительностью до 4-6 минут. Дитилин (сукцинилхолин) выпускают в ампулах по 5 мл 2% раствора, применяют обычно для интубации трахеи в дозе 2 мг / кг (7 — 10 мл) внутривенно.
Антидеполяризующие миорелаксанты вызывают длительное (от 25 мин. до 1,5 час.) расслабление мышц пациента без предварительной фибрилляции, благодаря чему их используют при проведении длительных оперативных вмешательств на органах брюшной полости, грудной клетки и т.д. К ним относят тубокурарина хлорид, павулон, ардуан, тракриум. Ардуан выпускают во флаконах, по 4 мг сухого вещества. Перед введением миорелаксант растворяют в 2 мл изотонического раствора натрия хлорида; применяют в дозе 0,04 мг / кг (1,5-2 мл) внутривенно, через каждые 40 — 45 минут препарат вводят повторно в половинной дозе.
В качестве многокомпонентного внутривенного наркоза с миорелаксацией и искусственной вентиляцией легких чаще всего используют нейролептаналгезию, атаралгезию, центральную анальгезию.
Нейролептаналгезия (НЛА). Для проведения НЛА применяют нейролептик дроперидол и наркотический анальгетик фентанил, как самостоятельно, так и в комбинации с другими ингаляционными или неингаляционными анестетиками. Дроперидол выпускают во флаконах по 10 мл прозрачной бесцветной жидкости, содержащей 25 мг (0,25% раствор). Средство имеет выраженную противошоковое действие: блокирует чрезмерное перевозбуждение симпатико-адреналовой системы, нормализует деятельность ретикулярной формации, снимает спазм артериол (вызывает улучшение микроциркуляции), не исключая сознание. Продолжительность действия препарата — до 3-4 часов.
Фентанил выпускают в ампулах по 2 мл 0,005% раствора. Имеет короткий выраженный анальгетический эффект (до 30 минут), что позволяет управлять обезболиванием, сведя к минимуму опасность наркотического угнетения дыхательного центра у больных в послеоперационном периоде.
При применении классической методики НЛА вводят внутривенно по 0,25-0,5 мг / кг дроперидола и 0,005 мг / кг фентанила (6-8 мл р-на дроперидола и 6-8 мл р-на фентанила в течение 1 час. операции). Для выключения сознания применяют дыхательную смесь диазота оксида и кислорода в соотношении 70%: 30%. После введения мышечных релаксантов больного интубируют, проводят искусственную вентиляцию легких. Для поддержания наркоза вводят по 1-2 мл дроперидола и фентанила каждые 20-30 мин. Показанием к повторному введению фентанила является тахикардия, дроперидола — гипертензия.
Нейролептаналгезию применяют наиболее ослабленным больным с высоким операционным риском, при нарушениях гемодинамики и необходимости проведения искусственной вентиляции легких в послеоперационном периоде.
Атаралгезия — способ общего обезболивания с использованием седативных средников (атарактики) и наркотических анальгетиков. Атарактики седуксен (диазепам, реланиум, сибазон) выпускают в ампулах по 2 мл 0,5% раствора. Его нельзя растворять, смешивать с другими лекарственными средствами (выпадает белый осадок!).
Для наркоза применяют седуксен в дозе 0,3-0,5 мг / кг внутривенно и смесь диазота оксида с кислородом (2: 1). Обезболивающий эффект получают, вводя фракционно фентанил или иной наркотический анальгетик (морфина гидрохлорид, дипидолор, пентазоцин) в тех же дозах, как и для НЛА. Для расслабления мышц применяют миорелаксанты, а для обеспечения адекватного дыхания — ИВЛ. Во время операции по показаниям (тахикардия, повышение артериального давления) повторно вводят седуксен (обычно через 1,5 часа.) и фентанил (через 20-30 мин.)
Преимуществом такого наркоза является его минимальное негативное воздействие на различные органы и системы, благодаря чему АТА применяют пациентам с сопутствующей патологией сердца, печени, почек и т.д.