Апокринная карцинома молочной железы: симптомы, диагностика, лечение, прогноз
Содержание:
- 2.Причины
- Диагностика
- Как лечить рак молочной железы
- Что такое рак?
- Режим индукционной химиотерапии рака гортани:
- Методы диагностики
- Факторы риска развития карциномы
- Число митозов
- Что такое степень злокачественности рака мочевого пузыря?
- Особенности долькового инвазивного рака молочной железы
- Классификация
- Симптомы
- Рак груди у мужчин
- Причины и факторы риска
- Факторы развития
- Диагностика
2.Причины
Этиопатогенез болезни Педжета по сей день нуждается в уточнении. Доминируют две основные гипотезы. Согласно первой, специфические раковые клетки Педжета являются продуктам злокачественной мутации клеток самого соска. Вторая гипотеза заключается в том, что клетки с отключенным апоптозом («часовым механизмом» клеточной гибели после определенного числа делений) мигрируют в сосок из протоков, где к тому моменту уже развивается проточная карцинома – таким образом, рак соска представляет собой нечто вроде атипичного метастаза.
Факторы риска, по-видимому, те же, что и для онкозаболеваний вообще, однако в данном случае определенную роль играет также постоянная травматизация соска и ареолы, длительно незаживающие трещинки, а также генетический фактор.
Диагностика
Предположить диагноз можно по внешним признакам на осмотре у гинеколога или маммолога. К работе присоединяется онколог. Собирается первичный анамнез на основании жалоб и семейной картины заболеваний, наличия хронических патологий молочных желез. При первых подозрениях на онкологию назначается расширенное обследование, которое включает следующие аппаратные процедуры:
- Обзорная маммография в трех проекциях.
- Прицельная маммография.
- УЗИ.
- Лабораторная аналитика мазка из соска.
- Исследование крови на онкомаркеры.
- Биопсия забранного материала.
- МРТ молочных желез.
- КТ легких.
- МРТ головного мозга.
- КТ нижних конечностей или других областей скелета.
Лучшими способами подтверждения злокачественности новообразования (помимо прямой биопсии и изучения биологического материала) служат томографические способы сканирования. Они не только со стопроцентной вероятностью дифференцируют онкологию от доброкачественных объектов, но и обнаруживают метастазы. Если обследование начинается на зрелой стадии заболевания, общее МРТ всего тела поможет найти очаги метастазирования.
Как лечить рак молочной железы
Для лечения РМЖ используются общие методы, применяемые в медицине для борьбы с опухолями: хирургический метод, лучевая, химио-, гормонотерапия. На выбор лечения влияют многие факторы: стадия заболевания, скорость прогрессирования болезни и локализация первичной опухоли, наличие или отсутствие метастазов. Также учитываются и физиологические особенности каждой пациентки: возраст, состояние менструального цикла, гормональный фон, состояние иммунной системы, наличие в истории болезни сопутствующих заболеваний. В зависимости от вышеперечисленных факторов лечение может быть хирургическим, комбинированным (с использованием двух разных методов лечения) и комплексным (с использованием всех методов лечения РМЖ). После завершения лечения инвазивного рака молочной железы женщина должна проходить периодические обследования у врача (раз в несколько месяцев), делать маммографию, так как есть риск наступления рецидива.
Хирургическое лечение. Является основным методом лечения онкологических заболеваний, включая рак молочной железы. Исходя из объема требуемого хирургического вмешательства выделяют:
- радикальную мастэктомию, в ходе которой происходит полное удаление молочной железы вместе с грудными мышцами, окружающей жировой клетчаткой и регионарными лимфатическими узлами. При радикальной модифицированной мастэктомии сохраняется большая грудная мышца. При простой мастэктомии удаляется молочная железа и большая грудная мышца без иссечения лимфатических узлов;
- радикальную резекцию молочной железы, в ходе которой удаляется только сектор молочной железы с опухолью и до 2/3 области здоровой ткани вокруг нее. Этот способ хирургического лечения подходит для удаления небольших опухолей (до 3 см) и является операцией, позволяющей сохранить форму молочной железы и сосок;
- квадрантэктомию, также являющуюся органосохраняющей операцией. В ходе хирургического вмешательства удаляется опухоль и ¼ часть молочной железы. При этом удается сохранить до 60–70 % объема молочной железы;
- лампэктомию, в ходе которой иссекают опухоль в пределах здоровой ткани, отступив от границ опухоли на 1 см;
- туморэктомию (эксцизионную биопсию), в ходе которой удаляется только опухоль без затрагивания здоровых тканей. Косметические дефекты, полученные в результате проведения хирургического лечения, убираются с помощью пластических операций.
Лучевая терапия. Это метод локального воздействия на опухоль. Применяется в предоперационный и послеоперационный периоды. Предоперационная лучевая терапия позволяет уменьшить степень злокачественности опухоли, подавить рост метастазов и предупредить возникновение ранних рецидивов. Послеоперационная лучевая терапия назначается после проведения органосохраняющих операций.
Химиотерапия. В отличие от лучевой терапии воздействует на весь организм и назначается для профилактики и лечения метастазов. РМЖ является восприимчивым к большинству современных противоопухолевых препаратов. Лечение химиотерапией начинается с подбора препарата после гистологического исследования биопсии, определения подходящей дозы, режима введения препаратов. Так как этот метод лечения является токсичным, введение препаратов проводится с интервалом в 3–4 недели. За этот срок здоровые ткани, подвергшиеся химическому воздействию, успевают полностью восстановиться.
Гормонотерапия. Является аналогом химиотерапии, так как раковые опухоли молочной железы гормонозависимы и гормоночувствительны.
Своевременно диагностированный рак молочной железы можно вылечить с минимальными потерями для пациенток. Спектр способов диагностики и методов лечения велик и постоянно совершенствуется. Опытный и квалифицированный врач поможет подобрать правильное лечение для борьбы с онкологическим заболеванием.
Что такое рак?
Рак образуется в клетке — основной единице жизнедеятельности организма. Нормально функционирующие клетки растут и делятся контролируемо. Новые клетки образуются только тогда, когда это необходимо, и всегда с целью поддержания здоровья организма. Таким образом, когда клетки стареют и разрушаются, они отмирают, и их замещают новые здоровые клетки.
Рак — это бесконтрольно растущие клетки, которые даже могут проникать в соседние ткани. «Рак» это не какая-то одна болезнь, а несколько сотен ее разновидностей. Большинство форм рака получили название в соответствии с тем органом или типом клеток, которые он поражает. Например, рак, который поражает клетки мочевого пузыря, называется «рак мочевого пузыря». Различные типы рака могут вести себя по-разному.
Режим индукционной химиотерапии рака гортани:
· TPF: доцетаксел 75-100 мг/м2 в 1 день, цисплатин 75 мг/м2 в 1 день и 5-фторурацил 1,0 г/м2 1-4 день в 96-ч инфузии
Режимы паллиативной химиотерапии (1-я линия) – для пациентов с удовлетворительным соматическим статусом ECOG 0-2:
1) TP: цисплатин 75 мг/м2 в 1 день и доцетаксел 75 мг/м2 в 1 день (при высоком риске развития почечной или сердечной недостаточности – карбоплатин AUC6 в 1 день)
2) PF + цетуксимаб: цисплатин 75 мг/м2 в 1 день, 5-фторурацил 1,0 г/м2 в 1-4 день в 96-ч инфузии и цетуксимаб 400 мг/м2 нагрузочная доза и 250 мг/м2 поддерживающая доза еженедельно (при высоком риске развития почечной или сердечной недостаточности – карбоплатин AUC6 в 1 день);
Методы диагностики
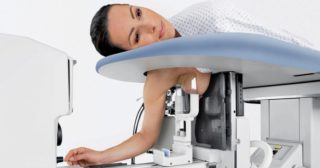 МРТ молочной железы
МРТ молочной железы
При ранних стадиях инвазивных форм карциномы наиболее информативной является маммография. С ее помощью выявляют самые мелкие опухоли различной локализации. Для уточнения места расположения используют ультразвук или МРТ. МРТ в этом плане более надежный метод, так как сразу определяет даже самые мелкие метастазы.
Второй важный прием диагностики – пункция опухоли для гистологического анализа. Это дает возможность определить принадлежность клеток и выбрать наиболее эффективные методы лечения.
Анализы крови берут для определения общего состояния – количество лейкоцитов, гемоглобина.
Факторы риска развития карциномы
Точные причины развития карциномы молочной железы не выяснены, как и других типов рака. Однако существуют статистические данные о факторах риска возникновения данной патологии:
- определенный возраст – пик появления инвазивной карциномы молочной железы приходится на два возраста – 50 и 70 лет. У женщин более молодого возраста часто образуется низкодифференцированная карцинома;
- репродуктивные особенности – отсутствие матки, отсутствие беременности или беременность после 30 лет, отсутствие грудного вскармливания;
- наследственность – если близкие родственницы женщины столкнулись с карциномой, то возрастает риск и у нее;
- доброкачественные опухоли груди;
- гормональные нарушения – позднее или раннее начало менструации, наступление менопаузы;
- прием гормональных препаратов;
- эндокринные сбои;
- травмы груди;
- вредные привычки (курение, алкоголизм).
Число митозов
Число митозов показывает пролиферативную активность образования. Является составной частью общей степени злокачественности и влияет на прогноз патологии.
При определении количества митозов также соблюдают некоторые правила:
- подсчитывают в десяти полях зрения;
- исследуют периферические участки, так как они наиболее пролиферативны;
- в смешанной опухоли частота митозов может быть разная. Если это наблюдается, тогда количество определяют в наиболее митотически активных участках.
| Образование составляют тубулярные/канальцевые или железистые структуры | Баллы |
| > 75% | 1 |
| 10-75% | 2 |
| <10% | 3 |
| Ядерный полиморфизм (наиболее анапластическая область) | Баллы |
| Маленькие, правильные, однородные ядра, однородный хроматин | 1 |
| Умеренная вариабельность по размеру и форме, ядра везикулярные с видимыми ядрышками | 2 |
| Выраженная вариабельность (явные значительные различия формы и размера), ядра везикулярные, часто с множественными ядрышками | 3 |
| Количество митотических фигур в 10 полях. Увеличение 40x или другое (зависит от площади поля, см. ключ ниже). мм2 – единица площади | Баллы | ||||
| 0,096 мм2 | 0,12 мм2 | 0,16 мм2 | 0,27 мм2 | 0,31 мм2 | |
| 0-3 | 0-4 | 0-5 | 0-9 | 0-11 | 1 |
| 4-7 | 5-8 | 6-10 | 10-19 | 12-22 | 2 |
| >7 | >8 | >10 | >19 | >22 | 3 |
- Olympus BX50, BX40, BH2, AO или Nikon с окуляром 15x: 0,096 мм2;
- АО с окуляром 10x: 0,12 мм2;
- Nikon или Olympus с окуляром 10x: 0,16 мм2;
- Leitz Ortholux: 0,27 мм2;
- Diaplan Leitz: 0.31 мм2.
| Сумма вышеперечисленных трех составляющих | Общая оценка злокачественности |
| 3-5 баллов | Степень I (хорошо дифференцированный) |
| 6-7 баллов | Степень II (умеренно дифференцированный) |
| 8-9 баллов | Степень III (плохо дифференцированный) |
Что такое степень злокачественности рака мочевого пузыря?
Патолог — это врач, который специализируется на анатомических (структурных) и химических изменениях во время той или иной болезни. Патолог исследует образцы тканей, взятые из организма пациента при биопсии, чтобы определить степень злокачественности (степень онкологического риска) рака.
Степень онкологического риска рака зависит от микроскопического строения опухоли. Эта степень показывает насколько быстро и агрессивно опухоль будет расти и распространяться. Патолог смотрит, насколько сильно отличаются раковые клетки от обычных. Степень онкологического риска опухоли (степень злокачественности) это важнейший показатель для оценки вероятности рецидива, а также скорости роста и/или распространения рака. Различают три степени злокачественности рака: низкую, среднюю и высокую:
- Низкая степень: раковые клетки практически не отличаются от обычных.
- Высокая степень: клетки опухоли атипичны и дизорганизованы. Такие клетки особо агрессивны и крайне высок риск их проникновения в мышечный слой, где они считаются наиболее опасными.
- Среднюю степень часто приравнивают к высокой, потому что зачастую невозможно предсказать, насколько быстро будет расти опухоль и (в некоторых случаях) распространится ли заболевание на другие ткани.
Стадия рака и степень онкологического риска — это два наиболее важных показателя, которые определяют выбор метода лечения в соответствии с текущим состоянием пациента.
Особенности долькового инвазивного рака молочной железы
Дольковые карциномы in citu растут и развиваются медленнее протоковых, часть из них может никогда не перейти в инфильтративную форму.
Поэтому при обнаружении такого новообразования в некоторых ситуациях онкологи придерживаются так называемой «тактики активного наблюдения». Тем не менее, его наличие – прогностически неблагоприятный признак, поэтому пациентка может самостоятельно сделать выбор в пользу удаления молочной железы.
Если при гистологическом исследовании в клетках «неподвижной» дольковой опухоли обнаруживаются рецепторы к половым гормонам или особым белкам, пациентке могут быть назначены курсы анастрозола, тамоксифена и других препаратов, действие которых приводит к нарушению процессов жизнедеятельности раковых клеток либо к торможению их роста, размножения и миграции в окружающие ткани. В некоторых случаях этого лечения достаточно для того, чтобы на длительное время стабилизировать состояние женщины.
Инвазивный дольковый рак встречается редко и составляет от 3 до 10% от всех зарегистрированных случаев. Такое поражение не всегда определяется в форме твердого узла: иногда наблюдается увеличение части молочной железы без локальных уплотнений.
У долькового инфильтративного рака есть и другие отличия от протокового. Так, например, новообразования часто одновременно появляются не в одной, а в нескольких дольках, а примерно у 20% женщин опухоли обнаруживаются в обеих грудных железах.
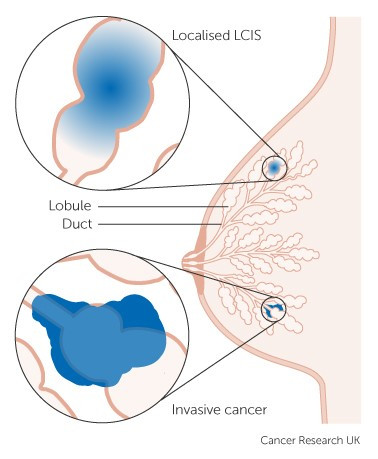 Различие между неинвазивным и инфильтративным дольковым раком груди
Различие между неинвазивным и инфильтративным дольковым раком груди
Классификация
Новообразования такого типа подразделяют в зависимости от ряда характеристик.
Аденокарцинома желудка
Согласно гистологическому признаку выделяются такие типы аденокарциномы:
- Высокодифференцированная – при такой форме болезни опухолевые клетки напоминают здоровые. Поэтому такая разновидность является наименее опасным эпителиальным раковым заболеванием. Метастазы при такой форме рака желудка, поджелудочной железы и других органов развиваются редко, а лечение чаще всего является успешным. Высокодифференцированная опухоль растет медленно.
- Умеренно дифференцированная – является переходной формой, для которой характерно образование большого количества опухолевых клеток и, соответственно, более агрессивное их распространение. Развивается со средней скоростью.
- Низкодифференцированная – такая форма опухоли является наиболее опасной, так как перерождение клеток в злокачественные происходит очень быстро. Клетки теряют свою морфологическую структуру, и опухоль очень быстро распространяется в другие ткани. Низкодифференцированная аденокарцинома желудка и других органов плохо поддается лечению, для нее характерно быстрое распространение метастазов.
Выделяется пять стадий аденокарциномы в зависимости от этапа ее развития:
- Нулевая – появившись в эпителии, злокачественные клетки не выходят за его пределы.
- Первая – размер опухоли составляет в диаметре до 2 см.
- Вторая – диаметр опухоли составляет до 4 см. В ближайшие лимфоузлы на этой стадии уже могут распространяться метастазы.
- Третья – образование развивается на всю толщину стенок пораженного органа, после чего распространяется на соседние органы и начинает давать метастазы.
- Четвертая – метастазы начинают распространяться в отдаленные органы.
Подразделяется это заболевание на разные виды и в зависимости от тех органов, в которых развивается новообразование.
- Аденокарцинома легкого. Чаще всего эта разновидность заболевания развивается у людей, которые курят. Опухоли развиваются в виде узла или имеют форму дерева. Опухоль легких стелящегося характера развивается с полиферацией вдоль поверхности интактных стенок альвеол и не имеет признаков инвазии стромы или сосудов. Если опухоль обнаруживают на 2-3 стадии, то ее лечение эффективно в 40-60% случаев.
- Опухоль молочной железы. Развиваясь, опухоль поражает протоки и дольки, постепенно видоизменяет ткань молочной железы. Образование чаще всего диагностируется у женщин после 45 лет, так как ее провоцируют гормональные изменения. Опухоль обнаруживают в виде уплотнения или узла. Если заболевание диагностировано на ранних стадиях, лечение успешно в 90% случаев.
- Аденокарцинома толстой кишки. Опухоль толстого кишечника чаще всего развивается в прямой кишке. Важную роль в развитии этого заболевания играют частые запоры, геморрой, полипы, неправильное питание. Высокодифференцированная опухоль – очень опасное состояние. Но даже умеренно дифференцированная аденокарцинома толстой кишки лечится эффективно только на ранних стадиях. Диагностируется также аденокарцинома сигмовидной кишки. Опухоль сигмовидной кишки чаще всего развивается у людей после 50 лет, которые злоупотребляют алкоголем и вредной пищей.
- Аденокарцинома предстательной железы. Образования развиваются в каналах железы, а также в альвеолах, в которых хранится секрет простаты. Ацинарная аденокарцинома предстательной железы – это наиболее часто встречающееся образование такого типа. Их диагностируют в 90-95% случаев. Определяются мелкоацинарная, крупноацинарная и другие разновидности такого типа опухоли. Рак простаты чаще всего выявляется на поздних этапах развития. Протоковая, мелкоклеточная, муцинозная и другие типы опухоли встречаются значительно реже.
- Аденокарцинома желудка. Развивается в антральном и пилорическом отделах желудка. Опухоль может выглядеть как инфильтрат, язва, полип. Такие образования прогрессируют медленно и могут достигать размера до 10 см. Иногда бессимптомное течение продолжается несколько лет. Активно прорастает в ткани, расположенные рядом и плохо лечится.
- Рак матки. Аденокарциномы формируются внутри матки. Провоцирующими факторами могут быть гормональные колебания, аборты, прием противозачаточных средств. Патологию часто определяют на поздних стадиях.
Симптомы
На начальных стадиях симптомы инвазивной карциномы молочной железы, как правило, отсутствуют. По мере развития заболевания становятся все более заметными изменения структуры тканей груди:
- в тканях молочной железы или в подмышечной области появляется плотный узелок, который не рассасывается после месячных;
- постепенно изменяется форма груди, появляется непривычная асимметрия;
- появляются выделения из соска темного цвета, прозрачные или кровянистые;
- изменяется цвет и структура кожи: появляются пятна, покраснение, впадины или припухлости, «лимонная корка», небольшие язвы, шелушение.
Кроме того, развиваются симптомы, характерные для всех видов раковых заболеваний – быстрая утомляемость, бледность кожных покровов, анемия, потеря веса, снижение иммунитета.
Рак груди у мужчин
Злокачественные опухоли грудной железы у лиц мужского пола выступают редкой формой рака (около 1% общего числа больных, страдающих этим заболеванием). Рак грудной железы наиболее распространен среди лиц мужского пола старшего возраста, однако может поразить представителей любой возрастной категории. К видам рака грудной железы у мужчин принадлежат:
- Протоковая карцинома. Опухолевые формирования локализуются в млечных протоках. Почти все случаи заболевания являются протоковыми карциномами.
- Лобулярная карцинома. Поражение начинается с долек молочной железы. Этот вид патологии редко встречается у мужчин, потому что они имеют небольшое количество таких долек.
- Болезнь Педжета. Редко мужские формы рака начинаются в млечных протоках и распространяются на соски, вызывая изъязвления и экзематозные изменения.
Причины и факторы риска
В настоящее время невозможно точно указать причину, по которой возникают злокачественные мутации клеток, приводящие к образованию опухолей. Однако онкологи выявили факторы риска, которые повышают вероятность возникновения болезни.
- Принадлежность к женскому полу. У мужчин инвазивная карцинома молочной железы тоже развивается, но очень редко.
- Зрелый и пожилой возраст.
- Раковые заболевания молочной железы у близких родственниц.
- Наличие неблагоприятных мутаций некоторых генов.
- Частые прерывания беременности или бесплодие, поздняя первая беременность.
- Отказ от кормления ребенка грудью.
- Алкоголь, курение, малоподвижный образ жизни.
- Бесконтрольный прием гормональных контрацептивов, после менопаузы – длительная гормонозаместительная терапия.
Факторы развития
Точно определить причины развития патологии еще не удалось, но отмечено, что чаще заболевают ИПК женщины, старшие родственницы в семье которых страдали подобным заболеванием. Риск появления патологии также увеличивается, если ранее у пациентки был диагностирован неинвазивный рак молочной железы. Вторичное заболевание способно проявиться с большим временным разрывом после излечения от неинвазивной онкологии – вплоть до 25-30 лет.
Неблагоприятными условиями, провоцирующими протоковую карциному, также служат следующие клинические ситуации:
- гинекологические и хронические болезни молочных желез в анамнезе;
- раннее начало менструального цикла;
- поздний приход периода климакса;
- отсутствие беременностей, родов, естественной лактации;
- мастопатии фиброзно-кистозного типа, фиброаденомы;
- длительный прием гормонов;
- повышенный радиационный фон в месте проживания или работы;
- частое обращение к рентгенологическим способам исследования.
Ситуация усложняется, если женщина страдает системным заболеванием типа сахарного диабета, артериальной гипертонией или гипотиреозом. Излишний вес также становится провоцирующим фактором при достижении пожилого возраста.
Диагностика
Образец после мастэктомии, содержащий очень крупную инвазивную протоковую карциному груди. Справа на розовой коже виден сосок , а в центре изображения видна большая синяя и розовая припухлость или опухоль. По краям разреза видна окрашенная кровью жировая ткань.
Типичные макроскопических ( брутто ) внешний вид поверхности среза через мастэктомии образца , содержащих инвазивной протоковой карциномы молочной железы (бледно — область в центре).
Размер опухоли
Опухоли диаметром менее 1 см маловероятны для системного распространения. Опухоли классифицируются по размеру.
| Диаметр | Номер стадии опухоли |
|---|---|
| 0–5 мм | T1a |
| 5–10 мм | T1b |
| 10–20 мм | T1c |
| 20-50мм | Т2 |
| > 50 мм | Т3 |
| Опухоль поражает кожу или грудную стенку | Т4 |
Поражение лимфатических узлов
Отсутствие раковых клеток в лимфатических узлах является хорошим признаком того, что рак не распространился системно. Наличие рака в лимфатических узлах указывает на то, что рак мог распространиться. Согласно исследованиям, у некоторых женщин был рак в лимфатических узлах, они не получали химиотерапию и не имели системного распространения. Следовательно, поражение лимфатических узлов не является положительным предиктором распространения.
| Состояние лимфатических узлов | Степень поражения лимфатических узлов |
|---|---|
| Нет задействованных узлов | N0 |
| Вовлеченный узел или узлы | N1 |
| Вовлеченные узлы, которые прикреплены друг к другу | N2 |
Клиническая стадия
Стадии размера опухоли и стадии вовлечения узлов могут быть объединены в единый клинический номер стадии.
| Определение размера опухоли | Постановка вовлечения узла | Клиническая стадия |
|---|---|---|
| Т1 | N0 | я |
| Т1 | N1 | IIA |
| Т2 | N0 | IIA |
| Т2 | N1 | МИБ |
| Т3 | N0 | МИБ |
| Т1-Т2 | N2 | IIIA |
| Т3 | N1 | IIIA |
| Т3 | N2 | IIIA |
| Т4 | N0-N2 | IIIB |
Гистопатологические критерии
Под базальной мембраной млечных протоков видны карциноматозные клетки . В противном случае нет никаких специфических гистологических характеристик, что по сути делает диагноз исключения .
Оценка
Появление раковых клеток под микроскопом — еще один показатель системного распространения. Чем больше раковые клетки выглядят по сравнению с нормальными клетками протоков, тем выше риск системного распространения. Есть три характеристики, которые отличают раковые клетки от нормальных клеток.
- Склонность к образованию трубчатых структур
- Размер, форма и интенсивность окрашивания ядер
- Mitotic rate — Скорость деления клеток
Гистологический вид раковых клеток можно оценить по этим трем параметрам по шкале от одного до трех. Сумма этих оценок представляет собой число от 3 до 9. Оценка называется оценкой Блума Ричардсона (BR) и выражается / 9. Например, ячейки, получившие оценку 2 по всем трем параметрам, приведут к оценке BR 6/9.
Оценка 5 и ниже считается низкой. От 6 до 7 считается промежуточным. От 8 до 9 считается высоким.
Сосудистая инвазия
Наличие раковых клеток в мелких кровеносных сосудах называется инвазией сосудов. Наличие сосудистой инвазии увеличивает вероятность системного распространения.
Анализ ДНК
Анализ ДНК показывает количество ДНК в раковых клетках и скорость роста рака.
Клетки с нормальным количеством ДНК называют диплоидными. Клетки со слишком большим или слишком низким содержанием ДНК называются анеуплоидными. Анеуплоидные клетки распространяются чаще, чем диплоидные клетки.
ДНК-тесты показывают скорость роста, определяя количество клеток в синтетической фазе (S-фаза). S-фаза> 10% означает более высокую вероятность распространения.
Результаты ДНК-тестирования считаются менее надежными предикторами распространения, чем размер, гистология и поражение лимфатических узлов.