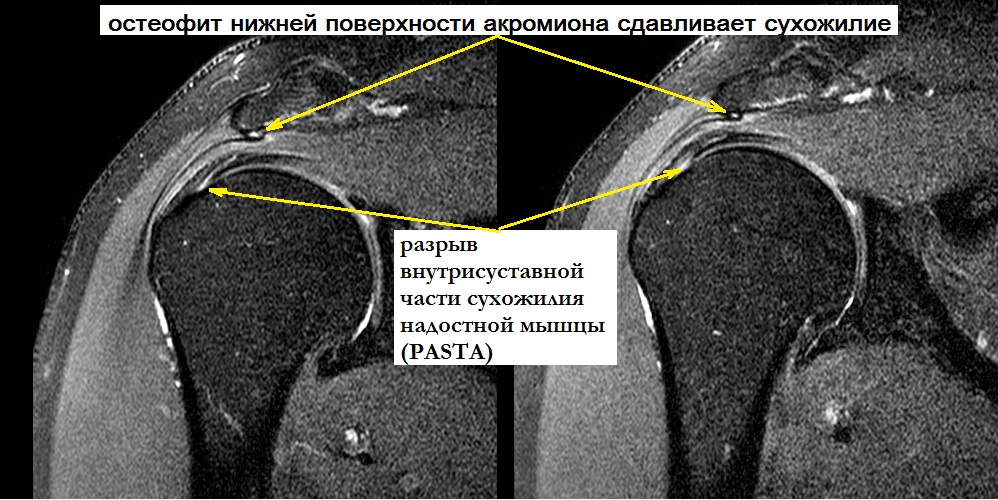
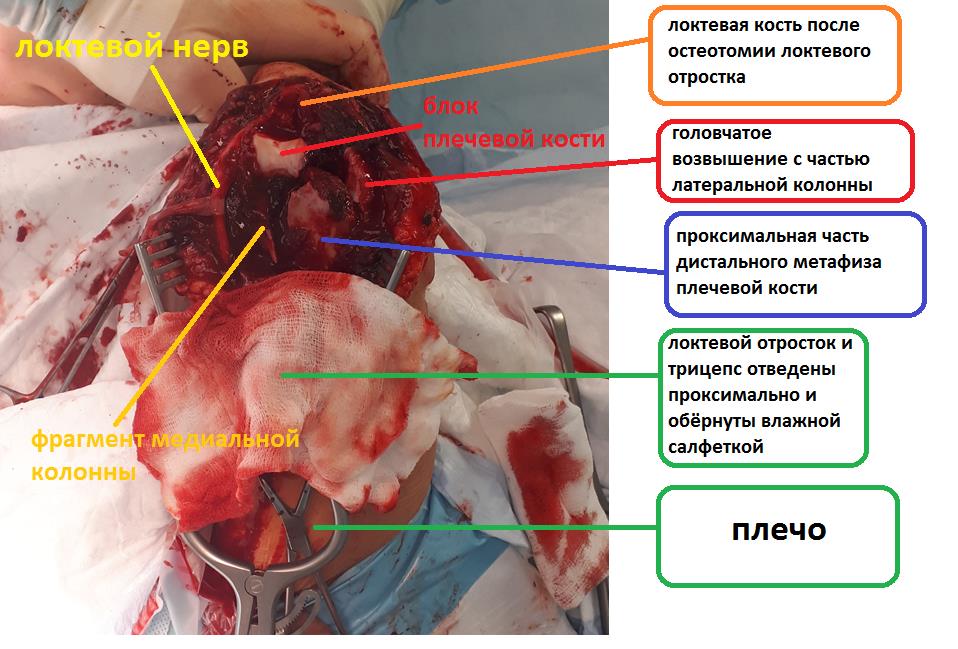
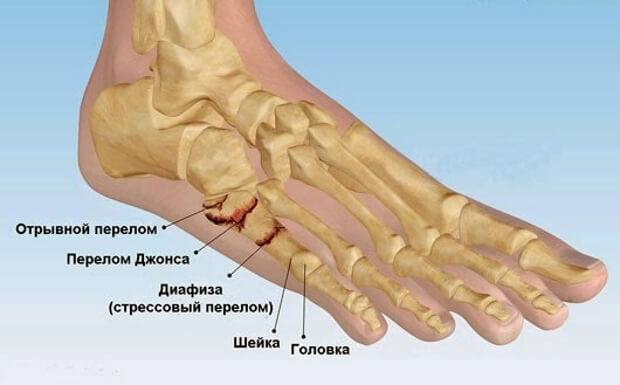
Перелом лучевой кости со смещением
Содержание:
- Травмы ахиллова сухожилия.
- Реабилитационный период
- Когда в период реабилитации нужно обратиться к врачу
- Какие документы для получения страховки по травме?
- Разновидности
- Почему отекает одна нога?
- Диагностика и лечение
- Симптомы ушибов
- Медикаментозные методы
- Физиотерапия
- Рекомендации для пациентов, желающих ускорить срастание костей и восстановление организма после перелома:
- Что делать?
- Артроскопия: о достоинствах метода
- Причины селфхарма
- К чему приводит селфхарм
- Общие правила использования
Травмы ахиллова сухожилия.
Ахиллово сухожилие располагается в нижней части голени с задней стороны. При травмах этой части голени характерным признаком будет хрустящий звук. Получившееся повреждение такого рода не дает возможность поднять пятку и подняться на носок, нижняя часть ноги в течение часа отекает. Холодным компрессом можно снять боль и замедлить появление отека. Необходимо вытянуть носок стопы, немного согнуть ногу в колене и закрепить конечность в этом положении, чтобы оба сустава были неподвижны. К голени и внешней части стопы хорошо прибинтовать твердую планку, к примеру, школьную линейку или часть тонкой дощечки. Наступать на поврежденную ногу категорически не рекомендуется, а при получении разрыва следует больного отвезти в больницу.
 При наличии открытых ран на голени оказание первой помощи проводится в следующем порядке:
При наличии открытых ран на голени оказание первой помощи проводится в следующем порядке:
1. Очистить кожные покровы вокруг от загрязнений, при возможности продезинфицировать.
2. Остановить кровотечение самодельным жгутом или давящей повязкой.
3. Приложить чистую марлю или кусок ткани, которые есть под рукой.
Доставить человека в лечебное учреждение необходимо быстро, чтобы в больнице сняли жгут, который перекрывает доступ кровотоку.
Реабилитационный период
Сколько продлится восстановительный этап, зависит от тяжести перелома, общего состояния и возраста кошки. У молодых особей он, как правило, длится три недели, максимум 30 дней. У старой кошки процесс заживления более длительный — 35-40 дней.
Для того восстановления двигательной функции поврежденной конечности, упругости и тонуса мышц, следует проводить ручной массаж, с техникой которого ознакомит ветеринар. Ежедневные массажные процедуры стимулируют кровообращение заживление околокостных тканей, ускоряют процесс срастания кости.
Питание кошки должно быть сбалансированным, питательным и легкоусвояемым. Животному необходимы продукты, обогащенные фосфором и кальцием. Однако нужно помнить о том, что избыток этих компонентов нередко приводит к образованию камней в желчном пузыре и почках.
Витаминно-минеральные добавки также будут способствовать скорейшему выздоровлению питомца, но давать их можно только после консультации со специалистом. Ветеринар назначает витамины с учетом потребностей животного.

Когда в период реабилитации нужно обратиться к врачу
Немедленно обращайтесь к врачу, если появились такие симптомы:
- боль в спине, которая не утихает, усиливается;
- жжение в районе поврежденного диска;
- нарушение мочеиспускания;
- боль в животе, руках, ногах;
- онемение рук, ног;
- жар;
- спазм, напряженность мышц спины;
- слишком сильный отек в районе больного диска;
- сукровица, которая сочится из швов.
Эти симптомы говорят об осложнениях, которые могут быть следствием попадания в рану инфекции, гнойного воспаления, начала патологического сужение (стеноз) позвоночного канала, когда костные/хрящевые структуры задевают нервные корешки, и других осложнений, включая рецидив межпозвонковой грыжи.
Какие документы для получения страховки по травме?
Чтобы получить выплаты при травме, в страховую следует направить нижеуказанные документы. Приведенный перечень является общим, т.е. предоставление отдельных документов в данном перечне зависит от обстоятельств, например, если лицо работает по трудовому договору, то, скорее всего, у него нет гражданско-правового договора.
Итак, документы при выплате по страхованию от травм и несчастных случаев:
- заявление на страховую выплату;
- документ, удостоверяющий личность;
- полис страхования;
- акт о несчастном случае на производстве;
- заключение врача;
- заключение государственного инспектора труда по несчастному случаю;
- решение суда, которым установлен факт несчастного случая на производстве;
- трудовая книжка;
- гражданско-правовой договор;
- справка о заработке застрахованного;
- справка об установлении инвалидности;
- протокол ГИБДД при ДТП.
Всегда можно уточнить у страховщика, какие документы ему необходимо предоставить. Также при страховании отдельных категорий граждан следует смотреть специальные законы.
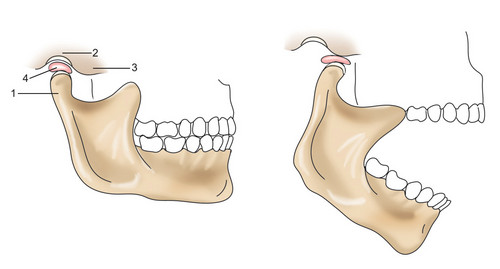
Разновидности
Мизинец состоит из трех фаланг: ногтевая, средняя и проксимальная. В связи с этим врачи различают несколько видов перелома:
- Абсолютный;
- Локальный;
- Частичный;
- Открытый и закрытый;
- Со смещением или без смещения.
Необходимо различать открытый и закрытый переломы. При закрытом — внешних повреждений тканей нет. По симптоматике его очень часто путают с ушибом. При открытом переломе есть повреждение кожи и интенсивное кровотечение.
Различают переломы по количеству поврежденных костей. Это может быть сочетанный или локализованный перелом. При первом виде происходит повреждение нескольких фаланг, при втором – травмируется одна из нескольких фаланг.
Почему отекает одна нога?
Нередко можно слышать жалобу на то, что в щиколотке отекает только одна нога. Причин для этого может быть несколько.
Травма.Иногда человек может получить травму голеностопного сустава и даже не обратить на это внимания (то, что мы в обиходе называем «подвернул ногу»). И только когда щиколотка в районе поврежденного начинает опухать, вспоминаем, что травма действительно была.
Повреждение сустава, в том числе артроз. При серьезном заболевании голеностопного сустава, таком как артроз, может нарушаться кровообращение, что приводит к отеку стопы и щиколотки.
Укус насекомого или аллергическая реакция. Отек одной лодыжки нередко, особенно в теплое время года, может быть связан именно с аллергической реакцией.
Инфекция. Если вы поранили ногу и не обработали рану, то возможно ее инфицирование и последующее формирование одностороннего отека.
Тромбоз. Это очень опасное состояние, и при обнаружении его признаков рекомендуем немедленно обратиться к врачу. Односторонний отек может свидетельствовать о закупорке сосуда тромбом. Самостоятельное лечение в данном случае невозможно, справиться с этим состоянием могут только специалисты. Также при тромбозе на коже может отмечаться покраснение, которое распространяется по ходу сосуда.
Варикоз.Помимо перечисленных состояний, жалобы на то, отекает правая или левая нога в щиколотке, могут быть связаны с развитием варикоза. Именно отеки являются одним из первых признаков этого заболевания. На ранних стадиях это не постоянные отеки, которые уходят после ночного сна, отдыха или некоторых физических упражнений. На поздней стадии они начинают распространяться от щиколотки выше и приобретают постоянный характер.
Лимфедема. Другое опасное для организма заболевание, при котором может отекать только одна щиколотка, — это лимфедема, нарушение оттока лимфы. Когда заболевание только начинается, лимфатические отеки мягкие. По мере прогрессирования лимфедемы отеки становятся плотными, и вы уже не можете надавить на область отека пальцем
Если вы обратили внимание на то, что характер отека меняется, обязательно обратитесь к врачу — лимфатические отеки можно убрать только при участии специалиста и при постоянном прохождении лечения.
Диагностика и лечение
Получившему ушиб необходимо оказать помощь — уложить его на живот и наложить холодный компресс на поврежденное место.
Есть ряд симптомов, при которых срочное врачебное участие необходимо:
- повышение температуры;
- потеря подвижности;
- помутнение сознания;
- нетерпимые боли.
Показаться врачу после ушиба копчика следует хотя бы для того, чтобы исключить перелом.
Врач-травматолог проводит внешний осмотр, пальпирует беспокоящий участок, проверяет рефлексы, амплитуду движений и условия возникновения наиболее сильной боли. Перелом копчика происходит достаточно редко, при подозрении на него назначается 2-проекционный рентген.
- миелограмма – исследование спинного мозга;
- денситометрия – определение хрупкости позвонков;
- КТ и МРТ – для исключения новообразований.
Любой ушиб копчика лечится прежде всего покоем. Следует избегать горячих ванн и дискомфортных действий. Очень полезно обзавестись ортопедической подушкой. Для профилактики запоров и чрезмерного напряжения при дефекации рекомендуется избегать крепящих продуктов в период восстановления.
Если лечение среднестатистического ушиба занимает около полумесяца, то восстановление при переломе способно затянуться на полгода, и это при отсутствии смещения и осложнений.
Специального лечения копчика не существует. Чаще всего симптомы постепенно уходят сами.
Для облегчения страданий назначаются противовоспалительные и обезболивающие препараты:
- мази, гели — если кожа не повреждена;
- таблетки;
- свечи, микроклизмы.
Важно, чтобы мазь и другие медикаменты были прописаны именно специалистом с учетом состояния поврежденной части тела. Охлаждающие примочки необходимы, если образовался отек мягких тканей, тогда как кровоподтеки требуют комфортного согревания
Народные средства тоже не последнее место занимают при выхаживании пациента с травмой копчика в домашних условиях
Охлаждающие примочки необходимы, если образовался отек мягких тканей, тогда как кровоподтеки требуют комфортного согревания. Народные средства тоже не последнее место занимают при выхаживании пациента с травмой копчика в домашних условиях.


Легкая физическая нагрузка, в том числе оздоровительная, разрешена уже через неделю.
При переломе постельный режим затягивается, устанавливается фиксирующий корсет, шина или гипс, а для обезболивания могут понадобиться анальгетики в инъекциях
В дальнейшем важно проконтролировать правильность срастания участков копчика
Лечение и наблюдение ушиба осуществляется травматологом, терапевтом, ортопедом. Возможно, придется обратиться и к врачу-невропатологу, если подозревается или выявляется повреждение спинномозгового канала позвоночника, нервных сплетений.
В случае неспецифических осложнений больной направляется к специалистам иных направлений: проктологу, урологу, гинекологу и др.
В исключительных ситуациях необходимо оперативное вмешательство:
- ранение близлежащих органов;
- образование осколков и сдвигов;
- обширное внутреннее кровоизлияние;
- неправильное сращение после перелома.
Симптомы ушибов
В зависимости от степени тяжести выделяют следующие признаки ушибов:
- Легкая степень травмы характеризуется болью в месте удара, гиперемией кожных покровов, возможно легкое подкожное кровотечение из поврежденных капилляров, провоцирующее появление синяка и отечности близлежащих мягких тканей.
- При ушибе средней степени человек ощущает более выраженную боль, место травмы быстро отекает, появляется гематома фиолетового, синеватого или зеленовато-желтого цвета.
- Наибольшую опасность представляют тяжелые ушибы. Они характеризуются сильной болью, ограничением подвижности (обездвиженной может быть как вся нижняя конечность, так и непосредственно место удара), выраженным отеком, гематомами больших размеров с возможным внешним кровотечением, местным повышением температуры. Если ушиб пришелся на область коленного сустава, может развиться гемартроз – скопление крови в полости сустава.
!
Ушибы считаются одними из наиболее частых и распространенных травм, которые можно получить в быту и при занятиях спортом.
Особенно часто от них страдают дети во время игр на площадках, падения с качелей и пр. Поэтому родители должны уметь быстро узнавать симптомы ушибов, чтобы при необходимости сразу доставить ребенка в травмпункт.
Быстрая помощь при ушибе ноги
Медикаментозные методы
К этим методам относится применение мазей, таблеток, растворов для инъекций, пластырей, свечей. Рассмотрим более подробно медикаментозные методы лечения, которые врачи сегодня рекомендуют своим пациентам.
Нестероидные противовоспалительные средства. НПВС не содержат гормонов. Их главное назначение – устранить боль, уменьшить воспалительную реакцию. Они не влияют на скорость патологического процесса и не контролируют его, но хорошо убирают такие сопутствующие симптомы, как острая боль и местное повышение температуры. Обычно НПВС принимают в виде таблеток или наносят в виде кремов или мазей на больную область. При тяжелых состояниях лучший способ введения – инъекции непосредственно в пораженный сустав.
Показания для применения НПВС: артриты всех типов, артроз, синдром Рейтера, остеоартроз, боли после хирургического вмешательства на суставах. Эти препараты помогают быстро обезболить беспокоящую область, если принимать их в нужных дозировках. Длительное применение НПВС в корректных дозировках возможно после консультации с врачом.
Глюкокортикоиды. Эти лекарства обладают обезболивающим, противовоспалительным, противоаллергическим и иммунорегулирующим эффектами. При болях в суставах они применяются двумя способами:
- системно – посредством внутримышечных или внутривенных инъекций;
- локально – путем внутрисуставных инъекций.
К показаниям к применению относятся ревматоидный артрит, подагра, остеоартроз, синовит и другие состояния, сопровождающиеся сильной болью. Глюкокортикоиды считаются второй линией лечения после НПВС, если они оказываются недостаточно эффективными по прошествии двух недель. Применение глюкокортикостероидов возможно только в соответствии с рекомендацией врача по указанной им схеме
Относительными противопоказаниями для использования глюкокортикоидов считаются язвенная болезнь, сахарный диабет, сердечная недостаточность, артериальная гипертензия, эпилепсия. Но даже при перечисленных противопоказаниях возможно применение глюкокортикостероидов строго под наблюдением врача, если потенциальная польза от лечения превышает риск развития нежелательных явлений.
Хондропротекторы. Эти лекарства относятся к средствам с недоказанной эффективностью и безопасностью. В их состав включены биологически активные добавки, которые теоретически должны замедлять течение болезни, однако на практике получить нужные результаты пока не удалось.
Физиотерапевтические методы лечения
В арсенал методов врачей входят также стимуляция электрическим током, холодо- и теплотерапия, ультразвук. Их эффективность во многом зависит от причины и стадии заболевания. В некоторых случаях физиотерапия позволяет вернуть поврежденным суставам подвижность и уменьшить болезненность.
Хирургические методы лечения
При значительных разрушениях суставов может потребоваться операция, чтобы восстановить анатомию органа. Чаще всего больным проводят гемиартропластику (частичную пересадку кости) или полную замену сустава путем протезирования. Грамотно проведенное хирургическое вмешательство избавляет от боли, восстанавливает функции сустава и возвращает пациенту трудоспособность. Обычно к хирургическим методам лечения прибегают на последних стадиях заболевания.
Лечебная физкультура
ЛФК часто назначается врачами после операций на суставах и в качестве составной части комплекса лечения болей в суставах. Лечебная физкультура под контролем специалиста помогает решать сразу несколько задач:
- поддерживать подвижность сустава на должном уровне;
- постепенно увеличивать силу мышц и укреплять связки;
- развивать гибкость тела и контролировать вес;
- повышать выносливость сердечно-сосудистой системы.
Физиотерапия
Физиотерапевтические процедуры назначают, когда основной этап реабилитации завершен. Их действие направлено на улучшение кровообращения и лимфотока в больной спине. Это способствует снятию отека, воспалению, улучшает поставку питательных веществ к больной зоне. Результат – быстрое заживление тканей, восстановление мышц, нервных волокон.
В большинстве случаев врач назначает несколько процедур, которые улучшают действие друг друга. Это:
- Электромиостимуляция – электрическая стимуляция нервов и мышц, направленная на улучшение их работы.
- Ионофорез – ток малой силы и напряжения подается через электроды. Его действие направлено на улучшение состояния гладких мышц, кровеносных сосудов. Также с помощью процедуры можно доставить лекарства в более глубокие слои кожи.
- Магнитотерапия – воздействие на организм с помощью магнитных полей, что способствует улучшению нервных, иммунных, обменных процессов.
- УВЧ – воздействие на организм высокочастотного магнитного поля, что повышает проницаемость кровеносных сосудов. Улучшается проникновение к больной области питательных веществ, иммунных клеток. Это стимулирует рост, развитие и заживление тканей после удаления грыжи.
- Лазеротерапия – воздействие на больную область пучка концентрированного света, что способствует прогреванию мягких тканей, улучшению кровотока, заживлению больного участка.
- Диадинамотерапия – лечение током разной частоты, что оказывает обезболивающий эффект, улучшает обмен веществ, работу нервов и мышц.
Каждый курс физиотерапии состоит из 10-15 сеансов. Лечение можно продолжить после небольшого перерыва, если есть медицинские показания.
Мануальная терапия, массаж
Методы мануальной терапии, прежде всего – массаж, улучшат состояние мышц, нервной ткани. С их помощью можно:
- быстро восстановить объем движений;
- стимулировать регенерацию тканей;
- убрать неврологическую симптоматику, которая часто сохраняется после операции.
Массаж назначают не раньше третьего этапа реабилитации после операции грыжи позвоночника, иначе можно повредить недавно зажившие ткани. Хороший эффект дает сочетание мануальной терапии с другими физиотерапевтическими процедурами. Массаж должен проводить квалифицированный специалист, что подтверждается медицинским дипломом, отзывами, комментариями клиентов.
Корсет и шейный воротник
Корсет и шейный воротник — фиксирующие аксесуары, которые нужно носить после операции по удалению поясничной и шейной грыжи
Если была операция на межпозвоночную грыжу поясничного отдела, реабилитация предусматривает ношение полужесткого корсета. Если грыжа была в верхней части спины, нужен воротник Шанца.
Задача фиксирующих аксесуаров:
- правильно распределить нагрузку, снизив давление на шейный, грудной или поясничный отделы позвоночника;
- защитить спину от перегрузки;
- предупредить резкие движения;
- снизить болевые ощущения;
- быстрее восстановиться после операции.
Корсет и/или воротник надевают, выполняя ЛФК, занимаясь домашней работой. По отзывам, они очень помогают во время пеших прогулок, на работе. Когда врач разрешит ездить в машине за рулем, без корсета также не обойтись.
Надевают корсет и снимают, лежа на спине. Носить надо его не меньше 2 мес. после операции от 3 до 6 часов в сутки, а снимать – только на ночь и перед дневным отдыхом. Если врач разрешил выходить на работу, уточните у него, сколько часов надо быть в корсете. Постоянно носить его нельзя, поскольку слишком сильно ослабнут мышцы спины, что плохо отразится на работе опорно-двигательного аппарата.
Диета
В период реабилитации особое внимание уделяйте диете. Организм извлекает из продуктов питательные вещества, которые идут на построение клеток
Поэтому пища должна быть полезной, легкоусвояемой.
Мясной бульон, хрящи, холодец – природный аналог хондопротекторов, которые укрепляют ткани межпозвоночного диска, не допускают рецидива грыжи. Также продукты должны содержать клетчатку, витамины A, B, C, D, фосфор, марганец, калий, кальций. Именно поэтому включите в меню продукты их содержащие:
- нежирное мясо;
- субпродукты – почки, сердце, печень, мозги;
- яйца;
- орехи;
- бобовые;
- овощи, фрукты;
- мед;
- кисломолочные продукты.
Откажитесь от пищи, которая способствует набору веса, что создает нагрузку на позвоночник. Диетологи не рекомендуют жирные, маринованные, соленые, копченые продукты, советуют ограничить сладости.
В период реабилитации важно соблюдать диету
Рекомендации для пациентов, желающих ускорить срастание костей и восстановление организма после перелома:
- Избегайте курения и употребления продуктов табака, которые замедляют процесс срастания кости
- Ваше питание должно быть сбалансированным и содержать необходимые питательные элементы, такие как белок, витамины и микроэлементы. Это даст организму энергию и строительный материал для восстановления поврежденной кости
- Питание содержать большое количество кальция, необходимого для строительства костной ткани.
- Прием болеутоляющих препаратов должен быть только по назначению врача, так как некоторые противовоспалительные препараты могут подавлять процесс срастания кости.
- Для успешного восстановления необходимо много отдыхать, так как организм тратит много сил на выздоровление и должен восстанавливаться
Статья предназначена исключительно для информирования о заболевании и о тактике его лечения и реабилитации. Обязательно проконсультируйтесь с врачем относительно методов лечения и реабилитации применительно к Вашей ситуации.
Что делать?
Если человек прошел все необходимые обследования и понял, что причиной холодных рук и ног не являются определенные заболевания, можно также попробовать справиться с данной проблемой самостоятельно.

- Контрастные обливания отлично улучшают кровообращение. Однако тут нужно помнить о том, что начинать процедуры нужно с небольшого контраста температур, постепенно увеличивая его. Резкое вхождение в такой режим жизни может стоить человеку здоровья.
- Справиться с холодными конечностями может массаж или растирания кожи. Такие действия также отлично улучшают кровообращение.
- Спорт является еще одним средство борьбы с холодными руками и ногами. А все потому, что он не только улучшает кровообращение, но еще и позитивно влияет на состояние организма в целом. Так, во время занятия спортом человеческое тело выделяет большое количество тепла, способное обогреть все, даже пальцы рук и ног.
- Теплые напитки. Если у человека в зависимости от температуры окружающей среды становятся холодными руки и ноги, можно попробовать согреться напитками. Чаще всего предпочтение отдают горячему чаю или кофе. Если же человек находится на улице, согреть не только руки и ноги, но и весь организм можно при помощи глинтвейна (теплое вино).
- В холодное время года нужно правильно подбирать обувь и одежду. Так, все предметы обихода не должны сковывать движений и быть слишком тесными. К тому же, обувь и одежда должны быть изготовлены из натуральных материалов.
- В летнее время нужно как можно чаще отдыхать у открытых водоемов. Это необходимо для того, чтобы улучшить терморегуляцию организма. Ведь перепады температур отлично тренируют организм и в холодное время года помогают телу быстрее адаптироваться на улице.
- Еще один довольно-таки действенный способ, как можно справиться с холодными руками и ногами – регулярно принимать рыбий жир. Он способен повышать стойкость организма к холоду. Если же холодные руки и ноги вызваны низким уровнем гемоглобина в крови, в таком случае нужно в больших количествах употреблять гранатовый сок и тыкву.
Артроскопия: о достоинствах метода
Долгое время традиционное открытое оперативное вмешательство было единственным вариантом решения проблем с коленными суставами, однако сегодня это вмешательство постепенно отходит на второй план, уступая место такой эффективной и щадящей альтернативе, как метод артроскопии.
Артроскопическое лечение травм колена является более предпочтительным вариантом благодаря малой травматичности, возможности обеспечить максимально точный уровень диагностики, возможности минимизировать время реабилитации. Сразу после проведения артроскопии пациент может начинать ходить, без костылей, при этом очень часто двигательную активность коленного сустава нет необходимости ограничивать даже гипсовыми шинами, что, в свою очередь, снижает риск атрофии мышц.
Услуги найшей клиники по данному направлению:
Лечение коленных суставов
Повреждения менисков, повреждение крестообразных связок, повреждение коллатеральных связок, патология синовиальных складок, удаление инородных тел коленного сустава, лечение патологии надколенника, лечение дефектов хряща, лечение артроза коленного сустава (гонартроза)
Повреждение мениска коленного сустава – виды лечения
Лечение разрыва коленного мениска
Разрыв крестообразной связки – лечение и операция
Лечение мениска коленного сустава
Разрыв коленных связок
Лечение артроза коленного сустава 3 степени
Операции на передней крестообразной связке колена
Лечение разрыв заднего рога мениска
Артроскопия мениска коленного сустава
Лечение повреждения латерального мениска коленного сустава в Москве
Артроскопия крестообразной связки коленного сустава
Операция разрыва передней крестообразной связки
Cтоимость операции на крестообразную связку
PRP терапия суставов
Гиалуроновая кислота для коленного сустава
Лечение артроза коленного сустава уколами гиалуроновой кислоты
Укол в сустав колена гиалуроновой кислотой
Частичный разрыв передней крестообразной связки
Частичный разрыв задней крестообразной связки
Разрыв задней крестообразной связки колена
Травма мениска
Травма медиального мениска
Кинезиотейпирование коленного сустава
Артроз 1 степени коленного сустава: лечение
Артроз 4 стадии: лечение
Лечение коленных связок
Локальная инъекционная терапия
Надрыв мениска коленного сустава у детей: лечение
Операция по замене коленного сустава
Параартикулярная блокада
Перевязка послеоперационных ран
Пункция коленного сустава
Снятие швов
Тейпирование суставов
Тейпирование боковой связки колена
Тейпирование колена
Тейпирование коленного сустава при артрозе
Ударно-волновая терапия коленного сустава
Ортез на коленный сустав
Повреждение связок колена
Разрыв боковой связки коленного сустава
Хондромное тело
Отек колена
Причины селфхарма
Один из наших самых сильных природных инстинктов — инстинкт самосохранения. Почему же люди начинают делать нечто столь противоестественное — калечить собственное тело и причинять себе боль? Причин может быть множество, и прежде всего, это вышеупомянутые факторы риска.
-
Тяжелые психические расстройства: депрессия, биполярное аффективное расстройство, шизофрения. При таких заболеваниях эмоции и переживания, которые испытывает пациент, могут быть настолько сильны и болезненны, что он неспособен самостоятельно с ними справиться, и чтобы хоть как-то пережить эти невыносимые ощущения, люди часто наносят себе телесные повреждения.
-
Нейроотличности. И при синдроме дефицита внимания и гиперактивности, и при расстройствах аутистического спектра люди часто нуждаются в стимминге (повторяющихся действиях) либо аутостимуляции. Скажем, если человек с СДВГ оказался в условиях, когда нужно долго сидеть на одном месте, он ищет хоть какой-то выход своей гиперактивности и начинает, например, расковыривать руки. У людей аутистического спектра нанесение себе повреждений может быть способом отвлечься от сенсорной перегрузки и попытаться успокоиться и сосредоточиться.
- Трудности эмоциональной регуляции. Эти проблемы часто возникают в период полового созревания, когда молодые люди только учатся понимать и контролировать свои эмоции и у них не всегда это получается (в том числе за счет изменения гормонального фона и дозревания коры головного мозга). Но иногда сложности с управлением эмоциями проявляются не только в связи с естественными физиологическими процессами, но и вследствие различных патологий — например, при пограничном расстройстве личности.
Чаще всего самоповреждающее поведение выполняет три основные функции:
1. Совладать с сильной эмоцией. То есть перевести эмоциональную боль в физическую и таким образом эффективнее с ней справиться. Всем нам понятно, что делать с синяком или порезом, а вот с душевной болью — далеко не всегда, особенно если чувство зашкаливает.
2. Попытаться почувствовать хоть что-то. При депрессиях, сенсорных перегрузках, деперсонализации пациент зачастую плохо ощущает собственное тело, возникает «болезненное отупение», которое расценивается как довольно неприятное чувство. Самоповреждение помогает вернуть ощущение контакта со своим телом и контроля над ним.
3. Наказать себя. Если человек страдает от собственной никчемности, одиночества, испытывает чувство вины и стыда, нанесение самоповреждений как бы помогает расплатиться за собственные ошибки.
К чему приводит селфхарм
К сожалению, иногда самоповреждения бывают чреваты довольно неприятными последствиями для здоровья и внешности. Порезы могут инфицироваться, воспаляться и гноиться, оставлять шрамы. Более того, иногда повреждения наносятся в труднодоступных местах (часто для того, чтобы их легче было скрыть от других людей), что может быть смертельно опасно, так как самовредитель может легко задеть жизненно важные сосуды и нервы.
Кроме того, селфхарм подвергается довольно сильной стигматизации в обществе, особенно по сравнению с манипуляциями над собственной внешностью (такими как пирсинг или нанесение татуировок) или определенными религиозными и духовными практиками (стояние на гвоздях, ношение вериг), хотя и то, и другое тоже связано с получением болезненных ощущений. Боясь порицания со стороны окружающих, люди часто избегают обращаться за помощью, что может привести к еще более серьезным последствиям.

Общие правила использования
Существуют конкретные правила для наложения жгута на отдельные участки тела. Ниже приведена общая информация, которая может быть использована во время оказания первой помощи.
Жгут следует применять только в том случае, если вы не смогли устранить кровопотерю другими методами. В идеале любой контакт с кровью/другими биологическими жидкостями должен осуществляться в перчатках. Абсолютно все слизистые (глаза/рот/поврежденные участки тела) необходимо защитить от инфекционного заражения, но в критических ситуациях медицинские принадлежности редко находятся под рукой. Вместо них можно использовать полиэтиленовый пакет, пленку, файл от бумаг и все, что поможет снизить риск инфицирования.
Перед наложением жгута постарайтесь максимально согнуть конечность пострадавшего, чтобы прижать артерию или прямо надавить на рану. Перечень действий зависит от интенсивности кровопотери и ее расположения. Так вы сможете частично приостановить отток жидкости и успешно наложить жгут. Чтобы избежать омертвения или ущемления кожи – обязательно прикройте пораженный участок одеждой, полотенцем, марлей, бинтом или любой другой чистой тканью.
Жгут накладывают выше места кровотечения (к примеру, на бедро при ранении стопы). Правило не действует только при травматической ампутации конечности. В этом случае жгут располагают как можно ближе к поврежденному участку. Жгутирование предплечья или голени считается малоэффективным. Сосуды в этих частях тела залегают слишком глубоко, поэтому даже сильное натяжение жгута не поможет остановить кровопотерю.
Время нахождения жгута на конечности ограничено. В теплое время года оно не должно превышать 60 минут, в холодное – 30, но врачи советуют ограничиться 30-40 минутами вне зависимости от сезона. Если за это время скорая не успевает приехать, допускается ослабить жгут на 10 минут для восстановления кровотока. В течение этих 10 минут следует прижать поврежденную артерию пальцами, после чего повторно установить жгут.
Если есть возможность – прикрепите к жгуту записку, на которой будет зафиксировано время и дата его наложения с точностью до минуты. Аналогичную надпись можно оставить на лбу или других видимых участках тела. Эта информация может спасти жизнь пострадавшему и помочь врачам определить дальнейшие действия.
Каждый пострадавший нуждается в обезболивании. Установка и ослабление жгута приносит невыносимую боль, которая усиливается травмой, полученной во время происшествия. Во время вызова скорой помощи уточните время ожидания бригады и согласуйте вопрос обезболивания. Постарайтесь создать максимально комфортные условия пострадавшему до приезда медиков. Укройте его одеждой или одеялом (даже в теплое время года), помогите занять удобную позицию и успокоить человека, если он находится в сознании.
Распространенные ошибки при использовании жгута
Медики выделяют несколько основных ошибок во время оказания первой помощи:
- наложение жгута без соответствующих показаний;
- фиксация узла на обнаженной коже, что приводит к ущемлению и омертвению тканей;
- слишком слабая фиксация, не влияющая на интенсивность кровопотери;
- слишком сильная фиксация, которая приводит к травмированию тканей;
- неправильное наложение жгута, при котором сдавливается только вена, что ведет к усилению кровопотери, отечности, покраснению и посинению кожи;
- неправильно подобранный участок тела для наложения жгута;
- отсутствие информации о времени оказания первой помощи;
- перекрытие жгута повязкой.
Как определить, что жгут установлен правильно? Кровотечение прекратится, кожа побледнеет, пульсация периферически расположенных артерий конечности исчезнет.