Холецистит хронический — симптомы и лечение
Содержание:
- 4.Лечение
- Стадии желчнокаменной болезни
- Симптомы Хронического холецистита:
- Народные методы
- Профилактика
- Профилактика и ключевые симптомы
- Как лечить хронический холецистит без образования камней
- Когда необходимо хирургическое лечение?
- Диета
- Симптомы холецистита
- Клиническая картина сиаладенита
- Что провоцирует / Причины Хронического холецистита:
- Холецистит – диагностика
- Бывают ли осложнения?
- Стадии калькулезного холецистита
- Профилактика и рекомендации по стилю жизни
- Холедохолитиаз
- Методы диагностики холецистита
- Острый калькулезный – холецистит диета
- Методы диагностики желчнокаменной болезни
- Кто в группе риска
- Диагностика желчекаменной болезни
- Диагностика
- Калькулезный холецистит – диета при обострении
4.Лечение
При небольших размерах и значительной подвижности конкрементов иногда удается вызвать их самостоятельную эвакуацию (применяют прогревания и средства стимуляции слюноотделения). Однако эффективность консервативных методов невысока и малопредсказуема. Чаще ставится вопрос о хирургическом удалении камня или всей железы в целом. Учитывая обильную васкуляцию и иннервацию, а также развитие необратимых гистологических изменений в наиболее запущенных и далеко зашедших случаях, – такое вмешательство всегда является весьма сложным и рискованным в плане последствий.
Поэтому обратиться к врачу следует при первом же появлении описанного выше дискомфорта или болевого синдрома.
Стадии желчнокаменной болезни
I Стадия — начальная или предкаменная
На этой стадии можно выявить густую неоднородную желчь в желчном пузыре, формирование билиарного сладжа, наличие замазкообразной желчи, сочетание замазкообразной желчи с микролитами.
Если приступить к лечению
Возникает возможность нормализации реологических свойств желчи. Можно воспрепятствовать процессу камнеобразования и дальнейшего развития болезни.
Пациентам с выявленной I стадией показана консультация врача гастроэнтеролога-гепатолога:
- для определения тактики лечения
- для контроля свойств желчи, функций желчного пузыря и желчевыводящей системы
II Стадия — формирование желчных камней
На этой стадии в ходе обследования выявляется наличие желчных камней:
- в желчном пузыре, в общем желчном протоке, в печеночных протоках
- по количеству конкрементов: одиночные, множественные
- по составу: холестериновые, пигментные, смешанные
Определяется клиническая картина — в какой форме проявляется заболевание:
- латентное (скрытое) течение заболевания
- болевая форма с типичными желчными коликами
- диспепсическая форма (пациент жалуется на ощущение тяжести или чувство распирания в области правого подреберья)
- желчнокаменная болезнь протекает под маской других заболеваний
Если приступить к лечению
Возникает возможность растворить холестериновые камни, не прибегая к оперативному вмешательству. Можно предотвратить осложнения.
Пациентам показана консультация врача гастроэнтеролога-гепатолога для назначения лечения.
При наличии показаний врач гастороэнтеролог-гепатолог назначит совместную консультацию с хирургом для определения дальнейшей тактики лечения.
III Стадия — хронический рецидивирующий калькулезный холецистит
При частых обострениях заболевания показана совместная консультация врача хирурга и гастроэнтеролога-гепатолога для решения вопроса об оперативном лечении и специальной подготовки к операции.
Симптомы Хронического холецистита:
Особенности клинических проявлений. В клинической картине хронического холецистита выделяют болевой, диспепсический, холестатический, астеновегетативный и интоксикационный синдромы, обусловленные воспалительным процессом и дисфункцией пузыря. Для обострения ХБХ характерен болевой синдром в правом подреберье. Боль может быть длительной или приступообразной, имеет широкую иррадиацию, чаще ориентированную в правую половину грудной клетки, спину, возникает после погрешности в диете, психического стресса, перемены положения тела, физических перегрузок. В ряде случаев болевой синдром возникает спонтанно, его развитию сопутствуют лихорадка, явления слабости, кардиалгии. Частыми, но неспецифическими жалобами являются диспепсические расстройства: тяжесть в брюшной полости, отрыжка, тошнота, горечь во рту, метеоризм, запоры.
В настоящее время выделяют несколько клинических вариантов хронического холецистита:
- Кардиальный вариант, характеризующийся нарушениями сердечного ритма, электрокардиографическими изменениями (зубец Т) при хорошей переносимости физических нагрузок.
- Артритический вариант, проявляющийся артралгиями.
- Субфебрильный вариант — затяжной субфебрилитет (37-38 °С) около 2 нед с периодическими познабливаниями и симптомами интоксикации.
- Неврастенический вариант проявляется симптомами неврастении и вегетативнососудистой дистонии в виде слабости, недомогания, раздражительности, бессонницы. Может наблюдаться интоксикация.
- Гипоталамический (диэнцефальный) вариант сопровождается пароксизмами тремора, повышением АД, симптомами стенокардии, пароксизмальной тахикардией, мышечной слабостью, гипергидрозом.
При физикальном обследовании можно обнаружить различную степень желтушности кожи и слизистых, болезненность в точках пузыря и области печени, напряжение мышц в области правого подреберья, в ряде случаев увеличение печени и желчного пузыря.
Народные методы
Не стоит путать народные методы с самолечением. Использование натуральных компонентов лежит в основе терапии. Большинство препаратов содержат растительную основу. Таблетированные лекарства просты в применении, имеют аналогичное действие трав. Но заваривать эти компоненты самостоятельно нельзя, высокая концентрация причинит вред здоровью.
В домашних условиях можно готовить отвар зверобоя, бессмертника, мяты. Эффективней действуют настои сбора трав с полевым хвощом, шалфеем, спорышем и душицей. В аптеках продаются готовые пакетированные чаи.
Если у вас обострение калькулезного холецистита не откладывайте посещение больницы. После развития гнойных или обструктивных осложнений, единственный вариант лечения холецистэктомия.
В нашем медцентре проводиться устранение любых проявлений данного заболевания. Вы можете пройти консультацию в «Клинике ABC». Для записи вам необходимо воспользоваться телефоном или формой обратной связи на сайте. Администратор подберет наиболее удобное для вас время визита.
Приводим сравнительную таблицу цен на данную процедуру клиник г. Москвы*.
*В соответствии с Федеральным законом о рекламе, мы не указываем название клиник.
Профилактика
Для предупреждения развития заболевания необходимо:
- контролировать массу тела;
- рационально питаться — дробное питание, небольшими порциями, 5-6 раз в день, с ограничением употребления жареных, жирных, копченых продуктов;
- исключить алкоголь, курение;
- регулярно посещать врача для профилактического обследования и своевременного выявления заболевания.
Если диагноз “хронический холецистит” уже поставлен, для предупреждения обострений нужно регулярно проходить профилактическое обследование, которое может включать в себя:
- общий анализ крови;
- С-реактивный белок;
- АЛТ, АСТ, гамма-ГТ в крови;
- осмотр гастроэнтерологом или терапевтом;
- УЗИ органов брюшной полости.
Профилактика и ключевые симптомы
Профилактика холецистита направлена на нормализацию обмена веществ, моторной и секреторной функции. Поэтому способствует стабилизации всей системы пищеварения. Разделяйте прием пищи на 5-6 раз дробными порциями. Исключите жирные, острые, жареные продукты. Употребляйте 1,5-2 литра жидкости в день.
Пройдите диспансерное обследование, чтобы выявить сопутствующие заболевания:
- гастрит
- язва желудка
- цирроз печени
- вирусный гепатит
- сахарный диабет
- панкреатит
Лечение ЖКТ и правильное питание уменьшают влияние провоцирующих факторов. К группе риска относятся люди с ожирением, беременные, женщины старше 50 лет.
Даже если проявления неспецифические, нужно обратиться к гастроэнтерологу. Расстройство стула, тошнота, отрыжка ― общие признаки. На область поражения указывает место боли ― правое подреберье. К специфическим симптомам относится:
- Желтушность склер, кожи, слизистых.
- Зуд кожи.
- Моча цвета пива.
- Белый кал.
- Печеночная колика.
Острый хронический калькулезный холецистит сопровождается болезненным спазмом, отдающим в правое плечо, под лопатку, шею. Желтуха, зуд становятся выраженными, так как нарастает интоксикация. Присоединяется головная боль, замедление пульса, падение АД. Тошнота переходит в непрерывную рвоту горечью.
Нельзя ставить грелку на правое подреберье, тепло поспособствует воспалению. Вызовите скорую помощь, примите спазмолитики, но не другие обезболивающие, они смажут клиническую картину, но не уберут спазм. Не медлите с экстренным лечением. Острые камни травмируют стенки, протоки органа вплоть до разрыва. Закупорка холедоха провоцирует водянку, эмпиему.
Запишитесь на прием по телефону+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Как лечить хронический холецистит без образования камней
Лечение является длительным. Его цель – подавить инфекцию, снять воспалительные процессы, повысить защитные силы организма, устранить дискинетические процессы, улучшить обмен веществ. Основа лечения бескаменной формы – диета, составленная с учетом особенностей пациента. Для борьбы с инфекцией врачи назначают антибиотики, для стимулирования образования желчи – холеретики, и так далее. Кроме этого, врачи рекомендуют:
- физиотерапевтические процедуры;
- фитотерапию;
- курсы минеральных вод.
Чем лечить хронический холецистит
Основа медикаментозного лечения бескаменного холецистита – прием лекарств. Пациентам назначаются:
- Антибиотики – препараты для устранения инфекции. Если болезнь без осложнений, рекомендованы Фромалид, Эритромицин, Таривид, Ципринол. При обострении патологических процессов назначается внутримышечное введение Цефазолина, Клафорана. Примерный курс лечения антибиотиками составляет от 1 недели.
- Спазмолитики для устранения спазмов, купирования приступов боли. Могут использоваться препараты прямого действия: Но-шпа, Папаверин, но они воздействуют на все ткани с гладкими мышцами, на сосудистую стенку. При холецистите эффективнее лекарства с миотропным эффектом: Дицетел, Дюспаталин. Если боли сильные, могут назначить Анальгин, Дротаверин. Длительность лечения препаратами – несколько недель.
- Холеретики для стимуляции образования желчных кислот. Врачи выписывают такие лекарства из этой группы, как Аллохол, Хофитол, Силимар, Дехолин.
- Холекинетики, стимулирующие желчевыделение. Это могут быть таблетки: Ксилит, Сульфат магния, Тыквеол.
Диета
Рациональное питание при хроническом холецистите – необходимое условие для предотвращения дальнейшего развития до калькулезной формы. Для больных предусмотрена специальная диета № 5. Основные принципы и правила при хроническом холецистите:
Продукты нужно запекать, варить или готовить на пару.
Следует есть в одно и то же время небольшими порциями 5-6 раз в день.
Важно соблюдать оптимальную пропорцию углеводов, жиров, белков.
Рекомендуется пить от 1,5 л воды за день.
Для профилактики запоров можно проводить разгрузочные дни, садиться на короткие моно-диеты.
В день разрешено есть не более 3,5 кг еды, включая воду, супы.
Важно увеличить потребление клетчатки.
Максимально допустимая суточная калорийность еды – 2000 ккал.
Следует ограничить употребление сахара (разрешено до 50 г в день), соли (не более 10 г за сутки).
При хроническом течении под запретом газировка, какао, крепкий чай, кофе, все виды алкоголя.
В меню при хроническом холецистите нельзя включать следующие продукты и блюда:
- грибы;
- редис, редьку, чеснок, лук;
- бульоны, сваренные на рыбе, мясе, грибах;
- мясные субпродукты, утку, гуся, свинину, баранину;
- консервы;
- специи, перец;
- сладости.

Народные средства
Чтобы вылечить хронический бескаменный холецистит, облегчить симптомы, предотвратить осложнения, можно обратиться к методам народной медицины. Их используют только в периоды ремиссии и лишь после консультации с врачом. Для улучшения работы желчного пузыря активно применяются настои и отвары трав, обладающие противомикробным, оздоравливающим действием. Вот несколько рецептов при бескаменном холецистите:
- Натереть корни хрена, разбавить с 4 стаканами горячей воды. Полученную смесь держать 24 часа, далее поставить в холодильник. Принимать после процеживания трижды в день по 50 г перед едой. Хреновая настойка отлично усиливает работу желчного пузыря при холецистите, нормализует работу кишечника.
- Приготовить напиток, состоящий из соков моркови, свеклы, алоэ, редьки черной. Добавить по 0,5 литра водки и меда. Смешать, перелить в большую банку, закрыть крышкой и закопать в землю. Через 14 дней достать, поместить в холодильник, пить по 1 ст. ложке до употребления пищи. Во время лечения при дефекации будет выходить застойная желчь.
Когда необходимо хирургическое лечение?
Но если размер и число камней в желчном пузыре повышают риск механической закупорки желчного протока, воспаления желчного пузыря, особенно, когда у пациента уже развивалась ранее картина острого холецистита, врач может предложить выполнить операцию по удалению желчного пузыря
Важно, чтобы она была выполнена в «холодном» периоде, вне обострения воспалительного процесса.. Разумеется, в острой ситуации, когда пациент обращается за медицинской помощью в связи с обострением калькулезного холецистита, и высока вероятность развития грозных осложнений, показано удаление желчного пузыря, наполненного камнями, в экстренном порядке.
Разумеется, в острой ситуации, когда пациент обращается за медицинской помощью в связи с обострением калькулезного холецистита, и высока вероятность развития грозных осложнений, показано удаление желчного пузыря, наполненного камнями, в экстренном порядке.
Стандартом лечения желчнокаменной болезни является хирургическое удаление желчного пузыря — холецистэктомия. Раньше подобные операции выполнялись через большой разрез в правом подреберье, нередким осложнением которого являлось образование послеоперационных грыж. Послеоперационный период после таких операций составлял от 5 до 7 дней, а период реабилитации до нескольких месяцев.
В настоящее время с развитием лапароскопических методик эта операция выполняется через несколько маленьких проколов на передней брюшной стенке, на которые в конце операции накладываются узловые или косметические швы.
Также возможно выполнение этой операции через один прокол в пупочной области, используя специальную однопортовую систему (SILS порт), которая позволяет добиться еще лучшего косметического результата. Как правило после таких операций период восстановления достаточно короткий, не более 1-2 дней, что позволяет человеку как можно быстрее вернуться к привычному образу жизни.
Обнаруженные в желчном пузыре камни любого размера и в любом количестве — повод для консультации с врачом-хирургом для выбора оптимальной тактики лечения.
Диета
Важной частью лечения и профилактики холецистита является соблюдение диеты. Рекомендуется кушать до шести раз в день, причем в последний раз за два часа до сна. Меню строится на сокращении потребления жирной пищи, богатой холестерином
Рекомендуется исключить красное мясо, птицу, сало, субпродукты, яичный желток, масло
Меню строится на сокращении потребления жирной пищи, богатой холестерином. Рекомендуется исключить красное мясо, птицу, сало, субпродукты, яичный желток, масло.
Вместо этого для большего часть блюд использовать овощи, мясо кролика, белую постную рыбу. Полезна морковь, болгарский перец, сухофрукты, дыня, тыква.
В день нужно пить до полутора литров жидкости. Минеральную воду пьют за полчаса до приема пищи. Она должна быть без газа.
Запрещены сладости, копчености, жареные продукты. Исключается газировка, алкоголь. Все овощи, ягоды, фрукты употребляются только в переработанном виде.
Все блюда должны иметь комнатную температуру. Спровоцировать сокращение сфинктера могут холодные блюда.
Из меню убирают продукты, которые содержат красители, консерванты.
Симптомы холецистита
Иногда болезнь может протекать без симптомов (в хронической или латентной форме). Пациенты ощущают некоторые недомогания, но не могут сформулировать проблему. Гораздо чаще наблюдаются четкие признаки холецистита.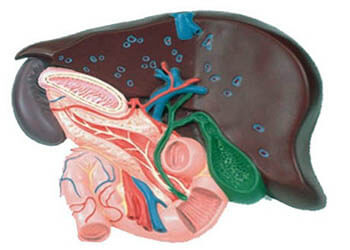
От того, как сильно выражено проявление заболевания, зависит тактика врача, план обследования и, непосредственно, само лечение холецистита у взрослых. К клиническим проявлениям болезни относят:
- Ощущение тупой или острой боли в правой части живота под ребрами, иррадирующей в шею, в область правого плеча или лопатку;
- Метеоризм;
- Горечь во рту;
- Тошноту и/или рвоту;
- Различные расстройства стула;
- Ощущение тяжести в верху живота;
- Плохую переносимость жирной, кислой и острой пищи;
- Синдром интоксикации, сопровождающийся слабостью, повышением температуры, ухудшением аппетита, ломотой в мышцах.
Если после обильного застолья, физического или эмоционального перенапряжения вы наблюдаете у себя вышеописанные симптомы, то, возможно, у вас холецистит.
Клиническая картина сиаладенита
Во многих случаях воспаление способно вовлекать в патологический процесс околоушные железы, что объясняется спецификой анатомического строения человека. В более редких случаях специалисты отмечают сиаладенит «малых», подчелюстных и подъязычных слюнных желез.
Симптоматика острого сиаладенита
При остром сиаладените пораженная слюнная железа может увеличиваться в размерах с заметным уплотнением собственной консистенции. Клиническая картина такова:
- Локальная припухлость окружающих железу мягких тканей;
- Заложенность ушей (может отсутствовать);
- Сниженная секреция слюны. Реже случается усиление слюноотделения;
- Среднеинтенсивные боли, которые усиливаются при глотании, жевании, повороте головы;
- Гиперемия слизистой оболочки около устья выводящего протока слюнной железы;
- Неоднородная слюна с примесью гнойного содержимого.
Болезненность нередко сопровождается «отдачей» в висок или ухо, в отдельных случаях пациент теряет способность к открытию рта. Острый сиаладенит способен дополняться лихорадочным состоянием и ухудшением общего состояния человека. Если при серозном воспалительном процессе в момент пальпации специалист выявляет инфильтрат слюнной железы, то, если гной уже начал расплавлять стенку уплотнения, отмечается движение жидкости (флюктуация).
Особым признаком поражения выводящих протоков железы – хронического сиалодохита – считается ретенция (задержка) слюноотделения в период обострения недуга. Проявляется выделением слизистого содержимого и болезненными коликами в области слюнной железы.
Сиаладенит в острой стадии
Симптоматика хронического сиаладенита
При хроническом сиаладените отмечается перемежение периодов обострения и ремиссии (улучшения самочувствия пациента). В случае обострений специалист обнаруживает припухлость в области пораженной железы. Пациенты могут жаловаться на слабовыраженную болезненность в процессе жевания или ощупывания железы, а также на неприятный привкус и сухость во рту.
Что провоцирует / Причины Хронического холецистита:
Заболевание, как правило, вызывается условнопатогенной микрофлорой: эшерихией, стрептококком, стафилококком, реже протеем, синегнойной палочкой, энтерококком. Встречаются случаи ХБХ, вызванные патогенной микрофлорой, шигеллами, брюшнотифозными палочками, тифопаратифотифозными палочками, дрожжевыми клетками и грибами. В настоящее время большая роль в развитии холециститов отводится гепатотропным вирусам А, В, С, D, E, F. В литературе дискутируется вопрос о роли и месте паразитарной инвазии в развитии данной патологии.
Распространенность. По данным Л. М. Тучина и соавт. (2001), распространенность холецистита среди взрослого населения Москвы в 1993-1998 гг. возросла на 40,8 %. В этот же период времени имел место также рост заболеваемости холециститом на 66,2 %.
Холецистит – диагностика
Для первичной диагностики этого заболевания используются следующие лабораторные исследования:
- для выявления признаков воспалительного процесса – общий анализ крови;
- для определения уровня билирубина, его фракций, а также таких показателей, как уровень холестерина, щелочной фосфатазы и трансминазы – анализ крови на биохимию (как правило, их уровень – умеренно повышен);
- с целью выявления признаков сахарного диабета – анализ крови на сахар;
- для проведения дифференциальной диагностики с целью исключить почечные заболевания – общий анализ мочи;
- для определения наличия аскарид и лямблий – анализ гала яйца гельминтов;
- бактериологическое и микроскопическое лабораторное исследование желчи;
- анализ крови на лямблиоз (иммуноферментативный);
- для определения наличия панкреатита – анализ кала на эластазу 1.
Инструментальные виды диагностики:
| № | Полезная информация |
|---|---|
| 1 | ультразвуковое исследование брюшной полости. Позволяет определить, утолщены ли стенки желчного пузыря (при холецистите величина такого утолщения превышает 4-ре миллиметра), а также определить сгущение и застой (так называемый «сладж»), присутствие в желчном пузыре камней, а также его деформацию |
| 2 | УЗИ после желчегонного завтрака. Позволяет выявить признаки дискинезии этого органа |
| 3 | дуоденальное многофракционное зондирование (только, если в желчном пузыре нет камней), с посевом желчи и микроскопическим обследованием |
| 4 | рентгенологическое обследование органов брюшной полости, проводимое с целью выявления камней |
| 5 | фиброэзофагогастродуоденоскопия (ФЭГДС) |
| 6 | электрокардиограмма (ЭКГ). Необходима с целью дифференциальной диагностики, чтобы исключить заболевания сердечно-сосудистой системы |
| 7 | КТ и МРТ (в особо сложно диагностируемых случаях) |
При наличии показаний необходимы консультации:
- если есть подозрение на возможные осложнения – врача-хирурга;
- с целью исключить возможные заболевания сердечно-сосудистой системы – кардиолога;
- если есть необходимость проведения у пациентов женского пола коррекции гормонального фона – гинеколога;
- в случае необходимости рациональной психотерапии – врача-психотерапевта.
УЗИ диагностика холецистита
Бывают ли осложнения?
По этиологии осложнения делятся на инфекционные и обтурационные. Первые сопровождаются локальным или генерализованным нагноением органа. При прорыве гнойной субстанции, воспаляется брюшная полость, есть риск сепсиса (заражения крови). Различают 7 перитонеальных последствий:
- Флегмона.
- Гангрена.
- Эмпиема.
- Перивезикальный инфильтрат.
- Перивезикальный абсцесс.
- Местный перитонит.
- Разлитой перитонит.
Затяжное течение хронического холецистита без надлежащего лечения в 7% случаях заканчивается раком желчного пузыря.
Приступ калькулезного холецистита вызывается обтурацией, реже спазмом мускулатуры. Подвижный камешек может вызвать непроходимость пузырного протока, стеноз большого дуоденального сосочка 12-перстной кишки. Попав в устье, он не поменяет свою локализацию. Достать его можно лишь хирургическим путем. Если этого не сделать, случится водянка.
Стадии калькулезного холецистита
На первом этапе – предкаменном — происходит загущение желчи и появление микролитов в желчном пузыре. Это долгий процесс, как правило, имеющий латентный характер течения. Бескаменная стадия заболевания по большей части обратима.
На второй стадии начинают образовывать твердые конкременты. Далее заболевание перерождается в хроническую форму с частыми обострениями.
Третья стадия – самая опасная. Длительные и стойкие нарушения в работе желчного пузыря ведут к развитию осложнений различной степени тяжести. В данном случае решение проблемы – своевременное хирургическое лечение холецистита.
Профилактика и рекомендации по стилю жизни
- Соблюдение режима, диеты: прием пищи каждые 3-4 часа, исключать длительные периоды голодания, выпивать достаточное количество жидкости за сутки. Составить правильную программу питания поможет врач диетолог.
- Исключить жирные и жареные блюда, копченые продукты, крепкий алкоголь.
- Включить в рацион пищевые волокна.
- Ведение активного образа жизни, занятия физкультурой.
- Привести индекс массы тела к нормальному значению.
- Не сбрасывать быстро вес, делать это постепенно.
- По возможности исключить прием препаратов, способствующих камнеобразованию (оральные контрацептивы, антибиотики, фибраты).
- При наличии сахарного диабета стараться удерживать его в стадии компенсации.
Холедохолитиаз
Итак, предположим, что у больного имеются конкременты в желчных
протоках. Чем это грозит? Прежде всего — закупоркой общего
печеночного или общего желчного протока и развитием механической
желтухи. Желто-коричневый цвет желчи обусловлен большим содержанием
в ней особого вещества — билирубина, являющегося продуктом
распада отработавшего свой срок основного пигментного белка
эритроцитов гемоглобина. Основной путь выведения билирубина
из организма — кишечник. Именно из-за билирубина окрашивается
кал.
Другой, менее эффективный путь для билирубина наружу — моча.
Желтый цвет мочи обусловлен также наличием в ней особых форм
билирубина. Если билирубин не находит путь наружу вместе с
желчью, то он сначала накапливается в печени, а затем и в
крови. Превысив предельную концентрацию в плазме крови, этот
токсический продукт начинает накапливаться в коже и слизистых
оболочках организма и усиленно выделяться почками. Больной
желтеет, при этом кал не окрашивается билирубином и становится
белесым. Моча, напротив, приобретает насыщенный коричневый
цвет.
Методы диагностики холецистита
Диагноз устанавливается на основании осмотра пациента, общей клинической картины, лабораторных исследований и УЗИ органов брюшной полости.
Лабораторная диагностика
Для диагностики холецистита проводятся следующие лабораторные исследования: общий и биохимический анализ крови, общий анализ мочи, микроскопические и бактериологические исследования желчи.
УЗИ органов брюшной полости
УЗИ является основным методом инструментальной диагностики холецистита.
УЗИ брюшной полости позволяет выявить утолщение стенок желчного пузыря, застой и сгущение желчи, обнаружить камни и деформацию желчного пузыря.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Острый калькулезный – холецистит диета
Острое течение данной патологии характеризуется значительным воспалительным процессом слизистой оболочки органов гепатобилиарной системы. При этом диетические рекомендации являются достаточно строгими, они направлены на уменьшении функциональной нагрузки на печень и желчевыводящие пути. Такая диета при калькулезном холецистите и примерное питание включают:
- Исключение жирной, жареной, острой пищи, маринадов.
- Отказ от приема мясных бульонов, которые провоцируют усиленное выделение желчи.
- Преимущественный прием продуктов растительных питания, а также нежирных сортов мяса, приготовленных на пару.
- Из молочных продуктов рекомендуется нежирный творог, который защищает клетки печени (гепатоциты) от повреждения.
- Исключается прием алкоголя, кофе, крепкого черного чая, которые значительно повышают функциональную нагрузку на гепатоциты и структуры гепатобилиарной системы.
Рекомендуется дробный, но частый прием пищи, не менее 5-ти раз в течение дня. Блюда должны быть приготовлены на пару или сварены. Желательно включать рыбу (нежирные сорта), нежирные сорта мяса, крупы (гречка, рис), овощи и фрукты. Такая более строгая диета продолжается до стихания острых проявлений патологического процесса.
Методы диагностики желчнокаменной болезни
При появлении первых признаков дискомфорта в правом подреберье следует обратиться к врачу-гастроэнтерологу. Необходимо будет пройти обследование, включающие лабораторные и инструментальные исследования.
Общий анализ крови
При желчнокаменной болезни внимание обращается, прежде всего, на такие показатели общего анализа крови, как количество нейтрофилов в крови и СОЭ. Повышение количества нейтрофилов (нейтрофильный лейкоцитоз) и СОЭ говорит о развитии воспалительного процесса (остром холецистите).. Биохимический анализ крови
Биохимический анализ крови
Биохимический анализ крови используется для оценки состояния печени (такие показатели, как АЛТ, АСТ, билирубин, белок, щелочная фосфатаза, СРБ)
При желчнокаменной болезни это важно, так как камень может перекрыть желчный проток и вызвать холестаз (застой желчи), что может привести к повреждению печени.. Общий анализ мочи
Общий анализ мочи
Наиболее важным показателем общего анализа мочи при желчнокаменной болезни является билирубин.
УЗИ органов брюшной полости
УЗИ органов брюшной полости и, в частности, желчного пузыря позволяет обнаружить камни в желчном пузыре и пузырном протоке (их размер и расположение). Камни в общем жёлчном потоке с помощью УЗИ удаётся разглядеть не всегда. Исследование также способно выявить воспаление или деструкцию стенок желчного пузыря, расширение внутри- и внепечёночных жёлчных протоков. УЗИ является базовым методом диагностики ЖКБ (желчнокаменной болезни).
Эндоскопическая ретроградная холангиопанкреатография
В некоторых случаях данных УЗИ недостаточно (например, если есть основания предполагать наличие камней в общем жёлчном протоке). И тогда требуются дополнительные инструментальные исследования. Для уточнения диагноза часто применяется метод эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ), предполагающий введение рентгенконтрастного вещества во внепечёночные жёлчные протоки с помощью эндоскопического оборудования. Далее проводится рентгенографическое исследование, выявляющее камни.
Магнитно-резонансная томография (МРТ)
В настоящее время всё большее применение находит МРТ-холангиография, информативность которой сравнима с ЭРХПГ.
МРТ-холангиография является неинвазивным методом. Введения контрастного вещества не требуется. Метод позволяет получать компьютерную реконструкцию трехмерного изображения желчных путей.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Кто в группе риска
Факторы риска хронического холецистита были условно объединены в правило «4F»:
- ожирение, метаболический синдром («fat») — связаны с повышением секреции холестерина в желчь и снижением моторики;
- женский пол («female») — эстрогены (женские половые гормоны) мобилизируют холестерин из тканей и повышают его секрецию в желчь;
- возраст («forty») — риск развития заболевания повышается с возрастом начиная с 40 лет, это связано с нарушением соотношения холестерина и желчных кислот в желчи;
- фертильность («fertility») — риск развития холецистита повышается на фоне беременности, особенно при повторных беременностях (вероятность камнеобразования увеличивается в 10–11 раз); билиарный сладж (плотная, густая, содержащая включения желчь) образуется у 20-30 % беременных, камни — у 5-12 %, однако зарегистрированы случаи спонтанного растворения камней после родов.
Помимо этих факторов риска, выделяют:
- сахарный диабет II типа — риск повышен в 3 раза;
- семейная предрасположенность — риск образования камней повышен в 4-5 раз;
- этнические факторы;
- прием некоторых лекарственных препаратов (цефтриаксон, препараты заместительной гормональной терапии, клофибрат);
- хронические инфекции желчных путей, гельминтозы;
- быстрое похудение, бариатрические вмешательства — вероятность развития желчекаменной болезни более 30 %;
- снижение моторики желчного пузыря с формированием билиарного сладжа — при голодании, беременности, под влиянием лекарств (в частности, октреотида).
Диагностика желчекаменной болезни
Понятно, что при развитии выраженных болей или желтухи Ваше
обращение к врачу неизбежно в самые краткие сроки.
Вам необходимо обратиться к хирургу для диагностики возможной
желчекаменной болезни. Также если у Вас периодически появляются
горечь во рту, вздутие живота, ощущение дискомфорта в животе,
пожелтение склер, то все вышеперечисленное составляет малые
признаки хронического холецистита.
После сбора ваших жалоб и анамнеза любой хирург в первую
очередь должен направить вас на ультразвуковое исследование
органов брюшной полости.
УЗИ в настоящее время является базой диагностики ЖКБ. Это
исследование, выполненное на современном оборудовании, в умелых
руках позволяет не только обнаружить камни в желчном пузыре,
но и оценить степень воспалительных изменений стенок желчного
пузыря, заподозрить наличие у больного бессимптомного холедохолитиаза,
оценить состояние тканей печени и поджелудочной железы и даже
дать ориентировочный прогноз эффективности консервативной
терапии в острой ситуации.
Диагностика
В период обострения в анализе крови появятся признаки воспаления: увеличение числа лейкоцитов и доля палочкоядерных форм, ускорение СОЭ, вырастет уровень билирубина, появится С-реактивный белок, увеличатся трансаминазы. При ремиссии кровь может никак не реагировать.
При УЗИ определяются деформации и утолщение стенок желчного пузыря, меняется структура желчи. Самый информативный метод — комбинированная с УЗИ эндоскопия — ультрасонография. Во время процедуры отлично видна и стенка пузыря и функционирование общего желчного протока, легко взять желчь на анализ.
Дуоденальное зондирование — получение разных порций желчи на исследование — классика диагностики холецистита, в желчи под микроскопом ищут признаки инфекционного агента и высевают её на питательную среду, посмотреть, что растёт и как реагирует на антибиотики.
В некоторых случаях прибегают к рентгенологическому исследованию, когда по выделению контрастного вещества с желчью в динамике смотрят её накопление и выведение. Аналогичное выделение контраста совмещают с эндоскопией.
Компьютерная томография даёт характеристику не только самого пузыря, но и окружающих структур, хотя далеко не все камни в просвете пузыря можно увидеть, некоторые камни не задерживают рентгеновские лучи, поэтому не видны. Но при КТ хорошо видны сосуды и протоки в трёхмерном изображении. Аналогичный результат достигается при МРТ, только без вредного облучения.
Калькулезный холецистит – диета при обострении
Обострение (рецидив) течения воспалительного патологического процесса желчного пузыря с наличием нерастворимых компонентов его полости развивается вследствие присоединения вторичной бактериальной инфекции, смещения нерастворимых образований с повреждением слизистой оболочки структур гепатобилиарной системы, а также нарушением процесса нормального выведения желчи. Поэтому диетические рекомендации во время обострения практически такие же, как и при остром течении калькулезного холецистита.
Первые дни рецидива необходимо максимально исключить поступление пищи, рекомендуется некрепкий черный или зеленый чай с сахаром и галетным печеньем. Затем на следующий день рацион можно несколько расширить.
Также важно параллельно с диетическими рекомендациями выполнять мероприятия консервативной терапии. Если установлен диагноз калькулезный холецистит, диета является обязательным условием его дальнейшего эффективного лечения








