Геморрагическая киста яичника
Содержание:
- Виды кист
- Клиническая картина
- Диагностические мероприятия
- Что такое киста яичника?
- Воспаление придатков (сальпингоофорит) и тубо-овариальный абсцесс
- Может ли при кисте яичника быть ложноположительный тест на беременность?
- Диагностика муцинозной цистаденомы
- Мультилокулярная киста
- Патогенез «бедного» ответа на стимуляцию
- Причины возникновения
- Может ли при кисте яичника быть задержка менструации?
- Виды кисты зуба
- Поликистоз почек
- Как лечить синдром поликистозных яичников?
- Причины развития муцинозной цистаденомы
Виды кист
Специалисты классифицируют кисты, исходя из их строения и причины появления. Различают функциональные кисты, органические, параовариальные, эндометриоидные.
Функциональные кисты
Функциональная киста похожа на пузырь с жидким водянистым или серозным содержимым. Развивается из-за неправильной работы яичника и нарушения менструального цикла. Особенность функциональной кисты в том, что она существует достаточно короткое время (до 3-х месяцев), не опасна для здоровья и в большинстве случаях рассасывается сама по себе.
Самые распространенные виды функциональных кист: лютеиновая и фолликулярная.
Лютеиновая киста появляется после овуляции в результате застаивания большого количества жидкости в желтом теле.
Фолликулярная киста возникает, если фолликул не прошел физиологические преобразования, т.е. по каким-то причинам не смог разорваться. Фолликул остается, продолжает расти и превращается в кисту с жидким содержимым. Обычно до больших размеров не вырастает и рассасывается самостоятельно, но в редких случаях может достигать 10 сантиметров и больше.
1
Диагностика кисты яичника
2
УЗИ малого таза

3
Общий анализ крови
Органические кисты яичника
Органическая киста яичника (эндометриоидная, муцинозная, дермоидная) — разновидность кисты, однако на самом деле это опухолевидное образование с потенциальной возможностью малигнизации. Является показанием для хирургического лечения.
Эндометриоидная киста возникает в результате эндометриоза яичника. Как и эндометриоз в целом, это непонятное загадочное заболевание. Предположительно, клетки эндометрия, отторгающиеся во время менструации, прикрепляются к яичнику и начинают расти, образовывая включения в виде кист различных размеров. Эндометриоидная киста яичника является показанием для оперативного лечения, за исключением рецидивирующих вариантов при размере менее 3 см.
Муцинозная киста внутри заполнена муцином — слизеподобной жидкостью. Часто достигает больших размеров (несколько десятков сантиметров) и имеет несколько камер.
Дермоидная киста яичника считается врожденным образованием (нарушается процесс закладки органов и тканей еще в утробе матери). Содержимое такого виды кисты самое разнообразное — так называемые зачатки эктодермы (жир, волосы, кожа, кости, зубы и т.д.). При достижении больших размеров может проявлять себя болями в животе и пояснице, нарушениями мочеиспускания и дефекации. Дермоидные кисты яичника склонны к воспалению, не исключен перекрут ножки кисты. Нередко такие кисты являются показанием для срочной операции.
Параовариальная киста появляется из придатка яичника, встречаются кисты разных размеров. Основный признак такой кисты — прозрачные и тонкие стенки, оплетенные кровеносными сосудами. Образуется в возрасте 20 — 40 лет.
Клиническая картина
Развитие кистозного компонента может развиваться около нескольких лет и никак не проявляться симптоматически. На появление невыраженных, но неприятных признаков кисты лечение нужно осуществлять сразу, так как лечение опухоли после значительного ее разрастания будет довольно сложным. По мере роста киста оказывает сильное давление на соединительные ткани вокруг, поэтому ее рост носит стремительный характер. На снимках киста походит на небольшое сферическое образование. Основными проявлениями считаются:
появление сильных пульсирующих болей; отечность и покраснение десны в зоне поражения; ощущение подвижности зуба; чувство распирания в апикальном пространстве; неприятный запах изо рта: длительное сохранение субфебрильной температуры тела.
Раннюю кисту можно диагностировать на рентгеновском обследовании, а поздние этапы развития выявляют уже при визуальном осмотре полости рта пациента. Обычно подозрение на наличие кистозной полости оправдывается.
Диагностические мероприятия
Наличие интракраниального образования значительных размеров невролог может заподозрить на основании данных неврологического статуса пациента и клинической симптоматике. В этом случае больной направляется на обследование к офтальмологу и отоларингологу для проверки зрения и слуха. Специалисты проводят офтальмоскопию, аудиометрию, периметрию и визометрию. При выраженной гидроцефалии на офтальмоскопии отмечаются застойные диски зрительных нервов.
Посредством направления пациента на эхо-энцефалографию можно диагностировать у него повышенное внутричерепное давление. Если у больного отмечаются эпилептические пароксизмы, его дополнительно отправляют на электроэнцефалографию.
Крайне важно дифференцировать полость с жидкостью от опухоли, абсцесса и гематомы. Сделать это только на основе собранных клинических данных не представляется возможным
А потому, для четкой постановки диагноза неврологи применяют нейровизуализирующие методы диагностики.
Посредством проведения ультразвукового исследования можно диагностировать отдельные виды врожденных кист еще на этапе внутриутробного развития плода. После рождения до закрытия большого родничка младенца проводится нейросонография, позволяющая поставить правильный диагноз. Во взрослом периоде для визуализации кисты головного мозга больной направляется на магнитно-резонансную или компьютерную томографию головы.
МРТ и КТ проводится с контрастом для того, чтобы дифференцировать кисту от опухоли. Полость с жидкостью не способна накапливать в себе контрастное вещество в отличие от опухоли.
После постановки диагноза важно постоянное наблюдение пациента с кистозным образованием. На регулярных обследованиях врач отслеживает объемы кисты в динамике
Если киста является следствием перенесенного инсульта, дополнительно проводятся обследования сосудов: УЗДГ, МРТ и КТ сосудов, дуплексное сканирование.
Что такое киста яичника?
Эта патология заключается в появлении в яичнике доброкачественного новообразования, состоящего из четко выраженной оболочки, заполненной жидким или кашеобразным содержимым. В зависимости от причин появления выделяют следующие виды кисты:
- Функциональная. Такая киста образуется у женщин детородного возраста (реже – климактерического) из фолликулов яичника при нарушении процесса овуляции (например, из-за гормонального сбоя). При этом яйцевой мешок не рассасывается, давая выход созревшей яйцеклетке, а сохраняется и увеличивается в объеме. Функциональная киста в большинстве случаев доставляет только дискомфорт и не угрожает здоровью женщины. В течение примерно 2-3 менструальных циклов она самостоятельно уменьшается в размерах, рассасывается и пропадает.
- Органическая. Киста этого типа уже не проходит сама собой и является полноценной патологией. От функциональной она отличается более плотной стенкой и различными типами содержимого. Единственным способом ее лечения является аккуратная операция по удалению кисты яичника с сохранением неповрежденной ткани органа (насколько это возможно).
Механизм появления органической кисты бывает различным, что также обуславливает и разницу в строении ее подвидов – например:
- дермоидная разновидность (тератома) образуется из-за нарушения процесса эмбриогенеза в яичнике и представляет собой капсулу, содержащую нетипичные для этого органа ткани – волосы, кожу, зубы, кости, иногда даже зачатки полноценных органов;
- эндометриоидная киста образуется из-за заноса клеток маточного эндометрия в яичники, в ее полости содержится характерная темно-коричневая густая жидкость, состоящая из старой менструальной крови;
- паровариальная киста образуется из тканей связочного аппарата яичников, может располагаться около самих яичников или ближе к маточным трубам.
Причинами появления кисты яичника могут быть:
случайные или насильственные травмы, неосторожное хирургическое вмешательство и т. д.;
гормональные сбои, вызванные приемом медицинских гормонов, контрацептивов, нарушениями питания, различными заболеваниями, стрессом;
воспалительные заболевания органов малого таза, вызванные инфекционными возбудителями, воздействием негативных факторов внешней среды (например, холодом);
различные обменные нарушения – в частности, сахарный диабет.. В подавляющем большинстве случаев киста является доброкачественным образованием, не угрожающим жизни женщины
Однако, при отсутствии лечения она может вызвать следующие осложнения:
В подавляющем большинстве случаев киста является доброкачественным образованием, не угрожающим жизни женщины. Однако, при отсутствии лечения она может вызвать следующие осложнения:
- Разрыв кисты. Это нарушение целостности оболочки, из-за которого ее содержимое попадает в брюшную полость. В зависимости от типа новообразования, его размера и других факторов разрыв может сопровождаться как незначительной болью, так и тяжелым шоком.
- Перекручивание кисты. В этом случае новообразование не лопается, однако перекручивается связка, которая соединяет пораженный яичник с маткой. Из-за этого нарушается кровоснабжение органа, что приводит к его атрофии и, как следствие, нарушению репродуктивной функции.
- Малигнизация. Это трансформация кисты из доброкачественной в злокачественную. Малигнизация происходит достаточно редко и зависит от типа новообразования, его размера и других факторов. Чаще всего перерождается в злокачественную опухоль муцинозная киста, отличающаяся высоким темпом роста.
- Воздействие на окружающие органы. Увеличиваясь в размерах, киста яичника воздействует на маточные трубы и матку, мочевой пузырь, кишечник. Это часто приводит к дискомфорту, боли, нарушению мочеиспускания, дефекации, репродуктивной функции.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Очевидно, что патологию, способную потенциально привести к таким осложнениям, необходимо лечить. Вылечить функциональную кисту довольно просто: она либо проходит сама, либо с помощью медицинских препаратов. С органической кистой ситуация сложнее – как правило, медикаментозная терапия в этом случае неэффективна. Единственным способом ее удалить остается хирургическое лечение.
Воспаление придатков (сальпингоофорит) и тубо-овариальный абсцесс
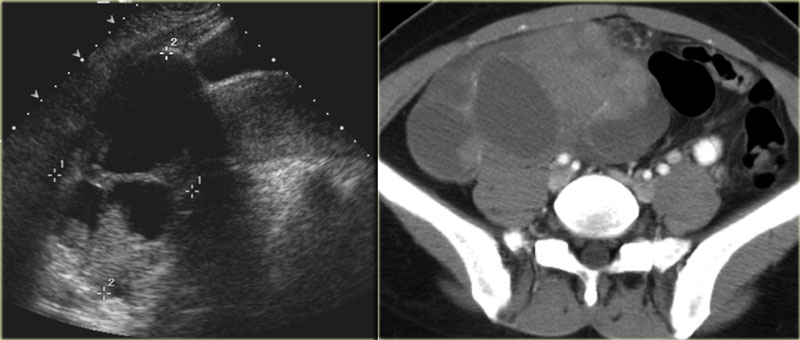
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.

На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.

На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
Может ли при кисте яичника быть ложноположительный тест на беременность?
Гинекологи утвердительно отвечают на этот вопрос – киста яичника действительно может быть причиной положительного теста при отсутствии беременности. Но обычно вторая полоска в тесте при этом проявляется слабо, недостаточно ярко.
Однако если разбираться в проблеме, обычно выясняется, что такой результат обусловлен не кистой, а кистомой – гормонально активной опухолью на яичнике. УЗИ не может отличить кисту от кистомы, которая продуцирует гормоны, которые вполне могут исказить результат теста, поэтому врач, проводивший ультразвуковое обследование, любое объемное полостное образование называет в заключении кистозным образованием. А его в просторечии чаще всего называют просто кистой.
Однако если УЗИ выявило новообразование, и на этом фоне тест на беременность после задержки менструации показывает положительный результат, это серьезный показатель того, что женщине стоит пройти дополнительные обследования, чтобы исключить подозрение на злокачественную опухоль.
Кроме кистомы, повлиять на некорректный результат теста могут другие факторы:
- Неправильное применение теста
- Применение теста с прошедшим сроком годности, поврежденной упаковкой или подвергавшегося неправильному хранению
- Внематочная беременность
- Нерегулярный менструальный цикл (если нет установленного срока между менструациями, то не стоит всерьез рассматривать использование теста как метода определения беременности)
- Использование противозачаточных препаратов
- Нарушения функционирования яичников
Диагностика муцинозной цистаденомы
При доброкачественных опухолях яичников большое значение имеет своевременная диагностика заболеваний, поэтому рекомендуется регулярно проходить обследование у гинеколога. Обнаружить муцинозную цистаденому можно с помощью следующих методов исследования:
- Бимануальное исследование — выявляются крупные новообразования, которые можно пропальпировать через брюшную стенку.
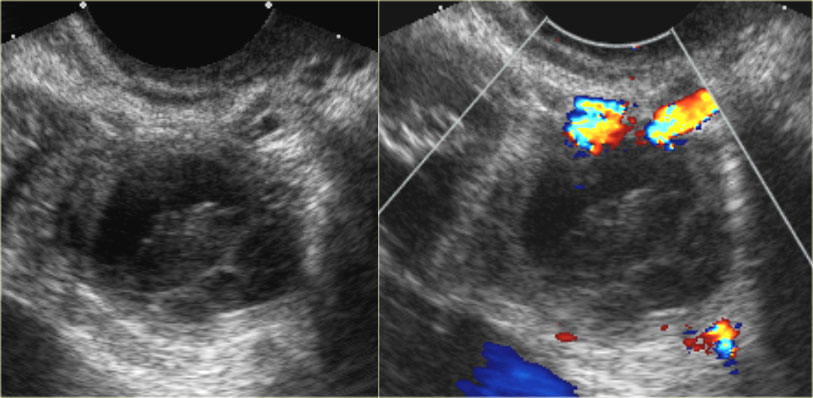
- УЗИ органов малого таза. С помощью этого метода можно не только обнаружить новообразование, но и определить его размеры, структурные особенности, место локализации.
- Анализ на онкомаркеры СА-125+HE4 с подсчетом индекса ROMA. Позволяет дифференцировать злокачественные новообразования и определить группу пациенток, нуждающихся в углубленном обследовании для исключения онкологии.
- МРТ и КТ — проводятся при муцинозных цистаденомах больших размеров, когда есть проблемы с идентификацией места происхождения опухоли.
- При подозрении на злокачественную трансформацию проводятся дополнительные методы исследования, например, колоноскопия, ФГДС, флюорография органов грудной клетки.
В ряде случаев окончательный диагноз можно поставить только после хирургического иссечения новообразования. В этом случае первым этапом проводится ревизия брюшной полости, смывы и срочное гистологическое исследование. По его результатам решается вопрос об объеме вмешательства.

Мультилокулярная киста
Мультилокулярная киста — крайне редкая аномалия, характеризующаяся замещением участка почки многокамерной, не сообщающейся с лоханкой кистой. Остальная часть паренхимы не изменена и нормально функционирует. Порок диагностируют с помощью УЗИ (рис. 9).
Рис. 9. УЗИ в В-режиме. Мультилокулярная киста почки.
На урограммах определяют дефект паренхимы с оттеснением или раздвиганием чашечек. На ангиограммах определяется бессосудистый дефект наполнения.
Необходимость в лечебных мероприятиях возникает лишь при развитии осложнений (нефролитиаза, пиелонефрита); при этом выполняют сегментарную резекцию почки или нефрэктомию. Обе эти манипуляции в нашем отделении выполняются минимально-инвазивным способом – лапароскопически или ретропериттонеоскопически. С Видео-презентациями, посвящёнными лапароскопической нефрэктомии и ретроперитонеоскопической нефрэктомии, лапароскопической декортикации кисты почки или ретроперитонеоскопической декортикации кисты почки можно ознакомиться в разделе – современные технологии в нашем отделении.
Патогенез «бедного» ответа на стимуляцию
Природой заложен простой механизм размножения: женщина 16-40 лет находится на пике здоровья, способна выносить, родить и «поднять на ноги» ребенка. В реальной жизни на женские репродуктивные функции влияет не только возраст.
Факт! Слабая реакция яичников встречается и у женщин возрастом до 35 лет, при условии, что в организме отсутствуют гормональные нарушения. Несмотря на нормальный по медицинским показателям овуляторный цикл, концентрацией «гормонов беременности» в пределах нормы и отсутствием патологий репродуктивных органов в такой возрастной группе созревает не более трех фолликулов (или ответ нулевой) в 20% случаев.
Не возрастные факторы слабой реакции
Конечно, возрастное истощение фолликулярного запаса яичников — одна из причин, по которым невозможно зачать ребенка в возрасте старше 40 (по заключению ВОЗ старше 49) лет. Однако возраст — не главный критерий при постановке диагноза. На сниженную способность к формированию и созреванию половых клеток могут повлиять:
- врожденные патологии (например, природная дисгенезия гонад, при которой организм не вырабатывает нормальное количество гормонов, способствующих созреванию яйцеклеток);
- аутоиммунная агрессивная реакция организма на антигены яичника;
- генетические отклонения, вызванные спецификой работы или образа жизни;
- противораковая терапия в анамнезе.
Подобные нарушения приводят к преждевременному истощению функции яичников и рассчитывать дозировку гонадотропинов для пациенток, проходящих подготовку к ЭКО, в такой ситуации следует особенно тщательно.
Важно! Ждать 100% результата (созревания достаточного количества фолликулов) в ходе одного протокола подготовки не стоит. Также не стоит впадать в панику, если врач-репродуктолог прервет курс
Подобрать наиболее эффективный «набор» стимулирующих препаратов и спрогнозировать реакцию половой системы на него с первого раза удается всего в 30% случаев.
Причины бедного ответа яичников у молодых женщин
У пациенток репродуктивного возраста (50% из которых молодые женщины до 30 лет) низкий ответ яичников может диагностироваться и по таким причинам:
- перенесенные операции яичников (например, при хирургическом удалении кисты);
- частые операционные вмешательства в органы малого таза, даже если при этом не затрагивались яичники;
- аутоиммунные заболевания (гипотиреоз, тиреоидит);
- дисфункции (сбои в гормональной системе), вызванные сахарным диабетом, заболеваниями почек или щитовидной железы;
- наличие наружного (генитального) эндометриоза;
- бесплодие идиопатического происхождения.
Причины возникновения
Основная причина образования кист — гормональные изменения в организме, связанные с эндокринными заболеваниями, дисфункцией яичников и прочими изменениями, например, возрастными.
Отмечено, что кисты часто возникают после абортов, стрессов и других травматических факторов. ВСе причины возникновения кист до сих пор точно не изучены, но известно, что их провоцируют:
- воспалительные процессы в яичниках;
- половые инфекции;
- эндометриоз яичников – болезнь при которой клетки матки (эндометрия) попадают в яичниковую ткань;
- врожденные аномалии развития половой системы;
- прерывания беременности, особенно приведенные методом хирургического выскабливания;
- лишний вес;
- болезни обмена веществ;
- дисбаланс половых гормонов.
Может ли при кисте яичника быть задержка менструации?
Задержка менструации также является одним из основных симптомов кисты яичника. Сопутствующие симптомы для диагноза кисты яичника можно посмотреть в предыдущем разделе статьи.
В целом у женщин нередко встречаются нерегулярные менструальные циклы, что может быть обусловлено множеством причин. Обычно длительность цикла составляет от 21 до 35 дней. Считается, что задержка до 5 дней не является причиной для опасений, свыше этого времени – уже рекомендация проконсультироваться со своим гинекологом.
Очень часто нарушения менструального цикла и задержки менструаций вызывают функциональные кисты яичника (фолликулярная и киста желтого тела). Дело в том, что клетки, из которых состоят эти кисты, производят гормон прогестерон. Если он производится в чересчур больших количествах, то его эффект на организм во второй фазе цикла продлевается вплоть до задержки менструации (гормональный фон не может обеспечить своевременное отторжение эндометрия) или наоборот – кровотечения (из-за неравномерного отторжения эндометрия матки).
Часто задержки менструации начинают происходить за несколько месяцев до появления кисты, когда уже запущен патологический процесс формирования. Поэтому гинекологи часто прогнозируют скорое обнаружение кисты яичника, если менструации начали задерживаться без видимых причин и проблем со здоровьем. И задержки при этом необязательно должны быть долгими – 7 дней уже считаются опасным сигналом.
Именно поэтому при малейшем подозрении будет не лишним пройти гинекологический осмотр. Не стоит бояться, если врач порекомендует хирургическое удаление кисты яичника. Лучше сделать это своевременно щадящим методом лапароскопии и сохранить работоспособность яичника и репродуктивную функцию, чем игнорировать проблему и заработать проблемы со здоровьем, наименьшей из которых будет бесплодие.
Виды кисты зуба
- Кистогранулема – это смесь кисты и гранулемы. Образование данного типа происходит во время превращения гранулемы в кисту. Нередко специалисты не выделяют данную разновидность, относя ее к гранулемам.
- Гранулема – представляет собой образование грануляционных тканей в зоне верхней части корней зуба. Провоцируется разрастание ткани из-за воспалительных процессов в корне. Специалисты отмечают, что в своей практике сталкивались с 10-миллимитровыми гранулемами, которые на рентгене выглядели как кисты.
- Киста – это капсула с плотной оболочкой, внутри которой содержится гной. Независимо от разновидности новообразования стратегия лечения не меняется и не требуется биопсия тканей.
Показания
Существует 7 показаний для удаления кисты и гранулемы:
- Отсутствие результатов при использовании терапевтических методов.
- Большой диаметр – более 1 сантиметра.
- Установленный штифт в корневых каналах, мешающий вновь выполнить пломбирование.
- Верхняя часть канала запломбирована не до конца.
- Неверная гигиена полости рта (воспаление будет расти дальше).
- Аномальный прикус.
- Повышенная нагрузка на зуб во время приема пиши.
Противопоказания
Среди противопоказаний нужно отметить:
- Беременность.
- Плохую свертываемость крови.
- Сердечно-сосудистые заболевания.
- Злокачественные опухоли.
- Психические расстройства.
Поликистоз почек
Поликистоз почек (поликистозная дегенерация, поликистозная болезнь) — наследственная аномалия, поражающая обе почки.
Патогенез
Развитие поликистоза связывают с нарушением эмбриогенеза в первые недели внутриутробной жизни, что приводит к несрастанию канальцев метанефроса с собирательными канальцами мочеточникового зачатка. Образующиеся кисты разделяются на гломерулярные, тубулярные и экскреторные. Гломерулярные кисты не имеют связи с канальцевой системой и поэтому не увеличиваются. Они встречаются у новорождённых и приводят к раннему развитию ХПН и скорой гибели ребёнка. Тубулярные кисты образуются из извитых канальцев, а экскреторные — из собирательных трубочек. Эти кисты неравномерно, но постоянно увеличиваются в связи с затруднением опорожнения.
При поликистозе почки значительно увеличены, деформированы за счёт многочисленных кистозных полостей различной величины. Скудные островки паренхимы сдавлены многочисленными, напряжёнными кистами.
Среди детей с поликистозом почек у 5% обнаруживают кистозные изменения печени, у 4% — селезёнки, реже — лёгких, поджелудочной железы, яичников.
Клиническая картина
Клиническое течение поликистоза почек зависит от выраженности и распространённости патологического процесса. У детей со злокачественным течением заболевание манифестирует уже в раннем возрасте и проявляется стойкой лейкоцитурией, транзиторной гематурией и протеинурией, гипоизостенурией. Нередко развивается артериальная гипертензия. Прогрессирующее течение заболевания приводит к быстрому развитию ХПН.
При относительно торпидном течении поликистоз проявляется в более старшем возрасте. Дети жалуются на тупые боли в пояснице, быструю утомляемость. При осложнённом течении выявляют признаки пиелонефрита и артериальной гипертензии. Тщательное изучение семейного анамнеза во многом облегчает постановку диагноза.
Диагностика
Поликистоз почек выявляют при помощи УЗИ, экскреторной урографии, МСКТ или ангиография.
На эхограммах в проекции почечной паренхимы обеих почек выявляют множественные эхонегативные тени, как правило, округлой формы и не связанные с коллекторной системой почек (рис. 5). При подозрении на поликистоз почек необходимо провести УЗИ печени, поджелудочной железы, яичников.
Рис. 5. Ультразвуковая сканограмма. Множественные кисты в паренхиме почки. Коллекторная система не расширена. Поликистоз.
На урограммах при сохранённой функции определяют увеличенные почки, удлинение и раздвигание шеек чашечек с колбовидной деформацией последних. Однако нередко на ранних стадиях урографическая картина не показательна (рис. 6).
Рис. 6. Экскреторная урография. Поликистоз.
Рис. 7 а, б. МСКТ. а) фронтальный срез; б) аксиальный срез.
На компьютерной томографии с контрастированием (КТ ангиография) выявляют истончение и обеднение сосудистой сети, раздвигание артериальных ветвей. Нефрограмма слабая, разреженная, контур почки нечёткий, бугристый (Рис. 7)
В обязательном порядке детям выполняется статическая нефросцинтиграфия для определения объема функционирующей паренхимы.
Дифференциальная диагностика
Дифференциальную диагностику следует проводить с другими кистозными поражениями почек и опухолью Вильмса. При этом необходимо иметь в виду, что поликистоз всегда характеризуется поражением обеих почек, в отличие от других кистозных аномалий. Отличить поликистоз от опухоли Вильмса позволяет компьютерная томография и ангиография. При наличии опухоли определяется увеличение только одного участка почки с повышением его васкуляризации.
Лечение
Поликистозная болезнь почек требует динамического наблюдения нефролога с обязательным проведением клинических, биохимических исследований крови и мочи и различных функциональных проб. Цели консервативного лечения — борьба с присоединяюшимся пиелонефритом, артериальной гипертензией, коррекция водно-электролитного баланса. В терминальной стадии ХПН используют заместительную терапию, гемодиализ и трансплантацию почки.
В случае быстрого увеличения кист в объёме возможно применение хирургического лечения — пункционное опорожнение кист с последующим склерозированием. как под ультразвуковым контролем, так и с помощью лапароскопической техники. Эта манипуляция уменьшает напряжение в кистозных полостях, улучшает кровообращение в сохранившихся участках паренхимы и стабилизирует состояние больного.
Прогноз
Прогноз при поликистозе зависит от клинического течения заболевания и тяжести сопутствующих осложнений (пиелонефрита, артериальной гипертензии, ХПН), хотя известны случаи и длительного (до 70 лет) выживания при доброкачественном течении заболевания.
Как лечить синдром поликистозных яичников?
Лечение синдрома поликистозных яичников ставит перед собой несколько целей, достижение которых определяет терапию как успешную:
- восстановление фертильности;
- решение косметических проблем и стабилизация внешней привлекательности;
- снижение массы тела и лечение осложнений СПКЯ (как то сахарный диабет второго типа, сердечнососудистые заболевания и т.д.)
Для лечения СПКЯ лучше использовать комплекс методов, которые могут включать в себя и медикаментозные, и немедикаментозные, и хирургические.
Немедикаментозное лечение СПКЯ применяется для снижения массы тела. Используемые программы мало отличаются прочих способов похудения, однако корректируется специалистом.
Примечательно, что умеренное или незначительное снижение веса сопровождается улучшением биохимических показателей, а спустя 4-6 месяцев наблюдается восстановление овуляторных процессов у 55-80% женщин. Не всегда мероприятия по снижению энергетической ценности питания и возрастанию физических нагрузок оказываются достаточными, и при несостоятельности таких методик целесообразно назначение лекарственных препаратов. Мероприятия по коррекции массы тела и вовсе не рассматриваются как обязательный подготовительный этап восстановления фертильности при ановуляторном бесплодии у пациенток с ожирением. Однако немедикаментозные процедуры по удалению нежелательных волос (различные методы эпиляции) могут быть использованы при лечении гирсутизма.
Тактика и поочередность применения терапевтических медикаментозных методов, выбор лекарственных препаратов или комбинации таковых определяются не только доминирующей симптоматикой, различными сочетаниями клинических признаков, но и предпочтениями самой пациентки. Например, в подростковом возрасте приоритетным может оказаться коррекция косметических проблем (акне и предупреждение гирсутизма) и регуляция менструального цикла; в репродуктивном возрасте больные сосредотачиваются на восстановлении фертильности (лечение ановуляторного бесплодия), а в позднем репродуктивном возрасте функция яичников может восстановиться самостоятельно, в то время как развиваются нарушения углеводного обмена, сахарный диабет второго типа или нарушение толерантности к глюкозе, и именно лечение диабета становится приоритетным.
Целью лечения ановуляторного бесплодия прежде всего является восстановление фертильности у женщины и, собственно, зачатие. Чтобы процессы были максимально приближенными к естественным необходима реализация следующих компонентов: индукция развития фолликула, овуляция, наступление и развитие одноплодной беременности. При смешанных формах бесплодия или необходимости предымплантационной диагностики целесообразно осуществление внутриматочной инсеминации и экстракорпорального оплодотворения. Проблемой оказывается тот факт, что при СПКЯ чувствительность яичников к препаратам, оказывающим стимулирующее действие на фолликулогенез, повышена, что определяет высокую вероятность гиперстимуляции яичников и развития многоплодной беременности.
Хирургическое лечение синдрома поликистозных яичников представлено каутеризацией яичников лапароскопическим доступом. Хирургическое вмешательство лапаротомическим доступом наделено риском развития спаечных процессов у 40-90% пациенток, однако наблюдается и восстановление овуляции у подавляющего большинства прооперированных женщин (80-90%). В конечном итоге вероятность наступления беременности оценивается в 50-60%. Более щадящими оказываются эндоскопические методы — они мало травматичны и позволяют избежать развития обширного спаечного процесса. Оперативное лечение СПКЯ назначается преимущественно при отсутствии эффекта от применения консервативных методов стимуляции овуляции.
Причины развития муцинозной цистаденомы
Точных причин развития муцинозной цистаденомы не установлено. Есть несколько теорий, выдвигающих предположения о происхождении доброкачественных опухолей яичников. Среди них наибольшую популярность получили гормональная, вирусная и генетическая.
Согласно гормональной теории, развитию муцинозной цистаденомы предшествует гиперэстрогения. Поскольку ткань яичника чувствительна к действию эстрогенов, она отвечает пролиферацией (делением), которая приводит к развитию опухоли.
Генетическая теория базируется на том, что у женщин, имеющих близких кровных родственников с доброкачественными опухолями яичников, вероятность развития данной патологии выше. И наконец, у пациенток, инфицированных вирусом простого герпеса и/или папилломы человека, вероятность развития муцинозной цистаденомы несколько выше, чем в популяции.
Кроме того, выделяют факторы риска, при наличии которых вероятность развития цистаденомы увеличивается:
- Нарушение гормональной функции яичников.
- Наличие хронических гинекологических заболеваний — эндометриты, воспалительные процессы.
- Нарушение менструального цикла.
- Наличие рака молочной железы в анамнезе.
- Наличие в анамнезе хирургических вмешательств на яичниках.
- Прерывание беременности, причем как самопроизвольное, так и медицинское.
- Наличие в анамнезе внематочной беременности.
Основную группу риска составляют женщины, находящиеся в периоде пременопаузы и менопаузы, имеющие вышеперечисленные факторы риска. В этой связи им рекомендуется регулярно посещать гинеколога для проведения обследования.