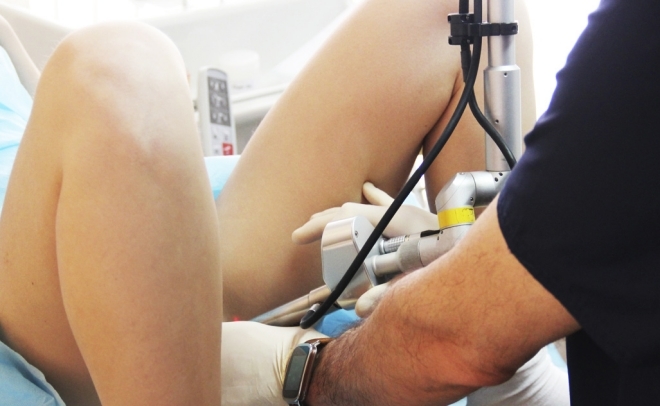
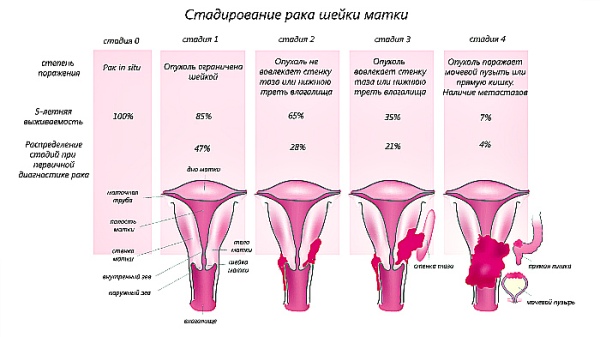
Конизация шейки матки
Содержание:
- Медицина и Красота на Павелецкой
- Подготовка и проведение операции
- Реабилитация после операции
- Резюмируем преимущества методики
- Подготовка к операции
- Показания и противопоказания к операции
- Возможные осложнения
- Рекомендации после диагностической гистероскопии
- Зачем делают конизацию шейки матки
- Плюсы и минусы
- Возможные осложнения
- Причины возникновения цервицита
- ✅Методы прижигания
- Принцип работы
- Процесс выполнения
- Проведение операции и ее особенности
- Методы лечения эрозии
- Показания и противопоказания к конизации шейки матки
- Возможные осложнения
- Реабилитация после операции
- Процесс выполнения
Медицина и Красота на Павелецкой
Медицинский центр Медицина и Красота на Павелецкой предоставляет услуги: гинекология, ведение беременности (выдача больничного и обменной карты), эндокринология, флебология, урология, андрология, пластическая хирургия, косметология (аппаратная, хирургическая, инъекционная, эстетическая), коррекция фигуры и веса, LPG, эпиляция, массажи (классический, лимфодренажный, косметологический) все виды анализов, УЗИ, 3D УЗИ, 4D УЗИ, эндоскопические методы исследования, функциональную диагностику, дуплексное сканирование. Центр находится в двух шагах от метро Павелецкая.
Подготовка и проведение операции
Операцию всегда предваряет обследование. Оно необходимо, чтобы убедиться в необходимости проведения конизации и выявить противопоказания, если таковые имеются.
Предварительное обследование включает:
- осмотр пациентки гинекологом;
- исследование флоры;
- мазок Папаниколау;
- анализы крови (на инфекции, общий, биохимический);
- ПЦР-диагностику;
- кольпоскопию.
Точный список необходимых диагностических мероприятий пациентки получают от врача. Исследования проводятся в собственной лаборатории «Линии жизни», отсюда высокая точность и оперативность результатов.
Конизацию предпочтительно делать сразу после менструации, на 5-6 день цикла. Как к ней подготовиться? Единственная рекомендация – не есть за 8 часов до вмешательства.
Как проходит конизация шейки матки?
Манипуляция занимает примерно 15 минут, проходит трансвагинально, с общим или местным обезболиванием. Сначала врач вводит во влагалище пациентки расширитель – для получения доступа к шейке матки. Следующий шаг – удаление хирургическим лазером конусообразного фрагмента эпителия. Пораженный участок удаляется за один раз и направляется в нашу лабораторию для гистологического исследования.
Когда процедура завершается, пациентка еще на несколько часов остается в клинике под наблюдением персонала. Потом мы отпускаем ее домой.
Реабилитация после операции
Конизация – малотравматичная операция, поэтому не предполагает длительной госпитализации. Уже через два или три часа пациентку отпускают домой. В послеоперационном периоде присутствуют выделения из влагалища, ноющие или тянущие боли в нижней части живота. Обильных выделений быть не должно. В норме они выглядят как мажущие коричневые выделения или бели слизистой консистенции с небольшими вкраплениями крови. Длиться такие явления могут от недели до трёх, как правило, прекращаются после следующей менструации.
Период реабилитации после операции проходит со следующими ограничениями:
-
исключаются вагинальные сексуальные контакты до разрешения лечащего врача;
-
отказ от использования гигиенических тампонов;
-
отказ от принятия ванн, допускается мытьё под душем без прямого воздействия на прооперированную область;
-
исключение значительной физической нагрузки, подъёма тяжестей;
-
отказ от посещения бассейна, бани сауны, купания в открытых водоёмах.
Нельзя принимать лекарства, которые влияют на свёртываемость крови.
Длительность реабилитационного периода в среднем составляет около трёх месяцев. В конкретном случае скорость восстановления зависит от выбранной методики, общего состояния здоровья женщины.
Поводом для обращения за врачебной помощью в период после операции являются:
-
обильные кровянистые выделения;
-
выраженная слабость;
-
плохое самочувствие;
-
рост температуры.
Резюмируем преимущества методики
- Получение качественного биологического материала для проведения гистологии.
- Щадящий характер вмешательства – процедура практически бескровная.
- Отсутствие необходимости ложиться в стационар, быстрота проведения операции.
- Легкий восстановительный период с минимальным отеком и совсем небольшим раневым отделяемым.
- Минимум болезненных ощущений в ходе операции и после нее.
- Заживление ткани без образования рубцов.
У радиоволнового лечения шейки матки много достоинств по сравнению с другими методиками локальной деструкции тканей. Насколько полно они будут реализованы, во многом зависит от врача, который проводит процедуру. Выбрав центр «Линия жизни», вы попадете в надежные руки!
Подготовка к операции
Конизацию делают сразу после окончания месячных, на первые или вторые сутки. В этот период резко возрастает уровень эстрогенов, что способствует быстрому делению эпителиальных клеток, а, следовательно, скорейшему заживлению прооперированного участка.
При подготовке за месяц до планируемого вмешательства проводят гинекологическое обследование: кольпоскопию, УЗИ органов малого таза, берутся мазки на микрофлору. Наличие патогенных микроорганизмов или воспалительного процесса – повод перенести операцию до завершения терапии выявленных заболеваний.
За 2 недели пациентке назначают:
-
флюорографию (действительна в течение года);
-
ЭКГ;
-
общеклинические исследования крови и мочи;
-
анализ крови на группу и резус-фактор;
-
реакцию Вассермана;
-
анализ крови на выявление антител к вирусам гепатита, иммунодефицита человека.
Как правило, операция назначается на утреннее время. Пациентке нельзя принимать пищу после пробуждения, ужин накануне должен быть лёгким. Женщина бреет лобок, посещает туалет для опорожнения мочевого пузыря и кишечника.
Показания и противопоказания к операции
Основное показание к проведению данной процедуры – это обнаруженная в ходе диагностических исследований (кольпоскопии, цитологии или гистологии) дисплазия шеечного эпителия. Такое состояние считается предраковым, поэтому врачи рекомендуют удалить участок шейки с изменёнными тканями для предотвращения малигнизации и распространения процесса.
Причинами назначения операции бывают следующие патологии:
-
выраженная эрозия;
-
выворот слизистой оболочки шеечного канала во влагалище (эктропион);
-
лейкоплакия;
-
выявление полипов на шейке матки;
-
рубцы и спайки на шейке, возникшие в результате механических повреждений, разрывов, предыдущих операций.
Рекомендовано также, если диагностировано повторное развитие дисплазии после малоинвазивных вмешательств (электрокоагуляции, криодеструкции, лазерной вапоризации).
Проводить операцию при обнаружении рака неэффективно, конизация противопоказана. Нельзя осуществлять хирургическое вмешательство в следующих случаях:
-
течение воспалительного процесса во влагалище или шейке;
-
острые инфекционные заболевания;
-
обширные или плохо поддающиеся определению границы изменения эпителия;
-
почечная, печеночная, сердечная недостаточность в стадии декомпенсации;
-
заболевания, сопровождаемые нарушением свёртываемости крови.
Не назначают конизацию в период вынашивания и кормления ребенка.
Возможные осложнения
Послеоперационные осложнения наблюдаются редко, у 1-2% пациенток.  К самым распространённым относятся:
К самым распространённым относятся:
-
кровотечение;
-
воспалительный процесс вследствие инфицирования;
-
образование рубцов на месте вмешательства, приводящее к деформации шейки;
-
эндометриоз;
-
нарушения цикла;
-
невозможность выносить ребенка (привычный самопроизвольный аборт).
Если женщина желает сохранить репродуктивную функцию после операции конизации, то следует выбирать наиболее безопасные методы выполнения этой операции (радиоволновой или лазерный). Планировать зачатие нужно не ранее, чем через год после вмешательства.
В большинстве случаев конизация не влияет на способность женщины к зачатию, однако иногда (при обширном вмешательстве или развитии послеоперационных осложнений) цервикальный канал сужается из-за образования спаек и рубцов. У таких женщин возможность забеременеть снижается.
Выносить ребенка после подобной операции сложнее, так как шейка может деформироваться, укорачиваться, терять эластичность. Вследствие таких изменений матка может раскрыться раньше положенного срока, не выдержав нагрузки. После конизации шейки матки наступившая беременность нуждается в постоянном врачебном контроле, так как у многих женщин наблюдается такое последствие, как привычное невынашивание плода.
Родоразрешение естественным путём после операции возможно, но акушеры, как правило, страхуются и рекомендуют кесарево сечение. Это обусловлено опасениями в недостаточной эластичности шейки матки и её способности полностью раскрыться в процессе родов.
Рекомендации после диагностической гистероскопии
В течение 2-3 дней после процедуры могут сохраняться умеренные тянущие боли внизу живота и умеренные кровянистые выделения. Возможно повышение температуры тела до 37,0 – 37.2 градусов. Чтобы максимально снизить риск осложнений старайтесь выполнять рекомендации гинеколога.
- Если назначался антибиотик, следует продолжить его прием в течение 5 дней.
- При необходимости используйте обезболивающие и спазмолитики. Кратность приема зависит от интенсивности болевых ощущений, но недолжна превышать указануюю в инструкции к препарату.
- Пользуйтесь только гигиеническими прокладками, тампоны препятствуют нормальному оттоку крови, чем способствуют развитию инфекионного процесса.
- Исключите половую жизнь, физические нагрузки, тепловые процедуры на срок до 10 дней, пока не закончатся кровянистые выделения. Прокладки меняйте по мере необходимости.
- Мойтесь под душем. Исключите купание в ванне, плавание в бассейне и в водоемах на тот же срок.
- Проводите туалет наружных половых органов теплой водой по необходимости, минимум дважды в день.
- Следите за температурой тела, за характером и количеством выделений из половых путей, за своевременным опорожнением кишечника и мочевого пузыря.
При повышении температуры тела свыше 37,5°С, появлении острых болей в низу живота, изменении характера выделений из половых путей, ухудшении общего самочувствия – следует немедленно обратиться к Вашему доктору или в скорую помощь!
Через 10 дней следует записаться на прием к лечащему врачу для консультации по результатам гистологического исследования!
ЧИТАТЬ РЕЗЮМЕ
Запись на гистероскопию +7(391) 201-11-92
Трекбэк с Вашего сайта.
Зачем делают конизацию шейки матки
Если во время диагностического исследования обнаружены раковые клетки, то предотвратить их дальнейшее распространение сможет только конизация.
Метод эффективен в диагностике и лечении онкологии, серьёзных патологий шейки матки, так как практически полностью исключает их рецидивы в осложнённых формах.
Операция показана при дисплазии эпителия шейки матки, при наличии прогрессирующей гипертрофии, злокачественного процесса, атипичных клеток и постродовых изменений. С её помощью специалисты МЖЦ помогают пациенткам избавиться от кист, эрозии, полипов в цервикальном канале.
Плюсы и минусы
Каждое устройство имеет преимущества и недостатки. Среди положительных черт следует отметить следующие:
- удаление родинок щадящим и безопасным способом;
- незначительные болевые ощущения во время манипуляции;
- быстрый период реабилитации и восстановления;
- снижение риска воспалительного процесса и инфицирования в постоперационный период;
- радиоволновое излучение губительное действует по отношению практически ко всем патогенным микроорганизмам;
- воздействие не сопровождается ожогами;
- доступная стоимость процедуры.
Недостатки проведения терапии.
- Не рекомендуется использовать при наличии хронических заболеваний, сахарного диабета, глаукома, эпилептические припадки.
- Редко разрешено применение при воспалительных заболеваниях кожи, особенно в процессе обострения.
- Не назначают людям, которые имеют склонность к кровотечениям.
Перед тем, как начинать лечение, следует изучить, радиоволновой аппарат Сургитрон. Рекомендуют выбирать проверенные клиники, которые регулярно его практикуют. Это обеспечит благоприятный результат.
Возможные осложнения
Послеоперационные осложнения наблюдаются редко, у 1-2% пациенток.  К самым распространённым относятся:
К самым распространённым относятся:
-
кровотечение;
-
воспалительный процесс вследствие инфицирования;
-
образование рубцов на месте вмешательства, приводящее к деформации шейки;
-
эндометриоз;
-
нарушения цикла;
-
невозможность выносить ребенка (привычный самопроизвольный аборт).
Если женщина желает сохранить репродуктивную функцию после операции конизации, то следует выбирать наиболее безопасные методы выполнения этой операции (радиоволновой или лазерный). Планировать зачатие нужно не ранее, чем через год после вмешательства.
В большинстве случаев конизация не влияет на способность женщины к зачатию, однако иногда (при обширном вмешательстве или развитии послеоперационных осложнений) цервикальный канал сужается из-за образования спаек и рубцов. У таких женщин возможность забеременеть снижается.
Выносить ребенка после подобной операции сложнее, так как шейка может деформироваться, укорачиваться, терять эластичность. Вследствие таких изменений матка может раскрыться раньше положенного срока, не выдержав нагрузки. После конизации шейки матки наступившая беременность нуждается в постоянном врачебном контроле, так как у многих женщин наблюдается такое последствие, как привычное невынашивание плода.
Родоразрешение естественным путём после операции возможно, но акушеры, как правило, страхуются и рекомендуют кесарево сечение. Это обусловлено опасениями в недостаточной эластичности шейки матки и её способности полностью раскрыться в процессе родов.
Причины возникновения цервицита
Цервицит — воспалительный процесс, затрагивающий шейку матки. Если воспаление развивается на слизистой оболочке влагалищной части шейки матки, речь будет идти об экзоцервиците. Если же воспаление локализируется в цервикальном канале, это эндоцервицит. Шейка матки выполняет барьерную функцию, она препятствует проникновению инфекции в матку и верхние отделы половых путей за счет функционирования узкого цервикального канала, слизистой пробки, защитного секрета. При определенных обстоятельствах случается нарушение такой защитной функции, происходит проникновение чужеродной микрофлоры и развитие воспалительного процесса цервицита, разделяющегося на экзо- и эндо- процессы.
Опасность заболевания заключается в достаточно глубокой локализации воспалительного процесса, часто имеющего инфекционную природу, а это означает высокий риск распространения воспаления и на слизистую оболочку самой матки, что представляет собой еще большую неприятность.
К причинам возникновения цервицита относят:
- бактериальный агент — преимущественно трихомонады, гонококки, хламидии, микоплазму;
- вирусный агент — вирус герпеса (второго типа) или вирус папилломы человека (ВПЧ);
- разрастание условно-патогенной микрофлоры — например, грибков рода Candida или кишечной палочки;
- наличие не леченных воспалений вульвы или влагалища, а также бактериальный вагиноз, а также ЗППП, в т.ч. вызванные ранее перечисленными инфекциями;
- осложнение прочих заболеваний шейки матки, например, эктопия шейки матки;
- механические раздражители — травмы шейки матки, например, вследствие диагностического выскабливания матки, абортов или родов.
Условно-патогенная микрофлора, вызывающая цервицит, попадает в шейку матки контактным путём из прямой кишки либо через кровь и лимфу, специфическая — половым путем. К провоцирующим цервицит факторам относят и рубцовые деформации, злокачественные новообразования, ослабление общего и местного иммунитета, использование контрацептивов, как то установка или удаление внутриматочной спирали. Длительность течения заболевания связана с проникновением микробов в ветвящиеся железы (среди них крипты и каналы) слизистой оболочки канала шейки матки.
Симптомы цервицита не всегда оказываются очевидными для женщины, однако они ощутимы. Клиническая картина цервицита во многом зависит от его формы — острая или хроническая. Острый цервицит более беспокойный:
- слизисто-гнойные выделения из влагалища;
- изредка тянущие боли внизу живота, могут иррадировать в поясницу;
- боль или дискомфорт после полового акта, усиливающиеся выделения;
- мелкие кровоизлияния и изъязвления;
- при гинекологическом осмотре — гиперемия вокруг наружного отверстия цервикального канала и выпячивание гиперемированной слизистой, слизисто-гнойные и гнойные выделения из канала, эрозированная поверхность.
Хронический цервицит представляет собой последствия не леченного острого и проявляется следующим образом:
- воспалительная реакция переходит на соединительнотканные и мышечные элементы;
- выделения становятся мутно-слизистыми, интенсифицируются в первые дни после окончания менструации;
- цервикальный канал подвергается мацерации и вторичному инфицированию, вероятно отторжение эпителия;
- происходит частичное замещение цилиндрического эпителия плоским в местах отторжения, вероятна метаплазия эпителия;
- шейка матки уплотняется и гипертрофируется;
- вероятно возникновение инфильтратов, а впоследствии гиперпластических и дистрофических изменений;
- возникновение псевдоэрозий замещается образованием кист.
Гистологическое обследование на предмет цервицита покажет следующие признаки:
- гиперемия слизистой оболочки;
- отечность слизистой оболочки;
- шелушение и слущивание верхнего эпителия;
- появление инфильтратов в подэпителиальном слое и строме;
- вероятно образование перигландулярных абсцессов.
✅Методы прижигания
Диатермокоагуляция
Как прижигают диатермокоагуляцией эрозию шейки матки? Данный способ подразумевает воздействие на эрозийные очаги током, подаваемым на высокой частоте. Длительность процедуры составляет от 20 минут до получаса, проводится под местной анестезией. После удаления очагов в мягких структурах формируется струп, который отходит самостоятельно.
Длительность восстановления после прижигания эрозии занимает от 1,5 до 2 месяцев. Первые 3-4 недели после процедуры происходит обновление слизистой шейки, проявляемое в частых выделениях белого или прозрачного цвета с наличием в них кровяных прожилок.
Чтобы предупредить развитие осложнений, в течение 2-х месяцев после процедуры женщине придется воздержаться от интимной близости, занятий спортом и поднятия тяжелых предметов.
Электрическая коагуляция эрозии шейки матки имеет преимущества, заключающиеся в доступной цене и высокой эффективности метода. Недостаток – в ходе процедуры у женщины возникает боль в нижней части живота и дискомфорт. Есть риск развития таких осложнений, как открытие кровотечений, формирование воспалительных очагов, появление эндометриоза. Больше информации вы узнаете из видео о том, как проводится удаление очагов с помощью диатермокоагуляции.
Лазер
Стоимость прижигания эрозии шейки матки лазером выше, нежели при использовании тока, но риски осложнений намного меньше. Суть процедуры заключается в том, что на эрозийные очаги направляется луч лазера, срезающий измененные участки слизистой. На месте удаленных участков ткани образуется защитная пленка, самостоятельно проходящая за считанные дни. Наркоз для проведения процедуры – местный. Преимущества методики: риски повреждения здоровых тканей минимальны, отсутствует рубец. Длительность восстановления – 1 – 1,5 месяца.
Криодеструкция
Прижигание эрозии жидким азотом подразумевает замораживание тканей под воздействием низких температур (до -90°), после чего они начинают оттаивать. Это приводит к их разрушению на клеточном уровне. Длительность процедуры – не более 5 минут. Наркоз – местный. Процесс восстановления занимает 2- 3 месяца.
Не всегда можно прижигать эрозию шейки матки с помощью жидкого азота. Метод имеет ряд противопоказаний, таких как большой размер очагов (от 3 см), наличие на шейке разрывов, миома, воспаления в органах репродуктивной системы.
Хорош данный способ тем, что после него на мягких тканях не остается рубцов, вероятность открытия кровотечений отсутствует. Недостатки – после прижигания жидким азотом у женщины в течение длительного периода будут присутствовать обильные выделения, есть вероятность рецидива.
Коагуляция радиоволнами
Из всех видов прижигания эрозии коагуляция с помощью радиоволн является максимально безопасной процедурой. Суть прижигания: на патологические очаги направляется радиоволна, нагревающая ткани до высокой температуры и приводящая к их выпариванию. Вероятность осложнений в виде присоединения инфекции и открытия кровотечения при этом исключаются.
Сама процедура безболезненная. Длительность – не более 20 минут. Сроки полного восстановления от 1 до 1,5 месяцев. Недостаток – высокая цена.
Высокую эффективность показывает прижигание эрозии шейки матки Сургитроном, представляющим собой инновационный аппарат, работающий как радионож. Противопоказания – установленный кардиостимулятор, воспалительные и инфекционные заболевания в период обострения.
Прижигание аргоном
Суть данного метода: воздействие на патологические очаги ионизированным аргоном, факел от которого направляется на пораженный участок слизистой (на расстоянии в 0,5 см). Ткани нагреваются и выпариваются. Метод прижигания эрозии аргоном имеет неоспоримое преимущество – во время его проведения вероятность повреждения соседних здоровых тканей отсутствует. Процедура совершенно безболезненная, заживление происходит быстро.
Прижигание химическими препаратами
Чем лучше прижигать эрозию шейки матки женщине, которая не рожала? Наиболее оптимальным является методика химического прижигания с помощью специальных медицинских препаратов. К самым эффективным относится Солковагин. При нанесении данного средства на эрозийные очаги происходит разъедание патологически измененных тканей.
Длительность процедуры – не более 3 минут, болезненные и дискомфортные ощущения отсутствуют. Процедура проводится под контролем визуального прибора-кольпоскопа. Анестезия не требуется. Сколько стоит прижечь эрозию таким методом, зависит от места проведения – медицинского центра или больницы.
Принцип работы
Главная функция – радиоволновое излучение высокой частотности. Производит действие на ткань, скопление волн молекулярной воды в клетках. В итоге происходит испарение, и надрез в необходимой части. Используют для рассечения кожи и слизистых оболочек.
Ткани, которые окружают место надреза, остаются неповрежденными. Это также касается сосудов. Преимущество в том, что можно избежать обильного кровотечения.
В завершении манипуляции на месте раны возникает тонкая пленка. Со временем она превращается в корочку и отпадает. На участке не остается рубец.
Перед тем, как приступить к работе происходит накапливание радиоволн в приборе. Электроды отвечают за передачу энергии. Своим видом они напоминают тонкую проволоку.
Учитывая показания к применению, их сочетание выбирают индивидуально каждому пациенту.
Существует несколько видов:
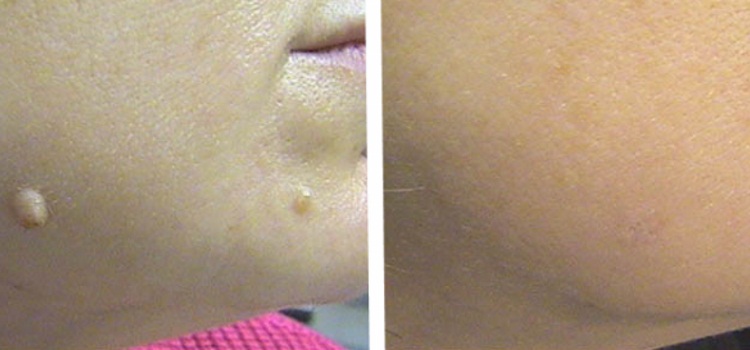
- круглый – для удаления невусов, бородавок;
- треугольный – выжигание таких же новообразований в труднодоступных участках;
- шариковый – остановка кровотечений, обработка постоперационных ран для приобретения косметической эстетики;
- скальпель – надрез мягких тканей, остановка кровотечений.
Использование аппарат Сургитрон можно только по назначению врача. Манипуляции проводит опытный профессионал. Неправильная эксплуатация может привести к сильным ожогам.
Процесс выполнения
Операция не требует продолжительной госпитализации: её проводят амбулаторно или на стационаре одного дня. Вмешательство проводят под местной анестезией или неглубоким внутривенным наркозом. При необходимости женщине дают седативные препараты.
Пациентка располагается в гинекологическом кресле, врач проводит осмотр при помощи зеркал. Далее проводится проба Люголем или раствором уксусной кислоты. После этого шейка обрабатывается анестетиком (Новокаином или Лидокаином). Затем происходит непосредственно хирургическая операция выбранным методом. Иссеченные ткани обязательно отправляют на гистологическое исследование.
 Разработаны различные способы проведения данной операции:
Разработаны различные способы проведения данной операции:
-
лазерный;
-
радиоволновой;
-
петлевой;
-
ножевой.
Лазерный метод предполагает иссечение тканей посредством направленного луча высокой интенсивности. Это вмешательство небольшой сложности, безопасное и действенное. С помощью лазера можно одновременно коагулировать кровоточащие сосуды и стерилизовать оперируемую область. Единственным недостатком этого способа является высокая стоимость.
Радиоволновая или электроконизация проводится посредством специального аппарата, генерирующего переменные токи высокой частоты, разрушающие ткани. На сегодняшний день это наиболее распространённый метод.
Петлевой способ – это усовершенствованная радиоволновая методика. В ходе операции хирург применяет для иссечения тканей электрод с петлёй нужного размера.
Ножевой метод сегодня уходит в прошлое. Это обычная операция, при которой удаление измененных тканей проводится с использованием скальпеля. Такая методика предполагает длительный период реабилитации, она небезопасна и чревата осложнениями.
Проведение операции и ее особенности
Пациентке перед проведением процедуры конизации необходимо пройти тщательное предварительное исследование. Для этого необходимы:
- общий анализ крови (биохимический, на сифилис, ВИЧ и гепатиты);
- общий анализ мочи;
- исследование мазка из влагалища (состояние микрофлоры и ИППП);
- биопсия шейки матки;
- кольпоскопия.
Процедура обязательно проводится в первой фазе менструального цикла женщины, на 5 или 7 день после окончания менструации.
Операция проводится тремя способами:
- лазерным методом (в этом случае цена конизации шейки матки высока);
- при помощи специального аппарата, принадлежащего радиоволновой хирургии «Сургитрон» (конизация шейки матки радиоволновая, петлевая);
- методом скальпирования (скальпель) — сейчас почти не применим из-за травматичности.
Методы лечения эрозии
Существует несколько вариантов лечения эрозии шейки матки. Чаще всего выбирают следующие.
Химиокоагуляция
Измененные эпителиальные клетки удаляют с помощью нанесения на них кислотосодержащих средств. Данный способ еще называют химическим прижиганием. Это простой и доступный метод, который позволяет женщине избавиться от эрозии и потратить минимальное количество средств на лечение.
Врачи рекомендуют применять химиокоагуляцию тем девушкам, которые еще не рожали, это поможет сохранить ткани шейки матки. Следует помнить о том, что данный способ можно применять только на ранних стадиях заболевания. К сожалению, проведение этой процедуры не гарантирует абсолютное избавление от эрозии, в последующем нарушения эпителиальных клеток могут появляться на других участках шейки матки.
Электрокоагуляция, или диатермокоагуляция
Процедура похожа на предыдущую, однако, прижигание выполняется не химическими веществами, а электрическим током. Это простой и доступный метод, который пользуется большой популярностью. Главный недостаток – появление рубцов на шейке матки после выполнения процедуры. Также женщины отмечают высокую болезненность метода. Электрокоагуляцию врачи рекомендуют проводить только тем женщинам, у которых уже есть дети.
Криодеструкция
Поврежденные клетки эпителия просто замораживаются с помощью жидкого азота. Данная методика проста в применении, однако, может привести к появлению рубцов. К главным недостаткам метода относится риск заморозки нижележащих тканей, что может привести к нарушению способности к сокращениям шейки матки.
Деструкция радиоволновым методом
На пораженный участок направляют радиоволновое излучение. Метод считается достаточно эффективным и рекомендуется всем женщинам. Его можно применять даже девушкам, у которых не было беременностей и родов.
Удаление эрозии лазером, или вапоризация
Один из наиболее современных методов решения проблемы, который применяют врачи нашей клиники. Патологические клетки удаляются с помощью лазерного излучения. Врач полностью контролирует глубину проникновения луча. Потеря крови во время данной процедуры минимальна. По сравнению с другими методами ранка после обработки лазером достаточно быстро заживает, а риск возникновения рубцов минимальный. Именно поэтому врачи рекомендуют применять данный метод даже нерожавшим женщинам.
ФДТ, или фотодинамическая терапия
Является наиболее современным методом лечения. Этот неинвазивный способ позволяет избавиться от эрозии без развития осложнений. Данный метод показан нерожавшим женщинам, а также тем, у кого эрозия переходит в предраковое состояние. Эрозия всегда может осложниться присоединением инфекции (такой, как ВПЧ). ФДТ позволяет не только удалить поврежденные эпителиальные клетки, но и повысить активность иммунной системы женщины, которая самостоятельно справится с инфекционными агентами. Для проведения процедуры необходимо использовать лазерное оборудование, а также препараты хлоринового ряда. Препараты подбираются с учетом индивидуальных особенностей организма женщины и не дают побочных эффектов. После проведения процедуры врачи отмечаю хороший косметический эффект.
В распоряжении специалистов ММЦ «УРО-ПРО» г. Сочи только современное оборудование, которое позволяет избавиться от эрозии шейки матки без побочных эффектов. Наши врачи индивидуально работают с каждой пациенткой, подбирая наиболее оптимальный вариант лечения именно для нее.
Показания и противопоказания к конизации шейки матки
Показаниями к конизационной биопсии шейки матки являются:
- Наличие патологического участка на слизистой высоких отделов цервикального канала.
- Дисплазия шейки матки (предраковое состояние, изменение структуры слизистой шейки матки) II-III степени, подтвержденная данными гистологической диагностики.
- Отрицательные данные ПАП-теста (теста Папаниколау) – цитологического исследования мазка шейки матки.
Конизация шейки матки не проводится, если у пациентки диагностированы инфекционные заболевания органов малого таза или подтвержденный результатом гистологического исследования инвазивный рак шейки матки.
Возможные осложнения
После радиоволновой эксцизии шейки матки осложнения и неблагоприятные последствия наблюдаются редко, в основном при нарушениях послеоперационного ограничительного режима. Наиболее распространённые из них:
- обострение гинекологических воспалений;
- рубцовые изменения и связанные с ними бесплодие, невынашивание беременности, осложнения в родах;
- кровотечение, которое редко бывает массивным, угрожающим жизни;
- эндометриоз шейки матки.
Нерадикальная операция приводит к бурному прогрессированию злокачественного процесса. Риск осложнений зависит и от квалификации персонала, качества оборудования. В профессиональном клинико-диагностическом центре созданы все условия для безопасной эксцизии шейки матки.
Реабилитация после операции
Конизация – малотравматичная операция, поэтому не предполагает длительной госпитализации. Уже через два или три часа пациентку отпускают домой. В послеоперационном периоде присутствуют выделения из влагалища, ноющие или тянущие боли в нижней части живота. Обильных выделений быть не должно. В норме они выглядят как мажущие коричневые выделения или бели слизистой консистенции с небольшими вкраплениями крови. Длиться такие явления могут от недели до трёх, как правило, прекращаются после следующей менструации.
Период реабилитации после операции проходит со следующими ограничениями:
-
исключаются вагинальные сексуальные контакты до разрешения лечащего врача;
-
отказ от использования гигиенических тампонов;
-
отказ от принятия ванн, допускается мытьё под душем без прямого воздействия на прооперированную область;
-
исключение значительной физической нагрузки, подъёма тяжестей;
-
отказ от посещения бассейна, бани сауны, купания в открытых водоёмах.
Нельзя принимать лекарства, которые влияют на свёртываемость крови.
Длительность реабилитационного периода в среднем составляет около трёх месяцев. В конкретном случае скорость восстановления зависит от выбранной методики, общего состояния здоровья женщины.
Поводом для обращения за врачебной помощью в период после операции являются:
-
обильные кровянистые выделения;
-
выраженная слабость;
-
плохое самочувствие;
-
рост температуры.
Процесс выполнения
Операция не требует продолжительной госпитализации: её проводят амбулаторно или на стационаре одного дня. Вмешательство проводят под местной анестезией или неглубоким внутривенным наркозом. При необходимости женщине дают седативные препараты.
Пациентка располагается в гинекологическом кресле, врач проводит осмотр при помощи зеркал. Далее проводится проба Люголем или раствором уксусной кислоты. После этого шейка обрабатывается анестетиком (Новокаином или Лидокаином). Затем происходит непосредственно хирургическая операция выбранным методом. Иссеченные ткани обязательно отправляют на гистологическое исследование.
 Разработаны различные способы проведения данной операции:
Разработаны различные способы проведения данной операции:
-
лазерный;
-
радиоволновой;
-
петлевой;
-
ножевой.
Лазерный метод предполагает иссечение тканей посредством направленного луча высокой интенсивности. Это вмешательство небольшой сложности, безопасное и действенное. С помощью лазера можно одновременно коагулировать кровоточащие сосуды и стерилизовать оперируемую область. Единственным недостатком этого способа является высокая стоимость.
Радиоволновая или электроконизация проводится посредством специального аппарата, генерирующего переменные токи высокой частоты, разрушающие ткани. На сегодняшний день это наиболее распространённый метод.
Петлевой способ – это усовершенствованная радиоволновая методика. В ходе операции хирург применяет для иссечения тканей электрод с петлёй нужного размера.
Ножевой метод сегодня уходит в прошлое. Это обычная операция, при которой удаление измененных тканей проводится с использованием скальпеля. Такая методика предполагает длительный период реабилитации, она небезопасна и чревата осложнениями.