Аммоний и мочекаменная болезнь
Содержание:
- Кому может потребоваться проведение ХТИ
- Понижения нормы наблюдаются при следующих заболеваниях Мочевой кислоты в моче
- Повышения нормы наблюдаются при следующих заболеваниях Мочевой кислоты в моче
- Причины
- Клинические признаки
- Что помогает выявить ХТИ
- Проявление дисметаболической нефропатии
- Симптомы
- 4.Что может повлиять на уровень мочевой кислоты в крови?
- Растворение уратных камней обычной водой
- Стоимость услуг
- Патологические причины частого мочеиспускания
- Эритроциты
- Прогноз
- Кровь в моче: диагностика
- Наши врачи
- Кровь в моче: лечение
- Как лечится дисметаболическая нефропатия?
- Химические свойства
- Основные правила питания в послеоперационном периоде
Кому может потребоваться проведение ХТИ
- Работникам охранных структур для поступления на работу и для подтверждения соответствия профессиональным требованиям в ходе трудовой деятельности;
- лицам, претендующим на покупку, владение и хранение оружие, а также для продления права пользования;
- водителям для определения возможности допуска к управлению транспортным средством, в случае ДТП или для разрешения споров с инспекторами ГИБДД;
- иностранным гражданам, пребывающим на территорию РФ для временного или постоянного пребывания;
- абитуриентам высших учебных заведений;
- мужчинам в возрасте до 27 лет при прохождении комиссии о годности к военной службе;
- представителям декретированных специальностей и другим.
Понижения нормы наблюдаются при следующих заболеваниях Мочевой кислоты в моче
- Диета с низким содержанием пуринов.
- Ацетогексамид.
- Аллопуринол.
- Азатиоприн.
- Бисгидроксикумарин.
- Хлорпротиксен.
- Клофибрат.
- Контрастные средства (диатризоат, йодипамид, йопаноевая кислота, йоподат).
- Этакриновая кислота (внутривенно).
- Фенофибрат.
- Фенопрофен.
- Фуросемид (внутривенно).
- Кваифенезин.
- Халофенат.
- Фенилбутазон (ослабленный эффект).
- Пробенецид.
- Салицилаты (в больших дозах).
- Тинилиевая кислота.
1.Ксантинурия.2.Дефицит фолиевой кислоты.3.Свинцовая интоксикация.4.Нарастающая атрофия мышц.5.Прием таких лекарственных препаратов, как йодид калия, хинин, атропин.
Повышения нормы наблюдаются при следующих заболеваниях Мочевой кислоты в моче
- Диета с высоким содержанием пуринов.
- β — Адреноблокаторы (например, атенолол, пропранолол, надолол, тимолол).
- Цисплатин.
- Кортикостериоды (при острой лейкемии).
- Циклоспорин.
- Диазоксид.
- Диданозин.
- Диуретики (ацетазоламид, хлорталидон, этакриновая кислота (перорально).
- Квинетазон (внутривенно).
- Фуросемид (перорально).
- Тиазиды.
- Триамтерен.
- Эпинефрин.
- Этанол.
- Этамбутол.
- Филграстим.
- Фруктоза (внутривенно).
- Никотиновая кислота (в больших дозах).
- Норэпинефрин.
- Пиразинамид.
- Салицилаты (в малых дозах).
- Некоторые противоопухолевые препараты (например, флюдарабин, гидроксимочевина, идарубицин, мехлорэтамин).
- Теофиллин (внутривенно).
1.Лейкемия.2.Подагра.3.Синдром Леша — Нигана.4.Болезнь Вильсона — Коновалова.5.Цистиноз,6.Вирусный гепатит.7.Истинная олицитемия.8.Серповидноклеточная анемия.9.Крупозная пневмония.10.Эпилепсия.
Причины

Почему в моче возникают ураты и какие факторы могут к этому привести? Появляются соли в анализе мочи по таким основным причинам:
Несбалансированный рацион. Употребление в большом количестве, таких продуктов, как мясные изделия, острые и копченые блюда, алкоголь, консервы, бобовые, томаты и другие, приводит к накоплению солей.
- Недостаточное употребление жидкости в течение дня.
- Заболевания почек. Наличие воспалительных процессов, опущение почек, нарушение кровообращения и другие болезни.
- Патологии, связанные с нарушением обмена веществ.
- Определенные инфекционные болезни и другие перенесенные заболевания.
Появление солей в моче у ребенка может быть связано с наследственным фактором. Если родители или близкие родственники страдали такими нарушениями, у малыша большая вероятность повышенной концентрации мочевой кислоты. У женщин причиной такого состояния, кроме перечисленных, может стать беременность, особенно первый триместр. Помимо этого, повлиять на образование мочекислого диатеза могут такие дополнительные факторы:
- некоторые лекарственные препараты;
- регулярные стрессы;
- злоупотребление спиртными напитками;
- слишком жаркий климат.
Перечисленные причины образования уратов в моче при отсутствии лечения и коррекции питания могут привести к формированию камней в почках, подагре и другим нарушениям в организме.
Клинические признаки
Повышение количества уратов в моче можно встретить у пациентов любой возрастной категории. От симптомов уратурии страдают в основном представители мужского пола. У женщин подобное нарушение нередко встречается в период беременности. Изменение химических свойств урины в начальную стадию развития патологии часто имеет бессимптомное течение. В таком случае выявить увеличенное содержание этих солей в выделениях помогает проведение анализ мочи.
Первые признаки заболевания возникают слишком поздно, когда у больного уже начали появляться конкременты в мочевыводящих путях и почках. Соли мочевой кислоты в результате наслоения образуют уратный вид камней. Твердые элементы со временем увеличивают свой объем и постепенно продвигаются все дальше по просвету мочеточника. Если конкремент не очень большой, он спокойно попадает в полость мочевого пузыря. Большие камни часто застревают, вызывая приступы почечной колики и острую задержку мочи. Сам процесс образования уратных конкрементов, а также их движение по мочевому тракту, способствуют развитию воспаления в мочевыводящих органах.
Такое нарушение сопровождается следующими клиническими проявлениями:
- увеличение показателей артериального давления;
- упадок сил, плохое самочувствие;
- приступы рвоты и тошноты;
- лихорадка;
- появление кровянистых примесей в урине (гематурия).
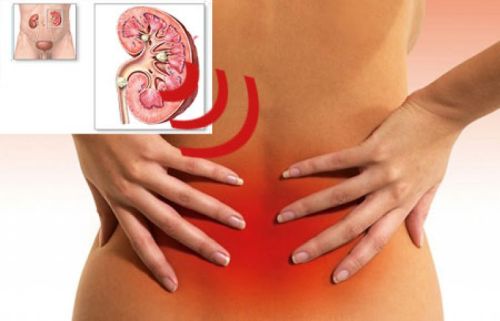
В острую стадию недуга возникает сильная болезненность в поясничной зоне и в области живота. Наиболее показательным симптомом, сигнализирующим об увеличении количества уратов в моче, является резкая боль в процессе выхода жидкости, учащение позывов к мочевыделению.
Что помогает выявить ХТИ
- Уровень алкогольного опьянения.
Анализ позволяет выявить процентное содержание алкоголя в моче. - Уровень наркотического опьянения.
Исследование дает возможность определить не только процентное соотношение наркотических веществ в биоматериале, но также определить их тип. - Содержание ядов в организме.
При сильной интоксикации организма ядами проверка мочи поможет распознать отравляющие факторы.
При этом важно учитывать, что достаточное для определения при помощи анализа содержание большинства психотропных веществ в моче сохраняется не больше 3-6 суток с момента приема. Исключением являются каннабиноиды – они не покидают организм до 3-х недель
Проявление дисметаболической нефропатии
В отношении детей надо заметить, что симптомы могут наблюдаться уже на первом месяце жизни, но более типично постепенное, начало и течение исподволь. Кристаллурия обнаруживается только посредством назначения общего анализа мочи, чаще по показаниям к иному заболеванию
Однако внимательные родители могут обратить внимание на появление осадка в моче, ее мутности и плохо смывающегося налета на стенках горшка
Взрослые пациенты и малыши с ДМН склонны к:
- частой головной боли;
- периодическим артралгиям (болезненности в суставах);
- ожирению;
- кожным проявлениям аллергии.
Более специфичные признаки, которые можно обнаружить при нефропатиях:
- колющие боли в поясничной области;
- высокую утомляемость;
- нарушение мочеиспускания в виде его учащения или появления болезненности;
- энурез, как частый симптом у маленьких пациентов;
- дискомфорт в области промежности;
- длительное повышение температуры до 37,0 – 37,5C;
- вздутие живота.
Лабораторная диагностика, на которую будет ориентирован врач (участковый терапевт, педиатр, уролог, нефролог), включает перечень необходимых исследований:
- общий анализ, функциональные пробы и биохимическое исследование мочи;
- посев мочи на микрофлору;
- ультразвуковое исследование мочевого пузыря, мочеточников и почек.
УЗИ наиболее четко отображает степень морфологического повреждения исследуемых структур кристаллическими включениями, и определяет наличие крупных конкрементов в областях визуализации.
Важно после вышеизложенного понимать, что самостоятельно пациенту или родителю маленького обследуемого не стоит пытаться присвоить себе диагноз без дополнительных консультаций специалистов, так сказать не пытаться лечить анализы. Точно, как и не надо пренебрегать заключением врача, если он выполнив обследование пришел к определенному выводу
Симптомы

На начальном этапе развития уратурии болезнь мало чем себя проявляет, наличие осадка определяется только лишь при лабораторном исследовании. Первые признаки возникают, когда образуются конкременты в виде песка или камней, вызывающие воспаление, которое сопровождается такими проявлениями:
- высокой температурой;
- слабостью;
- тошнотой;
- нарушением мочеиспускания;
- болями в поясничном отделе;
- повышением АД.
У некоторых больных отекает лицо, опухают глаза, в моче возможны примеси крови. У детей нарушается сон, малыш становится слишком активным, появляются приступы тошноты, рвота.
4.Что может повлиять на уровень мочевой кислоты в крови?
Что может поднять уровень мочевой кислоты в крови?
Если у вас повышена мочевая кислота, то это может быть результатом следующих причин:
- Индивидуальные особенности вашего организма;
- Болезнь или повреждение почек;
- Некоторые виды рака: лейкемия, лимфома, множественная миелома;
- Сердечная недостаточность;
- Недоедание или отравление свинцом;
- Синдром Леша — Найхана (наследственная болезнь обмена веществ);
- Приём диуретиков, витамина C, низких доз аспирина, варфарина, циклоспорина, леводопы и других препаратов;
- Употребление большого количества пуринов с пищей (печень, мозги, красное мясо, дичь, некоторые виды рыбы, пиво).
Что может понизить уровень мочевой кислоты в крови?
Если у вас понижена мочевая кислота, то это может быть результатом следующих причин:
Серьёзные болезни печени, например, гепатоцеребральная дистрофия; Синдром неадекватной секреции антидиуретического гормона; Низкобелковая диета; Приём больших доз аспирина, пробенецида, аллопуринола.
О чём стоит знать?
Если у вас повышена мочевая кислота, то это не всегда значит, что у вас подагра. Высокий уровень мочевой кислоты при отсутствии других симптомов не требует лечения. Рекомендуется проведение анализа внутрисуставной жидкости.
Уровень мочевой кислоты также может измеряться в моче, для этого нужен суточный анализ. Суточный анализ мочи покажет, насколько ваши почки справляются с удалением мочевой кислоты.
Растворение уратных камней обычной водой
При повышенном объеме употребляемой жидкости pH мочи сдвигается в сторону снижения кислотности. В результате этого снижается концентрация солей, и растворяются небольшие уратные образования. Если камень имеет смешанный состав, или постоянный повышенный уровень pH мочи сохранить не удается принимаемыми цитратными препаратами, то дальнейшее их применение не имеет смысла. Если лечение дает результат, то следует использовать цитратные смеси и дальше, но под руководством уролога или нефролога, так как препараты для растворения камней имеют выраженные побочные действия.
Отметим важный факт, что ощелачивание мочи достоверно растворяет только мочекислые образования. Хотя и есть возможность с помощью цитратных смесей растворять оксалатные образования, на практике это не так эффективно. Как правило, цитратные препараты принимают для профилактики, уже после дробления кальций-оксалатных камней в почках.
Стоимость услуг
Консультация уролога-андролога
2200 руб.
Записаться
Повторная консультация уролога-андролога
1800 руб.
Записаться
Именная консультация уролога-андролога
2600 руб.
Записаться
Консультация уролога к.м.н. с применением телемедицинских технологий
2300 руб.
Записаться
Консультация уролога д.м.н. с применением телемедицинских технологий
5000 руб.
Записаться
Исследование химического состава камня — метод инфракрасной спектроскопии (определение химического состава мочевого конкремента)
3500 руб.
Записаться
in Анализ суточной мочи на 10 показателей (кальций, оксалат, фосфат, урат, цитрат, натрий, калий, хлор, магний, креатинин)
3500 руб.
Записаться
Патологические причины частого мочеиспускания
Частое мочеиспускание нередко не связано с различными заболеваниями мочеполовой системы
Однако любому хозяину важно знать, как проявляются подобные патологии, чтобы оказать животному первую помощь и вовремя отвезти его к ветеринару
Цистит
Это заболевание является одним из самых распространенных недугов мочеполовой сферы у домашних кошек. Начальная стадия патологии не имеет внешних проявлений, но с течением времени воспаление слизистой мочевого пузыря вызывает нарушения мочеиспускания.
Признаки болезни может распознать любой владелец домашнего животного:
- кот часто присаживается писать, но мочи нет, либо она выходит малыми порциями;
- животное начинает мяукать до начала мочеиспускания, и продолжает это делать во время процесса;
- питомец часто вылизывает промежность;
- у кота напряженный живот, иногда начинается рвота;
- животное все время хочет пить;
- моча изменила цвет на более темный;
- появление аммиачного запаха от выделений животного.

Цистит запускать нельзя, так как он может стать хроническим. Наиболее частыми причинами патологии являются нехватка у животного белковой пищи, малое количество жидкости, инфекционное поражение, переохлаждение, почечное воспаление, глистная инвазия.
Мочекаменная болезнь
Такой недуг чаще всего развивается у пожилых или кастрированных животных. Изредка заболевание диагностируется у молодых питомцев.
Если кот часто бегает писать, и у него снизился аппетит, измерьте животному температуру тела. Повышенные показатели в сочетании с вялостью, рвотой и мочой темного цвета почти наверняка указывают на развитие мочекаменной болезни. Патологию вызывают:
- неправильное питание с преобладанием продуктов, которые содержат пурины, кальций, фосфор, калий;
- ароматизированные и консервированные добавки из недорогих промышленных кормов;
- инфекционные поражения;
- лишний вес;
- нехватка воды для питья;
- предрасположенность к болезни на генетическом уровне.
Сахарный диабет
Эту болезнь называют «недугом толстяков». Чаще всего диабетом страдают располневшие домашние питомцы. Их организм плохо справляется с усвоением глюкозы, поэтому животные инстинктивно пытаются понизить ее концентрацию большим количеством воды.

Таблица 2. Признаки и причины диабета у котов
| Симптомы заболевания | Из-за чего начинается болезнь |
|---|---|
| Кошка часто ходит в туалет по-маленькому, но количество мочи не становится меньше | Стрессовое состояние |
| Животное очень хочет пить, независимо от погоды | Нарушение гормональных процессов |
| Питомец не чувствует боли во время мочеиспускания (если заболевание не запущено) | Беременность |
| В случае длительно текущего недуга у кота резко падает вес, пропадает интерес к играм, может начаться рвота, наблюдаются скачки аппетита | Использование в рационе недопустимых продуктов |
При развитии сахарного диабета у кота начинает пахнуть ацетоном изо рта. При появлении такого симптома необходимо срочно показать животное врачу.
Синдром Кушинга
Данная патология является гормональной, она редко диагностируется у домашних животных
Чтобы предотвратить возможное заболевание, важно проводить профилактические осмотры на регулярной основе
Болезнь может быть спровоцирована лечением питомца кортикостероидами либо опухолью в надпочечниках или гипофизе. Гормональные сбои порождают нарушение выработки кортизола, что и дает толчок к развитию синдрома Кушинга.
Признаки болезни:
- нарушения аппетита, быстрый набор веса;
- жажда;
- частое мочеиспускание;
- развитие апатии;
- появление дефектов на коже и шерсти питомца.
Иногда синдром Кушинга развивается на фоне диабета. Для установления диагноза проводятся специальные тесты, выполняются анализы мочи и крови, животному делают рентген и УЗИ.
Эритроциты
Если у здорового
человека в осадке мочи эритроцитов не определяется или они присутствуют
в «единичных экземплярах» (не более 3 в поле зрения), их появление в
моче в большем количестве всегда говорит о какой-то патологии со
стороны почек или мочевыводящих путей.
Следует сказать, что даже наличие 2-3 эритроцитов в моче
должно настораживать врача и больного и требует по крайней мере
повторной сдачи мочи на анализ или проведения специальных проб (см.
ниже). Единичные эритроциты могут появиться у здорового человека после
тяжелой физической нагрузки, при длительном стоянии.
Когда примесь крови к моче определяется визуально, т. е. моча имеет красный цвет или оттенок (макрогематурия),
то большой необходимости оценивать количество эритроцитов при
микроскопии мочевого осадка нет, так как результат заранее известен —
эритроциты будут покрывать все поле зрения, т. е. их количество будет
во много раз превышать нормативные значения. Чтобы моча приобрела
красный цвет, достаточно всего 5 капель крови (содержащих примерно 1 х
1012 эритроцитов) на 0,5 л мочи.
Меньшая примесь крови, которая незаметна невооруженным глазом, называется микрогематурией и выявляется лишь при микроскопии мочевого осадка.
Появление примеси крови в моче может быть связано с
каким-либо заболеванием почек, мочевыводящих путей (мочеточники, мочевой
пузырь, мочеиспускательный канал), предстательной железы, а также
некоторыми другими заболеваниями, не связанными с мочеполовой системой:
- гломерулонефриты (острые и хронические);
- пиелонефриты (острые и хронические);
- злокачественные опухоли почек;
- циститы;
- аденома предстательной железы;
- мочекаменная болезнь;
- инфаркт почек;
- амилоидоз почек;
- нефрозы;
- токсические поражения почек (например, при приеме анальгина);
- туберкулез почки;
- травмы почек;
- геморрагический диатез;
- геморрагическая лихорадка;
- тяжелая недостаточность кровообращения;
- гипертоническая болезнь.
Для практики важно знать, как ориентировочно определить место попадания крови в мочу лабораторными методами. Основным признаком, предположительно указывающим на
попадание эритроцитов в мочу из почек, является сопутствующее появление в
моче белка и цилиндров
Кроме того, для этих целей попрежнему
продолжает широко использоваться, особенно в урологической практике,
трехстаканная проба
Основным признаком, предположительно указывающим на
попадание эритроцитов в мочу из почек, является сопутствующее появление в
моче белка и цилиндров. Кроме того, для этих целей попрежнему
продолжает широко использоваться, особенно в урологической практике,
трехстаканная проба.
Эта проба заключается в том, что больной после удержания
мочи в течение 4-5 часов или утром после сна собирает мочу
последовательно в 3 банки (контейнера): в 1-ю выпускается первая, во
2-ю — промежуточная и в 3-ю — последняя (конечная!) порции мочи. Если
эритроциты в наибольшем количестве обнаружены в 1-й порции, то источник
кровотечения находится в мочеиспускательном канале, в 3-й — более
вероятен источник в мочевом пузыре. Наконец, если количество эритроцитов
примерно одинаково во всех трех порциях мочи, то источником
кровотечения являются почки или мочеточники.
Прогноз
Придерживаясь назначенной диеты, водного баланса и терапии медикаментами пациент обеспечивает себя благоприятным прогнозом для здоровья и жизни, но в случае отказа от терапевтических методик закономерным итогом ДМН становится пиелонефрит и уролитиаз.
В заключение надо подчеркнуть, что умеренное присутствие солей в моче не несет опасности, особенно, если никаких специфических проявлений нефропатии нет, и исследование было назначено при возникновении другой патологии, такой как респираторная или кишечная инфекция, или с профилактической целью. В остальных же случаях лучшей тактикой будет обращение к специалисту за консультацией, соблюдение его назначений и, конечно, ведение здорового образа жизни.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Кровь в моче: диагностика
Гематурия коварна тем, что определить наличие крови в моче далеко не всегда удаётся на глаз. При отсутствии других симптомов больной не обращается к врачу в то время, как заболевание прогрессирует. В то же время, необходимо понимать, что иногда цвет мочи изменяется из-за приёма пищи с красителями или определённых лекарств. Существуют три способа определения наличия крови в моче:
- органолептический — недостаточно точен, поскольку при визуальном определении красный краситель может быть принять за кровь;
- экспресс-тест — может дать неверный результат при наличии в моче гемоглобина;
- при помощи микроскопа — даёт максимально точный результат.
Для того, чтобы определить этиологию крови в моче и назначить соответствующее лечение, проводят следующие диагностические исследования:
- осмотр пациента и сбор анамнеза;
- общий и бактериальный анализ мочи;
- исследование мочи микроскопом с целью выявления раковых клеток;
- ;
- .
Наши врачи
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием
Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием
Кровь в моче: лечение
Лечение в данном случае направлено на устранение причины, вызвавшей такое явление, как кровь в моче. Специалисты многопрофильной клиники ЦЭЛТ индивидуально разрабатывают его план в зависимости от этиологии патологии.
| Этиология | Лечение |
|---|---|
| Травмы таза или живота с повреждением мочевого пузыря или почки | Прибегают к методикам медикаментозной терапии, если это возможно, но чаще всего лечат путём хирургического вмешательства. |
| Наличие добро- или злокачественных новообразований в почках | Оперативное вмешательство, направленное на удаление опухоли. |
| Мочекаменная болезнь | Хирургическое вмешательство, направленное на удаление камня или его дробление при помощи ультразвука. |
| Инфекция в мочевом пузыре и уретры | Целесообразно применение методик антибиотикотерапии. |
| Патологии предстательной железы | Применяют терапевтические методики и медикаментозное лечение антибиотиками. Если они не дают желаемых результатов, проводят хирургическое вмешательство. |
Кровь в моче — признак серьёзных патологий, поэтому специалисты многопрофильной клиники ЦЭЛТ рекомендуют обращаться за врачебной помощью сразу же после её выявления или возникновения подозрений касательно состояния здоровья.
- Дискомфорт при мочеиспускании
- Выделения из уретры
Как лечится дисметаболическая нефропатия?
Основными пунктами лечения считаются:
- оптимизация режима дня и умеренные физические нагрузки;
- адекватный режим приема жидкости;
- сбалансированный рацион;
- специфическая медикаментозная терапия, назначенная врачом.
 Оптимизация режима дня
Оптимизация режима дня
 Сбалансированный рацион
Сбалансированный рацион
Обильное потребление воды – оптимальный начальный этап терапии любого типа ДМН, он содействует снижению уровня растворимых веществ на единицу объёма мочи. Одним из вариантов лечения является увеличение объёма жидкости, употребляемого на ночь, так как наиболее концентрированной моча становится именно ночью.
Однако даже эта безобидная техника показана только после консультации специалиста. Питьевой режим может строго корректироваться у людей, в анамнезе которых имеются заболевания сердечно-сосудистой системы или кристаллурия в их случае протекает на фоне острой или хронической почечной недостаточности. В данных случаях излишняя жидкость может усугубить прогноз сопутствующих заболеваний.
Лечебная диета при каждом варианте ДМН подбирается соответствующая.
1) Оксалурия требует от пациента придерживаться картофельно-капустной диеты и вывести из рациона щавель, шпинат, клюкву, свеклу, морковь, какао, шоколад концентрированные мясные продукты (бульоны, холодцы). Обогатить меню курагой, грушей, черносливом. Фармакотерапия представлена группой мембранотропных средств и антиоксидантными препаратами.
2) Уратный тип подразумевает исключение из диеты пищи обогащенной пуриновыми основаниями: блюд из печени, почек, мясных бульонов, гороха, фасоли, орехов, какао. Предпочитать молочные продукты и пищу растительного происхождения. Показаны медикаменты снижающие продукцию мочевой кислоты.
3) Терапия фосфатурии подразумевает рацион без насыщенных фосфором продуктов – сыров, икры, печени, бобовых, курицы, шоколада.
4) Цистинурия лечится диетой с полным отсутствием или резким ограничением творога, рыбы, яиц, мяса, включающих в себя метионин и серосодержащие аминокислоты, но эти вещества необходимы организму, поэтому продолжительно данная диета применяться не может. Спустя приблизительно месяц диетотерапии рекомендуется расширять меню и приближать его к обычному, тем не менее, по-прежнему строго исключать творожные, рыбные блюда и яйца. Помимо диеты назначается прием антиоксидантов и фармакопрепаратов инактивирующих пиридоксин.
Химические свойства
Белок. В норме его в моче быть не должно, или там очень мало — меньше 0,002 г/л. Иногда у здоровых людей он все-таки появляется — например, если они поели мяса, или испытали накануне серьезную физическую нагрузку или эмоциональный стресс — но если человек перестает есть мясо, отдыхает и успокаивается, выделение белка прекращается. Если он продолжает выделяться вместе с мочой (это устанавливают, повторяя анализ снова и снова), дело может быть в воспалении почек или мочевыводящих путей.
Глюкоза. У здоровых небеременных людей глюкозы в моче быть не должно. Как мы уже писали, «сахар» попадает в мочу при нарушениях обмена глюкозы — например, при диабете II типа.
Кетоновые тела. Эти вещества накапливаются в организме, если телу не хватает углеводов, и для получения энергии оно вынуждено разрушать запасы жира. Поскольку питаться ими для нас не нормально, кетоновых тел в моче здоровых небеременных людей быть не должно. Как правило, кетоновые тела появляются в моче у голодающих людей или из-за тяжелых физических нагрузок, но чаще всего — на фоне неконтролируемого диабета 1 типа.
Билирубин. У здоровых небеременных людей билирубина в моче быть не должно. Как мы уже писали, билирубин попадает в мочу, если печень не справляется с его утилизацией. Такое бывает при гепатитах и при нарушении оттока желчи — это может случиться, если желчевыводящие пути, например, перекроет желчный камень.
Уробилиноген. Это бесцветный продукт «обезвреживания» вредного билирубина печенью и кишечными бактериями. До 10 мг/л уробилиногена выводится вместе с мочой. Если уровень этого вещества высокий, велика вероятность, что у человека проблемы с печенью — от вирусного гепатита до печеночной недостаточности. Но не исключено, что дело в ускоренном распаде гемоглобина — такое бывает, например, при гемолитической анемии и некоторых других заболеваниях.
Нитриты. Вместе с мочой организм избавляется от соединений азота — нитратов, так что они всегда в ней есть у здоровых людей. Но если в мочевыводящих путях поселяются болезнетворные бактерии — например, кишечные палочки, энтеробактерии или клебсиеллы — в моче появляются нитриты. Дело в том, что эти бактерии питаются нитратами и превращают их в нитриты, так что присутствие этих веществ в моче всегда недобрый знак. При этом отсутствие нитритов не означает отсутствие инфекции. Некоторые стафилококки и стрептококки к нитратам равнодушны, так что их приходится выявлять, просматривая мочу под микроскопом.
Основные правила питания в послеоперационном периоде
После аппендэктомии диета назначается для нормализации перистальтики, обмена веществ, повышения защитных сил организма и ускорения процесса заживления раны. При этом режим питания и рацион как для взрослых, так и для детей должны быть максимально щадящими для толстого кишечника, чтобы не допустить сильного давления на швы и их расхождения.
Ничем не отличается диета после лапароскопии аппендицита. Человек после такой операции выздоравливает быстрее, но питание должно быть таким же щадящим, как и после классической аппендэктомии.
Калорийность лечебного питания должна составлять 2200-2500 килокалорий в сутки. Кушать нужно небольшими порциями по 5-6 раз в день, то есть через каждые 2-3 часа, а пить до двух литров воды и напитков в сутки. Такое количество потребляемой жидкости в послеоперационном периоде поможет вывести токсины и улучшит циркуляцию крови, что благотворно скажется на процессе заживления раны.
Еще одна особенность — диета после удаления аппендицита по дням. Новые продукты и блюда нужно добавлять в меню постепенно. Это один из главных принципов щадящего режима питания. Но на всех этапах диеты готовить нужно на пару, запекать или варить. Жареные блюда строго запрещены.
Также очень важно ограничить соль до 8 граммов на сутки, чтобы кровь не сгущалась. А об алкоголе и вовсе придется забыть, пока не заживут швы, поскольку этиловый спирт замедляет регенерацию тканей и разрушает антибиотики, которые часто назначают после операции
Конечно, нужно еще уяснить для себя, сколько дней нужно соблюдать диету после аппендицита. Возвращаться к привычному питанию рекомендуется не раньше, чем через месяц после оперативного вмешательства, соблюдая все необходимые условия на каждом этапе реабилитации.
Как питаться в первые три дня после операции
Первые часы после операции, пока человек отходит от наркоза, ему нельзя есть. Но разрешено пить воду небольшими порциями — по 2-3 глотка. А через 12 часов нужно накормить его куриным бульоном, который восстановит утраченные силы.
Также уже можно понемногу давать больному легкое галетное печенье, кисель, некрепкий чай, йогурт и мягкий нежирный творог.
Главное помнить, что в первые дни после операции по поводу аппендицита питание должно быть максимально щадящим. Если на вторые-третьи сутки человек чувствует себя хорошо, в рацион можно добавить пюре из вареной тыквы и кабачков, обезжиренный йогурт, крем-суп с сухариками, протертое мясо курицы, кролика или перепелки.
Первая неделя после операции
На этом этапе диета направлена на предотвращение запоров и вздутия кишечника. В первую неделю после операции специалисты советуют планировать питание после удаления аппендицита по дням. В первые три дня оно должно быть очень легким, почти голодным.
А с четвертого дня меню можно разнообразить продуктами, богатыми клетчаткой, например, запеченными яблоками, отварными овощами (морковью, свеклой, тыквой), кашами на воде. Полезно кушать сливочное масло по столовой ложке в день, нежирные сорта морской рыбы, мяса и кисломолочные продукты. Из сладостей разрешаются зефир, апельсины, персики, клубника
Важно, чтобы все блюда были протертыми. Для этого их измельчают в блендере или на мясорубке
Несмотря на то, что выбор продуктов при этой диете ограничен, питание даже на первом этапе реабилитации все равно должно быть разнообразным. В ежедневное меню нужно включать все разрешенные продукты. Но готовить еду положено без специй и приправ и желательно даже без соли.
Первый месяц после операции
Диета после операции по удалению аппендицита в первый месяц должна подготовить организм больного к переходу на обычное питание. Ее окончание должно быть постепенным, без резкого перехода, чтобы человек, не успев восстановиться, не получил дополнительный стресс.
После строгой первой послеоперационной недели меню постепенно расширяется, чтобы организм плавно вернулся к привычному для него рациону. При этом новые продукты нужно добавлять по одному, чтобы была возможность проследить, как отреагирует пищеварительный тракт человека на тот или иной продукт. Если появятся вздутие живота, рвота или диарея, нужно исключить «вредный» продукт из рациона до конца месяца.
Вторая неделя диеты после аппендицита позволяет есть вареные овощи, омлеты, макароны, творожные и картофельные запеканки, отварную телятину, филе индейки, рис, черный и черствый белый хлеб, фрукты, несдобные сухари, свежую зелень. В этот период восстанавливается микрофлора кишечника, поэтому нельзя допускать излишеств и погрешностей в диете.