Острый лейкоз (лейкемия)
Содержание:
- Причины
- Опасность лейкемии – прогноз жизни у детей
- Острые лейкозы
- Признаки и симптомы
- Эпидемиология
- РАК КРОВИ. СТАДИИ.
- 55.4. ИНФЕКЦИОННЫЙ МОНОНУКЛЕОЗ
- Диета при лейкозе
- РАК КРОВИ. ПРИЧИНЫ.
- Лечение лейкоза у детей
- Как выявить лейкоз у ребенка – диагностика
- Лейкемия у детей — первые симптомы
- Лечение и прогнозы
- Условия диагностики
- Факторы развития
- Подробнее
Причины
Не существует единой известной причины любого из различных типов лейкозов. Несколько известных причин, которые обычно не являются факторами, контролируемыми среднестатистическим человеком, составляют относительно небольшое количество случаев. Причина большинства случаев лейкемии неизвестна. У разных лейкозов, вероятно, разные причины.
Лейкоз, как и другие виды рака, является результатом мутаций в ДНК . Определенные мутации могут вызывать лейкоз, активируя онкогены или дезактивируя гены-супрессоры опухоли , и тем самым нарушая регуляцию гибели, дифференцировки или деления клеток. Эти мутации могут возникать спонтанно или в результате воздействия радиации или канцерогенных веществ.
Среди взрослых известными причинами являются естественное и искусственное ионизирующее излучение , несколько вирусов, таких как человеческий Т-лимфотропный вирус , и некоторые химические вещества, особенно бензол и алкилирующие химиотерапевтические агенты для лечения предыдущих злокачественных новообразований. Употребление табака связано с небольшим повышением риска развития острого миелоидного лейкоза у взрослых. Когортные исследования и исследования случай-контроль связали воздействие некоторых нефтехимических веществ и красок для волос с развитием некоторых форм лейкемии. Диета имеет очень ограниченный эффект или не имеет никакого эффекта, хотя употребление большего количества овощей может дать небольшой защитный эффект.
Вирусы также связаны с некоторыми формами лейкемии. Например, человеческий Т-лимфотропный вирус (HTLV-1) вызывает Т-клеточный лейкоз взрослых .
Сообщалось о нескольких случаях передачи инфекции от матери к плоду (ребенок заболевает лейкемией, потому что его мать была лейкемией во время беременности). Дети, рожденные от матерей, которые используют препараты для лечения бесплодия для индукции овуляции, более чем в два раза чаще заболевают лейкемией в детстве, чем другие дети.
Радиация
Выбросы больших доз Sr-90 при авариях на ядерных реакторах , прозвище « искатель костей», увеличивают риск рака костей и лейкемии у животных, и, как предполагается, это происходит у людей.
Генетические условия
У некоторых людей есть генетическая предрасположенность к развитию лейкемии. Эта предрасположенность подтверждается семейными историями и исследованиями близнецов . У пораженных людей может быть один или несколько общих генов. В некоторых случаях в семьях, как правило, развиваются те же виды лейкемии, что и у других членов семьи; в других семьях у пораженных людей могут развиться различные формы лейкемии или родственного рака крови .
Помимо этих генетических проблем, люди с хромосомными аномалиями или некоторыми другими генетическими состояниями имеют больший риск лейкемии. Например, у людей с синдромом Дауна значительно повышается риск развития форм острого лейкоза (особенно острого миелоидного лейкоза ), а анемия Фанкони является фактором риска развития острого миелоидного лейкоза. Мутация в гене SPRED1 связана с предрасположенностью к детской лейкемии.
Хронический миелолейкоз связан с генетической аномалией, называемой филадельфийской транслокацией ; 95% людей с ХМЛ несут филадельфийскую мутацию, хотя она не является исключительной для ХМЛ и может наблюдаться у людей с другими типами лейкемии.
Неионизирующее излучение
Вопрос о том, вызывает ли неионизирующее излучение лейкоз, изучается в течение нескольких десятилетий. Международное агентство по изучению рака рабочей группы экспертов провело подробный анализ всех данных о статическом и крайне низкой частоте электромагнитной энергии, которая происходит естественным образом и в связи с производством, передачей и использованием электроэнергии. Они пришли к выводу, что есть ограниченные доказательства того, что высокие уровни магнитных (но не электрических) полей СНЧ могут вызывать некоторые случаи лейкемии у детей . Не было продемонстрировано никаких доказательств связи с лейкемией или другой формой злокачественного новообразования у взрослых. Поскольку воздействие таких уровней СНЧ является относительно редким явлением, Всемирная организация здравоохранения заключает, что воздействие СНЧ, если впоследствии будет доказано, что оно является причинным, будет составлять всего от 100 до 2400 случаев во всем мире каждый год, что составляет от 0,2 до 4,9% от общей заболеваемости детей лейкоз за этот год (от 0,03 до 0,9% всех лейкозов).
Опасность лейкемии – прогноз жизни у детей
Прогноз жизни у детей, больных острым лейкозом, которым не подобрано адекватное лечение, неблагоприятный – летальный исход наступает в 100% случаев. При применении современной химиотерапии течение болезни без рецидивов наблюдается у 50-60% детей. О выздоровлении можно говорить через 6-7 лет жизни без рецидивов.
Наиболее опасное осложнение лейкемии – инфильтрация головного мозга, нервных стволов и мозговых оболочек. Признаками нейролейкоза являются: тошнота, головные боли, головокружения, ригидность затылочных мышц, диплопия. Инфильтрация вещества спинного мозга проявляется нарушением чувствительности, парапарезом ног, тазовыми расстройствами.
Острые лейкозы
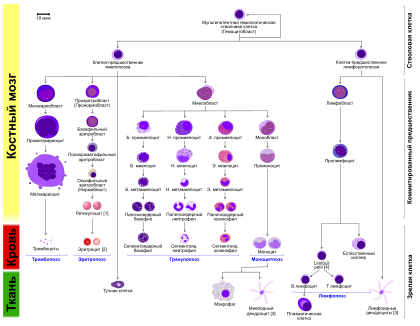
– обширная гетерогенная группа опухолевых заболеваний системы крови, возникающие в результате мутаций (поломок) в генах, отвечающих за пролиферацию, дифференцировку и созревание нормальных кроветворных клеток. В результате этих событий в костном мозге происходит накопление лейкемических (бластных) клеток, что вызывает «вытеснение» нормального кроветворения опухолевым. В результате нарушается выработка форменных элементов крови и развивается цитопения. При развитии тромбоцитопении часто наблюдаются кровотечения; при снижении числа гранулоцитов – инфекции, эритроцитов — анемия.
Острые лейкозы распространены повсеместно, заболеваемость в разных странах составляет от 2 до 4 случаев на 100 000 населения в год. У взрослых 75-80% всех острых лейкозов составляют ОМЛ, 20-25% приходятся на долю ОЛЛ. Заболеваемость ОМЛ увеличивается с возрастом. Медиана возраста больных ОЛЛ — 14 лет, 60% заболевших моложе 14 лет, 24% — старше 45 лет. Мужчины и женщины заболевают с равной частотой.
Выделяют две большие принципиально различающиеся группы острых лейкозов: острые миелоидные лейкозы (ОМЛ) и острые лимфобластные лейкозы (ОЛЛ).
Диагноз острого лейкоза устанавливается только на основании обнаружения в периферической крови и костном мозге (иногда только в костном мозге) бластных (опухолевых) клеток. Пункцию костного мозга необходимо выполнять во всех случаях, независимо от процентного содержания бластных клеток в крови. При этом обязательными в диагностике является комплексное исследование костномозгового кроветворения: морфоцитохимическое, иммунофенотипическое, цитогенетическое. Такой комплекс диагностических исследований позволяет установить точный диагноз и определить вариант лейкоза. Это имеет принципиальное значение, поскольку различаются не только программы лечения ОЛЛ и ОМЛ, но и есть существенные, а иногда принципиальные отличия в терапии разных подвариантов как ОЛЛ, так и ОМЛ.
Острые лейкозы – являются потенциально излечимым заболеванием. Современная терапия позволяет получить полные ремиссии у 65-75% больных ОМЛ и у 75-90% больных ОЛЛ, но лишь в том случае, если лечение начато непосредственно после установления диагноза и проводится по программе, которая в настоящее время признается оптимальной для данного варианта лейкоза. При правильном лечении в среднем от 25 до 45% взрослых больных, у которых достигнуты полные ремиссии, остаются в этом статусе 5 лет и более, что для большинства случаев может расцениваться как выздоровление. Кроме того, острые лейкозы остаются основным показанием для выполнения аллогенной трансплантации гемопоэтических стволовых клеток, являющейся в большинстве случаев самым эффективным методом их лечения.
Признаки и симптомы
Общие симптомы хронического или острого лейкоза
Наиболее частыми симптомами у детей являются легкие синяки , бледность кожи , лихорадка и увеличение селезенки или печени .
Повреждение костного мозга из-за вытеснения нормальных клеток костного мозга большим количеством незрелых лейкоцитов приводит к нехватке тромбоцитов , которые играют важную роль в процессе свертывания крови . Это означает, что у людей с лейкемией легко могут появиться синяки , сильные кровотечения или кровотечения из булавочных уколов ( петехии ).
Лейкоциты , которые участвуют в борьбе с патогенами , могут быть подавлены или дисфункциональны. Это может привести к тому, что иммунная система человека не сможет бороться с простой инфекцией или начнет атаковать другие клетки организма. Поскольку лейкемия препятствует нормальной работе иммунной системы, некоторые люди часто страдают от инфекций , от инфицированных миндалин , язв во рту или диареи до опасной для жизни пневмонии или оппортунистических инфекций .
Наконец, дефицит эритроцитов приводит к анемии , которая может вызвать одышку и бледность .
Некоторые люди испытывают другие симптомы, например , плохое самочувствие , лихорадку, озноб, ночную потливость, чувство усталости и другие симптомы, похожие на грипп . Некоторые люди испытывают тошноту или чувство полноты из-за увеличения печени и селезенки ; это может привести к непреднамеренной . Пораженные болезнью бласты могут объединяться и опухать в печени или лимфатических узлах, вызывая боль и приводя к тошноте.
Если лейкозные клетки проникают в центральную нервную систему , могут возникнуть неврологические симптомы (особенно головные боли ). Редкие неврологические симптомы, такие как мигрень , судороги или кома, могут возникать в результате давления на ствол головного мозга. Все симптомы, связанные с лейкемией, можно отнести к другим заболеваниям. Следовательно, лейкоз всегда диагностируется с помощью медицинских тестов .
Слово лейкемия , что означает «белая кровь», происходит от характерного высокого количества лейкоцитов, которое наблюдается у большинства больных до лечения. Большое количество лейкоцитов становится очевидным, когда образец крови рассматривается под микроскопом , при этом дополнительные лейкоциты часто являются незрелыми или дисфункциональными. Чрезмерное количество клеток также может влиять на уровень других клеток, вызывая дальнейший вредный дисбаланс в анализе крови.
У некоторых людей с диагнозом лейкемия не наблюдается высокого уровня лейкоцитов при регулярном анализе крови. Это менее распространенное состояние называется алейкемией . Костный мозг по-прежнему содержит раковые лейкоциты, которые нарушают нормальное производство клеток крови, но они остаются в костном мозге, а не попадают в кровоток, где их можно было бы увидеть в анализе крови. У человека с алейкемией количество лейкоцитов в кровотоке может быть нормальным или низким. Алейкемия может возникать при любом из четырех основных типов лейкемии и особенно часто встречается при лейкемии волосатых клеток .
Эпидемиология
Смертность от лейкемии на миллион человек в 2012 г.
0-7
8-13
14–22
23–29
30–34
35–39
40–46
47–64
65–85
86–132
В 2010 году во всем мире от лейкемии умерло около 281 500 человек. В 2000 году примерно 256 000 детей и взрослых во всем мире заболели лейкемией, и 209 000 умерли от нее. Это составляет около 3% от почти семи миллионов смертей от рака в этом году и около 0,35% всех смертей от любой причины. Из шестнадцати отдельных участков, сравниваемых организмом, лейкемия была 12-м по распространенности классом неопластических заболеваний и 11-м по частоте причиной смерти, связанной с раком. Лейкемия чаще встречается в развитых странах .
Соединенные Штаты
Около 245 000 человек в Соединенных Штатах страдают той или иной формой лейкемии, включая тех, которые достигли ремиссии или излечения. Ставки с 1975 по 2011 год увеличивались на 0,7% в год среди детей. В 2008 году в США было диагностировано около 44 270 новых случаев лейкемии. Это составляет 2,9% всех раковых заболеваний (исключая простой базально-клеточный и плоскоклеточный рак кожи) в Соединенных Штатах и 30,4% всех раковых заболеваний крови .
Среди детей с той или иной формой рака около трети страдают лейкозом, чаще всего острым лимфобластным лейкозом . Тип лейкемии — вторая по распространенности форма рака у младенцев (в возрасте до 12 месяцев) и самая распространенная форма рака у детей старшего возраста. У мальчиков вероятность заболеть лейкемией несколько выше, чем у девочек, а вероятность развития лейкемии у белых американских детей почти в два раза выше, чем у чернокожих американских детей. Лишь около 3% диагнозов рака среди взрослых связаны с лейкемией, но поскольку рак гораздо чаще встречается среди взрослых, более 90% всех лейкозов диагностируется у взрослых.
Раса — фактор риска в Соединенных Штатах. Выходцы из Латинской Америки , особенно в возрасте до 20 лет, подвергаются наибольшему риску лейкемии, в то время как белые , коренные американцы , американцы азиатского происхождения и коренные жители Аляски подвергаются более высокому риску, чем афроамериканцы .
У мужчин чаще, чем у женщин, диагностируется лейкемия, и они умирают от этой болезни. Мужчины болеют лейкемией примерно на 30 процентов больше, чем женщины.
Соединенное Королевство
В целом лейкемия является одиннадцатым по распространенности раком в Великобритании (около 8600 человек было диагностировано заболевание в 2011 году) и девятой по частоте причиной смерти от рака (около 4800 человек умерли в 2012 году).
РАК КРОВИ. СТАДИИ.
Аналогично классификации лейкемии на отдельные формы заболевания, определяются также 4 стадии рака крови.
1 стадия – начальная стадия рака крови характеризуется обострением хронических инфекций, существенное ухудшение общего состояния здоровья, незначительные изменения в крови и костном мозге (раньше, на ранней стадии эти признаки иногда отсутствуют).
Сначала в результате сбоя самой иммунной системы, в организме появляются клетки мутанты, которые имеют другой вид и структуру и постоянно делятся. На этой фазе рак довольно легко и быстро лечится.
2 стадия — характеризуется значительными изменениями в составе крови. Без надлежащего лечения второй этап резко развивается в последнюю стадию или наступает 3 фаза – период ремиссии.
Сами клетки начинаются сбиваться в стаи и образуют опухолевые сгустки. При этом лечение еще более эффективно. Метастазирование еще не началось.
3 стадия — характеризующаяся отсутствием внешних проявлений, часто обнаруживается случайно при исследовании крови из-за других заболеваний. На этом этапе диагностируется увеличение количества белых кровяных клеток.
Раковых клеток становится настолько много, что они сначала поражают лимфатические ткани, а потом распространяются по крови во все органы. Метастазы распространены по всему организму.
4 стадия — характеризуется образованием вторичных опухолей, сопровождающееся быстрым увеличением количества гемопоэтических клеток. Это приводит к развитию наиболее тяжелой стадии лейкемии и связанных с заболеванием осложнений.
Метастазы начинают глубоко поражать другие органы. Эффективность лечения снижается. Патология у женщин может распространяться на половые органы, матку и молочные железы.
55.4. ИНФЕКЦИОННЫЙ МОНОНУКЛЕОЗ
Инфекционный мононуклеоз — заболевание, вызываемое вирусом Эпстайна-Барр и проявляющееся лихорадкой, болями в горле, генерализованной лимфаденопатией с преимущественным увеличением заднешейных лимфатических узлов.
ЭПИДЕМИОЛОГИЯ
Вирусом Эпстайна-Барр инфицировано до 80% взрослого населения. Инфекционный мононуклеоз наиболее часто развивается у детей в возрасте до 10 лет. Второй пик заболеваемости приходится на 30 лет.
В настоящее время исследуют роль вируса Эпстайна-Барр в развитии саркомы миндалин, Т-клеточной лимфомы, лимфосаркомы ЦНС, тимомы, саркомы желудка. Высокий титр АТ к этому вирусу определяют при лимфоме Беркитта, назофарингеальной карциноме, смешанно-клеточном варианте лимфогранулематоза, синдроме хронической усталости.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Вирус Эпстайна-Барр — герпес-вирус, состоящий из двухнитевой молекулы ДНК, окружённой нуклеокапсидом.
Заражение происходит воздушно-капельным путём. В детстве первый контакт с вирусом обычно протекает бессимптомно. При первичном инфицировании взрослых развивается типичная клиническая картина. В ротовой полости вирус размножается в эпителии, слюнных железах и криптах миндалин. Из эпителиальных клеток вирус проникает в В-лимфоциты, на которых представлен рецептор для вируса (CD21, рецептор C3d компонента комплемента). Пролиферация вируса Эпстайна-Барр в лимфоцитах приводит к увеличению объёма лимфоидной ткани (в первую очередь миндалин и лимфатических узлов).
Инфицирование вирусом Эпстайна-Барр приводит к поликлональной активации лимфоцитов с выработкой АТ, направленных как против инфицированных клеток, так и против вирусного капсида. В дальнейшем вырабатывается генерация цитотоксических Т-лимфоцитов, распознающих специфические белки вируса. Вирус может длительно сохраняться в В-лимфоцитах.
КЛИНИЧЕСКОЕ ТЕЧЕНИЕ
Заболевание может протекать как бессимптомно — в стёртой, абортивной форме, так и с развёрнутой клинической картиной.
Инкубационный период длится 4-6 нед. Основные симптомы заболевания в продромальный период (за 1-2 нед до появления фарингита, лихорадки и генерализованной лимфаденопатии) — утомляемость и миалгии. Лихорадка может продолжаться от 1-2 нед до 1 мес. Увеличение лимфатических узлов, особенно заднешейных, и фарингит, часто осложняющийся стафилококковой ангиной, характерны для первых 2 нед. Увеличение селезёнки и печени наиболее выражено на 2-3-й неделе заболевания.
Наиболее угрожающим в первые 2 нед заболевания является поражение ЦНС, особенно характерное для детей: развивается клиническая картина менингита и энцефалита с церебральной атаксией, гемиплегиями, поражением лицевого нерва.
К редким проявлениям инфекционного мононуклеоза относят гепатит (возможно, с фульминантным течением), перикардит, пневмонию с вовлечением плевры, интерстициальный нефрит и васкулит.
ДИАГНОСТИКА И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
При инфекционном мононуклеозе обнаруживают гранулоцитопению, иногда тромбоцитопению, сохраняющиеся в течение месяца. Повышение активности трансаминаз и ЩФ отмечают в 90% случаев, билирубин повышен у 40% больных.
◊ Содержание лейкоцитов в первые 2 нед заболевания повышается до 10-20 109/л, в основном за счет лимфоцитов, до 10% из числа которых составляют атипичные формы. Это большие лимфоциты с широкой, вакуолизированной цитоплазмой и неровными, морщинистыми очертаниями. Среди атипичных лимфоцитов преобладают CD8+ клетки.
Из серологических тестов проводят определение титра АТ:
• IgM к вирусному капсиду обнаруживаются рано и исчезают через 4- 6 нед от момента инфицирования;
• IgG к вирусному капсиду образуются в острой фазе и сохраняются в течение всей жизни;
Диета при лейкозе
Специальной диеты при лейкемии не существует. Питание должно быть полноценным, так как патологический процесс, протекающий в организме, приводит к ослаблению иммунной системы. Чтобы костный мозг продуцировал здоровые клетки крови, ему необходим белок в большом количестве, углеводы, жиры, витамины, микро- и макроэлементы. Поэтому в ежедневный рацион ребенка должны входить фрукты, ягоды и овощи. Полезны свежевыжатые соки из граната, моркови и свеклы.
Из-за анемии нужно употреблять продукты, богатые железом.
- жирную рыбу;
- жирные молочные продукты (могут привести к нарушению метаболизма);
- сдобу, сладости;
- жареное и копченое.
Свинину заменить индейкой или курицей.
РАК КРОВИ. ПРИЧИНЫ.
Врачи отделения лечения рака крови, на протяжении многих лет систематизируют и ведут анализ информации по возможным причинам возникновения рака крови. В своих научных работах определили ряд факторов и изучают информацию, которая способна влиять на развитие атипичных клеток в тканях человека.
К таким факторам риска врачи относят:
- Опасный радиационный уровень
- Плохой экологический фон
- Воздействие химических веществ
- Отсутствие здорового и сбалансированного питания
- ВИЧ заболевание
- Повышенный вес
- Злоупотребление алкоголем и курением
- Постоянное воздействие ионизирующего излучения
- Некоторые противоопухолевые препараты
- Продолжительные вирусные инфекции
- Длительный контакт с химическими реагентами
- Употребление в пищу канцерогенных продуктов
Рак крови, как злокачественное заболевание кровеносной системы, характеризуется бесконтрольным делением и накоплением незрелых лейкоцитов. Начало процесса начинается в костном мозге и потом распространяется на кровь человека. Со временем возникают сопутствующие заболевания, которые связана с общим снижением иммунной системы.
Организм любого человека функционирует как замкнутая система и для этой системы нужны клетки крови, которые имеют свои функции: снабжают органы кислородом и углекислым газом, защищают организм от микробов и различных вирусов. По причине вредного воздействия она из клеток теряет связь с другими клетками и начинает делиться бесконечное множество раз воспроизводя саму себя. Это группа клеток и отбирает питание у здоровых клеток и мешает им нормально функционировать, тем самым происходит нарушение функции работы органов и тканей: печень, почки, головной мозг, лимфатические узлы и другие.
Клетки крови рождаются в костном мозге и на ранних стадиях наиболее подвержены воздействию внешних факторов. Любая клетка может превратиться в раковую, которая впоследствии будет бесконтрольно делиться.
Хронические формы лейкоза чаще наблюдаются у взрослых людей, более 70 %. У мужчин и женщин болезнь наблюдается примерно в одинаковой пропорции, однако есть разновидность лейкозов, которые в основном поражают женщин — миеломная болезнь.
Лечение лейкоза у детей
Дети, у которых диагностирован лейкоз, проходят стационарное лечение в специализированных учреждениях онкогематологического профиля. Чтобы избежать инфекционных осложнений, каждый ребенок находится в изолированном боксе, где создаются условия, максимально приближенные к стерильным. Много внимания уделяется питанию – оно обязательно должно быть хорошо сбалансированным, полноценным.
Лечение лейкоза предусматривает одновременное использование нескольких лекарственных средств (полихимиотерапия) и нацелено на уничтожение лейкозного клона. Лечебные схемы, соблюдаемые онкологами при лимфобластных и миелобластных острых лейкозах, разные. Их отличие состоит в комбинации химиопрепаратов, оптимальных дозах и способах введения лекарств.
- Сначала делается все необходимое для достижения клинико-гематологической ремиссии.
- Потом полученные результаты закрепляются (этап консолидации).
- После проводится поддерживающая терапия, профилактика/лечение осложнений.
- вакцины БЦЖ (против туберкулеза);
- лейкозных клеток;
- интерферонов;
- противооспенной вакцины;
- иммунных лимфоцитов и пр.
Из наиболее перспективных методов лечения детского лейкоза, к которым прибегают врачи сегодня, – трансплантация пуповинной крови, костного мозга, стволовых клеток.
- переливание тромбоцитарной и эритроцитарной массы;
- антибиотикотерапия;
- гемостатическая терапия;
- дезинтоксикационные мероприятия.
Прогноз
- возраста, в котором возникло заболевание;
- стадии, на которой оно было диагностировано;
- индивидуальных особенностей организма;
- наличия сопутствующих заболеваний;
- работы иммунной системы.
- заболели в промежуток от рождения до 2 лет и от 10 лет;
- у которых выявлен нейролейкоз в момент постановки диагноза;
- которые болеют лимфаденопатией и гепатоспленомегалией.
Чем раньше начато лечение, тем лучших результатов можно достичь. Стойкой ремиссии и полного выздоровления часто удается добиться у пациентов (особенно девочек), которые болеют в период с 2 до 10 лет лимфобластным лейкозом типа L1.
Как выявить лейкоз у ребенка – диагностика
Подозрения на лейкоз у ребенка обычно возникают у педиатра. Дальнейшим обследованием и лечением маленького пациента занимается онкогематолог.
- исследование костного мозга;
- исследование периферической крови.
- анемию;
- ретикулоцитопению (невысокое содержание молодых эритроцитов);
- тромбоцитопению (сниженное количество тромбоцитов);
- высокую СОЭ;
- бластемию (выход бластных клеток в периферическую кровь);
- лейкопению (невысокое содержание лейкоцитов в крови);
- полное отсутствие эозинофилов и базофилов.
Классическим симптомом лейкоза у детей является феномен «лейкемического провала», для которого характерно отсутствие промежуточных форм между зрелыми и бластными клетками.
- Стернальная пункция. Процедура выполняется под местной анестезией и направлена на оценку состояния костномозгового кроветворения. Пациент лежит на спине. Иглу Кассирского со специальным предохранительным щитком, исключающим повреждение органов средостения, вводят на уровне 2-3 ребра по средней линии.
- Исследование миелограммы. Для забора диагностического материала выполняется пункция грудины на уровне 2-3 межреберья. Врач использует иглу с предохранителем, поэтому повреждение внутренних органов исключено. Если ребенку нет двух лет, образец костного мозга получают, пунктируя большеберцовую кость (прокол выполняется в верхней трети по внутренней поверхности).
- проводятся иммунологические, цитохимические и цитогенетические исследования;
- назначаются консультации офтальмолога, невролога;
- осуществляется люмбальная пункция (введя пункционную иглу в подпаутинное пространство спинного мозга, врач берет ликвор (спинномозговую жидкость) для дальнейшего ее изучения);
- проводятся рентгенография черепа, офтальмоскопия (исследование структур глаза);
- осуществляется исследование цереброспинальной жидкости.
По показаниям проводятся: УЗИ печени, селезенки, лимфатических узлов, слюнных желез, мошонки у мальчиков. С целью выявления метастазов ребенку назначается компьютерная томография.
Во время диагностических мероприятий важно дифференцировать лейкемию от коклюша, туберкулеза, цитомегаловирусной инфекции, инфекционного мононуклеоза, сепсиса
Лейкемия у детей — первые симптомы
Анемия
Анемия возникает, когда организм испытывает нехватку эритроцитов, которые ответственны за перенос кислорода в организме.
Частые инфекции
У детей с лейкемией высокий уровень лейкоцитов, но большинство из этих клеток функционируют неправильно. Это связано с тем, что аномальные клетки заменяют здоровые белые кровяные клетки.
Лейкоциты помогают защитить организм и бороться с инфекциями.
Постоянные инфекции могут указывать на то, что у ребенка недостаточно здоровых лейкоцитов.
Кровотечение
Если у ребенка частые кровотечения из носа или у него кровоточат десны, это может указывать на лейкемию.
У ребенка с этим типом онкологического заболевания понижены тромбоциты, которые могут предотвратить кровотечение.
Боли в костях или суставах
Если ребенок жалуется на боли в костях или суставах, это может указывать на лейкемию. Когда развивается детский лейкоз, аномальные клетки могут собираться внутри сустава или близко к поверхности костей.
Отек
Отек рук или увеличение лимфатических узлов могут указывать на лейкемию. У ребенка с лейкемией отек может наблюдаться на различных участках тела, таких как:
Брюшная полость, когда аномальные клетки собираются в печени и селезенке;
Лицо и руки, когда возникает давление на верхнюю полую вену, что вызывает увеличение кровенаполнения;
Лимфатические узлы, когда человек замечает небольшие узлы по бокам шеи, в подмышках или на ключице.
Отсутствие аппетита, боли в животе и потеря веса
Если атипичные клетки вызвали асцит, поразив печень, почки и селезенку, все это может давать давление на желудок. Результатом может быть чувство полноты или дискомфорта, отсутствие аппетита и последующая потеря веса.
Кашель или затруднение дыхания
Лейкемия может поражать грудную полость, например, некоторые лимфатические узлы или тимус — железу, расположенную между легкими. Если эти органы отекают, они могут оказывать давление на трахею и затруднять дыхание. Проблемы с дыханием также могут возникать, если клетки лейкемии накапливаются в небольших кровеносных сосудах легкого.
Головные боли, рвота и судороги
Если лейкемия влияет на головной или спинной мозг, ребенок может испытать:
- головные боли;
- припадки;
- рвоту;
- сложности с концентрацией;
- проблемы с балансом;
- помутнение зрения.
Кожные высыпания
Клетки лейкемии, которые распространяются на кожу, могут привести к появлению мелкой, темной сыпи. Они называются хлоромой или миелоидной саркомой и встречаются очень редко.
Синяки и кровотечения, которые характеризуют лейкемию, также могут вызывать появление мелких пятен, называемых петехиями. Они также могут выглядеть как сыпь.
Сильная слабость
В редких случаях лейкемия приводит к очень сильной слабости и истощению, что может привести к невнятной речи. Это происходит, когда клетки лейкемии собираются в крови, заставляя кровь сгущаться. Кровь может быть настолько густой, что циркуляция замедляется в мелких сосудах мозга.
Общее плохое самочувствие
Ребенок не может описать свои симптомы подробно, но можно увидеть, что ему плохо.
Раннее выявление признаков лейкемии может обеспечить оперативную диагностику и лечение. Но самые ранние признаки лейкемии трудно выявить, не у всех детей с лейкемией бывают симптомы, перечисленные выше.
Ранние симптомы также зависят от того, имеет ли ребенок острую или хроническую форму лейкоза. Симптомы острого лейкоза часто появляются быстро и могут заметными, хроническая лейкемия развивается постепенно.
Лечение и прогнозы
Все пациенты с диагнозом «лейкоз» подлежат госпитализации в профильные онкогематологические отделения. Больной должен быть полностью изолирован от внешней среды в отдельном боксе со стерильными условиями, дабы избежать сепсиса или пневмонии. Для поддержания организма в удовлетворительном состоянии прописывается особо сбалансированная диета.
Главным принципом лечения при данном нарушении служит применение комбинированных химических препаратов, направленных на искоренение патологических клонов лейкоцитов. Терапия проводится поэтапно, когда на начальных стадиях необходимо стабилизировать больного и добиться ремиссии, закрепить ее. Далее следует поддерживающее лечение и избавление от возможных осложнений.
Большое значение придается иммуномодуляции, в целях которой проводятся профилактические прививки. Достигнуть нормализации состояния на длительное время можно посредством пересадки костного мозга, стволовых клеток и пуповинной крови. Наиболее тяжелое течение с высоким риском смертности диагностируется у детей до 2 лет и старше 10 лет с острым течением лейкоза и сопутствующими осложнениями. Более благоприятное течение определяется у пациентов с лимфобластной лейкемией первого типа при условии ранней терапии, возрастного периода от 2 до 10 лет. При полном отсутствии лечения летальный исход вероятен в 100% случаев.
Статья размещена только в познавательных целях, так как не содержит медицинских доводов. Если Вами замечены признаки лейкоза у детей, обратитесь за медпомощью и пройдите обследование.
Условия диагностики
Первичные диагностические манипуляции типа лабораторной аналитики проводятся в условиях обычной педиатрии. При выявлении признаков лейкоза требуется дифференциальное обследование, включая томографическое сканирование, которое требует особого оборудования и обученных диагностов для расшифровки полученных данных. Не во всех государственных медцентрах применяется такое оборудование.
Чтобы отыскать ближайшие клиники с высокоточным оснащением для проведения МРТ и КТ, обратитесь к нашему бесплатному сервису записи. Здесь собраны все учреждения диагностики города в разных районах и с разными условиями. Изучайте варианты, сравнивайте, читайте отзывы, общее описание, прайс-листы, выбирайте лучшие клиники, консультируйтесь с операторами и записывайтесь на исследования удаленно со скидками от нашей службы.
Факторы развития
В некоторых случаях причины развития лейкоза остаются невыясненными, работы по выделению этиофакторов ведутся до сих пор. Однако замечены основные неблагоприятные условия, в которых риск образования болезни увеличивается в несколько раз:
- влияние радиации;
- наличие вирусных заболеваний, ведущих к раковому перерождению клеток;
- воздействие химическими реагентами;
- генетическая и семейная предрасположенность;
- дисбаланс гормонов в организме;
- упадок защитно-иммунной системы;
- развитие иной онкологической патологии с агрессивным лечением лучевым и химическим способом.
За основу развития лейкемии взята теория мутационного клонирования недоразвитых кровяных клеток, которые бесконтрольно делятся, воспроизводя друг друга и подавляя нормальный объем кровяных телец. По кровотоку агрессивные частицы проникают во все структуры и ткани, поражая их, что часто становится причиной нейролейкемии и других нарушений работы внутренних органов. Замечено, что сопутствующие патологии развития типа даунизма, синдромов Ли-Фраумени, Блума, Клайнефельтера, Вискотт-Олдрича, разных типов иммунодефицита, полицитемии, анемии, повышают риск развития лейкемии до 15 раз.
Подробнее

Опубликовано: 12.03.2021
Новый анализ крови для диагностики рака простаты
Клиника Дократес первой в Финляндии начала использовать новые анализы крови в дополнение к тестам ПСА для диагностики рака простаты Новый…
Читать далее

Опубликовано: 15.12.2020
Почему пандемия — это не повод отказаться от лечения рака груди
Популярное Интернет-издание Fontanka.ru опубликовало статью о клинике Дократес. Прочитайте, что пишут о нас в российких СМИ.
Читать далее
Опубликовано: 08.12.2020
Почему возникают рецидивы рака молочной железы и как их лечат?
По завершении адъювантной терапии ощущения пациентки могут быть самыми разными: одни радуются успешному завершению лечения, другие чувствуют одиночество. Но большинство,…
Читать далее

Опубликовано: 07.10.2020
Клиника Дократес подписала договор с крупной скандинавской страховой компанией IF
Треть всех онкологических заболеваний, диагностируемых в Финляндии ежегодно, приходится на людей трудоспособного возраста. Быстрое выявление болезни и доступ к лечению…
Читать далее
Подробнее