Резекция кишки
Содержание:
- Осложнения после тромбоза вен кишечника
- Формы и стадии
- Реабилитация
- Диагностика мезентиального (брыжеечного) венозного тромбоза
- Диагностика мезентериального тромбоза и его лечение
- Тромбофлебит – диагностика
- Виды операций при раке толстой кишки
- Результаты клинических исследований
- Показания к резекции тонкой кишки
- Методы лечения
- Причины кишечной непроходимости
- Диагностика синдрома Мея-Тёрнера
- Наши врачи
- Лечение синдрома Мея-Тёрнера
- Лечебная тактика
- Возможные последствия
- Симптомы
- ФУНКЦИОНАЛЬНЫЕ ТЕСТЫ
- Прогноз
- Тромбоз мезентериальных сосудов кишечника: симптомы, лечение, причины
Осложнения после тромбоза вен кишечника
Брыжеечный венозный тромбоз опасен тем, что ограничивает приток крови к участкам кишечника. Таким образом развивается ишемия – дисфункция и затем повреждение тканей. Следом начинается их отмирание, то есть инфаркт кишечника. Это крайне опасное состояние, которое нередко заканчивается летальным исходом.
Второе по опасности осложнение – перитонит, то есть инфекционное воспаление брюшины, которое также требует экстренной резекции участка кишки. В отдельных случаях, когда сшить кишечник невозможно, пациентам требуется илеостомия или колостомия – выведение в переднюю брюшную стенку тонкой или толстой кишки и подсоединение к калоприемнику.
Формы и стадии
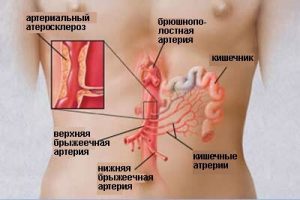 По формату течения, выделяют хронический и острый. Локализоваться он может только в артериях, венах, либо иметь смешанный тип. Сначала кровоток нарушен в брыжеечных артериях, затем в венах. Верхние отделы страдают больше, нежели нижние ветви.
По формату течения, выделяют хронический и острый. Локализоваться он может только в артериях, венах, либо иметь смешанный тип. Сначала кровоток нарушен в брыжеечных артериях, затем в венах. Верхние отделы страдают больше, нежели нижние ветви.
По степени, венозный мезентериальный тромбоз, подразделяют на 3 стадии:
- Компенсационная. Считается хронической формой, циркуляция крови осуществляется за счет здоровых сосудов.
- Субкомпесационная. Сохраняется частичное кровоснабжение кишечного тракта.
- Декомпенсационная. Тяжелая стадия, характеризующаяся необратимыми последствиями. Кровоток в кишечнике отсутствует, это влечет за собой развитие инфаркта. Первая фаза — 2 часа, за это время есть шанс, чтобы обратить процесс. Через 4 часа, наступает следующая — развивается гангренозное поражение органа. Это чаще заканчивается печальным исходом.
Клиническая картина, которую имеет мезентериальный тромбоз, симптомы могут быть различными и давать о себе знать ни сразу, а спустя какое-то время после развития недуга.
Реабилитация
После операции тромбоза в кишечнике пациенты проводят некоторое время в больнице. Необходим постельный режим без физических нагрузок.

Постельный режим после операции
Делают легкое поглаживание живота по часовой стрелке. Нельзя поднимать более 2 кг веса, чтобы не возникла грыжа.
Мыться можно в теплом душе, ванны противопоказаны.
Питание состоит из каш, сливочного масла, кисломолочных продуктов, нежирного отварного мяса. Разрешены яйца и рыба. Копчености, консервированные продукты, пряности под запретом.
Если соблюдать рекомендации докторов, лечение даст положительные результаты.
Диагностика мезентиального (брыжеечного) венозного тромбоза
Designed by free-images.com
Диагноз обычно основывается на анализе симптомов и методах визуальной диагностики. Предпочтительным для этого является компьютерная томография брюшной области с контрастом (ангиография), поскольку позволяет визуализировать сосуды в поперечной плоскости.
В отдельных случаях может быть назначено УЗИ брюшной полости, однако, для исследования кишечника оно не показательно.
Также, чтобы найти место тромба, применяют инвазивные методы:
-
Лапароскопия – в разрез на передней стенке вводится гибкая трубка с камерой, врач может визуально определить на экране монитора состояние кишечника, место расположения тромба и его размер;
-
Лапаротомия – более травмирующий метод, поскольку подразумевает вскрытие передней стенки живота и осмотр кишечника. Однако он предпочтителен, если имеются все признаки инфаркта и некроза кишечника, поскольку можно сразу удалить пораженный участок.
Диагностика мезентериального тромбоза и его лечение
Тромбоз мезентериальных сосудов имеет высокую летальность, ввиду того, что его диагностика сложна. Клиническую картину данного заболевания можно своевременно не отличить от симптоматики таких болезней как: гастрит, панкреатит, холецистит, кишечная непроходимость и пр.
От того, насколько чётко врачу будут описаны симптомы и этапы течения заболевания, будет зависеть очень многое.
К диагностическим методам, позволяющим дифференцировать мезентериальный тромбоз, и в последствии подобрать лечение, относятся:
- лабораторные исследования крови;
- инструментальные исследования.
Для оказания неотложной помощи и для подбора методов хирургического вмешательства на ранней стадии заболевания применяется компьютерная томография или лапароскопия. Рентгенографию и УЗИ-диагностику тоже применяют.
На поздних – только неотложное оперативное лечение. Необходимо до наступления некроза удалить тромб из сосуда или поражённый участок кишечника. Допустимы случаи комбинированных операций.
 Профилактика заболеваний вен
Профилактика заболеваний вен
Возможно ли проведение каких-либо профилактических мер, чтобы минимизировать риск развития тромбоза мезентериальных сосудов? Первой и самой главной рекомендацией при профилактике любого заболевания вен является соблюдение правил здорового образа жизни и рационального питания. И, безусловно, своевременная забота о состоянии сердечно-сосудистой системы имеет определяющую роль. Необходимо проводить своевременную профилактику тромбообразования, которая часто заключается в приеме препаратов с антикоагулянтным действием.
Для точной диагностики обращайтесь к специалисту.
- Острые и хронические нарушения мезентериального кровообращения: учеб.-метод. пособие для студентов 5 и 6 курсов специальности «Лечебное дело», 5 курса специальности «Медико-диагностическое дело» медицинских вузов / М. Ф. Курек . — Гомель: ГомГМУ, 2017. — 24 с.
- Савельев, B. C. Острые нарушения мезентериального кровообращения / B. C. Савельев, И. В. Спиридонов. — М.: Медицина, 1979. — 232 с.
- https://emedicine.medscape.com/article/189146-overview
- https://radiopaedia.org/articles/acute-superior-mesenteric-vein-thrombosis
- https://www.researchgate.net/publication/47357331_Mesenteric_venous_thrombosis
Для точной диагностики обращайтесь к специалисту.
Тромбофлебит – диагностика
Диагностируется заболевание на основании обследования и дополнительных методов: ангиографии, УЗИ, флебографии, флебосцинтиграфии.
Заподозрить острый тромбофлебит может любой врач при визуальном осмотре, когда увидит плотные, болезненные узлы, кожа над которыми имеет багрово-красный оттенок. Однако основным методом диагностики может быть только ультразвуковое исследование вен нижних конечностей. При этом врач может увидеть в просвете вены тромботические массы, а также определить уровень тромбоза, его характер (опасен он или нет)!
УЗИ при остром тромбофлебите — главное в диагностике!
На основании ультразвуковой картины, доктор решает о применении того или иного вида лечения тромбоза поверхностных вен.
Виды операций при раке толстой кишки
При неосложненных формах рака правой половины ободочной кишки производится так называемая правосторонняя гемиколэктомия — удаление всего правого фланга ободочной кишки, включая 20 см подвздошной кишки и треть поперечноободочной кишки. Такой объем резекции объясняется тем, что лимфогенное метастазирование идет по ходу всех трех толстокишечных артерий, которые кровоснабжают именно такой сегмент кишки. Их необходимо перевязывать у места отхождения с обязательным удалением окружающей жировой клетчатки. Операцию заканчивают наложением анастомоза между тонкой и поперечно-ободочной кишкой по типу «конец в бок».
При поражении поперечной части ободочной кишки выполняется резекция поперечно-ободочной кишки вместе с печеночным и селезеночным изгибами. В завершении операции формируется анастомоз между восходящей и нисходящей кишкой «конец в конец». В зависимости от распространенности процесса и локализации опухоли (ближе в печеночному или селезеночному углам) объем резекции может изменяться.
При раке левой трети поперечно-ободочной кишки, левого изгиба и нисходящей ободочной кишки выполняют левостороннюю гемиколэктомию — удаление трети поперечно-ободочной кишки с селезеночным изгибом, всей нисходящей ободочной кишки до начального отдела сигмовидной кишки.
Как было сказано выше, такой массивный объем резекции связан с особенностями кровоснабжения и лимфооттока. Мобилизацию кишки начинают с пересечения нижней брыжеечной артерии у места ее отхождения от аорты, что является профилактикой рецидива заболевания.
При поражении сигмовидной кишки объем вмешательства зависит от локализации злокачественного образования. При опухолях средней трети кишки выполняют ее резекцию. В зависимости от стадии и распространенности процесса возможно расширение резекции с перевязкой и пересечением нижней брыжеечной артерии. После удаления резецированного участка кишки анастомоз накладывается между нисходящей частью ободочной и ампулой прямой кишки.
При раке прямой кишки выбор метода резекции зависит от локализации раковой опухоли. При расположении опухоли в ректосигмоидном отделе или ампуле прямой кишки выполняется так называемая передняя резекция прямой кишки, которая не только позволяет радикально удалить опухоль, но и сопровождается хорошими функциональными результатами. Во время операции производится удаление верхних отделов прямой кишки и нижней части сигмовидной. Анастомоз накладывается между сигмовидной и оставшейся частью прямой кишки.
При поражении средней и нижней части прямой кишки, выполняется низкая передняя резекция. Операция включает удаление практически всей прямой кишки, ее брыжейки (мезоректума) вплоть до мышц анального сфинктера. Тотальная мезоректумэктомия в настоящее время является стандартом лечения опухолей прямой кишки, которые располагаются в ее нижнем отделе. При этом методе хирургического лечения частота возврата заболевания (рецидив) минимальна. После удаления части прямой кишки анастомоз накладывается между низведенным концом ободочной кишки и оставшейся самой нижней частью прямой кишки или анальным каналом. Эта операция считается сфинктерсохраняющей, однако, для разгрузки анастомоза и, следовательно, защиты может потребоваться формирование временной илестомы.
Результаты клинических исследований
Симптомы мезентериального тромбоза различаются в зависимости от формы заболевания и могут быть острыми (особенно при эмболической форме МТ), подострыми или хроническими.
Исследования серии случаев превалируют среди клинических исследований и помогают быстрее всего (хотя зачастую субъективно) оценить точность клинической картины того или иного случая. Ученые провели эксперимент с участием 58 больных мезентериальной ишемией (причины заболевания – самые различные), в ходе которого сделали следующие «открытия»:
- На боль в животе жаловались 95% пациентов (в среднем, на протяжении 24 часов). У трех оставшихся участников эксперимента наблюдался шок и развился метаболический ацидоз.
- тошнота – у 44% пациентов
- рвота – у 35%
- диарея — у 35%
- частота сердечных сокращений > 100 — у 33%
- «ректальная кровь» — у 16% (не уточняется, с/без скрытой крови, скорее всего, без)
- запор – у 7%
Показания к резекции тонкой кишки
В экстренной хирургии показаниями к резекции тонкой кишки являются следующие состояния:
- Массивное ранение кишки и брыжейки. В случаях, когда простое ушивание раны невозможно технически и ненадежно, производится экономная резекция поврежденного участка с восстановлением непрерывности с помощью кишечного шва.
- Мезентериальный тромбоз — тяжелейшая ситуация, связанная с тромбозом питающих кишку мезентериальных (брыжеечных) сосудов. При этом происходит некроз значительной части кишечной трубки, кровоснабжение которой обеспечивалось бассейном «блокированных» брыжеечных сосудов. В данной ситуации очень трудно определить границу демаркации между уже «умершим» участком кишки и оставшейся ее живой частью, кровоснабжение которой осталось сохранным. Резекция производится в экстренных условиях у неподготовленных больных, чаще всего пожилого и старческого возраста, отягощенных сопутствующими заболеваниями. Хирургам приходится выполнять расширенную резекцию тонкой кишки предположительно в пределах сохранных участков кишки. В оснащенных клиниках операция дополняется вмешательством на сосудах с целью извлечения тромба и попытками восстановления кровоснабжения ишемизированных участков. Все зависит от массивности поражения и стадии процесса. Эти факторы обеспечивают исход операции. Если анастомоз накладывается между жизнеспособными концами кишки, а прогрессирование тромбоза удается остановить, есть надежда, что анастомоз будет состоятельным. Таким образом, у врача есть шанс победить болезнь, а у больного — шанс выжить.
- Ущемленная грыжа брюшной стенки с некрозом петли ущемленной кишки. Ущемленная в грыжевых воротах петля тонкой кишки страдает не только от ущемления ее стенки, но и от прекращения кровоснабжения в результате сжатия питающих петлю сосудов. Если в течение 2-3 часов не разрешить ситуацию, происходит некроз кишки. Приводящий отдел кишки страдает больше, чем отводящий. Как правило просвет его расширен, атоничен, микроциркуляция нарушена. В этом случае производится расширенная резекция тонкой кишки. Приводящий участок пересекается на расстоянии не менее 40 см от места ущемления, отводящий участок — на расстоянии 15 см. Учитывая разный диаметр приводящего и отводящего отделов, рационально восстанавливать проходимость кишки анастомозом «бок в бок».
- Болезнь Крона — хроническое воспалительное заболевание кишки, имеющее аутоимунную природу. При обострении заболевания и появлении клиники острого живота больные подвергаются неотложному хирургическому вмешательству. Объем вмешательства включает экономную резекцию пораженного участка кишки с наложением анастомоза.
- Заворот кишки случается чаще у детей и больных старческого возраста. Предрасполагающим фактором является анатомические особенности: удлинение кишки и ее брыжейки. Возникающая излишняя подвижность петель может привести к перекручиванию участка кишки вокруг оси с образованием заворота. В случае нарушения кровоснабжения возникает некроз вовлеченной в процесс петли кишки. В таком случае требуется резекция кишки в пределах здоровых тканей.
- Воспаление дивертикула Меккеля. Дивертикул Меккеля – редкая патология подвздошной кишки, встречается у 3% населения. Это остаточная часть пупочно-брыжеечного протока, выглядит как мешковидное выпячивание на расстоянии 60-80 см от слепой кишки. При воспалении дивертикула возникает клиника острого живота, похожая на клинику острого аппендицита. На операции при установленном диагнозе хирург выполняет секторальную резекцию киши. При этом удаляется сектор кишки с очагом поражения без полного ее пересечения. Далее дефект кишки ушивается.
В плановом порядке резекция кишки бывает показана при наличии новообразований тонкой кишки.
Доброкачественные образования в зависимости от размера могут быть удалены либо с использованием секторальной, либо экономной резекции с соответствующим восстановлении проходимости. При злокачественных новообразованиях производится расширенная резекция с клиновидной резекцией брыжейки и удалением проходящего в ней артериально-лимфатического комплекса, связанного с пораженным участком кишки.
Методы лечения
Терапия зависит от времени постановки заключения врача. Это может прием медикаментов или операция. Но чаще, люди обращаются уже в крайней форме, поэтому без хирурга лечение невозможно.
Медикаменты
Уместны в том случае, если тромбоз протекает в хронической форме. То есть циркуляция кровотока в брыжеечных венах сохранена частично.
Назначают антикоагулянты и дезагрегационные препараты для парентерального приема. Следят за результатом лечения через периодическую сдачу крови и мочи.
Оперативное вмешательство
Проводится при интерстициальной ишемии, протекающей в острой форме. Помощь оказывается еще по пути доставки пациента в клинику. Каждая упущенная минута может привести к гибели больного.
Чтобы облегчить состояние, бригада скорой помощи, прибегает к следующим действиям:
- извлечение сгустка крови из участка кишечника;
- операция на поврежденной артерии;
- резекция некротизированных зон кишки;
- операция смешанного типа.
 При протекании заболевания на позднем этапе, хирургическое вмешательство отличается чрезвычайной сложностью. Буквально через 6-12 часов, пациента повторно оперировать.
При протекании заболевания на позднем этапе, хирургическое вмешательство отличается чрезвычайной сложностью. Буквально через 6-12 часов, пациента повторно оперировать.
Причины кишечной непроходимости
Существует множество причин, способствующих возникновению кишечной непроходимости. Так, спастическая ее форма развивается вследствие болезненного сокращения стенки, обусловленного гельминтами, инородными телами, травмами брюшной полости, острым воспалением поджелудочной железы, почечной и желчной коликами, плевропневмонией, пневмотораксом и другой патологией. Причиной развития спастической формы также могут выступать различные поражения нервной системы (травмы, патологии спинного мозга, инсульты и т. д.) и нарушения кровообращения.

Паралич стенки кишки, характерный для паралитической формы заболевания, развивается в результате перитонита, различных отравлений, включая пищевые, после проведения операций под наркозом и т. д.
Обтурационная кишечная непроходимость обусловлена различного рода препятствиями на пути продвижения химуса. Это могут быть каловые камни, конкременты желчного пузыря, гельминты, чужеродные тела, опухоли, растущие как внутрь кишки, так и сдавливающие стенку снаружи.
Этиология странгуляционной кишечной непроходимости кроется не только в механическом сдавлении кишки, но и в компрессии сосудов брыжейки. Это происходит в результате развития заворота, странгуляционной грыжи, инвагинации, образования узлов петель кишечника, чему могут способствовать длинная брыжейка кишки, рубцы и спайки, быстрая потеря веса, сильное переедание после голодания и другие патологические состояния. Сосудистая кишечная непроходимость развивается из-за острого нарушения мезентериального кровообращения в результате тромбоза или эмболии.
Диагностика синдрома Мея-Тёрнера
Перед тем, как назначить лечение синдрома Мея-Тёрнера, флебологи ЦЭЛТ проводят комплексные исследования, направленные на постановку правильного диагноза. Для этого пациенту назначают:
- нижней полой вены с контрастом поражённого участка;
- Ультразвуковое сканирование анатомических структур мошонки и вен с обеих сторон;
- Выборочные почечные и тазовые флебографии.
Наши врачи
Малахов Юрий Станиславович
Врач — сердечно-сосудистый хирург, флеболог, Заслуженный врач РФ, доктор медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием
Константинова Галина Дмитриевна
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук, профессор
Записаться на прием
Дроздов Сергей Александрович
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук
Стаж 47 лет
Записаться на прием
Лечение синдрома Мея-Тёрнера
Синдром требует хирургического вмешательства, поскольку вызван механической причиной (т. е. передавливанием). Цель операции – устранить её посредством . Для этого в поражённую синдромом область доставляют самораскрывающийся стент, при помощи которого раскрывают суженный участок.
Сам по себе стент будет выполнять функцию каркаса поражённой области и сможет обеспечить необходимый уровень проходимости вены. Для того, чтобы достичь желаемого результата, применяют специальные усиленные стенты, поскольку обычные не способны справиться с высоким давлением. Если помимо синдрома пациент страдает от тяжёлого варикоза, ему проводят микрофлебэктомию – операцию, направленную на удаление повреждённых участков сосудов.
Записаться на приём ко специалистам отделения флебологии ЦЭЛТ по поводу лечения синдрома Мэя-Тёрнера можно онлайн или связавшись с нашими операторами:
- Хроническая венозная недостаточность
- Тромбозы вен у беременных
Лечебная тактика
При первых симптомах заболевания пациента необходимо сразу же госпитализировать в стационар. Перед осмотром врача-хирурга запрещается принимать болеутоляющие и какие-либо другие лекарственные препараты, очищать желудок и кишечник, дабы не смазать клиническую картину и не навредить.
Если кишечная непроходимость диагностирована в начальной его стадии, можно применить консервативные методы лечения:
- Освобождение желудка и кишечника от пищевых и каловых масс с помощью зондирования и сифонной клизмы.
- Прием спазмолитиков при наличии спазмов или стимулирующих перистальтику препаратов при парезе кишечника.
- Внутривенные капельные инфузии солевых растворов для достижения водно-электролитного равновесия.
- Колоноскопия с диагностической и лечебной целью.
Если консервативный подход к лечению не устраняет заболевание, необходимо думать о механической обтурации или развитии осложнений и прибегать к оперативному вмешательству.
Применяют следующие варианты хирургического лечения:
- распутывание петель кишки;
- разрезание спаек;
- грыжепластика при наличии грыжи;
- иссечение некротизированноого участка кишки;
- наложение колостомы для вывода каловых масс наружу (при злокачественных новообразованиях и невозможности наложения анастомоза).
После операции проводится медикаментозная коррекция, которая, как правило, включает в себя антибиотикотерапию, дезинтоксикационные мероприятия, восстановление перистальтики и прочее. Основной задачей лечения является спасение жизни больного и предотвращение возможных осложнений, которые могут развиться при несвоевременной диагностике и лечении заболевания. Наиболее опасными для жизни последствиями считаются болевой шок, сепсис и перитонит.
Возможные последствия
Самым тяжелым осложнением выступает перитонит. Он приводит к сепсису. В конечном итоге больной погибает. Если удается сохранить жизнь, есть вероятность тяжелой инвалидности.
Острый мезентериальный тромбоз сосудов кишечника — неотложное состояние, требующее срочного хирургического лечения. В отсутствии качественной помощи шансов на восстановление нет.
Причин множество, такое обилие провоцирующих факторов делает профилактику сложной задачей. В рамках снижения рисков достаточно своевременно лечить все хронические болезни и проходить регулярные профилактические осмотры как минимум у терапевта.
Симптомы
Ишемия кишечника, которая развивается в результате тромбоза мезентериальных сосудов, по тяжести подразделяется на три степени, развитие которых зависит от калибра пораженного сосуда, а также от возможности коллатерального кровотока:
- компенсированная ишемия – хроническая патология, при этой форме болезни кровообращение полностью восстанавливается по коллатералям;
- субкомпенсированная ишемия – кровоток частично восстанавливается по обходным путям;
- декомпенсированная ишемия является самой тяжелой формой поражения артерий брыжейки, начинается с фазы обратимых изменений (длится 2 часа), если вовремя не оказать медицинскую помощь, ее сменяет этап необратимых изменений, которая грозит развитием гангрены кишечника.
Тромбоз мезентериальных артерий протекает в три этапа:
- ишемия возникает при перекрытии просвета артерии более чем на 70%, характеризуется недостаточностью кровообращения;
- инфаркт кишки – некроз тканей, кровоснабжаемой пораженным сосудом;
- перитонит – развитие воспалительных процессов в брюшине сопровождается явлениями интоксикации, этот этап является угрожающим жизни состоянием.
Мезотромбоз имеет различные симптомы, которые объясняются патологическими процессами, происходящими на различных его стадиях. На этапе ишемии нарастают симптомы интоксикации организма, это проявляется бледностью кожи и болями в животе, которые могут иметь различную интенсивность и характер. Возникает рвота, в которой обнаруживаются примеси крови и желчи, присутствует устойчивый запах фекалий. Развивается диарея, стул при этом имеет жидкий, водянистый характер. Этот симптом возникает в результате усиления перистальтики.
Диарея, сопровождающаяся болями и рвотой, иногда ошибочно принимается пациентом за кишечную инфекцию. Ожидая, что заболевание пройдет самостоятельно, больной упускает время, когда можно предотвратить развитие необратимых процессов, ухудшая тем самым прогноз.
Инфаркт кишечника развивается при полном прекращении кровотока в брыжеечных сосудах спустя 5-17 часов от начала болезни. Этот этап характеризуется некрозом тканей кишечника. Уровень летальности на этом этапе заболеваний крайне высок. Инфаркт кишечника проявляется сильной интоксикацией, рвотой, запором, который возникает в результате разрушения тканей кишечника. Болевой синдром сначала усиливается, а затем стихает. Подобное облегчение симптоматики свидетельствует об отмирании нервных окончаний. Артериальное давление нестабильно. Живот при пальпации мягкий, под пупком обнаруживается уплотнение. Иногда инфаркт кишечника сопровождается шоковым состоянием.
Перитонит развивается через 17-36 часов после начала болезни как осложнение мезентериального тромбоза. Он становится результатом разрушения кишечной стенки, при ее прободении содержимое попадает в брюшную полость. Развивается воспалительный процесс, это сопровождается повышением температуры тела, вздутием живота, напряжением брюшной стенки. Боль может исчезать на несколько часов и появляться снова.
Тромбоз мезентериальных вен проявляется выраженными болями в животе, частым жидким стулом, в котором обнаруживаются примеси крови и слизи. По мере развития некроза в тканях кишечной стенки развивается перитонит. Закупорка вен брыжейки так же, как и артерий – крайне опасное состояние, которое требует оказания медицинской помощи. Однако для этого типа болезни характерно медленное нарастание симптоматики, которое может происходить в течение 5-7 дней.
ФУНКЦИОНАЛЬНЫЕ ТЕСТЫ
|
Симптом плантарной ишемии Оппеля заключается в побледнении подошвы стопы пораженной конечности, поднятой вверх под углом 45°. В зависимости от скорости побледнения можно судить о степени нарушения кровообращения в конечности. При тяжелой ишемии оно наступает в течение 4—6 с. Проба Гольдфлама — в положении больного на спине с приподнятыми над кроватью ногами ему предлагают производить сгибания и разгибания в голеностопных суставах. При нарушении кровообращения уже через 10—20 движений больной испытывает утомление в ноге. Проба Ситенко-Шамовой проводится в том же положении, что и проба Гольдфлама. На верхнюю треть бедра накладывается жгут до полного пережатия артерий. Через 5 мин бинт снимают. В норме не позднее чем через 10 с появляется реактивная гиперемия. При недостаточности артериального кровообращения время появления реактивной гиперемии удлиняется в несколько раз. Коленный феномен Панченко определяется в положении сидя. Больной, запрокинув больную ногу на колено здоровой, вскоре начинает испытывать боль в икроножных мышцах, чувство онемения в стопе, ощущение ползания мурашек в кончиках пальцев пораженной конечности. Симптом сдавления ногтевого ложа заключается в том, что при сдавлении концевой фаланги I пальца стопы в переднезаднем направлении в течение 5—10 с у здоровых людей образовавшееся побледнение ногтевого ложа немедленно сменяется нормальной окраской. При нарушении кровообращения в конечности оно держится несколько секунд. |
Установить степень ишемии больной конечности помогают реография, ультразвуковая допплерография. Окончательный диагноз устанавливается при помощи ангиографии (традиционной рентгеноконтрастной ангиографии либо МР- или КТ- ангиографии) —наиболее информативного метода диагностики облитерирующего атеросклероза.
Прогноз
Прогноз зависит от стадии, на которой был диагностирован брыжеечный тромбоз. Закупорка мезентериальных артерий требует оказания экстренной медицинской помощи. Если лечение проведено на ранних стадиях, летальность не превышает 30%. В случае начала терапевтических мероприятий через 8 часов от начала развития болезни, каждый час промедления ведет к увеличению смертности. На 2 и 3 стадии даже при успешном проведении операции по удалению тромба летальность может достигать 70%. Подобный неблагоприятный прогноз объясняется нарастающими симптомами интоксикации и прогрессированием основного заболевания, которое привело к тромбозу.
Тромбоз мезентериальных сосудов кишечника: симптомы, лечение, причины
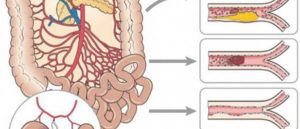
Мезентериальный тромбоз – закупорка сосудов брыжейки (ткани, с помощью которой кишечник крепится к брюшной стенке).
Артерии и вены, проходящие через эту структуру, осуществляют кровообращение органов брюшной полости, в первую очередь – кишечника.
Тромбоз мезентериальных сосудов кишечника — крайне тяжелое состояние, которое зачастую развивается стремительно и может привести к летальному исходу.
Прогноз
Прогноз зависит от стадии, на которой был диагностирован брыжеечный тромбоз. Закупорка мезентериальных артерий требует оказания экстренной медицинской помощи. Если лечение проведено на ранних стадиях, летальность не превышает 30%.
В случае начала терапевтических мероприятий через 8 часов от начала развития болезни, каждый час промедления ведет к увеличению смертности. На 2 и 3 стадии даже при успешном проведении операции по удалению тромба летальность может достигать 70%.
Подобный неблагоприятный прогноз объясняется нарастающими симптомами интоксикации и прогрессированием основного заболевания, которое привело к тромбозу.
Лечение
Выбор лечения при мезентериальном тромбозе кишечника зависит от стадии, на которой была диагностирована болезнь.
На ранних этапах возможно проведение терапии в амбулаторных условиях с примирением медикаментов. Больному назначаются антикоагулянты для рассасывания тромба.
Хирургическое лечение острого мезентериального тромбоза включает в себя следующие этапы:
- осмотр кишечника и пальпация сосудов брыжейки;
- определение наличия пульсации в артериях на границе пораженной области, в случае сомнения проводится рассечение мезентерия для установления артериального кровотечения;
- удаление тромба;
- реконструкция поврежденного сосуда;
- если операция проводится на поздней стадии болезни, и имеются очаги некроза в тканях, необходимо удаление пораженного участка кишечника;
- на 3 стадии патологии проводится промывание брюшной полости;
- послеоперационный период включает обязательное назначение антикоагулянтов (Гепарин, Варфарин).
Реконструкция сосуда в зоне стеноза или тромбоза предусматривает создание шунта, который обеспечивает кровоток между артерией брыжейки и аортой. Этот метод эффективен.
Профилактика
Тромбоз мезентериальных сосудов – опасное состояние, которое требует незамедлительного оказания медицинской помощи. Однако даже лечение не гарантирует благоприятный прогноз
Именно поэтому следует особое внимание уделить профилактическим мероприятиям
Для предупреждения развития тромбоза мезентериальных сосудов следует:
- исключить факторы риска: лишний вес, вредные привычки, малоподвижный образ жизни;
- вовремя лечить заболевания сердечно-сосудистой системы;
- пациенты из группы риска должны раз в 6 месяцев сдавать кровь на коагулограмма, при выявлении повышения свертывающей способности крови назначается профилактический прием средств разжижающих кровь;
- вовремя лечить патологию кишечника;
- в послеоперационном периоде соблюдать рекомендации врача относительно приема медикаментов и раннего начала двигательной активности;
- при хирургических вмешательствах на сосудах принимать антикоагулянты и антиагреганты, назначенные врачом.
Кроме того, следует понимать важность ведения здорового образа жизни и соблюдения принципов правильного питания. Подобные меры служат профилактикой многих заболеваний, в том числе патологии сердечно-сосудистой системы, которая часто становится причиной тромбоза мезентериальных артерий