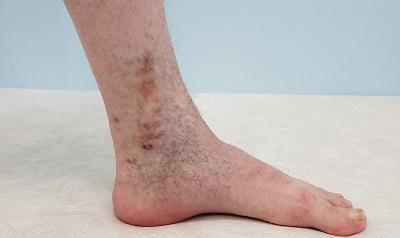
Жжение и покалывания в ногах: симптом болезни или самостоятельная патология?
Содержание:
Судороги в ногах и Магний

Хотя крампи могут и быть простым проявлением обменных нарушений в мышца, например, при хронической магниевой недостаточности.
Пожалуй, это очень частая причина. Магний — это уникальный минерал, он принимает участие в сотнях биохимических процессов в организме (по современным представлениям около 300 биохимических процессов в организме человека протекают с участием магния). Этот элемент везде нужен, а с едой приходит в недостаточных количествах, так как продукты, богатые магнием мы едим в небольших количествах (отруби, орехи, тыквенные семечки, кунжут). А вот расходуется магний усиленно при стрессовых состояниях (идет на работу нервной системы), при тяжелых физических нагрузках и в жару (выводится с потом), при употреблении большого количества жидкости (выводится с мочой) и при частом приеме алкогольных напитков. А если мышце не хватает магния, у нее повышается склонность к напряжению и спазмам. По той же причине (магниевая недостаточность) может «подергиваться веко» — круговая мышца глаза нежная и очень чувствительна к нехватке магния.
Недавно меня спросили, есть ли альтернатива пополнения магнием помимо использования препарата Магне В6. Есть — другие препараты, содержащие магний: магнерот, магникум. Считается, что хорошо всасывается магний из кишечника в присутствии пиридоксина (витамина В6) или в виде соли оротовой кислоты, а вот в продуктах питания магний часто идет с кальцием или фосфором, а они мешают магнию всасываться в кишечнике. При кулинарной обработке продуктов его количество существенно уменьшается. Да и в продуктах питания его содержится все меньше в связи с бурным развитием «новых технологий». Можно, конечно, обеспечить себя магнием с помощью грамотного питания, но этого надо очень хотеть.
8 Профилактические мероприятия
В первую очередь следует ввести изменения в свой рацион: исключить и уменьшить жиры животного происхождения (жирные сорта мяса, субпродукты, молочные продукты), постараться максимально сократить потребление газировки, алкоголя, отказаться от курения. Физические нагрузки должны обязательно быть, но щадящие, не чрезмерные; также вредна и полная гиподинамия. Обязательно должен соблюдаться режим отдыха. Плавание, велопрогулки, йога, лечебная гимнастика для ног — все это полезно для сосудов.
Рекомендуется внимательно отнестись к выбору обуви. Пусть она не стоит дешево, но полностью оправдает затраты. В ней ноги не устают и не потеют. Не стоит надевать высокие каблуки чаще 2 раз в неделю, причем только на несколько часов.

Признаки удобной обуви:
- материал натуральный и дышащий;
- колодка повторяет форму стопы и комфортна при носке;
- внутри должны быть ортопедические мягкие стельки, которые поддерживают стопу и равномерно распределяют нагрузку при ходьбе.
Но, пожалуй, самое полезное для современного человека — ходьба босиком при любом удобном случае. Как можно чаще снимайте туфли и ходите босыми ногами, тогда кровь не будет застаиваться. При хождении босиком по траве, особенно когда она мягкая и шелковистая, будет проведен естественный массаж стоп и стимулирование правильного кровообращения. Летом лучше ходить босиком на улице, зимой — в помещении. Необходимо правильно ухаживать за стопами:
- после водных процедур ноги сразу вытереть насухо, особенно между пальцами;
- постоянно носить носки;
- после снятия обуви ее надо проветрить;
- для общественных мест всегда иметь с собой свои тапочки или сланцы;
- обувь стоит подбирать дышащую.
При подагре рекомендуется увеличить питьевой режим: травяные чаи, морсы; при укладывании в постель больная нога должна быть выше уровня головы на приподнятой подушке; при болях — прием анальгетиков и НПВС. Кстати, аспирин при подагре не рекомендуется: он увеличивает содержание мочевой кислоты. К пораженному суставу можно на короткое время приложить грелку со льдом.
Профилактика варикоза у беременных: обувь с удобной колодкой без каблука, контроль осанки. Нужно правильно ходить с прямым позвоночником, не прогибать поясницу, не откидываться назад при ходьбе. Будет полезен прием поливитаминов.
Для ухода за ногами:
- 1. Голубой и мятный бальзамы (Fusskraft blau, Fusskraft mint) идеальны для лета. Дезинфицируют кожу, легко могут устранить неприятный запах.
- 2. Бальзам ухаживает за сухими и жесткими участками кожи ног, моментально впитывается.
- 3. Геволь — пудра (Foot powder) — позволяет поддерживать ноги сухими, нормализуя потоотделение, тем самым предупреждая появления различных кожных инфекций. Для применения утром идеально подойдут «Фусскрафт» — травяной лосьон и актив-спрей.
- 4. Ухаживающий дезодорант для ног (Pflegendes fubdeo) обладает дезинфицирующими свойствами, нормализует влажность ног, борется с грибковыми заболеваниями.
- 5. Дезодорант для ног «Sensitive» (fubspray). В состав средства входят пантенол и бисаболол, которые успокаивают и заживляют раздраженные места кожи.
Как видно из всего вышеописанного, лучше предотвратить болезнь на ранних стадиях, и тогда лечение будет не таким сложным. При первых же неприятных симптомах следует посетить врача. Оставлять такие признаки без внимания нельзя, ведь это может быть чревато очень опасными осложнениями.
Почему появляется жжение?
Жжение может быть внутренним или локальным (то есть непосредственно на кожном покрове). В этом случае причиной выступает аллергия, химические или термические ожоги. Чаще всего пациенты сталкиваются с неприятным симптомом именно внутри сустава.
Жжение в колене, причины которого могут быть совершенно различными, спровоцировано раздражением нервных волокон. Это происходит из-за разных факторов, например, из-за наличия суставных изменений физического или морфологического характера. Определить конкретную причину и назначать эффективное лечение можно только после комплексной диагностики.
Травматические повреждения
Теперь поговорим о непосредственных причинах, которые могли спровоцировать дискомфорт в колене. Чаще всего причиной выступают травматические повреждения ноги. Практически любая травма сопровождается болевым синдромом жгучего характера.
Если травма серьезная – дополнительно может наблюдаться ограничение подвижности. Чтобы предотвратить возможные осложнения – нужно в срочном порядке обратиться к врачу и пройти необходимые виды диагностики.
В качестве первой помощи можно приложить к травмированному месту прохладный компресс.
Воспаление
Воспалительные процессы в суставе колена или окружающих тканях всего сопровождаются дискомфортными ощущениями, нередко пациентов беспокоит именно жжение в колене.
К патологиям, носящим воспалительный характер, можно отнести такие состояния:
Артрит. Данное заболевание является хроническим. При рецидиве человек мучается от болей, спровоцированных воспалительным процессом в суставах. В зависимости от степени тяжести патологического процесса симптомы могут проявляться по-разному. Чаще беспокоит отечность, покраснение, боль при движении и боль жгучего или острого характера. Лечение на ранних стадиях заключается в консервативной терапии. В более сложных ситуациях может потребоваться хирургическое вмешательство.
Бурсит. Суть данного заболевания заключается в воспалении синовиальной сумки. Особенность недуга заключается в том, что боль возникает не только при физической активности, но и в состоянии покоя.
Киста Беккера. Новообразование локализуется с задней стороны колена. При достижении внушительных размеров – кисту заметно визуально. Она может возникать даже в детском возрасте. Основной симптом – жгучая боль в месте локализации.
Дистрофические изменения
Деформация и разрушение коленного сустава возникает при отсутствии двигательной активности, чрезмерной физической нагрузки или же в силу возрастных изменений. Процесс протекает длительно.
Из первых симптомов может наблюдаться периодичная ноющая боль в колене, слышимый хруст при сгибании сустава. Дистрофические изменения чаще всего характерны для артрита или тендопатии.
Если заболевание запущено, единственным эффективным решением проблемы является эндопротезирование, в ходе которого часть сустава заменяется искусственными протезами.
Сосудистые заболевания
Еще одна распространённая причина ощущения жжения в колене – это патологии сосудов. Такой дискомфорт не только неприятен, но и опасен.
Дело в том, что чувство жжения обусловлено нарушением кровотока, а это чревато отмиранием костной ткани. Чаще всего с такой проблемой сталкиваются в подростковом возрасте.
Патологии, не связанные с суставными заболеваниями
В 15% случаев жжение в колене не связано с заболеваниями и разрушением сустава. В этом случае потребуется помощь иных узких специалистов, которые назначат эффективное лечение. Если суставы в полном порядке, дискомфорт может возникать по таким причинам:
Заболевания вен и крови. Если причиной является этот фактор, дискомфорт будет ощущаться под коленом, где проходят вены. Обычно такое происходит при варикозном расширении вен. Еще одна возможная причина – наследственное нарушение свертываемости крови, в медицинской практике эта патология называется гемофилией. Жжение ниже колена – один из первых признаков заболевания.
Заболевания неврологического характера. Сюда можно отнести серьезные проблемы с позвоночником, которые провоцируют поражение нервных клеток нижних конечностей, например, спондилез или наличие грыжи в нижнем отделе позвоночника. Чтобы устранить дискомфорт в колене, потребуется лечить первопричину, то есть обратиться к специалисту и решать проблему с позвоночником.
Причины боли в коленях у женщин
Каждый четвертый человек в возрасте от 55 лет периодически страдает от болезненности коленных суставов. Женщины больше мужчин подвержены травмам коленной чашечки в силу более широких бедер и более острого угла в соединении верхних и нижних костей ноги. После 40–50 лет опасность повреждения коленей усиливается по причине вымывания кальция из организма и уменьшения объема суставной жидкости.Вопросом о том, отчего у женщин опухают и болят колени, занимается артрология – раздел медицины, посвященный суставным заболеваниям. Наиболее часто, но не всегда, боль оказывается следствием поражения суставов.
Болевые ощущения могут возникнуть при:
- артрите – воспалительном заболевании, которое бывает как самостоятельным недугом, так и осложнением других патологий;
- менископатии – поражении мениска, сопровождающемся резкой болью при малейшем неловком движении (без лечения может перейти в хроническую форму и артроз коленного сустава);
- артрозе – дегенеративно-дистрофической суставной патологии, частой причине того, почему болят колени у женщин после 30 лет;
- бурсите – воспалении синовиальной сумки сустава, которое сопровождается отечностью в области поражения и ограничением подвижности;
- синовите – воспалительном процессе в синовиальной оболочке (часто бывает осложнением запущенного бурсита);
- периартрите – воспалении сухожилия, которое сопровождается дискомфортными ощущениями со внутренней стороны колена, усиливающимися при подъеме по лестнице или спуске с нее (чаще всего развивается у женщин старше 40 лет с избыточным весом);
- хондроматозе – образовании хрящей в соединительных тканях, которое сопровождается сильной болью и обездвиживанием сустава;
- хондропатии коленной чашечки – патологии, при которой соединительная ткань полностью заменяется хрящевой (возникает из-за травм);
- рассекающем остеохондрите надколенника – постепенном отслаивании от кости пораженного участка хрящевой ткани;
- отраженных болях при коксартрозе – поражении тазобедренного сустава;
- фибромиалгии – ревматологическом поражении мышечной ткани;
- сосудистых болях.
Предположительную причину боли в коленном сочленении можно определить по характеру неприятных ощущений и дополнительным симптомам. Постоянная тупая боль при движении, которая усиливается по утрам и сопровождается хрустом, – это признак артроза. Отечность и повышение температуры свидетельствуют об артрите. Постоянные или частые ноющие боли по ночам – проявление тромбоза вен. Интенсивная резкая боль указывает на возможное поражение мениска. Симметричные сильные болевые ощущения в обоих коленях наблюдаются при ревматизме, ревматоидном артрите и некоторых других суставных заболеваниях.
Почему у женщин болят ноги ниже коленей?
Данный вопрос актуален не только для пожилых дам, но и для молодых девушек. Наиболее часто к этому недомоганию приводит варикозное расширение вен. Развитие заболевания часто бывает спровоцировано ношением узкой обуви на высоких каблуках. Первоначальные симптомы варикоза мало чем отличаются от обычной усталости: это тяжесть и тупая монотонная боль в икрах ног, кратковременные судороги. В дальнейшем рисунок вен становится более заметным, на коже появляются характерные «звездочки». Лечением патологии занимается флеболог. Нередко дискомфортные ощущения в ногах бывают связаны с физиологическими причинами – например, отеками во время беременности.
4 Симптоматические проявления
Симптомы жжения могут возникать не только у женщин, они могут быть и у мужчин, особенно при облитерирующем эндартериите, который вообще считается характерным “мужским” заболеванием; в пожилом возрасте с букетом всевозможных патологий данный синдром тоже не является редкостью. Поэтому игнорировать его и отменять визит к врачу не стоит. В зависимости от вида патологии, жар и жжение в ногах могут сопровождаться:
- 1. Сухостью и трещинами, зудом, отеками, изменением толщины ногтей и их желтизной — при микозах.
- 2. Судорогами, отеками, тяжестью, болями и судорогами ног по ночам — при варикозе.
- 3. Онемением в ногах и чувством ползания мурашек, перемежающейся хромотой — при облитерирующем эндартериите.
- 4. Отеками, покраснением, тянущими болями в икрах, повышением температуры — при заболевании тромбофлебитом.
- 5. Нарушениями осанки, болями при ходьбе, стоянии, косолапостью, распластанной стопой в ширину и длину — при плоскостопии.
- 6. Повышенной жаждой, похудении с сохранением неудержимого аппетита, нарушениями сна, головными болями, слабостью, вялостью, болями в сердце, нарушением трудоспособности и пр. — это говорит о наличии СД.
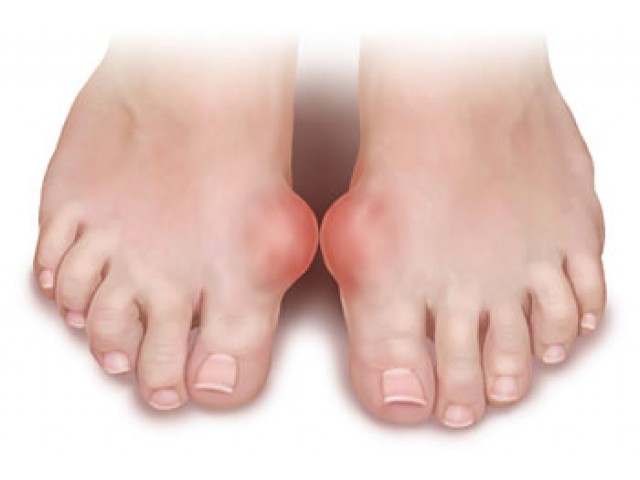
- 7. Появлением плотных узелков под кожей в области суставов, дрожью в ногах, болью в суставах, скованностью движений — при подагре.
- 8. Горением ладоней, стоп, покраснением их цвета — часто является признаком гепатита или началом цирроза печени, когда нарушается ее детоксикационная функция.
Для уточнения диагноза и избавления от неприятных ощущений необходимо пройти лечение у врача обязательно, даже если проявляются не все признаки, а всего 1-2.
Симптоматика
Особенности симптоматических проявлений обусловлены патологией, которая их спровоцировала.
Чувство горения в стопах сопровождают:
- Изменение цвета, деформация ногтевых пластин, шелушение кожи, жжение в области пальцев ног (при грибке).
- Появление выраженной сосудистой сеточки под кожей (при варикозе).
- Жжение в венах, чувство распирания, жгучая боль в области колена. Данные симптомы, появляющиеся в правом или левом сочленении, говорят о тромбофлебите.
- Сужение сосудистого просвета, болезненные ощущения в венах, горение и жар в ногах, потливость стоп, зловоние – симптомы, возникающие в результате ишемии тканей и свидетельствующие о наличии облитерирующего эндартериита.
- Деформация стопы, нарушение походки, неправильная осанка, заболевания позвоночника говорят о плоскостопии.
- Покраснение подошв, ладоней, чувство горения – признаки развития цирроза печени.
Ощущение усталости, болезненность в мышцах, возникающая в состоянии покоя вечером или ночью, связывается с усталостью и физическим перенапряжением из-за усиленной физической активности, проявляемой в течение дня.

Методы лечения болей в пятке
Патологии пяточной области стараются лечить консервативно, но это не всегда возможно. Если консервативная терапия неэффективна — это показание к операции. Хирургическое лечение быстро и навсегда устраняет причину болей в области пятки. Современная хирургия основана на малоинвазивных амбулаторных техниках с минимальной травматизацией и коротким периодом восстановления.
Пяточная шпора
Хирургическое лечение пяточной шпоры показано, если консервативная терапия не дает результата в течение 6 месяцев. Виды операций при пяточной шпоре — удаление остеофита и плантарная фасциотомия.
Вмешательства проводят под местной анестезией. Через небольшой разрез хирург вводит эндоскопический зонд и микрохирургические инструменты. Под контролем микровидеокамеры он иссекает костный нарост, а при необходимости — и воспаленный участок фасции. Чтобы в дальнейшем не сдавливался нерв, рассекают толстую часть приводящей мышцы большого пальца стопы.
Если боль при пяточной шпоре вызвана не остеофитом, а избыточным натяжением подошвенного апоневроза, делают тенотомию — частичное рассечение сухожилия. Операцию выполняют без разрезов — через проколы с помощью электрического тока высокой частоты (радиочастотная тенотомия).
Бурсит
Бурсэктомия — хирургическое удаления синовиальной сумки — показана при неэффективности консервативного лечения бурсита. Операцию делают без разрезов в артроскопической технике.
Через 2-3 прокола диаметром 4-5 мм в сустав вводят микрохирургические инструменты и миниатюрную видеокамеру. Суставную капсулу рассекают и извлекают. На разрезы накладывают стерильную повязку. Длительность процедуры — около 30 минут. Восстановительный период — 2 дня.
Деформация Хаглунда
При неэффективности консервативного лечения деформации Хаглунда показано хирургическое вмешательство. В ходе эндоскопической операции — без разрезов — костный нарост удаляют с поверхности пяточного бугра, после иссекают ретрокальканеальную сумку. Таким образом восстанавливают механические функции ахиллова сухожилия и устраняют причину болей.
Тарзальный тоннельный синдром
Тарзальный тоннельный синдром, вызванный объемными патологическими образованиями в тарзальном канале — как врожденных, так и приобретенных в результате деформации стопы — требует хирургического лечения. В ходе операции патобразования удаляют и восстанавливают нормальную проходимость канала.
Туберкулез пяточной кости
На поздних стадиях туберкулеза, а также при неэффективности консервативной терапии показано хирургическое лечение. В ходе операции иссекают омертвевшие ткани пяточной кости и дезинфицируют образовавшиеся внутри нее полости.
Остеомиелит пяточной кости
При остеомиелите в ходе операции вскрывают гнойный очаг на пяточной кости, очищают его от гноя и мертвых тканей, после чего тщательно дезинфицируют область локализации воспаления.
На первичном приеме врач-хирург либо исключит неотложную патологию и направит вас к профильному специалисту, либо незамедлительно начнет лечение.
Особенности лечения
Оперативное вмешательство требуется при инфицированных ранах, образовании гнойных очагов или значительном повреждении суставов либо связок. В остальных случаях бывает достаточно консервативного лечения, которое направлено на:
- ликвидацию боли и отечности;
- устранение воспалительных очагов;
- улучшение кровообращения;
- регенерацию суставных тканей;
- укрепление связок;
- нормализацию распределения нагрузки на стопы;
- повышение местного иммунитета;
- восстановление функций ступни.
Для решения этих задач применяются медикаменты (противовоспалительные средства, хондропротекторы и другие), а также немедикаментозные методы: физиотерапия, лечебная физкультура и массаж. Только комплексный подход позволяет полностью справиться с патологиями, вызывающими боль и онемение в подошвах ног.
Связь стоп и происхождения
Теперь вы знаете о пяти самых распространенных типах стопы, а также об их медицинских и ортопедических особенностях и некоторых мифах. Хотелось бы верить, что форма ноги может хранить секреты о том, где обитали ваши далекие предки, но научного обоснования этому до сих пор нет.
Несмотря на то, что по статистике у современного населения Греции действительно преобладает греческая стопа, она есть и у аборигенов Австралии, которые вряд ли являются потомками древних греков. Удлиненный палец может быть просто эволюционным приспособлением, которое помогает при беге.
В древние времена некоторые формы стопы были эталоном красоты. Это прослеживается в искусстве древних греков, египтян и римлян, которое было особенно популярно в 19 веке, и могло оказать влияние на развитие теории.
Что такое приливы?
Приливы являются наиболее распространенным симптомом у женщин в период менопаузы и перименопаузы ( «вокруг менопаузы» ). Около 75% женщин, вступающих в этот период, имеют приливы.
Они также могут наблюдаться у женщин, у которых менопауза начинается после химиотерапии или хирургии по поводу удаления яичников. Приливы могут начаться за несколько месяцев или лет до начала менопаузы и
обычно продолжаться в течение нескольких лет.
Приливы часто описывают как внезапное ощущение жара, которое, кажется, приходит из ниоткуда. Как будто накатывает горячая волна и распространяется по всему телу, вызывая усиленное потоотделение, покраснение лица и
учащенное сердцебиение. Обычно это происходит ночью или вечером и длится несколько минут. Считается, что это вызвано изменениями в уровне гормонов, контролирующих температуру тела.
Некоторые женщины испытывают жар без потоотделения, в то время как другие потеют так сильно, что вынуждены менять одежду или постельное белье. Такие приливы называют ночными потами.
Одних женщин приливы особенно не беспокоят, в то время как другим они действительно могут мешать в повседневной жизни.
Не каждая женщина может иметь приливы. Около двух из десяти женщин вообще их никогда не имеют. Одни имеют их в течение очень короткого периода времени, другие — в течение 10-ти и более лет.
Как определить тяжесть поражения стоп?
Людям с «диабетической стопой» нужно минимум раз в год проходить полное обследование, которое включает оценку состояния ног. Ранняя диагностика очень важна для своевременного лечения выявленных проблем. Необходима консультация невролога, хирурга, сосудистого хирурга, подолога. Нарушения в ногах чаще всего развиваются медленно
Важно оценивать состояние в динамике, чтобы выявить минимальные отклонения на начальной стадии
Подолог проверяет состояние кожи стоп, наличие мозолей, участков гиперкератоза. Проверяет ноги на наличие грибковой инфекции, трещин, деформаций стопы. При необходимости проводит обработку стоп и назначит лечение.
Оценка состояния сосудов
Сосудистый хирург оценивает состояние кожного покрова ног, прощупывает их пульсацию, измеряет давление на подколенной и бедренной артерии. Для более детального анализа кровотока в ногах назначает реовазографию и допплерографию сосудов нижних конечностей. Эти методы позволяют определить скорость и характер движения крови, состояние сосудистых стенок, проходимость сосудов, интенсивность и объем кровотока.
Оценка чувствительности
Невролог проверяет рефлексы неврологическим молоточком, температурную, тактильную, болевую, вибрационную чувствительность ног.
Тактильную чувствительность врач проверяет при помощи простого теста с монофиламентом. Монофиламент – это кусочек нейлоновой нити весом 10 г, закрепленный в удобном держателе. При диагностике его ставят так, чтобы он был расположен перпендикулярно к коже. При этом в момент касания моноволокно должно достичь изогнутого состояния. Врач выполняет касание в определенных точках подошвенной части стопы в течение 1.5 секунд, а затем спрашивает пациента об ощущениях. Если человек не ощущает давление при касании монофиламента, значит, чувствительность ослаблена. И такой пациент принадлежат к группе риска развития ран на стопе.
Вибрационную чувствительность при «диабетической стопе» анализируют при помощи градуированного камертона с частотой 128 Гц. После установки его ножки на определенном участке голени или стопы оценивает длительность ощущения колебаний пациентом.
Болевая чувствительность проверяется путем нанесения покалывающих раздражений иголкой.
Температурную чувствительность определяют тестером «Тип-терм», один конец которого изготовлен из пластика, а другой – из металла. Доктор поочередно прикасается к большому пальцу, тыльной зоне стопы, внутренней лодыжке, коже голени металлической (холод) и пластиковой (тепло) поверхностями. В норме прикосновение этих материалов пациент должен ощущать по-разному.
Самостоятельная проверка
Чтобы самостоятельно оценить чувствительность ног к прикосновениям, вы можете использовать перышко или кусочек ваты. Легко провести им по подошве стопы и проанализировать свои ощущения. Температурную чувствительность можно проверить, если потрогать горячую или холодную воду сначала рукой, а потом ногой и сопоставить ощущения. В норме они должны быть одинаковыми. Если рукой вы чувствуете, что вода горячая, а ногой нет. Это может говорить о потере способности ощущать температуру.
Самодиагностика не дает объективной оценки ситуации, поэтому лучше обратить к врачу и пройти стандартные тесты.