Паратгормон
Содержание:
- Показания к анализу на паратгормоны
- Нормы содержания гормона
- Как нормализовать уровень гормона ПТГ?
- Почему повышается уровень ПТГ?
- Причины гиперпаратиреоза
- Показания к тесту на ПТГ
- Особенности сдачи крови
- Симптомы Гиперкальциемия:
- Результаты теста на паратиреоидный гормон
- Функции паратгормона в организме
- Parathormon (PTH) özellikleri
- Вам понадобится получить свою кровь за тест ПТГ. Ваш врач порекомендует тест ПТГ:
- Диагностика Гиперкальциемия:
- Классификация аутоиммунных тиреоидитов
- Т3 общий
- Какие заболевания щитовидной железы сегодня наиболее распространены?
- Наши врачи
- Как проводится обследование щитовидной железы?
- Лечение щитовидки
- Диагностика гиперпаратиреоза
- Health Effects of Low PTH
- Профилактика остеопороза
Показания к анализу на паратгормоны
Определение уровня этого вещества не входит в стандартный список исследований крови. По этой причине анализ на паратгормон назначают при наличии у пациента признаков, указывающих на недостаток или избыток данного вещества. К показаниям относятся следующие патологии:
- кистовидные изменения костей;
- частые переломы, остеопороз;
- пониженный или повышенный уровень кальция, выявленный при анализе крови;
- кальциево-фосфатные камни в почках;
- склероз позвоночника;
- нейрофиброматоз;
- хронические заболевания почек;
- аритмия неясной этиологии;
- мышечная гипотония;
- множественная эндокринная неоплазия;
- новообразования в щитовидной и паращитовидных железах.
Симптомы повышенного паратгормона
При недостатке и избытке паратирина у человека наблюдаются разные симптомы. Появление одного или нескольких признаков отклонения количества этого гормона от нормы тоже является показанием к проведению анализа. Направление на него может дать эндокринолог. Если паратиреоидный гормон повышен, то пациент имеет жалобы на следующие признаки:
- постоянную жажду;
- частые позывы к мочеиспусканию;
- мышечную слабость, из-за которой движения становятся неуверенными, случаются частые падения;
- боль в мышцах, вызывающей «утиную походку»;
- частые переломы, деформация скелета;
- отставание в росте (у ребенка);
- ослабление здоровых зубов, которые затем выпадают;
- почечная недостаточность из-за формирования камней.
Признаки пониженного паратгормона
Если паратгормон понижен, то характерным признаком этого являются мышечные судороги и подергивания, которые не поддаются контролю и напоминают идентичные эпилептические приступы. На фоне этого могут наблюдаться следующие симптомы:
- боль в сердце;
- тахикардия;
- бессонница;
- озноб, сменяющийся сильным жаром;
- проблемы с памятью;
- спазмы бронхов, трахеи, кишечника;
- депрессия.
Нормы содержания гормона
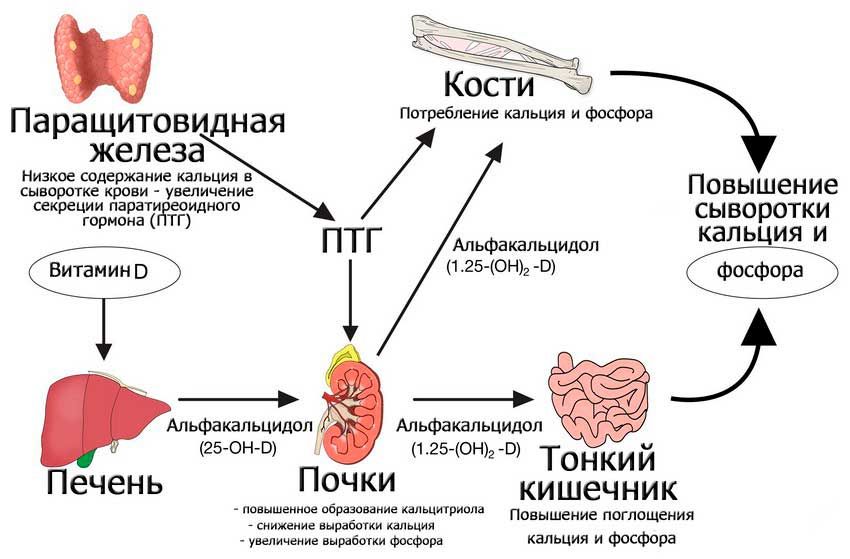
Паращитовидные железы выделяют ПТГ с определенным ритмом. Его максимальная концентрация в крови наблюдается в обеденное время – приблизительно в 14-16 часов. Минимальное количество данного вещества фиксируется утром (в 8 часов). Выработка паратиреоидного гормона осуществляется двумя способами – базальным и пульсовым. Первый метод означает медленное выделение ПТГ на протяжении определенных промежутков времени. Пульсовые выбросы происходят на фоне изменения концентрации кальция в крови. Они обеспечивают только четвертую часть от всего количества выделяемых гормонов паращитовидной железой.
Норма ПТГ для людей разных возрастных групп составляет:
- до 21-22 лет – от 12 до 95 пг/мл;
- от 23 до 70 лет – 9,5-75 пг/мл;
- больше 71 года – 4,7-117 пг/мл.

Как нормализовать уровень гормона ПТГ?
Если уровень ПТГ повышается вследствие развития опухолей, показано исключительно хирургическое лечение. Консервативная терапия в данном случае не приведет к положительному результату. При приеме медикаментозных средств уровень гормона снизится только на незначительное время. В этом случае врачи назначают форсированный диурез, употребление препаратов с фосфором, специальную диету. Если повышение концентрации гормонов вызвано другими причинами, прибегают к симптоматическому лечению.
При недостаточной выработке ПТГ используют консервативные способы терапии. Часто назначают препараты с витамином Д, кальцием. В некоторых случаях используют гормонозаместительную терапию.
Список литературы
- Пальшина А.М. Избранные вопросы кардиологии.
- Мешков А.П. Аритмии сердца: диагностика и лечение. Нижний Новгород: изд-во НГМА,2003
- Орлов В.Н. Руководство по электрокардиографии. М.: МИА, 2003.
- Бессонов П.П. Врачебно-трудовая экспертиза.
- Макаров В.М., Хорунов А.Н., Аргунова А.Н., Астма-школа. Методическое пособие Якутск, Изд-во ЯГУ, 2005.
- Секреты эндокринологии : учеб. пособие : пер. с англ. – 2-е изд., испр. и доп. – М. : БИНОМ ; СПб. : Невский диалект, 2001. – 464 с. : ил.
- Гликозилированный гемоглобин и свободные жирные кислоты в диагностике диабета и метаболического синдрома : Новые возможности для диагностики, терапии и оценки рисков . – Москва : , 2014. – 100 с. : рис., табл. – Библиогр. в конце глав.
Почему повышается уровень ПТГ?
Повышение ПТГ может происходить при следующих патологических состояниях:
- развитие онкологического процесса в щитовидной или паращитовидной железе или наличие метастаз в этой зоне от опухолей другой локализации;
- множественные эндокринные неоплазии;
- гиперплазия паращитовидной железы или аденома, развивающаяся в данной области;
- почечная недостаточность хронического типа;
- дефицит витамина Д, развивающийся на этом фоне рахит;
- болезнь Крона;
- наличие неспецифического язвенного колита;
- синдром Золлингера-Эллисона;
- наличие периферических нарушений, приводящих к нечувствительности к данному гормону.
Причины гиперпаратиреоза
Основная причина патологии — аденома (доброкачественная опухоль) одной из околощитовидных желез. Иногда диагностируется гипертрофия всех околощитовидных желез. В редких случаях причиной гиперпаратиреоза становится рак околощитовидных желез.
Рак околощитовидных желез
Почему появляются эти расстройства? Иногда это неизвестно, иногда можно определить наличие фактора, который стимулирует околощитовидные железы к гипертрофии. Чаще всего это дефицит витамина D, ошибки в питании или почечная недостаточность.
Когда действие стимулирующего фактора (например, недостаточное поглощение кальция из-за дефицита витамина D3) длится достаточно долго, а затем исчезает – гипертрофированные околощитовидные железы стремительно проявляют активность, что приводит к повышению уровня кальция. Эндокринологи называют этот процесс третичным гиперпаратиреозом (первичным является спонтанный, вторичным – повышенный уровень ПТГ в ответ на раздражитель).
Аденомы / рак могут быть компонентами синдрома множественного эндокринного аденоматоза. Это генетически обусловленные заболевания, при которых поражаются многие эндокринные органы.
Показания к тесту на ПТГ
| Заболевание | Клинические проявления, при которых назначают тест |
|---|---|
|
Гиперкальциемия — характеризуется повышением содержания общего кальция в плазме выше 3,0 ммоль/л, ионизированного — 1,5 ммоль/л на фоне нормального уровня белка. |
Интенсивность проявления симптоматики напрямую зависят от инициирующих факторов и тяжести заболевания. Пациенты жалуются на разные проявления со стороны:
|
|
Гипокальциемия — патологическое состояние, характеризующееся снижением концентрации общего Ca ниже 1,87 ммоль/л, ионизированного — 1,07 ммол/л. |
|
|
Новообразования паращитовидных желёз добро- и злокачественной этиологии. |
Диагностика требуется если имеются патологические изменения объёма и структуры железистой ткани, определённые при помощи аппаратных исследований, а также в период реабилитации после хирургического удаления новообразования. |
|
Остеопороз — характеризуется снижением плотности костной ткани. |
Исследование позволяет выявить сбои метаболизма фосфора и кальция и проводится при жалобах пациента на болевые ощущения в спине, изменения осанки. Показаниями также является кистозные формирования костной ткани и склеротические изменения тел позвонков, выявленные инструментальной диагностикой. |
|
МКБ — конкременты в органах мочевыводящей системы |
Тест проводят пациентам, страдающим от хронических патологий почек, при обнаружении рентгенопозитивных конкрементов для уточнения инициирующего фактора. |
Процедура не имеет противопоказаний, поскольку не оказывает негативного воздействия на организм и является безболезненной.
Особенности сдачи крови
Сдача анализа происходит утром натощак. Специалист для исследования забирает венозную кровь. Чтобы результат был достоверным, накануне вечером нельзя есть позже 8 часов вечера. В целом, последний прием пищи должен быть не позднее 8 ч до взятия крови для исследования. Разрешается употреблять только негазированную очищенную воду. Дополнительно перед анализом необходимо:
- за 3 дня до сдачи исключить алкоголь и уменьшить физическую активность;
- не курить за час до исследования;
- непосредственно перед анализом полчаса посидеть спокойно;
- предупредить специалиста, который берет кровь, о наличии инфекций, беременности и лактации, поскольку они могут повлиять на результаты;
- отказаться от Л-тироксина за 10 часов до процедуры.
Лекарства, вызывающие отклонения
L-тироксин не относится к лекарствам, которые сильно влияют на результаты анализа на паратгормон. Кроме того, он очень медленно выводится из организма – за 8-10 дней. В связи с этим отказываться от него за 1-2 дня до исследования нерационально, потому как часть препарата все равно будет в крови. Концентрация Л-тироксина достигает в организме максимума спустя 6-7 часов после приема, из-за чего от данного препарата и рекомендуют отказаться за 10 часов до анализа на паратгормон. Более существенно на концентрацию паратгормона влияют следующие лекарственные средства:
- тиазидные диуретики;
- противосудорожные препараты;
- фосфаты;
- витамин D;
- стероиды;
- комбинированные оральные контрацептивы;
- Рифампицин;
- Изониазид;
- препараты лития.
Симптомы Гиперкальциемия:
Острой гиперкальциемии свойственны слабость, полидипсия, полиурия, тошнота, рвота, повышение АД, сменяющееся при развитии дегидратации гипотонией и далее коллапсом, заторможенность и ступор. При хронической гиперкальциемии неврологическая симптоматика выражена не так резко. Полиурия и как следствие полидипсия развиваются из-за снижения концентрационной способности почек вследствие нарушения активного транспорта натрия, протекающего при участии Na-K-АТФазы, из восходящего колена петли нефрона в интерстиций и вымывания натрия из медуллы, в результате чего снижается кортико-медуллярный градиент натрия и нарушается реабсорбция осмотически свободной воды. Одновременно снижается проницаемость дистальных канальцев и собирательных трубочек для воды. Уменьшение объема внеклеточной жидкости усиливает реабсорбцию бикарбоната и способствует развитию метаболического алкалоза, а повышение секреции и экскреции калия — гипокалиемйи
При длительно существующей гиперкальциемии в почках находят интерстициальный фиброз при минимальных изменениях в клубочках. Поскольку интраренальная концентрация кальция возрастает от коры к сосочку, при гиперкальциемии выпадение кристаллов кальция наблюдается преимущественно в мозговом веществе, вызывая нефрокальциноз и нефролитиаз. Другими клиническими проявлениями поражения почек при гиперкальциемии служат мочевой синдром (умеренная протеинурия, эритроцитурия), преренальная азотемия вследствие дегидратации, ОПН и ХПН как исход обструктивного пиелонефрита.
Результаты теста на паратиреоидный гормон
В норме паратиреоидный гормон выявляют в небольшом количестве, концентрацией от 1,6 до 6,9 пмоль/л, независимо от пола и возраста пациента. Возможны отклонения физиологической природы при беременности и в период лактации, а также вследствие потребления молочных продуктов перед лабораторным тестом.
| Результат | Возможные заболевания |
|---|---|
|
Паратиреоидный гормон повышен |
Налицо гиперфункция паращитовидных желёз на фоне снижения концентрации Ca. Возможный диагноз:
|
|
Паратиреоидный гормон понижен |
Налицо гипофункция паращитовидных желёз на фоне повышения концентрации Ca в плазме. Возможный диагноз:
|
Хотите быть уверены в том, что лабораторные исследования будут проведены правильно? Обращайтесь в ЦЭЛТ!
- Ферритин
- Витамин 25 (OH) D
Функции паратгормона в организме
Основными функциями паратирина являются регуляция кальциевого обмена и контроль уровня фосфора в плазме крови. С последним микроэлементом ПТГ связан опосредовано. Это обусловлено тем, что при понижении уровня кальция количество фосфора, наоборот, повышается. К функциям паратирина также относятся:
- увеличение количества витамина Д3, который дополнительно стимулирует всасывание кальция в кровь;
- отложение излишков кальция в костях;
- выведение из костных структур кальция и фосфора при их дефиците в крови;
- снижение объема выводимого с мочой кальция и одновременное повышение уровня фосфора в крови.
Parathormon (PTH) özellikleri
Parathormon (PTH), tiroidin arkasında bulunan paratiroid bezlerinde üretilir. Kan kalsiyum seviyeleri çok düşük olduğunda daha fazla (Parathormon (PTH) salınır ve kalsiyum seviyeleri yüksek olduğunda daha az Parathormon (PTH) salınır. Parathormon (PTH) salınması kemikleri kandaki kalsiyumu serbest bırakmak için tetikler ve böbreklere idrara salınan kalsiyum miktarını azaltmasını söyler. PTH ayrıca, bağırsaklara ilave fosfor ve kalsiyum emmesi için D vitamini dönüşümünü kolaylaştırmaya yardımcı olur.
Birçok diğer protein hormonu gibi, paratiroid hormonu preprohormon olarak sentezlenir. Hücre içi işlemden sonra, olgun hormon salgı bezleri içine Golgi içinde paketlenir, eksitoz yoluyla kan içine salınır. Paratiroid hormonu 84 amino asitten oluşan doğrusal bir protein olarak salgılanır.
Вам понадобится получить свою кровь за тест ПТГ. Ваш врач порекомендует тест ПТГ:
, если у вас есть признаки слишком большого количества или слишком мало кальция в крови
- , прежде чем провести операцию гиперпаратиреоза
- , чтобы оценить функционирование вашей паращитовидной железы.
- Перед тестом
Ваш врач или техник лаборатории будут стерилизовать область антисептиком. Затем они обернут пластиковую ленту вокруг вашей руки, чтобы оказать давление и помочь веным кровью. После того, как вены набухают, они вставляют стерильную иглу непосредственно в вену. Кровь будет собираться в прикрепленном флаконе. Когда крови хватит на образец, они развяжут пластиковую ленту и удаляют иглу из вены. При необходимости они очистят и перевяжут место введения иглы.
Некоторые люди испытывают лишь небольшую боль от иглы, в то время как другие могут чувствовать умеренную боль, особенно если вене трудно найти. Это обычное явление для того, чтобы место пульсировало после процедуры. Некоторые кровотечения также распространены, так как игла разрывает кожу. Для большинства людей кровотечение незначительное и не вызывает никаких проблем.
Младенцы и маленькие дети
Диагностика Гиперкальциемия:
Первым делом при каждом неясном случае гиперкальциемии для подтверждения или исключения диагноза pHPT проводится измерение PTH. Наряду с определением iPTH с недавнего времени появились новые методы измерения с помощью специфических аминотерминальных антител. (Biointact-PTH, whole PTH). Применение PTH-Fragment-Assays obsolet. Другие состояния, подтверждающие диагноз pHPT, — это гипофосфатемия, высоконормальный или повышенный уровень 1,25(OH)2D3 (при нормально уровне 25(OH)D3), по-вышенная щелочная фосфатаза костей, пониженное до низконормального ренальное выделение кальция (как результат усиленного ренального PTH действия и повышенной почечной «calcium-Loads») и высокое выделение фосфатов почками (однако, в значительной степени зависимой от диеты). Диагностика локализации увеличенных эпителиальных телец может перед первой паратиреоидектомией ограничиваться ультрасонографией шеи, которая в двух третях случаев определяет указующее состояние. FHH (гетерозиготно инактиврующая мутация Calcium-sensing-Rezeptors) встречается с частотой 1 : 15 000-20 000. На основании лаборотарно химических результатов ее нельзя с уверенностью отличить от pHPT. Типичными для FHH состояниями скорее являются небольшая гиперкальциемия и выраженная гипокальциуия; специфичность однако ограничена. В постановке диагноза помощь может оказать скрининг членом семьи на гиперкальцемию и гипокальциурию. Диагноз с уверенностью можно поставить только в настоящий момент при научной постановке вопроса при применении секвенцирования Calcium-Sensing-Rezeptor-Gens. Отличие от pHPT поэтому имеет большое значение, так как FHH, как правило, может рассматриваться, как не требующая терапии аномалия, и в отношении пораженных пациентов не проводятся ненужные опера-ции на паращитовидной железе.
Исходят из того, что около 70-80% тумор-ассоциированных гиперкальциемий опосредуются гуморально. В основе большинства таких форм гиперкальциемий лежит секреция PTHrP из опухолевой ткани (часто плоскоклеточные карциномы, такие как карцинома почек, карцинома бронхов и другие). В диагностике неясных гиперкальциемий одним из последующих этаплв является также измерение PTHrP. Гематологические малиномы (плазмацитома, лимфома), как правило, не вырабатывают PTHrP. При непонятной гиперкальциемии с помощью соответствующих диагностических мероприятий (иммуноэлектрофорез, как обязательное исследование при всякой гиперкальциемии, пункция костного мозга, радиологическое обследование скелета) должна быть исключены плазмоцитома. Плазмоцитомы и лимфомы сецернируют цитокины (интерлейкин-1, тумор-некротизирующий фактор a), которые чрез активацию остеокластов приводят к гиперкальциемии. Систематическое выявление этих цитокинов не имеет никакого клинического значения.
Если имеется подозрение на опухоль, то должна быть проведена программа поиска с тщательным клиническим обследованием (например, лимфома, подозреваемые изменения кожи, опухоль груди, увеличение простаты), серологических маркеров опухоли, Haemoccult, снимок грудной клетки (объемный процесс), сонография живота (метастазы печени, опухоли почек) и радиологические исследования скелета (сцинциография, рентгеновские целенаправленные снимки, выявление костных метастазов, остеолизов, DD к pHPT, Morbus Paget). Для диагностического выяснения непонятной гиперкальциемии проводится измерение 1,25 (OH)2D3. В редких случаях гиперкальциемия может быть вызвана повышенным уровнем 1,25 (OH)2D3. Это чаще всего указывает на гранулематозные заболевания (чаще всего саркоидоз, реже туберкулез и другие заболевания, см. табл. 2). Очень редко эктопично лимфомы сецернируют 1,25 (OH)2D3.
Классификация аутоиммунных тиреоидитов
По характеру нарушений и морфологии изменений в тканях щитовидной железы различают несколько клинических форм болезни:
- Гипертрофическая – ткани эндокринного органа разрастаются. Железа значительно увеличивается в размерах, в межклеточном пространстве скапливаются лимфоциты (клетки иммунной системы). Гипертрофическая форма аутоиммунного тиреоидита характерна для ранних стадий болезни;
- Атрофическая – ткань железы замещается фиброзными образованиями. Данная форма развивается при гибели большей части фолликул.
Фазы и симптомы аутоиммунного тиреоидита щитовидной железы:
- Эутиреоидная фаза. Гормональный статус пациента в норме. Симптомы аутоиммунного тиреоидита щитовидной железы отсутствуют. Эутиреоидная фаза может длиться в течение многих лет без клинических проявлений;
- Субклинический гипотиреоз. Уровень тиреоидных гормонов начинает изменяться, ТТГ синтезируется в большом количестве. Для пациента процессы протекают незаметно. Заметить изменения можно только по анализам крови;
- Явный гипотиреоз. Уровень Т3 и Т4 сильно снижается. Щитовидная железа начинает разрастаться, появляются характерные клинические симптомы гипотиреоза.
Существуют деструктивные варианты аутоиммунного тиреоидита:
- Послеродовый. Первые признаки болезни появляются примерно через 2 недели после родов. Иммунитет женщины, подавленный на время беременности, быстро усиливается (феномен «рикошета»). Повышается активность аутоантител, которые разрушают фолликулы щитовидной железы. Тиреоидные гормоны попадают в кровь, вызывают состояние гипертиреоза, переходящего затем в гипотиреоз. Проявляются симптомы аутоиммунного тиреоидита у женщин;
- Цитокин-редуцированный. Тиреоидит возникает на фоне приема интерферонов в терапии гепатита С и других болезней крови;
- Безболевой («молчащий»). Причины аутоиммунного тиреоидита щитовидной железы не выяснены.
Деструктивные формы заболевания длятся до 1 года и поддаются консервативному лечению. Адекватная терапия завершается клиническим выздоровлением пациента. Функция железы восстанавливается не зависимо от причины ее нарушения.
Т3 общий
Биологическая активность Т3 в несколько раз больше, чем у Т4. Определенная часть трийодтиронина синтезируется в щитовидке, но большинство создается после дейодирования ториксина из внешней среды. Большинство циркулирующих гормонов связывается с плазменными белками (примерно 99%). Гормон отвечает за регулировку теплопродукции, стимуляцию костного роста, выработку половых гормонов и витаминный метаболизм. В детском возрасте Т3 контролирует рост и развитие ЦНС. Помимо этого, данные гормоны щитовидки способствуют предотвращению формирования атеросклеротических бляшек, снижению уровня холестерина, ускорению белкового обмена.
Если щитовидка не способна синтезировать достаточную концентрацию тироксина или производится низкое количество тиреотропного гормона для её стимула, у человека возникают клинические признаки гипотериоза. Они страдают от резкого набора веса, сухости кожных покровов, повышенной утомляемости и неспособности выдерживать длительные физические нагрузки. Больные отмечает чрезмерную чувствительность к низким температурам, а у женщин возникают сбои в менструальном цикле. Если свободный Т3 вырабатывается в избытке, то происходит усиление всех обменов веществ. В результате этого возникает гипертиреоз, при котором наблюдается увеличение частоты сердечных сокращений, похудение, нарушение сна, тремор верхних конечностей, гиперемия слизистой оболочки глаз, отеки на лице. Сдать анализ Т3 вы можете в клинике medart в удобное для вас время.
Какие заболевания щитовидной железы сегодня наиболее распространены?
- Эндемический зоб – поражение щитовидки, связанное с недостаточным поступлением йода в организм.
- Базедова болезнь (диффузный токсический зоб) – заболевание, развитие которого связано с избыточной функцией щитовидной железы.
- Гипотиреоз – снижение функции щитовидной железы.
- Аденомы (доброкачественные новообразования) щитовидной железы.
- Злокачественные опухоли щитовидной железы.
Наши врачи
Михайлова Елена Владимировна
Врач-эндокринолог, диабетолог, кандидат медицинских наук
Стаж 46 лет
Записаться на прием
Словеснова Татьяна Алексеевна
Врач-эндокринолог, кандидат медицинских наук, врач высшей категории
Стаж 48 лет
Записаться на прием
Колодко Инна Михайловна
Врач — эндокринолог, врач высшей категории
Стаж 26 лет
Записаться на прием
В многопрофильной клинике ЦЭЛТ работают опытные специалисты, которые могут вовремя выявить заболевание и назначить эффективное лечение.
Как проводится обследование щитовидной железы?
Оно начинается с осмотра эндокринолога. Специалист расспрашивает пациента об имеющихся симптомах, проводит осмотр, ощупывает щитовидную железу.
- Анализ крови на гормоны щитовидной железы и гипофиза.
- .
- В отдельных случаях назначают радиоизотопное сканирование.
- При подозрении на опухоль щитовидной железы может быть назначена ее пункция: при помощи иглы берут небольшой фрагмент железы, который отправляют на гистологическое исследование в лабораторию.
В многопрофильной клинике ЦЭЛТ обследование щитовидной железы проводится при помощи современного оборудования, которое позволяет получить точные результаты, верно установить диагноз и назначить максимально эффективное лечение.
Лечение щитовидки
- применение синтетических аналогов гормонов щитовидной железы при их недостатке в организме;
- применение гормональных препаратов, которые подавляют функцию щитовидной железы, если она патологически повышена;
- применение радиоактивного йода (при диффузном токсическом зобе, злокачественных опухолях щитовидной железы).
При некоторых заболеваниях применяется хирургическое лечение – полное или частичное удаление щитовидной железы. В многопрофильной клинике ЦЭЛТ вы можете получить консультацию высококвалифицированного эндокринного хирурга.
Врачи многопрофильной клиники ЦЭЛТ руководствуются современными схемами лечения и применяют препараты последних поколений. Сегодня существуют возможности для успешного лечения большинства заболеваний щитовидной железы.
- Диабет
- Остеопороз
Диагностика гиперпаратиреоза
Диагностировать болезнь довольно просто. Диагноз гиперпаратиреоз ставится при неадекватном уровне гормона околощитовидной железы по отношению к уровням кальция в крови. Повышенные уровни кальция сопровождаются высокими или пограничными уровнями ПТГ.
Также эндокринолог должен определить местонахождение увеличенных околощитовидных желез. Для этого проводится ультразвуковое исследование. Подтверждение диагноза дополняется методом сцинтиграфии – исследование, основанное на способности поглощения железами контрастного вещества, меченного радиоактивным технецием. Когда паращитовидные железы захватывают этот маркер – они становятся видимыми в устройстве регистрации ионизирующего излучения (гамма-камера).
В настоящее время возможно сочетание сцинтиграфии и компьютерной томографии.
Health Effects of Low PTH
The low calcium levels caused by hypoparathyroidism most commonly lead to problems with muscles and the nervous system [].
The high calcium intake used to treat low PTH levels can cause kidney stones and increase the risk of developing chronic kidney disease [].
Bone mass density is usually higher in patients with chronic hypoparathyroidism. Whether that is due to treatment with calcium and vitamin D supplements or low PTH levels reducing bone restructuring, or whether it is a combination of the two is unclear [].
Many people with hypoparathyroidism report a reduced quality of life, including fatigue, depression, anxiety, and cognitive difficulties [].
Symptoms of low PTH levels include :
- Muscle pains
- Muscle cramps and spasms
- Fatigue
- Chronic headaches
- Insomnia
- Tingling fingers and feet
Профилактика остеопороза
Хотя ваши гены и определяют потенциальный рост и крепость скелета, но факторы образа жизни, такие, как здоровое питание и физические упражнения, могут оказывать влияние на здоровье ваших костей.
Виды лечебной нагрузки при остеопорозе
Регулярные физические упражнения необходимы. Каждый взрослый человек в течение недели должен посвящать, по крайней мере, 150 минут (2 часа и 30 минут) умеренной аэробной нагрузке (езде на велосипеде или быстрой ходьбе). Упражнения с нагрузкой веса собственного тела на ноги и тренировки с отягощением особенно важны для повышения плотности костной ткани и помогают предотвратить остеопороз.
Если у вас диагностировали остеопороз, стоит посоветоваться с лечащим врачом, перед тем, как дополнять свои упражнения какими-либо новыми элементами — это поможет убедиться в их безопасности для вас.
Упражнения с нагрузкой веса собственного тела на ноги — при выполнении этих упражнений ваши ступни и ноги поддерживают собственный вес тела. Активные упражнения, такие, как бег, прыжки на скакалке, танцы, аэробика и, даже прыжки на месте, помогут укрепить мышцы, связки и суставы. При выполнении упражнений используйте обувь, которая обеспечит хорошую поддержку лодыжек, например, тренировочные или прогулочные кроссовки
Упражнения с нагрузкой веса собственного тела на ноги будут полезны и людям старше 60 лет. Это может быть быстрая ходьба, занятия фитнесом или игра в теннис. Бассейн и езда на велосипеде не являются упражнениями с нагрузкой веса тела на ноги.
Упражнения с отягощением — при выполнении упражнений с отягощением используется сила мышц, при этом, благодаря работе сухожилий, которые тянут за собой кости, происходит укрепление и самой кости. Упражнения включают в себя отжимания, поднятие тяжестей или занятия в тренажерном зале. Если вы начали заниматься недавно или не посещали зал длительное время, вам, вероятно, понадобится вводное занятие. В ходе него Вас обучат, как пользоваться тренажерами, порекомендуют технику выполнения упражнений. Если вы не знаете, как использовать какое-либо спортивное оборудование или как выполнять упражнение, обратитесь за помощью к инструктору тренажерного зала.
Лечебное питание при остеопорозе
Здоровое и сбалансированное питание рекомендовано всем без исключения. Оно поможет предотвратить развитие целого ряда заболеваний, включая болезни сердца, диабет, многие формы рака, а также остеопороз.
Кальций необходим для поддержания прочности костей. Рекомендуемая ежедневная норма потребления кальция составляет не менее 700 мг. Это эквивалентно 0,6 л молока. Кальций может быть получен из ряда продуктов, например, зеленых листовых овощей, сухофруктов, тофу и йогурта.
Витамин D важен для здоровья костей и зубов, поскольку он помогает организму усваивать кальций. Витамин D содержится в яйцах, молоке и жирной рыбе. Большая часть витамина D вырабатывается в коже под воздействием солнечного света.
Короткие пребывание на солнце без солнцезащитного крема (10 минут два раза в день) в течение всего лета должны помочь запасти такое количество витамина D, которого хватит на весь год.
Некоторые люди могут испытывать недостаток витамина D. К ним относятся те, кто вынуждены постоянно находиться в помещении, часто болеют, несбалансировано питаются, избегают попадания на кожу солнечного света в связи с необходимостью носить особую закрытую одежду, и женщины, которые беременны или кормят грудью. Если вы испытываете недостаток витамина D, можете принимать его в виде пищевых добавок.
Рекомендуемая доза для взрослых — 10 микрограмм в день. Детские дозы: 7 мкг в день для детей в возрасте до шести месяцев, и 8,5 мкг — от шести месяцев до трех лет. Для получения дополнительной информации проконсультируйтесь с лечащим врачом.
-
Получайте солнечный свет!
Солнечный свет (с мая по сентябрь) запускает выработку витамина D, который помогает организму усваивать кальций. Этот процесс способствует укреплению зубов и костей, что, в свою очередь, уменьшает риск развития остеопороза.
Другие факторы вашего образа жизни помогут предотвратить развитие остеопороза: