Нейропатия
Содержание:
- Лечение
- Рекомендации и профилактика
- 2) Оптиконевромиелит Девика
- Информация о полинейропатии
- Часто задаваемые вопросы
- 2.Симптомы заболеваний
- Проявления
- Нейропатия полового нерва
- Причины
- Наиболее частыми симптомами поражения периферической нервной системы:
- 3.Опухоли периферической нервной системы
- Диагностика заболеваний периферической нервной системы:
- Причины и факторы риска развития полинейропатии
- Локализация поражения у пациентов с монопарезом (монопараличем)
- Назначение диетотерапии при заболеваниях периферической нервной системы
- Лечение заболеваний периферической нервной системы:
Лечение
Целью лечения полинейропатии является лечение основного заболевания и минимизация симптомов. Если лабораторные тесты и другие методы обследования указывают на отсутствие основного заболевания, врач может рекомендовать выжидательную тактику, для того чтобы увидеть, есть самостоятельное уменьшение симптомов нейропатии. Если есть воздействие токсинов или алкоголя, врач будет рекомендовать избегать этих веществ.
Медикаментозное лечение
Лекарства, используемые для облегчения болей при полинейропатии включают в себя:
- Обезболивающие, такие как парацетамол или из группы НПВС снижают болевые проявления
- Лекарства, содержащие опиоиды, такие как трамадол (Conzip, Ultram ER и другие) или оксикодон (Oxycontin, Roxicodone и другие), могут привести к развитию зависимости и наркомании, так что эти препараты, как правило, назначают только тогда, когда другие методы лечения не оказывают эффекта.
- Противосудорожные. Медикаменты, такие как габапентин (Gralise, Neurontin) и прегабалин (Лирика), синтезированные для лечения эпилепсии, могут значительно снижать боль при нейропатии. Побочные эффекты этих препаратов могут включать сонливость и головокружение.
- Капсаицин. Крем, содержащий это вещество (в природе встречается в остром перце) может применяться для некоторого облегчения симптомов нейропатии. Но учитывая раздражающее действие капсаицина на кожу не все пациенты могут терпеть действие кремов с капсаицином.
- Антидепрессанты. Некоторые трициклические антидепрессанты, такие как амитриптилин, доксепин и нортриптилин (Pamelor), могут применяться для уменьшения болей при нейропатии через воздействия на центральную нервную систему.
- Ингибитор серотонина и обратного захвата норадреналина дулоксетин (Cymbalta) и антидепрессант венлафаксин (Effexor XR), также могут облегчить боль при периферической нейропатии, вызванной диабетом. Побочные эффекты могут включать сухость во рту, тошноту, сонливость, головокружение, снижение аппетита и запор.
- Внутривенное введение иммуноглобулина является основой лечения хронической воспалительной демиелинизирующей полинейропатии и других воспалительных нейропатий.
- Альфа-липоевая кислота. Используется для лечения периферической невропатии в Европе в течение многих лет. Этот антиоксидант помогает уменьшить симптомы. Прием альфа-липоевой кислота необходимо обсудить с врачом, потому он может повлиять на уровень сахара в крови. Другие побочные эффекты могут включать желудочные расстройства и сыпь на коже.
- Травы. Некоторые травы, такие как масла энотеры, может помочь уменьшить нейропатическую боль у пациентов с диабетом.
- Аминокислоты. Аминокислоты, такие как ацетил-L-карнитин, может помочь улучшить симптоматику периферической нейропатии у пациентов, перенесших химиотерапию и у пациентов с сахарным диабетом. Побочные эффекты могут включать тошноту и рвоту.
Кроме медикаментозного лечения могут применяться и другие методы лечения.
- Миостимуляция позволяет в определенной степени восстановить проведение нервно импульса по мышцам.
- Плазмаферез и внутривенное введение иммуноглобулина.
- ЛФК. При наличии мышечной слабости физические нагрузки позволяет улучшить силу и тонус мышц. Регулярные физические упражнения, такие как ходьба три раза в неделю, могут уменьшить боль при нейропатии, улучшить мышечную силу и помогают контролировать уровень сахара в крови. Гимнастики, такие как йога и тай-чи также могут быть достаточно эффективны.
- Акупунктура. Воздействие на биологически активные точки позволяет улучшить чувствительность нервных рецепторов и снизить болевые проявления.
Рекомендации для пациентов с полинейропатией
Необходимо позаботиться о ногах, особенно если есть диабет. Ежедневно нужно проверять ноги на наличие волдырей, порезов или мозолей. Нужно носить мягкие, рыхлые хлопчатобумажные носки и мягкие ботинки.
Необходимо бросить курить. Курение может оказывать влияние на циркуляцию крови в конечностях, увеличивая риск возникновения проблем со стопой и других осложнений при невропатии.
Ешьте здоровую пищу
Здоровое питание особенно важно для того, чтобы пациент получал необходимые витамины и минералы.
Надо избегать употребления алкоголя. Алкоголь может усугубить симптомы полинейропатии.
Мониторинг уровня глюкозы в крови при наличии сахарного диабета позволит держать уровень глюкозы в крови под контролем и может помочь улучшить течение нейропатии.
Рекомендации и профилактика
Главная профилактика большинства заболеваний нервной системы — это ведение здорового и активного образа жизни, отказ от вредных привычек, своевременное и адекватное лечение инфекционных и неинфекционных заболеваний.
При возникновении каких-либо неврологических симптомов не стоит откладывать обращение к врачу. Ранняя диагностика и своевременное лечение поможет не допустить развития осложнений, удлинения сроков лечения и последствий бесконтрольного приема лекарственных препаратов. Наиболее полную программу профилактических мер составляет врач невролог для каждого конкретного пациента.
2) Оптиконевромиелит Девика
Оптиконевромиелит Девика(NMO от англ. neuromyelitis optica) обычно выражается клинически, монофазной воспалительной демиелинизацией ЦНС, которая в основном поражает зрительные нервы (ON англ. optic neuritis) и спинной мозг(LETM англ. longitudinally extensive transverse myelitis – Продольный трансверсальный миелит). Болезнь более распространена среди азиатов и женщин.
Патогенез
Аквапорин 4 (AQP4)– это трансмембранальный белок, который регулирует приток и отток воды из клеток ЦНС. AQP4экспрессируется в головном и спинном мозге, оптических нервах на мембранах астроцитов. Самая высокая плотность AQP4 обнаружена в гипоталамусе, перивентрикулярно вблизи 3 и 4 желудочка мозга, гиппокампе и мозжечке.
В ЦНС есть регионы, где взаимодействие между астроцитами и эндотелием не такое плотное и проницаемость гематоэнцефалического барьера (ГЭБ) выше. Диск зрительного нерва как раз является регионом с высокой проницаемостью ГЭБ, что доказано с помощью имунгистохимической окраски.Есть наблюдения, что ON и LETM могут развиться одновременно, однако чаще LETM присоединяется во время диссеминации болезни, а на ранних стадиях у пациентов клиника ON. Диссеминация с развитием LETM обычно происходит через несколько недель или месяцев с начала заболевания.
Диагностические критерии
Оптический неврит и миелит + 2 из 3:
- AQP4 + Av
- LEMT (длиной от и больше 3 позвонков)
- Изменения головного мозга на МРТ, которые не попадают под критерии РС
Болезни спектра оптиконевромиелита(ОНМ):
- NMO ограниченные формы – идиопатические рекуррентные продольные LEMT длиной от и больше 3 позвонков + AQP4 + Av;
- Азиатский оптикоспинальный вариант РС;
- ON или LEMT ассоциированный с системным автоиммунным заболеванием;
- ON или LEMT связанные с повреждениями головного мозга характерными для NMO (локализованные в гипоталамусе, перивентрикулярно, в стволе мозга);
Диагностика
Для диагностики NMO необходимы МРТ, консультация нейроофтальмолога и лабораторные анализы.

На ранних стадиях, обследование МРТ не выявляет никаких изменений или можно наблюдать не специфические поражения белого вещества, которые не соответствуют критериям РС. Повреждения обычно наблюдаются в областях мозга с высокой AQP4 экспрессией – в гипоталамусе, вблизи 3 или 4 желудочка мозга. Исключением является повреждение белого вещества в зоне ствола мозга, которое может быть изолированным или как распространение миелита с шейной части спинного мозга. Повреждение спинного мозга может быть размеров от 3 и больше сегментов шейных позвонков.
Офтальмоскопически диагностицируется атрофия зрительного нерва.
Данные лабораторной диагностики: AQP4 в сыворотке крови (70-75% чувствительность, 85-99% специфичность). Значения титров антител до сих пор не выяснено, ведутся исследования. Анализы спинномозговой жидкости выявляю плеоцитоз, у 30% могут быть позитивные олигоклональные антитела.

Лечение
I Острый период
1) Стероиды (первый эпизод или рецидив)
- Метилпреднизолон 1г i/v 3-5 дней, далее p/o, постепенно снижая дозу
- Перед началом процедуры обмена плазмы, следует рассмотреть повторный курс стероидов в высокой дозе, если на фоне происходят рецидивы.
2) Плазмаферез – если терапия стероидами не эффективна
Всего, 7 сеансов, каждый второй день как при РС, исследований этого терапевтического режима для NMO не проводилось.
3) Интравенозный иммуноглобулин (IVIG)
Исследований изучавших применение IVIG для лечения ON/LETM рецидивов при NMO или заболеваниях NMO спектра не проводилось
II Профилактика рецидивов
Препараты первой линии:
- Азатиоприн 2.5-3 мг/кг/день п/о + Преднизолон 1мг/кг/день п/о уменьшая дозу после достижения терапевтического эффекта от Азатиоприна (после 2-3 месяца применения);
- Ритуксимаб
Препараты второй линии:
- Циклофосфамид и/в 7-25 мг/кг раз в месяц, полгода; особенно если NMO ассоциирован с SLE/SS;
- Митоксантрон и/в 12 мг/м2 раз в месяц, полгода, затем 12 мг/м2 каждые 3 месяца, 9 месяцев;
- Микофенолята Мофеитил п/о 1-3 г каждый день;
- IVIG, Метотрексат;
- Интермитирующие плазмаферезы.
Информация о полинейропатии
Слово «полинейропатия» переводится с греческого языка как «поражение многих нервов». Этот термин очень точно описывает суть патологии. Все структуры организма опутаны сетью тонких нервных волокон, которые делятся на три группы:
- моторные: отвечают за двигательные функции;
- сенсорные: обеспечивают чувствительность тканей;
- автономные (вегетативные): необходимы для неосознанной регуляции деятельности тех или иных структур, например, сосудов или внутренних органов.
Поражение тех или иных волокон неизбежно влечет за собой нарушение их функций. Наиболее распространена смешанная полинейропатия нижних конечностей, при которой проявляются симптомы дисфункции чувствительных и двигательных нервов.
Часто задаваемые вопросы
Около 2 месяцев стали неметь и ослабли ноги. Отчего это может быть?
Слабость и нарушения чувствительности в конечностях могут наблюдаться при полиневропатиях различной природы. Например, в результате сахарного диабета или интоксикаций. Для установления причины и подбора адекватной терапии необходимо обратиться к врачу неврологу. Возможно, есть необходимость в дополнительных лабораторных и инструментальных обследованиях.
У меня появилась слабость в правой руке после сна. Это от позвоночника?
Причиной внезапной слабости в руке могут быть и заболевания позвоночника. Однако, нельзя исключить сосудистую причину или сдавление нервного ствола (нервного сплетения). Для выяснения причины и для назначения лечения Вам следует обратиться к врачу-неврологу.
Можно ли вылечить алкогольную невропатию?
Токсические и дисметаболические полинейропатии, в т.ч. алкогольные являются, чаще всего, хроническими заболеваниями. На фоне адекватной терапии возможно достижение длительной и стойкой ремиссии
2.Симптомы заболеваний
Симптоматика патологии периферических нервов, включая опухолевые процессы, зависит от функционального предназначения и локализации пораженного нерва. К основным симптомам относятся:
- те или иные нарушения чувствительности в зоне поражения (в диапазоне от онемения и полной анестезии до интенсивной «стреляющей» боли);
- нарушения двигательной функции (вплоть до паралича на определенном участке, например, в одном из пальцев);
- вазомоторная дисфункция (гиперемия, т.е. прилив крови, покраснение, локальное повышение температуры);
- нарушения трофики (питания) – проявляется изменением внешнего вида кожи, снижением ее прочности, эластичности и упругости.
При длительном выпадении нервной проводимости в инактивном участке могут развиваться атрофические и некротические процессы, истончение костей (остеопороз).
Проявления
Коварство болезни в том, что первые симптомы не имеют никакой специфичности и не вызывают озабоченности ни у пациента, ни у врача – все развивается слишком исподволь. Первые несколько месяцев никаких клинических проявлений может не быть, хотя процесс активно идет.
По какой-то причине иммунная система воспринимает клетки своего организма как чужеродные и начинает активно с ними бороться, формируя иммунные комплексы. Эти комплексы буквально «съедают» миелиновую оболочку, чем нарушают проведение импульса по периферическому нерву. Во многих случаях прослеживается наследственная предрасположенность, семейные формы болезни.
Иногда провокаторами могут стать болезнь, тяжелые физические нагрузки, изменения гормонального статуса, эмоциональные нагрузки, стрессы.
Основных клинических проявлений два:
- Слабость или нарушение чувствительности в руках и/или ногах, которая сочетается с двигательными нарушениями. Слабость прогрессирует ступенеобразно и неуклонно, но медленно. Длительность прогрессирования симптомов – не менее 2-х месяцев. Возможно сопутствующее вовлечение черепно-мозговых нервов.
- Снижение сухожильных рефлексов с конечностей вплоть до их отсутствия.
Чаще всего слабость начинается со стоп, постепенно поднимается вверх. В дальнейшем могут нарушиться мелкие и точные движения кистей. Атрофии мышц развиваются гораздо позже, или их не бывает совсем. Снижение чувствительности в ногах приводит к неустойчивости при ходьбе, болям.
Типичная форма ХВПД характеризуется симметричностью поражения, постепенным нарастанием симптоматики, хорошим ответом на лечение. Атипичная может быть асимметричной или фокальной, когда первоначально вовлечено только одно сплетение или 1 периферический нерв.
Нейропатия полового нерва
Основным симптомом нейропатии полового нерва является боль в одной или более областях, иннервируемых n. pudendus или его ветвями.
Это области прямой кишки, заднего прохода, уретры, промежности и гениталий. Одним из типичных симптомов является усиление боли в положении сидя и прогрессирование в течение дня.
Причины нейропатии обсуждаются до сих пор, но наиболее известной является компрессия полового нерва в канале Алкока.
Другими причинами являются: piriformis-syndrome, повреждение полового нерва в процессе родов, травмы малого таза и злокачественные новообразования. Поэтому, при любых хронических тазовых болях желательно проведение МРТ.
Также активно обсуждается роль вируса герпеса – косвенным доказательством является эффективность ацикловира и валацикловира в некоторых случаях ПН.
Существуют т.н. Нантские критерии ПН, которые разработаны J.J. Labat, R. Robert, G. Amarenco. Выделено пять основных критериев:
- боль на территории, иннервируемой половым нервом;
- преимущественная боль в положении «сидя»;
- боль не вызывает нарушения сна (т.е. не заставляет пациента просыпаться ночью);
- боль не вызывает серьезных нарушений чувствительности;
- блокада полового нерва купирует болевой синдром.
Обычно пациенты описывают боль при ПН как нейропатическую, т.е. жжение, парестезии. Чаще всего боль локализуется с одной стороны. Весьма характерно ощущение инородного тела в прямой кишке.
Несколько слов об анатомии n. pudendus. В составе полового нерва имеются как афферентные, так и эфферентные волокна, что обусловливает сенсорные и двигательные нарушения соответствующих органов.
Половой нерв входит в малый таз на уровне S2-S4, проходит через f. piriformis, затем через канал Алкока и делится на 3 ветви.
Предполагается, что дисфункция полового нерва может привести к симптомам гиперактивного мочевого пузыря преимущественно сенсорного генеза, за счет повышения количества С-волокон в мочевом пузыре, а также за счет перекрестной сенсибилизации, о которой мы уже упоминали, в органах, получающих ту же иннервацию по причине конвергенции сенсорных путей в малом тазу.
Диагностика ПН основана на указанных выше Нантских критериях, кроме того, необходимо пальпировать триггерные точки m. piriformis и m. obturatorius для диагностики миофасциальных синдромов.
В диагностике компрессии полового нерва в канале Алкока может помочь трансвагинальное УЗИ с оценкой кровотока в a. pudenda и v. pudenda, т.к. при компрессии нерва эти сосуды также сдавливаются и скорость кровотока на стороне поражения снижается.
Лечение нейропатии полового нерва
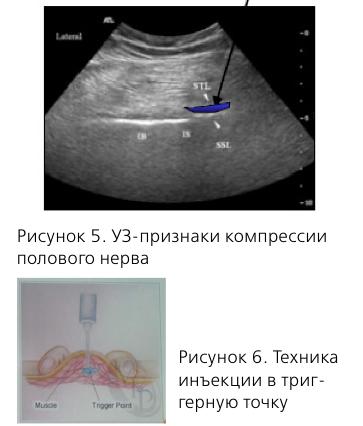
Медикаментозное лечение обычно включает прегабалин, начиная с 75 мг два раза в сутки с титровкой дозы до 600 мг/сутки. Для расслабления мышц используют вагинальные суппозитории с диазепамом, инъекции локальных анестетиков с глюкокортикоидами в заинтересованные мышцы. В случае положительного эффекта вводится ботулинический токсин под ЭМГ-контролем.
Для диагностики и лечения используется блокада полового нерва под ентгенологическим или УЗ-контролем. Обычно вводится 5 мл 0,5% бупивакаина с 80 мг триамци-нолона – 3 инъекции.
Хирургическое лечение проводится только при доказанной компрессии полового нерва, резистентной к медикаментозной терапии. Значительное улучшение достигается только в 44% случаев. Другие авторы сообщают о 62% эффективности (Э. Ботран), 70% (Р. Роберт).
Показания к декомпресии полового нерва, ее методика требуют дальнейшего обсуждения и изучения.
Причины
Поражение периферических нервов может возникнуть на фоне следующих состояний:
- сахарный диабет: наиболее распространенная причина полинейропатии, возникающая за счет нарушения обмена веществ в миелиновой оболочке нервных волокон; поражаются, в основном, нижние конечности;
- выраженный и длительный дефицит витаминов группы В, необходимых для полноценной работы нервной системы;
- инфекционные заболевания: ВИЧ, клещевой бореллиоз, проказа;
- почечная недостаточность;
- злоупотребление алкоголем;
- острые и хронические интоксикации, в том числе лекарственные;
- аутоиммунные заболевания: поражение происходит на фоне сбоя в работе иммунной системы; наиболее распространены хроническая и острая воспалительная полинейропатия (синдром Гийена-Барре);
- длительное пребывание в реанимации, например, при обширных травмах или тяжелых заболевания;
- воздействие ионизирующего излучения;
- беременность: вынашивание ребенка может стать причиной авитаминоза и аутоиммунных поражений.
Кроме того, выделяют наследственные формы заболевания, передающиеся от родственников, а также идиопатическую полинейропатию, причину которой не удается установить.
Наиболее частыми симптомами поражения периферической нервной системы:
- вирусные (полиневрит Гийена-Барре, при вирусных заболеваниях, гриппе, ангине, инфекционном мононуклеозе и др.);
- микробные (при скарлатине, бруцеллезе, сифилисе, лептоспирозе и др.);
- при хронических интоксикациях (алкоголизм, марганец, свинец и др.);
- при токсикоинфекциях (ботулизм, дифтерия);
- бластоматозный (при раке легких, желудка и др.);
- чувствительные нарушения (боли, онемения, ощущение распирания, «ползание мурашек», повышение или снижение чувствительности определенных зон);
- двигательные расстройства (слабость, нарушение двигательной функции конечностей, мышц лица и глаз);
- вегетативные нарушения (сухость или влажность кистей и подошв, похолодание конечностей) .
3.Опухоли периферической нервной системы
Опухоли периферической нервной системы развиваются в соединительной ткани и оболочках нервов. Так, в зависимости от специфики клеток устанавливается один из диагнозов:
- невринома (синонимы «шваннома», «неврилеммона» – по названию леммоцитов, или клеток Шванна) – доброкачественная опухоль нервной оболочки;
- нейрофиброма – волокнистая опухоль в соединительной ткани нерва;
- болезнь Реклингхаузена, или нейрофиброматоз – тяжелое системное заболевание с множественным образованием нейрофибром, зачастую на фоне той или иной аномалии развития;
- нейрогенная саркома – к счастью, достаточно редкий злокачественный вариант неврилеммоны.
Диагностика заболеваний периферической нервной системы:
Методы диагностики заболеваний периферической нервной системы направлены на выявление и коррекцию основного заболевания (например, поражение периферических нервов при сахарном диабете требует коррекции основного заболевания). Рентгенологическое исследование проводится для выявления степени выраженности дегенеративно-дистрофических изменений позвоночника, которые наиболее часто являются причинами болей и дискомфорта в спине, конечностях, для исключения патологических изменений со стороны костной ткани (в т.ч. переломов).
При некоторых патологиях может быть показано МРТ исследование, которое направлено на выявление патологического процесса, препятствующего нормальной работе нервного волокна: например, радикулопатии при сдавлении нервного корешка межпозвонковой грыжей, невриномы, выявление врожденных аномалий и т.д.).
Причины и факторы риска развития полинейропатии
Диабет
Диабет может быть важным фактором риска, особенно если уровень глюкозы в крови не контролируется. Было установлено, что каждый пятый человек с диабетом 2 типа страдает диабетической нейропатией.
Злоупотребление алкоголем
Алкоголь может повредить нервную ткань, а злоупотребление алкоголем часто связано с недостаточностью питания, которая способствует развитию нейропатий.
Аутоиммунные заболевания
Иммунная система атакует организм, вызывая повреждение нервов и других областей. Состояния включают синдром Шегрена, целиакию, синдром Гийена-Барре, ревматоидный артрит и волчанку.
Воздействие токсинов
Токсическая невропатия может быть вызвана воздействием промышленных химикатов, таких как мышьяк, свинец, ртуть и таллий. Наркотическая или химическая зависимость также является фактором риска.
Заболевания почек
Уремическая нейропатия является одной из форм полинейропатии, которая поражает 20-50% людей с заболеваниями почек.
Физическая травма
Повторяющиеся движения, несчастные случаи или другие травмы могут повредить периферические нервы.
Некоторые случаи полинейропатии не имеют известной причины. Они известны как идиопатическая невропатия.
Локализация поражения у пациентов с монопарезом (монопараличем)
Монопарез передних конечностей чаще всего вызван заболеваниями периферических нервов или нервных корешков. Заболевания концевых пластин тел позвонков или мышц, влияющих только на одну конечность, очень редки. Заболевания спинного мозга в шейном отделе обычно вызывают гемипарез или тетрапарез. Таким образом, монопарез передних конечностей, как правило, вызван патологиями нервов и нервных корешков пораженной конечности.
Монопарез тазовой конечности также обычно вызывается поражением нерва или нервного корешка. Повреждение может быть за пределами спинномозгового канала (периферический нерв) или внутри канала (нервы конского хвоста). Кроме того, одностороннее поражение спинного мозга каудальнее по отношению к Th2 может привести к монопарезу тазовых конечностей.Это является исключением из общей схемы локализации. Сосудистые поражения являются наиболее частой причиной такого одностороннего заболевания спинного мозга (например, относящиеся к волокнистой хрящевой эмболии (фиброкартилягиозная эмболия)).
Дифференциальный диагноз монопареза
| Сосудистые |
Относящийся к волокнистой хрящевой ткани эмболии, ишемическая энцефалопатия (кошки, собаки) |
| Воспалительные, инфекционные |
Неврит плечевого сплетения (кошки, собаки) |
| Травматические |
Травма (neuropraxia, axonotmesis, neuronotmesis) плечевого сплетения или отдельных нервов (кошки, собаки) |
| Аномальные |
— |
| Метаболические |
Гипотиреоз (собаки) |
| Идиопатические |
— |
| Неопластические |
Злокачественная опухоль оболочки нерва (кошки, собаки). Вторичные: лимфома, опухоли скелета (кошки, собаки) |
| Дегенеративные |
Латерализованые болезни диска, дегенеративный фораминальный стеноз вызывает сжатие нервных корешков (компрессию нервных корешков) |
Назначение диетотерапии при заболеваниях периферической нервной системы
Пациентам с заболеваниями периферической нервной системы рекомендуется назначение нескольких вариантов стандартной диеты (табл. 1).
Таблица 1. химический состав и энергетическая ценность диеты для больных с заболеваниями периферической нервной системы
| Вариант стандартной диеты | Белки, г | Жиры, г | Углеводы, г | Энергетическая ценность, ккал |
| Основной вариант стандартной диеты (ОВД) | 85–90 | 70–80 | 300–330 | 2170–2400 |
| Вариант стандартной диеты с пониженной калорийностью (НКД) | 70–80 | 60–70 | 130–150 | 1340–1550 |
Основной вариант стандартной диеты (овд)
Показания к применению: заболевания периферической нервной системы.
Общая характеристика: диета с физиологичным содержанием белков, жиров и углеводов, обогащенная витаминами, минеральными веществами, растительной клетчаткой (овощи, фрукты). При назначении диеты больным с сопутствующим сахарным диабетом рафинированные углеводы (сахар) исключаются. Ограничиваются азотистые и экстрактивные вещества, поваренная соль (6–8 г/сут), продукты, богатые эфирными маслами. Исключаются острые приправы, шпинат, щавель, копчености. Блюда готовят в отварном, тушеном, запеченном, протертом и не протертом виде, на пару. Температура пищи — от 15 до 60–65 С. Свободная жидкость — 1–1,5 литра. Ритм питания дробный, 4–6 раз в день.
Химический состав: белки — 85–90 г, в т. ч. животные 40–45 г; жиры общие — 70–80 г, в т. ч. растительные — 25–30 г; углеводы общие — 300–330 г, пищевые волокна — 25–30 г. Энергетическая ценность 2170–2400 ккал.
Применяются нормы лечебного питания при соблюдении диеты с физиологичным количеством белка (основной вариант стандартной диеты) с включением специализированных пищевых продуктов смесей белковых композитных сухих в количестве 27 г смеси (например, при использовании СБКС «Дисо» «Нутринор» пациент получает 10,8 г полноценного по аминокислотному составу легкоусвояемого белка) в составе лечебного рациона (см. табл. 2).
Таблица 2. Обеспечение легкоусвояемым белком смеси белковой композитной сухой (в соответствии с нормами лечебного питания, утвержденными приказом МЗ РФ от 21.06.2013 No 395н)
| Варианты стандартных диет | Норма СБкС, содержащей 40 г белка на 100 г смеси, г | Количество белка из расчета содержания 40 г белка в 100 г СБкС (ГОСТ 33933-2016, таблица В.2), г |
| ОВД | 27,0 | 10,8 |
| НКД | 24,0 | 9,6 |
Далее в статье:
Вариант стандартной диеты с пониженной калорийностью (НКД)
Энтеральное питание
В помощь врачу
Лечение заболеваний периферической нервной системы:
Лечение данных заболеваний включает медикаментозную часть, не медикаментозную и хирургическое лечение. Медикаментозная терапия направлена на коррекцию основного заболевания:
- Для снятия болевых ощущений применяются нестероидные противовоспалительные препараты (НПВП)
- Для нормализации сосудистого тонуса и улучшения кровообращения подбирается подходящая сосудистая терапия
- Назначается курс витаминотерапии для улучшения проведения по нервной ткани
- Рекомендуются препараты для нормализации мышечного тонуса
- и другие медикаментозные средства, подбор которых осуществляется исходя из конкретной патологии
Немедикаментозная терапия включает применение физиотерапевтических методов лечения, подбор которых зависит от конкретной патологии, степени выраженности процесса и сопутствующей патологии:
- рефлексотерапия
- массаж
- гирудотерапия
- озонотерапия
- остеопатия и мануальная терапия
Что касается хирургических методов лечения, то они применяются при длительном стойком неврологическом дефекте и не эффективности консервативной терапии, или при острых состояниях и наличии абсолютных показаний к оперативному лечению.
Для лучшего результата от лечения необходимо обратиться на очную консультацию к неврологу как можно в более ранние сроки от момента начала заболевания, врач разработает индивидуальную схему лечения и обследования.