Плевродез: лечение плеврального выпота
Содержание:
Классификация плеврита
- По причине, вызвавшей образование экссудата, разделяют на воспалительный (инфекционный), асептический, травматический, злокачественный (опухолевый или метастатический).
- По локализации выпота: осумкованный (отграниченный) и диффузный.
- По характеру образующейся жидкости: серозный, геморрагический, гнойный, хилёзный, смешанный.
- По объёму жидкости: базальный (наддиафрагмальный), субтотальный, тотальный.
Всегда неизменной остаётся только градация по причине образования выпота, все прочие характеристики могут меняться: базальный выпот вырастает до тотального и наоборот при эффективном лечении; серозный с течением времени становится геморрагическим; диффузный постепенно всасывается и осумковывается.
Диагностика
Фибринозный плеврит характеризуется высоким стоянием купола диафрагмы с пораженного бока, отставание его при глубоких вдохах и выдохах. Типично легкое помутнение части легочного поля и ограничение подвижности нижнего легочного края. При значительных отложениях фибрина в части случаев удается выявить неотчетливую, неясную тень по наружному краю легкого, что причисляют к редко встраемым признакам заболевания.
При помощи метода УЗИ обнаруживают интенсивные наложения фибрина на висцеральной или париетальной плевре. Они выглядят как утолщение плевры с волнистым, неровным контуром, имеют однородную структуру и повышенную эхогенность.
Но диагностику начинают традиционного с объективного исследования, при котором обнаруживаются типичные проявления сухого плеврита. Больной большую часть времени стремится лежать на непораженном боку, что говорит о щажении пораженной стороны. Но в части случаев пациенту легче, когда он лежит именно на больном боку, так боли уменьшаются, потому что грудная клетка иммобилизируется, минимизируется раздражение париетальной плевры.
Врач замечает, что больной часто и поверхностно дышит. Именно такой тип дыхания уменьшает боли. Пораженная половина грудной клетки отстает в акте дыхания, как уже было отмечено. Это также свидетельствует в пользу сухого плеврита. Далее врач прибегает к пальпационным диагностическим методам. В грудной клетке в месте расположения воспалительного процесса пальпируется шум трения плевры (под рукой при дыхании как бы ощущается хруст снега). Перкуссия обнаруживает ясный легочный звук, если плеврит не вызван воспалением в легочной паренхиме.
Шум трения плевры отличается от хрипов и крепитации такими признаками:
- шум трения плевры воспринимается как следующие друг за другом прерывистые звуки различного характера, а сухие хрипы представляю собой непрерывный протяжный звук
- шум трения плевры выслушивается при вдохе и выдохе, а крепитация выслушивается лишь на вдохе
- шум трения плевры может слышаться на расстоянии
- шум трения плевры не меняется при кашле, а хрипы после кашля могут исчезать, усиливаться или вновь появляться
- шум трения плевры может ощущать сам пациент
- кажется, что шум трения плевры возникает поблизости уха, а крепитация и хрипы кажутся более отдаленными
- при надавливании стетоскопом или пальцем на межреберный промежуток вблизи стетоскопа шум трения плевры усиливается по причине более сильного прикосновения друг к другу плевральных листков; этот прием на громкость хрипов не оказывает влияния
В части случаев дифференцировать шум трения плевры от других дополнительных дыхательных шумов крайне тяжело. В этой ситуации можно применить метод Егорова-Биленкина-Мюллера в модификации С. Р. Татевосова. Пациенту говорят лечь на здоровый бок, приблизить ноги к животу, согнуть их в коленях и тазобедренных суставах. Рука, находящаяся на пораженном боку, располагается за головой. Пациент должен дышать, закрыв рот и нос, а потом открыв их для сравнения. В обоих случаях слушать нужно область грудной клетки там, где определяются дыхательные шумы, требующие отличения их от других шумов.
При вдохах и выдохах больного с закрытыми ртом и носом врач обнаруживает только шум трения плевры, при этом нет других дыхательных шумов, например, крепитации. При выдохах и вдохах с открытыми дыхательными органами специалисты слышат шум трения плевры и другие дыхательные шумы.
Лечение плеврита
Лечение патологического выпота в грудную полость заключается в эвакуации избытка жидкости при плевральных пункциях и системном воздействии на вызвавшую его причину — рак или метастазы.
Пункция — плевроцентез выполняется только при наличии выраженных симптомов дыхательной недостаточности или для цитологического исследования жидкости. Процедура не сложная, но проникающая внутрь организма — инвазивная и поэтому сопряжена с возможными, но очень нечастыми осложнениями:
- повреждение лёгкого иглой с развитием пневмоторакса, усугубляющего тяжесть состояния пациента;
- разрыв лёгочной буллы — избыточно раздутого лёгочного сегмента, образующегося при спайках между плевральными листками;
- травма сосудисто-нервного пучка в межреберном промежутке болезненна, но проходит без долговременных последствий;
- инфицирование полости;
- образование спаек, в некотором смысле это полезно, поскольку отграничение участка сопровождается и снижением экссудации.
До пункции — плевроцентеза и после него обязательна контрольная рентгенография, чтобы вовремя выявить пневмоторакс и провести его экстренное лечение.
Сама манипуляция проводится в условиях малой операционной с соблюдением стерильности и под местной анестезией. Сначала врач в межреберном промежутке проходит грудную стенку иглой, через которую вводит внутрь катетер, подключаемый к системе активной аспирации. После удаления максимально возможного количества плеврального выпота, в полость можно ввести лекарственное средство, способствующее уменьшению скорости накопления экссудата и слипанию листков плевры — плевродезу.
Способствует ликвидации плеврита химиотерапия как внутривенная, так и локальная — через катетер внутрь грудной полости вводятся цитостатики и другие препараты.
Но только противоопухолевого лечения недостаточно, поскольку пациент с плевритом страдает сочетанной лёгочной и сердечной недостаточностью, существенно портящей его жизнь, снижающей его активность и аппетит.
Лечение таких сложных пациентов под силу только команде врачей высшей категории, вместе с онкологами рука об руку должны работать торакальный хирург и кардиолог, специалист по лечебному питанию и реабилитолог. Такая команда профессионалов уже сложилась в клинике Медицина 24/7 и наши пациенты на себе видят результат профессиональных действий.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
- Розенштраух Л.С., Винер М.Г. Дифференциальная рентгенодиагностика заболеваний органов дыхания и средостения. — М.: Медицина. — 1991. — Т. 1. — 350 с.; Т. 2. — 383 с
- Борисов А.Е., Кубачев КГ., Лишенко В.В., Зайцев ДА, Заркуа Н.Э., Михайлов В.И. Торакоскопия в верификации и лечении синдрома плеврального выпота в условиях многопрофильного стационара. Вестник хирургии 2011; 170 (1): 63-65.
- Неспецифические заболевания легких: клиника, диагностика, лечение / Под ред. В.П. Сильвестрова. — Воронеж: Изд-во Воронежского ун-та, 1991. — 216 с.
Этиология (возбудители и причины)
Этиология может быть разнообразной. Причиной плеврита могут быть инфекционные болезни, к которым привело размножение в организме:
- грибов
- бактерий
- вирусов
- паразитов
- микоплазм (относятся к атипичным возбудителям, как и приведенные ниже три возбудителя)
- легионелл
- хламидий
- риккетсий
В странах СНГ, в том числе — в Украине, России и Белоруссии, большая часть плевритов вызвана туберкулезом легких или внутригрудных лимфатических узлов. Также распространенными причинами являются нагноительные процессы в легких.
Злокачественные процессы, которые становятся причинами плевритов:
- первичный рак легкого
- метастатические опухоли плевры и легких
- саркома Капоши
- мезотелиома
- лейкоз
- лимфома
Заболевания желудочно-кишечного тракта также могут стать причиной плеврита:
- псевдокисты и абсцесс поджелудочной железы
- панкреатит
- внутрибрюшной абсцесс
- болезнь Уиппла
- перфорация пищевода
- внутрипеченочный абсцесс
Плеврит может быть вызван ниже перечисленными системными болезнями соединительной ткани в организме человека:
- системная красная волчанка
- ревматоидный артрит
- иммунобластная лимфаденопатия
- волчаночноподобный синдром, вызванный лекарственными препаратами (прокаинамидом, бензилпенициллином,гидралазином, изониазидом, хинидином, тетрациклином, фенитоином, хлорпромазином)
- семейная средиземноморская лихорадка
- синдром Шёгрена
- гранулематоз Вегенера
- синдром Черджа-Стросс
Вероятные причины плеврита у взрослых и детей:
Ятрогенные поражения плевры в связи с приемом лекарств:
— бромокриптина
— нитрофурантоина
— прокарбазина
— амиодарона
— эрготамина
— метотрексата
— ИЛ-2
— миноксидила
— митомицина
— метронидазола
— пропилтиоурацила
- Синдром Мейга — фиброма яичников с асцитом и плевральным выпотом
- Уремический плеврит
- Синдром Дресслера после ИМ, имплантации водителя ритма, операции на сердце, тупой травмы сердца, ангиопластики
- Нарушение целостности плевральных листков (спонтанный хилоторакс, спонтанный пневмоторакс, спонтанный гемоторакс)
Анализы для диагностики плеврита:
-
Полный микробиологический скрининг (16 антибиотиков и бактериофаги)
1000 руб.
Добавить
Инфо -
10 суток
Мазки, пунктаты, соскобы в транспортной среде Amies; Моча в стерильном контейнере (min 3 мл)
Полный микробиологический скрининг (16 антибиотиков и бактериофаги)
-
Вирусный перитонит/коронавирус кошек Ig G
1000 руб.
Добавить
Инфо -
1-4 суток
1-4 суток
Кровь из вены
Вирусный перитонит/коронавирус кошек Ig G
-
Цитологическое исследование транссудатов и экссудатов
600 руб.
Добавить
Инфо -
1-3 суток
Выпотная жидкость в пробирке с ЭДТА из грудной, брюшной или перикардиальной полостей
Выпотная жидкость в пробирке с ЭДТА из грудной, брюшной или перикардиальной полостей.
Транссудаты и экссудаты
Как устанавливаются порты?
Установка интраплевральной порт-системы проводится под местной анестезией. Иногда человеку может потребоваться седация, то есть введение в состояние, близкое к полудрёме. Что происходит во время этой мини-операции? Рентгенохирург (эндоваскулярный хирург) делает два разреза, самый большой из которых — 3 см. Под кожу пациенту на уровне грудной клетки вводится порт-система, состоящая из катетера, вводимого в плевральную полость, и титановой камеры с силиконовой мембраной.
В Европейской онкологической клинике используются имплантируемые порт-системы «Селсайт» немецкой фирмы B. Braun.
После введения порта все разрезы зашиваются, и когда они заживают, можно вернуться к привычному образу жизни, в том числе купаться и плавать. Внутриплевральный порт не мешает проведению магнитно-резонансной и компьютерной томографии. Установка порта занимает от получаса до часа. На следующий после операции день пациент может вернуться домой. В редких случаях осложнением такой операции становится инфекция.
Когда скапливается жидкость или нужно ввести препарат химиотерапии, то специальная игла вводится через кожу и силиконовую мембрану в камеру, и выводится жидкость или поступает химиопрепарат. Порт можно нащупать и найти углубление в нём — это и будет мембрана. При определённом навыке, если у пациента нет доступа к медицинской помощи, его близкие могут проводить такую процедуру самостоятельно.
Европейская онкологическая клиника имеет большой опыт в лечении злокачественного плеврального выпота. Наши врачи владеют всеми перечисленными методы борьбы с этим состоянием. В том числе наши эндоваскулярные хирурги устанавливают внутриплевральные порты, что редкость для России. Множество пациентов прошли через их руки и избавились от необходимости каждую неделю проводить торакоцентез.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Диагноз
Диагноз ставится на основании клинического осмотра, клинических признаков, рентгена грудной клетки и анализа плевральной жидкости. Самыми распространенными симптомами у кошек являются одышка и кашель. Прочие клинические и гистологические изменения включают потерю веса, аппетита, позывы на рвоту, сильную вялость, регургитацию, рвоту, непереносимость физических нагрузок и слюнотечение. Самыми распространенными нарушениями при клиническом осмотре являются одышка, приглушенные тоны сердца, усиление бронховезикулярных звуков и тахикардия. В зависимости от клинического состояния животного следует сделать рентгеновские снимки грудной клетки, однако для стабилизации состояния может потребоваться торакоцентез. В зависимости от выраженности одышки может потребоваться дополнительный кислород и рентгеновские снимки в дорсовентральной проекции. На рентгеновских снимках обычно виден выпот в плевральную полость, который может быть одно- или двухсторонним. Для определения первопричины выпота, например, кардиомиопатии или новообразования средостения, может потребоваться УЗИ и эхокардиография.
Полный клинический анализ крови может показать зрелую нейтрофилию в результате воспаления и лимфопению из-за выхода лимфоцитов в жидкость. При биохимическом анализе сыворотки можно обнаружить гипоальбуминемию, гипонатриемию или гиперкалиемию. Гипоальбуминемия развивается из-за недостатка белка и частого откачивания плевральной жидкости. Гипонатриемия может развиться в результате откачивания жидкости, содержащей электролиты (удаления хилезного выпота в терапевтических целях). Гиперкалиемия может быть обусловлена гиповолемией и/или нарушением выведения калия почками.
Для диагностики хилоторакса необходим анализ плевральной жидкости. Макроскопически хилезный выпот имеет молочно-белый или розовый цвет в зависимости от примеси крови. Хилезный выпот не свертывается и не имеет запаха и должен быть свободен от твердых частиц. Для подсчета клеток в жидкости можно отобрать пробу в пробирку с ЭДТА. Следует сделать микробиологический посев с определением антибиотикочувствительности, хотя считается, что хилус обладает бактериостатическим действием. В одном исследовании результаты первого микробиологического посева у 32 кошек были отрицательными, однако при повторном торакоцентезе или хирургическом вмешательстве у 5 кошек была обнаружена вторичная инфекция. При отстаивании выпот в пробирке разделяется с образованием сливкообразного верхнего слоя, так как хиломикроны обладают низкой плотностью и всплывают к поверхности.
Если в образце присутствуют эритроциты, после центрифугирования он должен стать белым (хотя если эритроциты гемолизированы, жидкость останется красной или розовой), но остаться непрозрачным.
Уход
Лечение зависит от первопричины плеврального выпота.
Терапевтической аспирации может быть достаточно; при больших выпотах может потребоваться установка межреберного дренажа (косого или хирургического)
При управлении этими плевральными дренажными трубками важно убедиться, что плевральные дренажные трубки не закупорены или забиты. Забитая дренажная трубка в условиях непрерывной выработки жидкости приведет к тому, что при удалении дренажной трубки останется остаточная жидкость
Эта жидкость может привести к таким осложнениям, как гипоксия из-за коллапса легких из-за жидкости или фиброторакс при образовании рубцов. При повторных излияниях может потребоваться химический ( тальк , блеомицин , тетрациклин / доксициклин ) или хирургический плевродез , при котором две плевральные поверхности имеют рубцы друг от друга, так что между ними не может скапливаться жидкость. Это хирургическая процедура, которая включает введение дренажной трубки с последующим механическим стиранием плевры или введением химикатов для образования рубца. Это требует, чтобы дренажная трубка оставалась внутри до прекращения оттока жидкости. Это может занять от нескольких дней до недель и потребовать длительной госпитализации. Если грудная трубка закупоривается, жидкость остается, и плевродез не удастся.
Плевродез не удается в 30% случаев. Альтернативой является установка плеврального катетера PleurX или дренажного катетера Aspira. Это грудная трубка 15Fr с односторонним клапаном. Каждый день пациент или медработники подключают его к простой вакуумной трубке и удаляют от 600 до 1000 мл жидкости, и это можно повторять ежедневно. Когда трубка не используется, она закрывается крышкой. Это позволяет пациентам находиться вне больницы. Пациентам со злокачественными плевральными выпотами он позволяет продолжить химиотерапию при наличии показаний. Обычно трубка находится в течение примерно 30 дней, а затем ее удаляют, когда пространство подвергается спонтанному плевродезу.
Клиническая картина
Воспалительный плеврит отличается внезапным началом, опухолевый или застойный – постепенным прогрессированием клинической симптоматики.
В клинической симптоматике плевритов выделяют следующие основные синдромы:
• синдром сухого (фибринозного) плеврита;
• синдром плеврита с выпотом (с редким, негнойным экссудатом);
• синдром гнойного плеврита (эмпиема плевры).
Перечисленные синдромы могут развиваться и протекать изолированно или прогрессировать от сухого плеврита до эмпиемы плевры.
Клиническая симптоматика сухого плеврита может наслаиваться на симптоматику основного заболевания, которое протекает с поражением легочной ткани – к примеру, пневмонии – или выступать на первый план. Пациенты нередко жалуются на выраженную колюще-саднящую боль, которая преимущественно сосредоточена в боковом отделе грудной клетки на стороне поражения; боль значительно усиливается при дыхании, кашле, наклоне туловища в противоположную здоровую сторону. Раздражение задних и периферических отделов диафрагмальной плевры может сопровождаться возникновением боли, которая распространяется на нижнюю область грудной клетки или область живота, что имитирует острую патологию органов брюшной полости. Поражение центральной части диафрагмальной плевры вызывает боль, иррадиирующую в плечо или шею на стороне поражения. Возникает сухой кашель, нарастает частота дыхания. В отдельных эпизодах наблюдается икота и болезненное глотание. Возникновение заболевания зачастую имеет взаимосвязь с простудным заболеванием верхних дыхательных путей.
При осмотре пациента выявляется отставание грудной клетки в акте дыхания на стороне поражения. Аускультативно определяется ослабленное везикулярное дыхание и шум трения плевры на стороне поражения. Шум трения плевры может имитировать крепитацию, быть громким, скрипящим, хрустящим. В случае возникновения плеврита в околосердечной области развивается плевроперикардиальное трение, которое взаимосвязано с сердечными сокращениями, дыхательными движениями.
Экссудативный (выпотной) плеврит характеризуется общим недомоганием, чувством тяжести, распирания с одновременным чувством сдавления в области пораженной части грудной клетки. В отдельных эпизодах возникает сухой кашель. Скопление большого количества экссудата в плевральной полости приводит к учащению сердцебиения и возникновению одышки с затрудненным выдохом. Тяжелое течение экссудативного плеврита может стать причиной развития острого легочного сердца. Появление выпота в плевральной полости сопровождается уменьшением болевого синдрома.
При экссудативном плеврите больной старается принять вынужденное положение, лежит на пораженном боку
При общей бледности кожных покровов обращает на себя внимание цианотичность лица, могут выбухать шейные вены, межреберные промежутки на стороне поражения грудной клетки с ее ассиметричным увеличением над пораженной областью. Голосовое дрожание на стороне поражения ослаблено или полностью отсутствует, уменьшаются или практически исчезают дыхательные шумы
Чем больше жидкости в плевральной полости, тем более интенсивно выражена эта симптоматика. При значительном скоплении экссудата усиливается одышка. Из-за смещения органов средостения в здоровую сторону возможны сердечно-сосудистые нарушения и утяжеление общего состояния пациента.
В области скопления жидкости определяется притупление перкуторного звука. Границы притупления формируют два прямоугольных треугольника: Гарлянда и Грокко – Раухфуса. Катетами треугольника Гарлянда являются ось позвоночника и перпендикуляр, проведенный от вершины уровня жидкости на ось позвоночника, а гипотенузой является линия Соколова – Дамуазо. Притуплено-тимпанический звук является проявлением компрессионного ателектаза. Треугольники Гарлянда и Грокко определяются при более значительном количестве жидкости, их катетами являются ось позвоночника, нижний край легкого на здоровой стороне, а гипотенузой считается продолжение линии Дамуазо на здоровой стороне. Притупление перкуторного звука происходит потому, что органы средостения смещаются в здоровую сторону.
В области скопления экссудата прослушивается ослабленное везикулярное дыхание или дыхание может вовсе не прослушиваться. В треугольнике Гарлянда прослушивается везикулярное дыхание с бронхиальным оттенком, в треугольнике Гарлянда и Грокко – ослабленное везикулярное.
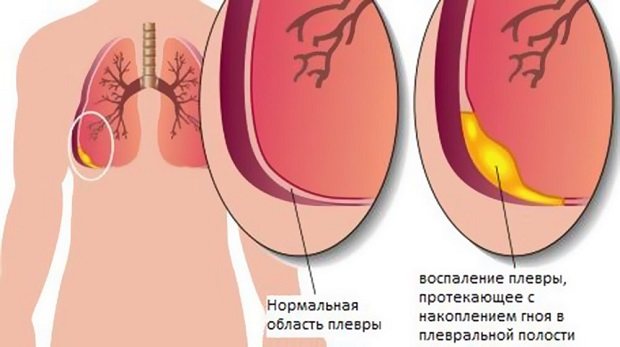
Почему возникает плевральный выпот?
Наиболее распространенное показание к плевродезу — рецидивирующий плевральный выпот, вызванный злокачественными опухолями. Почти в 75% случаев к нему приводят три онкологических заболевания: рак легкого, рак молочной железы и лимфома (опухоль из лимфоидной ткани). Также к накоплению жидкости в плевральной полости нередко приводят: рак яичников, тела и шейки матки, желудка, меланома, мезотелиома плевры, саркомы (злокачественные опухоли из соединительной ткани). Иногда врачи обнаруживают только выпот и отдаленные метастазы, а локализация первичной опухоли остается неизвестной.
По статистике, плевральный выпот развивается у 30% пациентов с раком легкого, у 7–11% пациентов с раком молочной железы. При злокачественных опухолях с отдаленными метастазами распространенность этого осложнения достигает 50%.
Обычно онкологические пациенты с плевральным выпотом — это люди, страдающие запущенным раком. У многих из них невозможно достичь ремиссии. Из-за накопления жидкости в плевральной полости ухудшается состояние больного, становится более неблагоприятным прогноз. Плевродез в онкологии является методом паллиативного лечения. Вообще, лечение онкобольных с плевральным выпотом и другими осложнениями — сложная задача, она требует мультидисциплинарного подхода. Врачи в клинике Медицина 24/7 имеют большой опыт работы с такими пациентами.
Почему злокачественные опухоли приводят к плевральному выпоту? Основные причины этого осложнения — непосредственное поражение плевры раковыми клетками и опухолевые очаги в лимфатических узлах, из-за которых нарушается отток лимфы.
Плевральный выпот проявляется такими симптомами, как одышка, сухой упорный кашель, боль, чувство тяжести, стеснения в грудной клетке, ухудшение общего самочувствия, особенно во время физических нагрузок.
Помимо злокачественных опухолей, к скоплению жидкости в плевральной полости, при котором может потребоваться плевродез, способны приводить и другие заболевания:
- сердечная недостаточность;
- пневмония;
- туберкулез;
- заболевания печени и почек, приводящие к выраженному нарушению их функции;
- панкреатит (воспаление поджелудочной железы);
- ревматоидный артрит.
Этиопатогенез
Из-за того, что плеврит является одним из возможных осложнений при самых различных заболеваниях, наиболее часто легких, этиологией считается та причина, которая спровоцировала основное заболевание.
По этиологическому признаку плевриты подразделяются:
• инфекционные (в эту группу дополнительно включены инфекционно-аллергические, грибковые);
• асептические, которые развиваются при ревматоидном артрите, раке легких, метастазах, злокачественных лимфомах, инфаркте миокарда и синдроме Дреслера, а также при доброкачественной опухоли яичника с асцитом и плевритом (синдром Мейгса), мезотелиомах, гипотиреозе.
В отдельных эпизодах выпот невоспалительного характера (транссудат) в плевральной полости может скапливаться при сердечной недостаточности, нефротическом синдроме, циррозе печени, из-за нарастания гидростатического и/или уменьшения онкотического давления крови. При инфекционно-аллергическом плеврите антигены, токсины из очага воспаления проникают в субплевральные пространства, что сопровождается повышением формирования биологически активных веществ и, как следствие, повышением проницаемости сосудистой стенки, появлением выпота и повреждением тканей плевры, снижением ее барьерной функции.
Гнойные плевриты возникают под непосредственным воздействием бактериальных агентов на ткани плевры. У пациентов с иммунодефицитом нередко наблюдаются плевриты грибковой этиологии. В группе риска по возникновению плеврита включены лица, которые получают лечение иммунодепрессантами, кортикостероидами, пациенты с хроническими заболеваниями, сопровождающимися угнетением иммунитета (СПИД, сахарный диабет и пр.).
Ведущие причины, которые могут спровоцировать плеврит:
• распространение воспалительного процесса с легочной ткани (при пневмонии, инфаркте легкого);
• распространение бактерий или паразитов, биологически активных веществ в плевральную полость (панкреатогенный плеврит, амебная эмпиема и пр.);
• занос в ткани плевры током крови и/или лимфы инфекции, токсических веществ, клеток опухоли (туберкулезный, уремический алеврит, выпот при ревматоидном артрите, системной красной волчанке, карциноматоз плевры);
• травмирование плевры, особенно при переломе ребер;
• плеврит при некоторых видах фармакотерапии (относительно редкая причина).
Первоначально возникает отек плевры и дальнейшая клеточная инфильтрация, в связи с чем на поверхности плевры образуется фибринозный экссудат. Фибринозный экссудат спустя некоторое время может рассосаться или преобразоваться в фиброзную ткань с формированием плевральных сращений. Отдельные заболевания, сопровождающиеся воспалением плевры, могут развиваться без выраженной фазы экссудации, при этом возникает сухой (фибринозный) плеврит. Относительно часто плевральный экссудат возникает при повреждении сосудистой стенки и пропотевании жидкой части крови, которая содержит много плазменных белков. В более редких случаях фиброзирование плевры, или даже ее обызвествление, развивается без предшествующего острого плеврита – например, при асбестозе или при идиопатической кальцификации плевры.
Симптомы заболевания
Следствием острого плеврита становятся высокая температура, озноб, затруднённое дыхание.
Хронический плеврит усиливает и ускоряет развитие туберкулёза, негативных процессов в лёгких и грудной полости, способствует одышке, постоянной слабости, затрудняет деятельность мозга, провоцирует мучительный сухой кашель.
При проявлении похожих сипмтомов чрезвычайно важно обратиться в клинику, где опытные специалисты могут провести комплексное обследование. Для установления диагноза, помимо сбора анамнеза, нередко требуется пройти рентгенографическое исследование и сдать специальные анализы крови
В клинике «МедикСити» работают высокопрофессиональные врачи-терапевты и пульмонологи. Также вы можете пройти рентген-исследования и сдать анализы для уточнения диагноза.
Также в разделе
| Лихорадка Эбола — причины, симптомы, диагностика, лечение Лихорадка Эбола — острое, предположительно зоонозное заболевание из группы вирусных геморрагических лихорадок, протекающее с выраженным геморрагическим… | |
| Первичный туберкулезный комплекс: симптомы, осложнения Первичный туберкулезный комплекс характеризуется наличием в легких первичного туберкулезного очага (аффекта), лимфангита и лимфаденита. Чаще очаг локализуется… | |
|
Септический шок Показатели летальности при септическом шоке (СШ), по данным разных авторов, сильно разнятся, но в любом случае, остаются очень высокими – 30-80%.
Методы… |
|
|
Дифтерия: симптомы, осложнения, диагностика, лечение При дифтерии, как и при любом другом заболевании, при несвоевременном лечении или отсутствии терапии возникают определенные осложнения.
Специфические… |
|
| Воспаление миндалин Воспаление миндалин — процесс, который характеризует ряд инфекционных болезней, при которых патологический процесс касается верхних дыхательных путей…. | |
|
Краснуха (rubeola). Клиническая картина. Лечение. Профилактика. Краснуха («германская корь») — антропонозная вирусная инфекция с генерализованной лимфаденопатией и мелкопятнистой экзантемой. |
|
| Туберкулез нервной системы, туберкулез мозговых оболочек Менингит — воспаление оболочек головного и спинного мозга. Лептоменингит — воспаление мягкой и паутинной мозговых оболочек. Арахноидит — воспаление… | |
| Дифтерия: причины и симптомы Дифтерия — острое антропонозное (им болеют только люди) инфекционное заболевание, с преимущественно воздушно-капельным путем передачи, вызываемое палочкой… | |
| Лихорадка. Причины. Симптомы. Диагностика. Лечение. Лихорадка — один из древнейших защитно-приспособительных механизмов организма, возникающий в ответ на действие патогенных раздражителей, главным микробов,… | |
| Коклюш (pertussis). Паракоклюш. Причины. Симптомы. Диагностика. Лечение. Коклюш — острая антропонозная бактериальная инфекция, сопровождающаяся катаральными явлениями в верхних дыхательных путях и приступообразным спазматическим… |
Также в разделе
| Гамартома легкого Гамартома легкого (с древнегреческого «ошибка» и «опухоль») — доброкачественная врожденная опухоль, которая вместе с легочной тканью содержит… | |
| Дыхательная недостаточность Дыхательная недостаточность — синдром, который возникает на фоне или вследствие целого ряда болезней дыхательных органов (протекающих как в хронической,… | |
| Сухой плеврит Сухой плеврит — заболевание, известное такое как фибринозный плеврит, характеризующееся реактивным воспалением париетальной и висцеральной плевры, и… | |
| Легочная чума Легочная чума — заболевание легких, передающееся воздушно-капельным путем, с развитием в легких множественных очагов воспаления. Заболевание известно также… | |
|
Внутриутробная пневмония Внутриутробная пневмония — острое инфекционное заболевание плода и новорожденного. Заболевание возникает как результат инфицирования плода,… |
|
| Пневмония без температуры Пневмония без температуры — болезнь, которая проявляется слабо выраженной симптоматикой, что усложняет диагностику и, соответственно, лечение. Человек… | |
| Гангрена легких Гангрена легких – очень тяжелая болезнь, которая знаменуется ихорозным разложением и обширным отмиранием (некрозом) пораженной легочной ткани, не… | |
| Поражение легких Легочная ткань не снабжена множеством нервов. Потому при вовлечении в патологический процесс плевры боли в легких человек может не чувствовать (даже в случаях,… | |
| Респираторный дистресс-синдром взрослых Респираторный дистресс-синдром взрослых (РДСВ) — острая дыхательная недостаточность, причиной которой могут быть осторые повреждения легких разной природы,… | |
| Внебольничная пневмония Внебольничная пневмония — самое распространённое инфекционное заболевание человека. В европейских странах заболевание 2-15 человек на 1000 населения в год, в… |
Симптомы плеврита
Как правило, небольшой плеврит может остаться незамеченным, потому что клинические проявления обусловлены изменением объёма плевральной полости и ограничением дыхательных движений: чем больше жидкости, тем более выражены признаки дыхательной недостаточности и симптомы заболевания.
Ведущие проявления заболевания:
- Одышка, которая начинается с малозаметной нехватки дыхания при физической нагрузке и доходит до выраженной в покое, когда пациент вынужден принимать положение, позволяющее ему хоть поверхностно, но как-то дышать;
- Сердцебиение усиливается вследствие изменения положения сердца, оттесняемого жидкостью в сторону здорового лёгкого, возможны перебои — экстрасистолы и нарушения сердечного ритма при движениях;
- Кашель сухой и приступами — рефлекторный из-за раздражения метастазами нервных окончаний на плевре;
- Ощущение тяжести в грудной клетке и локальная болезненность при вдохе;
- Слабость и отёки ног — признак неэффективности сердечно-лёгочной деятельности;
- Повышение температуры до субфебрилитета как следствие застоя крови и активизации местной микрофлоры или всасывания продуктов распада опухолевой ткани.
Сочетание симптомов может привести к тяжёлому состоянию и обездвиженности больного, когда требуется срочное принятие реанимационной по своей сути меры — экстренной эвакуации плеврита.