Полисегментарная пневмония
Содержание:
- Что такое пневмония, воспаление легких?
- Группа повышенного риска заболевания
- Диагностика
- Симптомы
- Осложнения
- Диагностика
- Причины
- Диагностика
- Диагностический процесс
- Профилактика и прогноз
- Причины развития двусторонней пневмонии
- Симптомы
- Происхождение коронавирусных болезней
- Лечение
- Заражение коронавирусом
- Этиология
- Ведение пациентов с ВП в амбулаторных условиях
Что такое пневмония, воспаление легких?
Пневмония (или воспаление легких) — воспалительное заболевание с поражением легких. Тяжелая пневмония является наиболее распространенным диагнозом тяжелой формы COVID-19.
Существует несколько разновидностей пневмонии:
- Бактериальная пневмония — причиной чаще всего являются бактерии стрептококка;
- Вирусная пневмония, спровоцированная вирусной инфекцией, короновирусом, например, или вирусом гриппа;
- Аспирационная пневмония — связанная с попаданием инородного тела в легкие, например кусочка пищи, который приводит к воспалению;
- Грибковая пневмония, вызванная поражением легких грибком, например Coccidioides.
Вне зависимости от типа симптомы имеют схожий характер.
Группа повышенного риска заболевания
К группе риска относятся пожилые люди в возрасте. Статистика свидетельствует, что при коронавирусе более вероятны осложнения в возрасте старше 60 лет.
Также к группе риска относятся люди имеющие хронические заболевания,такие как:
- Хронические болезни органов;
- Сахарный диабет;
- Ожирение;
- Рак;
- ВИЧ.
Коронавирусные пневмонии SARS-CoV и SARS-CoV-2 имеют много общего. Появление, распространение и лечение болезней может подсказать пути для эффективного лечения и предупреждения эпидемий в будущем.
Что делать, чтобы не стать жертвой коронавируса читайте здесь.
Получить платную консультацию врача клиники можно в удобное вам время, записавшись на прием в регистратуре.
| Часы работы | Адрес | Телефон |
| Ежедневно 8:00 — 21:00 | Москва, ул. Кржижановского 15к.7 Схема проезда | +7 (499) 120-6116 |
Диагностика гриппа в медицинском центре производится врачом терапевтом при сдаче соответствующего анализа ПЦР.
Диагностика
Диагностировать пневмонию должен врач, основываясь на симптомах, и данных медицинского осмотра. Жесткое дыхание, хрипы при прослушивании грудной клетки через стетоскоп являются наиболее часто встречающимися отличительными признаками.
Характер и тип заболевания, а также способ лечения, помогают определить дополнительные анализы и мероприятия:
- Пульсоксиметр — прибор, надеваемый на палец, позволяет быстро, в режиме реального времени определить насыщенность крови кислородом — сатурацию. Низкие значения — повод для более детального исследования.
- Ренген грудной клетки — исследует легкие на наличие пораженных областей.
- КТ — компьютерная томография — более точное рентгеновское исследование легких.
- Анализ крови — с анализом структуры позволяет определить природу инфекции: вирусную, грибковую или бактериальную.
- Анализ мокроты — помогает определить какой организм вызывает пневмонию.
- Бронхоскопия — осмотр легких под наркозом проводится специальной трубкой, бронхоскопом, опускаемой в легкие для детального исследования.
Симптомы
По внешним признакам определить у человека одностороннюю или двустороннюю пневмонию невозможно. Например, частые случаи, когда у пациента с COVID-19 вроде бы нормальное дыхание, имеется лишь высокая температура, однако компьютерная томография (КТ) показывает воспаление легких.
Некоторые признаки заболеваний, на фоне которых обычно развивается пневмония, могут указывать на вероятность воспаления легких. К таким симптомам относится:
- Высокая температура, часто сопровождающаяся ознобом и дрожью. Однако это может быть и субфебрильная температура (не выше 38 градусов по Цельсию). В очень редких случаях при воспалении легких у больного отмечается снижение температуры (как правило, такой симптом редко встречается у пожилых пациентов).
- Сухой кашель, течение которого со временем ухудшается. Со временем могут наблюдаться выделения густой слизи или мокроты.
- Одышка в состоянии покоя или при выполнении физической работы, которая ранее не вызывала одышку. Такой симптом указывает на частичную дыхательную недостаточность.
- Боли в груди при кашле или дыхании.
- Сильное недомогание, слабость.
- Тошнота, рвота – отмечаются в редких случаях.
У людей старше 65 лет пневмония (как односторонняя, так и двусторонняя) может привести к спутанности сознания и изменению мыслительной деятельности.
Когда обращаться к врачу
Специфических симптомов у двусторонней пневмонии нет. Чаще всего симптоматика напоминает простуду или грипп, и при таких признаках люди предпочитают лечиться дома. Однако в настоящее время, когда высока вероятность заражения коронавирусом SARS-CoV-2, при подобных симптомах желательно обратиться к врачу и пройти соответствующую диагностику.
К врачу следует также обращаться в случаях, когда вы испытываете сложности с дыханием, когда отмечается боль в груди при кашле или дыхании. Помните, чем раньше обратиться к врачу, тем выше шансы на успешное лечение пневмоний.
Осложнения
В результате пневмонии могут возникать тяжелые осложнения:
- Бактериемия. Развивается, если бактерии попадают в кровь из легких. Инфекция может поражать другие органы и провоцировать новые болезни.
- Одышка, дыхательная недостаточность, нарушения дыхания, полиорганная недостаточность. Развиваются при тяжелом воспалении легких и требуют кислородной поддержки. Риск этого осложнения увеличивается, если у человека есть хронические болезни органов дыхания.
- Появление плеврального выпота. В этом случае в плевральной полости скапливается слишком много жидкости, и легкие не могут полностью расширяться. Это дополнительно снижает эффективность дыхания.
- Абсцесс. При абсцессе в легких появляется гной. В этом случае для лечения необходима антибактериальная терапия. Также может требоваться удаление гноя с помощью дренажа или хирургического вмешательства.
- Миокардит. Внелегочное осложнение, при котором воспаляются ткани сердца. Из острой формы миокардит может переходить в хроническую. Признаки миокардита — боли в сердце, одышка, возможно учащенное сердцебиение, но это заболевание может протекать и бессимптомно.
Диагностика
Диагностический протокол при подозрении на пневмонию, как правило, включает следующие процедуры:
- Анализы крови (общий, биохимический). Определяется формула крови, уровень С-реактивного белка и ряд других маркеров инфекционно-воспалительного процесса.
- Рентгенография легких – позволяет выявить очаг воспаления.
- Компьютерная томография – назначается в случаях, когда рентгенография не показывает поражения легких, однако клиническая картина указывает на обратное. Компьютерная томография позволяет определить поражения легких по типу «матового стекла». Это изменения в легочной ткани на уровне альвеол. Такой характер воспаления часто отмечают при вирусных пневмониях, например, при гриппе или коронавирусной инфекции.
- Пульсоксиметрия – измерение уровня кислорода в крови (сатурация).
- Анализ мокроты. У больного берут образец мокроты и проводят бактериологическое исследование или ПЦР-анализ для определения возбудителя инфекции.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна — Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения — воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни
Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону
Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×109/л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Диагностический процесс
Диагностика полисегментарной пневмонии начинается с выслушивания жалоб больного, сбора анамнеза, общего осмотра и физикального обследования. Специалисты определяют укорочение перкуторного отзвука, ослабление легочного дыхания, крепитацию, мелкопузырчатые хрипы.
Лабораторно-инструментальные методы исследования:
- Гемограмма — признаки воспалительного процесса: нейтрофилез, увеличение СОЭ,
- Микроскопия мокроты – уточнение природы полисегментарной пневмонии: эозинофилы преобладают при аллергии, атипичные клетки – при онкопатологии, эластические волокна – при туберкулезе или абсцессе,
- Микробиологическое исследование мокроты на микрофлору — выделение возбудителя инфекции и определение его чувствительности к антибиотикам,
- Серодиагностика — постановка реакции связывания комплемента и торможения гемагглютинации, позволяющих выявить антигены микробов в крови больного,
- Иммунограмма — оценка иммунологического статуса пациента с определением в крови иммуноглобулинов различных классов,
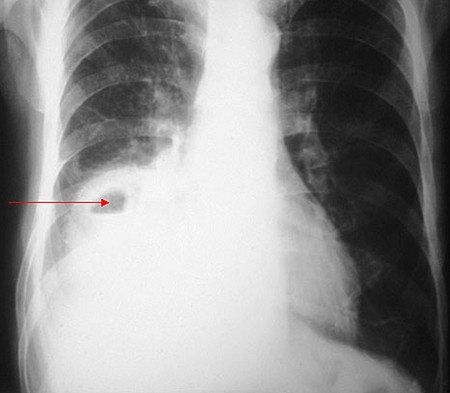
- Крупнокадровая флюорография или рентгенография в двух проекциях – очаги инфильтрации в виде ограниченного затемнения, захватывающего несколько сегментов одного или обоих легких,
- Бронхоскопия — выявление инородного предмета в дыхательных путях и его удаление,
- При наличии осложнений проводят ЭКГ, ЭхоКГ, спирометрию.
правосторонняя сегментарная пневмония в верхней доле
Обнаружение возбудителя инфекции в биоматериале больного вместе с характерными показателями рентгенографии — явные признаки пневмонии. Дифференциальная диагностика рассматриваемого заболевания проводится с туберкулезом легких и онкологическим процессом.
Профилактика и прогноз
Прогноз патологии в большинстве случаев благоприятный. Своевременное проведение адекватной терапии позволяет организму справиться с проблемой без негативных последствий для здоровья. Признаки пневмонии исчезают через две недели, а рентгенологические изменения сохраняются на протяжении месяца. Около 80% пациентов быстро возвращаются к полноценной жизни. Однако когда пораженные легочные сегменты спадаются, заболевание затягиваться на неопределенное время.
Мероприятия, позволяющие избежать развития полисегментарной пневмонии:
- Повышение общей сопротивляемости организма к инфекции — обливания холодной водой, контрастный душ, ходьба босиком, долгие пешие прогулки на свежем воздухе,
- Правильное питание с преобладанием в рационе белковых блюд, витаминов и микроэлементов,
- Ежедневная двигательная активность, борьба с гиподинамией, занятия посильными видами спорта,
- Защита организма от негативного воздействия провоцирующих факторов,
- Санация очагов хронической инфекции, своевременное лечение имеющихся респираторных заболеваний,
- Исключение контактов с инфицированными людьми, ношение маски и самоизоляция в период эпидемий,
- Здоровый образ жизни, борьба с курением, полноценный отдых и сон,
- Соблюдение санитарно-гигиенических норм и правил, ежедневное проветривание помещения и влажная уборка в квартире.
Самолечение полисегментарной пневмонии чревато развитием дыхательной недостаточности и других трудно излечимых осложнений. Чтобы купировать болезнь и полностью восстановить работу дыхательной системы, необходимо обратиться к врачу. Правильное лечение с соблюдением всех врачебных предписаний существенно снижает риск летального исхода. В противном случае избежать трагедии не получится.
uhonos.ru
Причины развития двусторонней пневмонии
Наиболее частая причина двусторонней пневмонии – инфекция, поражающая легкие. Чаще всего это следующие виды инфекционных патогенов:
- Бактерии. Как правило, это пневмонии, вызванные стрептококками, пневмококками, стафилококками и другими видами бактериальных патогенов. В медицинской практике, бактериальные пневмонии встречаются чаще всего. Серьезную проблему составляют внутрибольничные инфекции, поражающие дыхательную систему пациента при аспирации, вентиляции легких, хирургических вмешательствах или приеме цитостатических препаратов.
- Вирусы. Вирусные пневмонии встречаются реже бактериальных. Чаще всего воспаление легких вызывается вирусами гриппа, респираторно-синцитиальным вирусом, а также коронавирусами (SARS-CoV, SARS-CoV-2, MERS-CoV). При вирусной инфекции часто воспаляются интерстициальные ткани легких с образованием инфильтратов в альвеолярных мешочках. Поражение происходит в результате иммунного ответа на инфицирование. При вирусной инфекции белые кровяные тельца (в частности, лимфоциты) активируют цитокины (так называемый цитокиновый шторм), что приводит накоплению жидкости в альвеолах и дальнейшей дыхательной недостаточности.
- Грибки. Грибковые пневмонии встречаются гораздо реже бактериальных или вирусных. Нередко грибковое поражение легких отмечается на фоне интенсивной антибактериальной терапии. Пневмония, вызванная грибками также встречается у людей с ослабленным иммунитетом (например, ВИЧ-инфицированные пациентов), а также больные с хроническими обструктивными болезнями легких (ХОБЛ).
Примечательно, что вероятность развития двусторонней пневмонии у некоторых категорий людей выше, чем у других. Рассмотрим основные факторы риска развития двустороннего воспаления легких:
- Возраст – люди старше 65 и дети младше 5 лет.
- Нехватка витаминов и питательных веществ (люди с болезненной худобой).
- Легочные заболевания, например, астма, ХОБЛ, муковисцидоз, туберкулез и другие.
- Курение.
- Наличие хронических заболеваний. В частности, это болезни сердца и сосудов, патологии легких, сахарный диабет.
- Нарушение работы иммунной системы. Примечательно, что опасность таит в себе как ослабленная иммунная система, так и гипериммунный ответ. В группе риска и люди, страдающие аутоиммунными заболеваниями.
- Пациенты, принимающие иммунодепрессанты – препараты, подавляющие иммунную систему.
- Люди, имеющие проблемы с глотанием.
- Люди, недавно перенесшие вирусную или бактериальную инфекцию дыхательных путей.
Симптомы
Общие признаки заболевания не зависят от локализации очагов поражения. Вся симптоматика условно делится на две категории: бронхолегочная и интоксикационная.
К первым относятся:
- Непроходящий изнуряющий кашель;
- Озноб;
- Сильный хрип при попытке сделать глубокий вдох;
- Боль в грудной клетке (сторона болевых ощущений зависит от стороны расположения очагов, причем при тяжелой степени недуга боль может не утихать даже при полном покое).
На начальных стадиях болезни эти симптомы иногда путают с обычной простудой, что приводит к неприятным последствиям – тратится много времени на бесполезное лечение от ОРВИ или гриппа.
Интоксикационные симптомы определяют тяжесть состояния пациента.
Чем ярче они проявляются, тем хуже чувствует себя человек:
- Не спадающая температура, превышающая отметку в 39 градусов;
- Слабость в мышцах, сопровождаемая суставными болями;
- Лихорадка;
- Головная боль, тошнота и головокружение.
В случае развития пневмококковой пневмонии, интоксикационная симптоматика «приходит» внезапно – на фоне относительно нормального состояния, несколько «омраченного» простудной болезнью. При этом ознобу и лихорадке часто предшествуют повышенная потливость и сильная утомляемость даже без высоких нагрузок на организм.
Происхождение коронавирусных болезней
Атипичная пневмония и COVID-19 — зоонозные болезни, то есть имеют животное происхождение, но также передаются и людям.
Некоторые животные, как и люди, могут переносить вирус, не становясь больными, потому что их тела привыкли к вирусу. Этот факт означает, что со временем на подобную инфекцию, скорее всего, вырабатывается иммунитет.
Это было бы утешительным фактом, если бы не способность вирусов к мутации. В результате контакта с другим типом животных, вирус может стать непредсказуемым и, серьезно опасным.
Когда новый коронавирус впервые появляется, у людей нет иммунитета. Со временем иммунная система вырабатывает антитела к новому вирусу, и эти антитела вооружают ее для борьбы с болезнью.
Лечение
Это очень тяжелая форма воспаления легких, которая примерно в 35% случаев перерастает в затяжную. Из-за этого лечение должно проводиться только в условиях стационара (исключения бывают крайне редко) и одним врачом. Такая стабильность необходима для поэтапного контроля состояния пациента.
Принцип лечения – борьба с возбудителем болезни при помощи антибактериальных препаратов. Без антибиотиков не лечится ни одна разновидность пневмонии.
Медики в рамках терапии назначают:
- «Амоксициллин»;
- «Цефаклор»;
- «Цефазолин»;
- «Офлоксацин»;
- «Эритромицин»;
- «Ципрофлоксацин».
Неплохо зарекомендовал себя классический пенициллин, но врачи все чаще отказываются от него в пользу более современных препаратов.
Среди них:
- «Амброксол»;
- «Бромгексин»;
- «Амбробене»;
- «Синупрет»;
- «АЦЦ»;
- «Флюдитек»;
- «Гербион».
Некоторые из них имеют противопоказания, так что самостоятельно выбирать лекарство не стоит. Используйте только те препараты, которые назначит лечащий врач после полного обследования.
Заражение коронавирусом
Специалисты полагают, что коронавирусы, такие как SARS-CoV, распространяются при контакте с больным человеком. В организм вероятнее всего вирус попадает через слизистые оболочки рта, носа и глаз. Помимо переноса воздушно-капельным путем, предполагается, что вирусы могут путешествовать способами, о которых ученые пока не знают.
Способы передачи коронавируса:
- объятия и поцелуи;
- общая посуда для еды и питья;
- при разговоре с другими людьми на расстоянии 1 метр;
- прикасаясь к кому-то или чему-то*.
* — Если капли от одного человека падают на какой-то предмет, например на дверную ручку или телефон, кто-то другой может подхватить вирус, если он коснется этих предметов.
Этиология
Основной причиной полисегментарной пневмонии, как и любой другой формы воспаления легких, является инфекция:
- Бактериальная — стафилококковая, пневмококковая, гемофильная, хламидийная, микоплазменная,
- Вирусная — гриппозная, аденовирусная, цитомегаловирусная, коронавирусная,
- Грибковая — кандидозная, аспергиллезная, актиномикозная,
- Микст-инфекция – поражение сразу несколькими бактериальными агентами.
Инфекция распространяется воздушно-капельным путем при вдыхании патогенов или бронхогенным путем при их переселении из верхних отделов респираторного тракта. В более редких случаях микробы попадают в легочную ткань гематогенным или лимфогенным путем из других инфекционных очагов — полости и пазух носа, глотки и гортани, ушей, зубов. Возбудитель, внедрившись в альвеолы и бронхиолы, фиксируется и размножается в эпителиоцитах. В легких развивается воспаление, сопровождающееся гиперпродукцией бронхиального секрета, отеком стенок альвеол и их заполнением жидкостью. Функциональная активность пораженных сегментов снижается, нарушается газообмен, возникает гипоксия. У пациентов появляются респираторные симптомы — кашель, одышка, цианоз. Параллельно нарастает интоксикация, ухудшается общее самочувствие, развивается дыхательная и сердечная недостаточность.
В основе пневмонии, вызванной пневмококковой инфекцией, лежит реакция гиперчувствительности немедленного типа. Легочная ткань быстро отекает, затрудняется проникновение воздуха в альвеолы, возникает удушье. Антигены пневмококка по строению схожи с белками человеческого организма. Даже когда микроб уничтожен, иммунная система продолжает вырабатывать антитела к собственным белковым соединениям и уничтожать их.
К факторам, способствующим поражению сразу нескольких сегментов органа, относятся:
- Неадекватная антибиотикотерапия,
- Недоношенность в случаях с новорожденными детьми,
- Злоупотребление алкоголем и интоксикация организма,
- Иммунодефицит,
- Аллергические реакции,
- Физико-химические воздействия – загрязненный воздух, переохлаждение организма,
- Нарушение кровоснабжения легочной ткани,
- Аномалии развития бронхиального дерева,
- Хронические заболевания ЛОР-органов,
- Бронхообструкция,
- Застойная сердечная недостаточность,
- Травмы груди,
- Ранний послеоперационный период,
- Стрессы,
- Курение,
- Кахексия,
- Естественные процессы старения организма,
- Экссудативно-катаральный диатез у детей.
Полисегментарная пневмония в зависимости от пути заражения бывает:
- Внебольничной — заражение происходит в организованных коллективах и общественных местах: детских садах, школах, поликлиниках, торговых центрах, на улице;
- Внутрибольничной — инфицирование пациентов, находящихся в стационаре по поводу лечения другого заболевания;
- Внутриутробной — заражение новорожденного ребенка при его прохождении по недостаточно стерильным родовым путям.
Правосторонняя полисегментарная пневмония развивается несколько чаще левосторонней. Это связано с особым строением и расположением правого бронха, который направлен вниз и наискосок. Формирование множественных очагов поражения обусловлено высокой концентрацией патогенных бактерий, локализованных преимущественно в нижней части легочного поля. Левосторонняя полисегментарная пневмония более опасна, поскольку рядом с органом расположены сердце и аорта. Микробы легко и беспрепятственно проникают в миокард и крупные кровеносные сосуды. Инфекция быстро распространяется по всему организму и вызывает многочисленные осложнения.
Полисегментарная пневмония редко возникает сама по себе. Обычно она является следствием другого заболевания дыхательной системы – чаще всего традиционного воспаления легких. Двусторонний процесс протекает очень тяжело: затрудняется дыхание, разрушаются альвеолы, проникают в системный кровоток токсины. Кровь сгущается, нарушается кровоснабжение и питание жизненно важных органов – головного мозга и сердца. Полисегментарная пневмония при отсутствии лечения приводит к смертельно опасным последствиям — развитию эндокардита, менингита, перикардита, абсцесса легкого.
Ведение пациентов с ВП в амбулаторных условиях
При нетяжелой пневмонии антибактериальное лечение взрослых и детей может быть завершено при стойкой нормализации температуры тела на протяжении 3–4 дней (общая длительность курса 7–10 дней). При клинических/эпидемиологических данных о микоплазменной или хламидийной инфекции продолжительность терапии должна составлять 14 дней. Первоначальную оценку эффективности терапии следует проводить через 48–72 ч после окончания курса лечения (повторный осмотр). При сохранении или прогрессировании симптоматики необходимо пересмотреть тактику антибактериальной терапии и повторно оценить целесообразность госпитализации.
Согласно рекомендациям Российского респираторного общества, среди амбулаторных пациентов выделяют 2 группы, различающиеся по этиологической структуре и тактике антибактериальной терапии (см. таблицу 1. Антибактериальная терапия ВП у амбулаторных пациентов):
Таблица 1.
Антибактериальная терапия ВП у амбулаторных пациентов
| Группа | Наиболее частые возбудители | Препараты выбора | Альтернативные препараты | Характеристика пациентов |
| Нетяжелая ВП у пациентов до 60 лет без сопутствующей патологии |
S. pneumoniae M. pneumoniae C. pneumoniae H. influenzae |
Амоксициллин внутрь или макролиды (азитромицин, кларитромицин) внутрь | Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) внутрь | |
| Нетяжелая ВП у пациентов старше 60 лет и/или с признаками сопутствующей патологии |
S. pneumoniae C. pneumoniae H. influenzae S. aureus Enterobacteriaceae |
Амоксициллин + клавулановая кислота или Амоксициллин + сульбактам внутрь | Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) внутрь | Сопутствующие заболевания, влияющие на этиологию и прогноз: ХОБЛ, СД, застойная сердечная недостаточность, цирроз печени, злоупотребление алкоголем, наркомания, истощение |