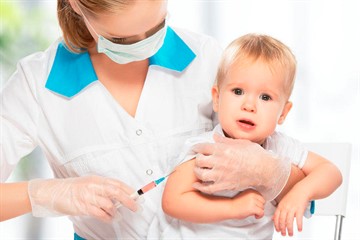
Вакцинация против ветряной оспы
Содержание:
- Когда проходить иммунизацию?
- Преимущества вакцины «ВАРИЛРИКС»
- Симптомы и классификация
- Преимущества прививки от ветряной оспы в ОН КЛИНИК
- Противопоказания к прививке против ветряной оспы
- Кому рекомендуется сделать прививку против ветряной оспы
- Показания к проведению вакцинации
- Центр вакцинации Династия — мы проводим вакцинацию детей и взрослых от ветряной оспы вакциной: Варилрикс (ГлаксоСмитКляйн Трейдинг, Бельгия)
- Осложнения ветряной оспы
- Какие прививки нужно делать ребенку
- КЛЕЩ-Э-ВАК
- Побочные реакции при прививке от ветрянки
- Ветряная оспа
- Порядок проведения гражданам профилактических прививок в рамках национального календаря прививок 2021
- Особенности проведения
- Схема вакцинации
- Какие виды вакцин используются
- Противопоказания
Когда проходить иммунизацию?
Прививка от ветряной оспы демонстрирует высокую иммуногенность у 95 % детей, чей возраст не превышает 5 лет, 78 % у подростков (при однократном прививании). Взрослым иммунизация проводится в два этапа с интервалом 6 – 10 недель. Повторная вакцинация повышает невосприимчивость до 99 % на срок до 20 лет.
Женщинам, планирующим беременность, иммунизацию проводят за 3 месяца. График в каждом случае врач подбирает индивидуально.
На основании данных наблюдений вакцина от ветряной оспы внесена в календарь как рекомендуемая, оптимальный возраст — 2 года. Допускается ее проведение с 1 года. Верхней возрастной границы нет, так как возможно ее проведение и во взрослом возрасте.
Преимущества вакцины «ВАРИЛРИКС»
- У всех здоровых детей в возрасте от 9 месяцев до 12 лет включительно через шесть недель после вакцинации определяется высокий уровень защиты, который сохраняется, по крайней мере, в течение 7 лет после вакцинации.
- Все дети в возрасте от 13 лет после двукратной вакцинации имеют выраженный уровень защиты, который сохраняется как минимум один год.
- Введение даже 1 дозы вакцины эффективно предотвращает 81% всех госпитализаций у детей, связанных с заболеванием, и 87% амбулаторных посещений врача. Введение 2-ой дозы эффективно предотвращает случаи заражения ветряной оспой.
- Большинство вакцинированных, находившихся впоследствии в контакте с заболевшими, либо не подвержены инфекции, либо переносят заболевание в значительно более легкой форме (меньшее количество высыпаний, отсутствие лихорадки).
Симптомы и классификация
По типу ветрянку делят на такие группы:
- типичная
- атипичная (гангренозная, геморрагическая, рудиментарная, генерализованная или висцеральная)
По тяжести ветрянка бывает легкой, среднетяжелой и тяжелой формы. Течение бывает с осложнениями и без осложнений. Выделяют такие осложнения:
- энцефалит
- менингоэнцефалит
- нефрит
- миокардит и т.д.
В продромальном периоде фиксируют такие проявления:
- слабость
- субфебрилитет
- расстройства пищеварения
- мелкоточечная или мелкопятнистая сыпь (редко)
Разгар болезни, который длится 2-5 суток, проявляется так:
- температура тела 37,5˚ до 39,0˚С
- сыпь на коже и слизистых (на ладонях и подошвах обычно отсутствует)
- умеренная интоксикация
- головная боль
- раздражительность
- повышенная утомляемость
Процесс формирования сыпи специфический. Вначале появляется пятно розового цвета с чёткими контурами, которое затем трансформируется в папулу. Через несколько часов папула превращается в однокамерную везикулу размером 2-5 мм. Образование везикул сопровождается появлением кожного зуда. Везикула расположена на неинфильтрированном основании, окружена венчиком гиперемии, имеет округлую форму. Содержимое везикулы поначалу прозрачное, затем оно мутнеет, в нём накапливаются полиморфно-ядерные лейкоциты, дегенеративные клетки и фибрин. Затем везикулы или разрываются, высвобождая жидкость, содержащую активный вирус, либо постепенно (и течение 1-2 дней) подвергаются резорбции: они спадаются, подсыхают и превращаются в корочки, отпадающие через 1-3 недели.Для ветряной оспы характерен феномен “подсыпания”: с интервалом в 1-2 дня появляются новые волны сыпи. Каждое подсыпание сопровождаются подъёмом температуры и кожным зудом. В результате на коже больного одновременно можно наблюдать пятна, папулы, везикулы и корочки — элементы ветряночной сыпи на разных стадиях своего развития. Эта особенность экзантемы расценивается как ложный полиморфизм и является важным диагностическим признаком ветряной оспы.В 10-30% случаев сыпь может быть на слизистых оболочках. Везикулы появляются на слизистой полости рта, конъюнктиве глаз, реже — гортани, половых органов. Везикулы на слизистых быстро лопаются и превращаются в эрозии или язвочки, окружённые красным ободком. Эрозии заживают на 3-5 день от момента появления. При локализации элементов на гортани возникают осиплость голоса, грубый кашель, может развиться стеноз гортани.Возможно кратковременное увеличение всех групп лимфатических узлов. Пальпация их безболезненна. Со стороны сердечно-сосудистой системы наблюдается умеренная тахикардия, возможно понижение артериального давления. Печень, селезёнка в большинстве случаев без изменений.Период реконвалесценции длится 1-2 недели. Температура нормальная. Новых элементов сыпи не наблюдается. Фиксируется нормальная температура тела, отпадают корочки, временно оставляя после себя на коже участки депигментации. Рубчики, как правило, не остаются. Иммунитет стойкий пожизненный. Повторные заболевания ветряной оспой могут наблюдаться у лиц с иммунодефицитом.Критериями тяжести течения заболевания служат:
- выраженность синдрома интоксикации и интенсивности высыпаний,
- наличие геморрагического синдрома, явлений энцефалопатии.
Лёгкое течение ветряной оспы характеризуется удовлетворительным состоянием пациента. Температура тела достигает субфебрильных значений, период высыпания длится 2-4 суток, экзантема не обильная, есть единичные везикулы на слизистых оболочках. Тяжелое течение ветрянки отличается высокой лихорадкой (39,0-40,0 градусов Цельсия), сильные высыпания на коже и слизистых, элементы крупные, нередко с кровь внутри, возможны неврологические проявления. Рудиментарная ветряная оспа является атипичной формой болезни. Течение легкое. Температура тела может быть в норме или чуть повышенной, есть характерные для ветрянки высыпания, это могут быть только единичные пузырьки.
Геморрагическая ветрянка характеризуется геморрагическим синдромом, то есть в высыпаниях наблюдается кровяное содержимое. Кровь может идти из носа или выделяться с рвотой. Гангренозная ветряная оспа бывает у людей с ослабленным иммунитетом. В окружении пузырьков появляется воспалительная реакция, после этого формируются некрозы со струпным покрытием. После отторжения струпа остаются глубокие язвы.Генерализованная или висцеральная ветрянка встречается у новорожденных детей, а также при тяжелых сопутствующих патологиях. Фиксируют поражения печени, легких, надпочечников, поджелудочной железы, селезёнки. Некоторый процент больных с этой формой умирают.
Преимущества прививки от ветряной оспы в ОН КЛИНИК
В Международном медицинском центре ОН КЛИНИК прививка от ветрянки проводится зарегистрированной в России высококачественной вакциной Варилрикс (Varilrix). В состав вакцины входит живой аттенуированный (ослабленный) вирус ветряной оспы VZV «Oka». Вакцина обеспечивает специфическую защиту от инфекции, вызывая выработку антител к вирусу ветрянки. Она полностью соответствует требованиям Всемирной организации здравоохранения (ВОЗ).
Безопасная иммунизация
Прививки от ветряной оспы делают только здоровым взрослым и детям. До вакцинации пациента обязательно обследует врач. Препараты для вакцинирования транспортируются по всем правилам и хранятся при необходимой температуре. На консультации у врача Вы сможете ознакомиться с датой производства препарата, условиями хранения вакцины и ее сроком годности.
Комфорт и качественный сервис
Врачи предлагают индивидуальный подход к каждому пациенту, разрабатывая персональный график прививок для взрослых и детей
Помимо адекватной цены на прививку, важно, что вакцины закупаются напрямую от производителей, тем самым обеспечивается качество прививки.
Противопоказания к прививке против ветряной оспы
Среди заболеваний и состояний, при наличии которых необходимо отказаться от прививок против ветрянки:
- острые инфекционные и неинфекционные заболевания;
- обострения хронических заболеваний;
- заболевания, связанные с тяжелым иммунодефицитом, которые развились на фоне лейкозов, лимфомы, ВИЧ-инфекции;
- прием иммунодепрессантов и лекарственных препаратов с содержанием высоких доз кортикостероидных гормонов.
Вакцинация противопоказана беременным и кормящим женщинам. Также вакцина против ветряной оспы не вводится пациентам, у которых наблюдаются аллергические реакции к любому из компонентов вакцины, включая неомицин (антибиотик).
Кому рекомендуется сделать прививку против ветряной оспы
Вакцинация в соответствии с рекомендациями педиатра проводится среди детей после двух лет, которые ранее не болели ветрянкой и посещают детские сады и школы.
Также прививки от ветрянки делают следующим группам высокого риска среди взрослых людей: страдающим тяжелыми хроническими заболеваниями, острым лейкозом, после сеансов лучевой терапии, при лечении иммунодепрессантов, при подготовке к оперативному вмешательству по пересадке органов.
Людям с хроническими заболеваниями допускается делать прививки при хорошем самочувствии. При наличии заболеваний вакцинацию от ветрянки проводят после сдачи анализа крови. Прививка будет сделана только в том случае, если анализ подтвердит ее безопасность для здоровья.
Благодаря вакцинации иммунитет к болезни может сохраниться до двадцати и более лет.
Распространено ошибочное мнение, что ветрянкой можно болеть только раз в жизни и если она была в детстве, то во взрослом возрасте можно не опасаться заразиться этим заболеванием. На самом деле вирус ветряной оспы (Varicella Zoster Virus) способен мутировать, поэтому со временем можно заразиться другим штаммом вируса ветрянки. По этой причине вакцинация от ветряной оспы показана взрослым, даже если они переболели ею в детстве.
Показания к проведению вакцинации
От ветряной оспы в целях профилактики детей прививают от 1 года и старше. Вакцинацию проводят для:
- детей старше 2-х лет, которые не болели ветрянкой;
- детей, которые старше 2-х лет и выезжают летом в оздоровительные детские лагеря.
Кроме того, вакцина обязательна для:
- лиц, у которых имеются хронические заболевания в тяжелой форме;
- больных острым лейкозом;
- лиц, которые получают препараты для повышения иммунитета;
- людей, которые прошли химиотерапию;
- больных, которым планируется операция по пересадке органов.
Вакцинация проводится исключительно при отсутствии признаков недостаточности клеточного иммунитета. Кроме того, пациентам с хроническими заболеваниями прививки ставят только при положительной оценке состояния здоровья. Для тех, кого ожидает трансплантация, вакцину вводят за 1-2 недели до начала операции.
Центр вакцинации Династия — мы проводим вакцинацию детей и взрослых от ветряной оспы вакциной: Варилрикс (ГлаксоСмитКляйн Трейдинг, Бельгия)
Это живая ослабленная вакцина с высоким уровнем безопасности
Важно: перед первой вакцинацией просим сдать Вас ОАК (или иметь с собой результат сроком не более 3 месяцев)
Вводится вакцина подкожно
Схема вакцинации:
- начиная с 12 месяцев 2 дозы с интервалом 6 недель и более
- постэкспозиционная профилактика – вакцинация после контакта с больным ветряной оспы (в первые 72 часа после контакта)
Противопоказания к вакцинации ветряной оспы:
- острое и обострение хронического заболевания
- серьезные реакции на вакцины в прошлом
- болезни крови
- первичные и вторичные иммунодефициты
- аллергическая реакция на неомицин
Часто задаваемые вопросы о вакцинации ветряной оспы
Может ли вакцина Варилрикс, введенная в инкубационном периоде ветрянки при экстренной профилактике, утяжелить течение ветряной оспы?
Нет, поскольку вакцина способствует лишь выработки антител. При введении в инкубационном периоде антитела образуются, но еще в недостаточном количестве для полного предотвращения инфекции
Если у Вас остались вопросы, на них обязательно ответит врач на приеме перед вакцинацией, который проводится в нашем Центре бесплатно перед любой прививкой
Нам важно, чтобы Вы понимали, что Вы вакцинируете и зачем
Осложнения ветряной оспы
Несмотря на то, что ветрянка большинству кажется легким заболеванием, оно способно привести к развитию серьезных осложнений. При присоединении вторичной инфекции возможно развитие абсцессов, флегмоны и даже сепсиса. В некоторых случаях ветряная оспа может провоцировать развитие ветряночной пневмонии, которая трудно поддается лечению, а также энцефалита, миокардита, нефрита и артрита. Особенно часто осложнения после заражения ветряной оспой наблюдаются при наличии хронических заболеваний и ослабленном иммунитете.
У беременных женщин вирус ветрянки способен проникать через плаценту и вызывать грубые нарушения развития плода и крайне тяжелые формы врожденной ветрянки у новорожденных. Желательно женщинам в детородном периоде заранее позаботиться о прививке против ветряной оспы.
Пройдите своевременно вакцинацию от ветряной оспы, защитите себя и своих близких от инфекционного заболевания и его опасных последствий!
Какие прививки нужно делать ребенку
В национальный календарь России входят 10 обязательных прививок для детей, которые проводятся бесплатно:
- туберкулез,
- вирусный гепатит В,
- пневмококковая инфекция,
- полиомиелит,
- дифтерия,
- столбняк,
- коклюш,
- корь,
- краснуха,
- эпидемический паротит.
Все сведения о проведенных прививках фиксируются в двух документах: в специальном прививочном сертификате– форма 156/у 93 и в медицинской карте.
Прививочный сертификат – это документ в виде небольшой книжки, который выдается каждому ребенку, содержит всю историю прививок, начиная с роддома.
На титульном листе располагается паспортная часть.
Далее представлена информация о всех проведенных прививках с указанием названия, даты, серии и номера вводимого биологического препарата (вакцины), реакции организма ребенка на вакцинацию, перенесенные инфекционные заболевания, исследования на напряженность иммунитета, данные туберкулиновых проб и другое.
Каждая запись о выполненной прививке должна быть заверена подписью врача и печатью поликлиники.
Какие прививки делают в роддоме
Первые прививки делают младенцу еще в роддоме. Против вирусного гепатита В ребенка вакцинируют в первые 24 часа жизни, а на 3–7 день прививают от туберкулеза. Вакцинирование новорожденных в роддоме обеспечивает более широкий охват детей прививками, что способствует формированию коллективного иммунитета, который сдерживает распространение инфекционных заболеваний в социуме.
Для постановки прививки ребенку необходимо письменное согласие родителей.
Инфекционные заболевания, против которых делаются прививки, наибольшую опасность представляют для новорожденных и детей первого года жизни. Цель иммунизации детей именно на первом году жизни – это максимальная защита ребенка от опасных инфекционных заболеваний, которые угрожают не только здоровью, но и жизни малыша.
График вакцинации на 1-ом году жизни:
- 1 месяц –вторая вакцинация от вирусного гепатита В.
- 2 месяц – вакцинация от пневмококковой инфекции.
- 3 месяц – первая прививка от коклюша, дифтерии, столбняка и полиомиелита.
- 4,5 месяца – вторая вакцинация от дифтерии, коклюша, столбняка и полиомиелита.
- 6 месяцев – третье введение вакцин от дифтерии, столбняка, коклюша, полиомиелита, от гепатита В.
- 12 месяцев – прививка от кори, паротита, краснухи.
Прививки после 1 года
Основные прививки уже выполнены, поэтому проводятся в основном ревакцинации. С помощью повторного введения вакцины поддерживается постпрививочный иммунитет, который сформировался после предыдущих вакцинаций. Повторное введение антигенов повышает специфический иммунитет, а значит осуществляется более эффективная и длительная защита организма от болезней.
Возраст вакцинации:
- 1 год 3 месяца – ревакцинация от пневмококковой инфекции.
- 1 год 6 месяцев – повторная ревакцинация от дифтерии, столбняка, коклюша, полиомиелита.
- 1 год 8 месяцев – вакцина от полиомиелита.
Прививки в детском саду
Как правило, к этому возрасту ребенок уже вакцинирован против основных инфекций. Если по каким-либо причинам, ребенок не был привит в соответствии с календарем прививок, составляется индивидуальный график вакцинаций. При этом стараются завершить по каждой инфекции первичный комплекс: вакцинация плюс ревакцинация, а уже затем постепенно ввести прививки в возрастной график.
Прививки в школе
В школьном возрасте выполняют ревакцинации для поддержания специфического иммунитета на должном уровне.
График ревакцинаций:
- 6–7 лет — прививки от краснухи, кори, паротита, дифтерии, столбняка, туберкулеза (при отрицательных туберкулиновых пробах — реакция Манту).
- 14 лет – от дифтерии, столбняка, полиомиелита.
Прививки по эпидемиологическим показаниям
Помимо плановых профилактических прививок разработаны вакцины, которые применяют для иммунопрофилактики на эндемичных и энзоотичных территориях, когда распространены инфекционные заболевания, характерные для определенной местности.
Детей прививают по эпидемиологическим показаниям при проживании на территориях с высоким уровнем заболеваемости:
- против брюшного тифа – с 3-х лет.
- против клещевого энцефалита – с 15 месяцев.
- Против лептоспироза – с 7 лет.
- Против чумы – с 2 лет.
- Против вирусного гепатита А – с 20 месяцев (1 год 8 месяцев).
На территории Свердловской области по эпидемическим показаниям, согласно региональному календарю Свердловской области, дети могут прививаться дополнительно против:
- ротавирусной инфекции – с 2 месяцев
- гемофильной инфекции – с 3 месяцев
- менингококковой инфекции – с 9 месяцев
- клещевого энцефалита – с 15 месяцев
- вирусного гепатита А – с 20 месяцев (1 год 8 месяцев)
- ветряной оспы – с 12 месяцев
- папиломавирусной инфекции – с 13 лет.
КЛЕЩ-Э-ВАК
(вакцина клещевого энцефалита культуральная очищенная концентрированная инактивированная сорбированная)
Производитель: Предприятие по производству бактерийных и вирусных препаратов Института полиомиелита и вирусных энцефалитов им.М.П.Чумакова РАМН ФГУП (Россия)
Форма выпуска: Вакцина в ампулах по 0,5 мл (1 доза для лиц от 16 лет и старше) или 0,25 мл (1 доза для детей от 1 года до 16 лет) для внутримышечного введения. Вакцина представляет собой гомогенную суспензию белого цвета, без посторонних включений.
Показания к применению: Специфическая профилактика клещевого энцефалита для лиц от 16 лет и старше в дозе 0,5 мл и для детей от 1 года до 16 лет в дозе 0,25 мл.
Лица, подлежащие специфической профилактике: – Население, проживающее на энзоотичных по клещевому энцефалиту территориях. – Прибывшие на эти территории лица, выполняющие сельскохозяйственные, гидромелиоративные, строительные работы, работы по выемке и перемещению грунта, заготовительные, промысловые, геологические, изыскательские, экспедиционные, дератизационные и дезинсекционные работы, а также работы по лесозаготовке, расчистке и благоустройству леса, зон оздоровления и отдыха населения. – Лица, посещающие эндемичные по клещевому энцефалиту территории с целью отдыха, туризма, работы на дачных и садовых участках. – Лица, работающие с живыми культурами возбудителя клещевого энцефалита.
Схема вакцинации:
Плановая вакцинация:
Первичный курс вакцинации состоит из двух внутримышечных инъекций по 1 дозе с интервалом 1-7 мес. Одна прививочная доза составляет: для лиц от 16 лет и старше – 0,5 мл; для детей от 1 года до 16 лет – 0,25 мл. Прививки можно проводить в течение всего года, в том числе и в эпидсезон. Посещение очага клещевого энцефалита в эпидсезон допускается не раньше, чем через 2 недели после проведения второй вакцинации. Наиболее оптимальный интервал между первой и второй прививками равен 5-7 мес. (осень – весна).
Экстренная вакцинация:
По эпидемическим показаниям может проводиться экстренная вакцинация. В этом случае вакцину вводят двукратно с интервалом 2 недели лицам от 16 лет и старше в дозе 0,5 мл; детям от 1 года до 16 лет в дозе 0,25 мл.
Посещение очага клещевого энцефалита в эпидсезон допускается не ранее, чем через 2 недели после второй прививки.
Первую ревакцинацию при обеих схемах проводят однократно через 1 год после завершения первичного курса вакцинации дозой 0,5 мл для лиц от 16 лет и старше и дозой 0,25 мл для детей от 1 года до 16 лет.
Последующие отдаленные ревакцинации проводят каждые три года однократно в возрастной дозировке.
Противопоказания: – Острые инфекционные и неинфекционные заболевания, хронические заболевания в стадии обострения – прививки проводят не ранее, чем через 1 мес. после выздоровления (ремиссии). – Тяжелые аллергические реакции в анамнезе; бронхиальная астма; аутоиммунные заболевания. – Аллергия к компонентам препарата в анамнезе. – Тяжелая реакция (повышение температуры выше 40°С; в месте введения вакцины – отек, гиперемия более 8 см в диаметре) или осложнения на предыдущую дозу вакцины. – Дети до 1 года.
Преимущества:
«Клещ-Э-Вак» – первая российская вакцина, предназначенная для специфической профилактики клещевого энцефалита для детей от 1 года до 16 лет. Вакцина стимулирует выработку иммунитета к вирусу клещевого энцефалита и отвечает всем требованиям к современным лекарственным препаратам. Ее отличительная особенность — эффективная защита от всех известных в настоящее время субтипов вируса клещевого энцефалита. Высокое качество вакцины делает ее незаменимой при необходимости проведения надежной экстренной вакцинации. Жидкая форма препарата удобна для применения, особенно при проведении массовых вакцинаций. «Клещ-Э-Вак» заменяет любую из применяемых «детских» вакцин против клещевого энцефалита при вакцинации и ревакцинации и обладает низкой реактогенностью.
Побочные реакции при прививке от ветрянки
При введении этой вакцины возможны следующие побочные эффекты:
- Болезненные ощущения и покраснения в месте инъекции.
- Слабость.
- Незначительное повышение температуры.
- Появление нескольких элементов сыпи.
- Зуд кожи.
- Увеличение лимфоузлов.
Данные побочные эффекты проявляются в течение 3 недель после вакцинации, обращения к врачу при этом не требуется.
При появлении следующих признаков срочно необходима врачебная консультация:
- Крапивница и отек Квинке.
- Обморочные состояния.
- Судороги.
- Резкое повышение температуры, отсутствие эффекта от жаропонижающих препаратов.
- Трудность в дыхании, сиплый голос.
Если у ребенка появились эти симптомы, вызовите скорую помощь.

Автор статьи: ПедиатрБуханцова Лариса Вячеславовна
Ветряная оспа
Острое инфекционное заболевание, которое вызывается вирусом семейства герпеса
Как и все другие герпес-вирусные инфекции, один раз попав в организм, вирус сохраняется в нем пожизненно, удобно устроившись в клетках нервных ганглиев (нервных узлов)
Риск заражения ветряной оспы высок: заболевание чрезвычайно контагиозно, причём больной человек становится заразным еще до появления сыпи!
Симптомы ветряной оспы:
- повышение температуры
- сыпь в виде пузырьков
- недомогание
Ветряную оспу считают лёгкой детской инфекцией, но не всегда это так бывает:
- количество пузырьков может быть очень большим, что причиняется страдание ребенку
- элементы могут инфицироваться, что может потребовать назначение антибактериальной терапии
- часто это осложнение бывает у детей с экземами или другими кожными заболеваниями
Осложнения ветряной оспы у детей:
- пневмония, которая чаще встречается у детей старшего возраста
- вторичные гнойные поражения кожи
- ветряночный энцефалит
У взрослых ветряная оспа протекает всегда тяжело
Одним из наиболее тяжёлым осложнением ветряной оспы у взрослых:
считается пневмония, а так же поражения нервной системы, глаз, мочеполовой и так далее
В результате заболевания формируется длительный иммунитет, однако редки случаи повторного заражения ветряной оспы
После ветряной оспы вирус сохраняется в организме пожизненно, у 15% людей происходит реактивация вируса и возникает так называемый
опоясывающий герпес
а это уже тяжелое заболевание с длительным болевым синдромом
Для лечения тяжелых форм используют противовирусные препараты: Ацикловир, Валацикловир
Вакцинопрофилактика ветряной оспы у детей — это профилактика тяжелых форм, особенно у детей группы риска
Для взрослых — если Вы в детском возрасте не болели ветряной оспой или утеряна информация, то сдайте антитела клаcса G к герпесу 3 типа. И если они отрицательны — подумайте о вакцинации против ветряной оспы.
Порядок проведения гражданам профилактических прививок в рамках национального календаря прививок 2021
- Данное медицинское вмешательство должно проводиться исключительно в учреждениях медицинского профиля. Обязательным условием является наличие лицензии на проведение вакцинации.
- Проводить иммунизацию имеют право только медицинские работники, которые прошли соответствующее обучение в данной сфере. Они должны владеть правилами и техникой проведения подобных процедур. Помимо этого, медицинский персонал должен владеть знаниями в области оказания неотложной помощи при возникновении экстренной ситуации.
- Календарь прививок 2021 регламентирует проведение вакцинации и ревакцинации с использованием иммунобиологических лекарственных препаратов, которые активируют иммунные силы организма для борьбы с инфекционными заболеваниями. Вакцина должна пройти регистрацию и отвечать соответствующим нормам законодательства РФ. Разрешается проведение вакцинации и ревакцинации с использованием комбинированных вакцин.
- Накануне процедуры самому пациенту или его законному представителю должны быть разъяснены следующие моменты:
- необходимость данного медицинского вмешательства,
- возможные побочные эффекты после прививки,
- последствия отказа от вакцинации.
В обязательном порядке должно быть оформлено добровольное согласие на проведение подобной процедуры.
- Граждане, которые планируют участвовать в профилактической вакцинации, должны пройти врачебный осмотр.
- Если произошло смещение сроков вакцинации, то ее схема проведения должна регламентироваться на законодательном уровне. Одобряется вариант введения сразу нескольких вакцин в рамках одного визита в прививочный кабинет, но при условии использования разных шприцов и выполнения прививки в разные места. Исключение составляет только прививка от туберкулеза.
- Если ребенку не была поставлена первая прививка против пневмококковой инфекции в первые полгода после рождения, то предусматривается ее двукратное выполнение с промежутком не меньше двух месяцев.
- Календарь прививок 2021 также регламентирует процесс вакцинации детей, которые были рождены от ВИЧ-инфицированной матери. В данном случае необходимо учесть сразу ряд факторов: наличие ВИЧ-инфекции у ребенка, вид препарата, иммунные характеристики организма, возраст пациента и наличие иных заболеваний.
- Существуют особые правила вакцинации детей от туберкулеза, которые были рождены от матери с диагнозом ВИЧ, но при этом они прошли трех-этапную профилактику химическими препаратами, предупреждающими передачу ВИЧ-инфекции от матери к ребенку. В таком случае прививка делается сразу после рождения с использованием препаратов для предупреждения туберкулеза.
- Для детей с ВИЧ-инфекцией, которые относятся к первой и второй иммунной категории, производится процедура с использованием живых вакцин. Исключение составляет только вакцина от туберкулеза.
- Если ребенок родился от ВИЧ-инфицированной матери, но данный диагноз у него не подтвердился, то вакцинация выполняется с использованием живых вакцин. При этом даже не проводится первичное иммунологическое обследование.
- Для всех детей, появившихся на свет от ВИЧ-инфицированной матери, предусмотрено введение анатоксинов, убитых и рекомбинантных вакцин. Введение данных препаратов для детей с ВИЧ-инфекцией допускается только в том случае, если не наблюдается тяжелого и выраженного иммунодефицита.
- В рамках вакцинации граждан РФ применяются только те препараты, в состав которых входят актуальные для данной страны антигены. Подобная мера позволяет создать максимальный эффект от проведенной процедуры.
- В вакцине не должны содержаться консерванты, если:
- ставится прививка от гепатита B для ребенка первого года жизни;
- проводится вакцинация детей от гриппа, возраст которых превышает 6 месяцев;
- в качестве пациентов выступают ученики общеобразовательных учреждений;
- прививается беременная женщина.
Особенности проведения
Прививка может быть назначена детям старше 12 месяцев и взрослым пациентам. Применяются только безопасные препараты, содержащие концентрированный антиген вируса в сухом виде. В клинике пациенту вводят препарат ФСМЕ, произведенный в Австрии. Это очищенная вакцина, активным компонентом которой является культуральный антиген.
Во время консультации врач проводит первичный осмотр и уточняет анамнестические данные. Необходимо исключить наличие аллергии на компоненты препарата. Для устранения риска развития аллергической реакции пациенту назначаются антигистаминные средства. После очищения кожи в месте инъекции спиртом и подкожного введения препарата врач в течение 30 минут наблюдает за состоянием больного.
Схема вакцинации
Вакцинация проводится подкожно детям от 1 года и до 13 лет один раз. Подросткам старше 13 лет и взрослым прививки от ветрянки вводят дважды
При этом важно соблюдать интервал между вакцинацией. Это примерно 6 недель
Однако в некоторых случаях срок достигает 10 недель.
У пациентов с наличием определенного риска и хронических заболеваний уровень защиты немного меньше: примерно 80%. У больных лейкозом – 90%. Такой категории людей медики рекомендуют время от времени сдавать анализы для выявления антител. В случае необходимости – провести вакцинацию ещё раз.
Что касается экстренной вакцинации, то она может быть положительной, если промежуток между контактом больного и здорового непривитого человека составляет не более 96 часов. В случае, если успеть ввести вакцину за этот период, уровень защиты составит примерно 90%. Тогда есть возможность не заразиться этой болезнью. Бывают случаи, когда подобная процедура не помогает. В такой ситуации ветряная оспа будет протекать намного слабее, нежели у непривитого человека.
Стоит отметить, что вакцина от ветряной оспы обычно переносится спокойно и без осложнений. Реакции на прививку наблюдаются крайне редко, и только местной локации. Например, отеки, покраснение места укола, уплотнения. Реже – болезненность. Данные симптомы проявляют себя в первые сутки после прививки и исчезают за несколько дней. Также возможно повышение температуры тела, аллергическая сыпь, слабость, зуд и прочее.
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Какие виды вакцин используются
В Центре вакцинопрофилактики НИАРМЕДИК используются сертифицированные вакцины Церварикс и Гардасил.
Бивалентный Церварикс применяется для профилактики инфицирования папилломавирусами 16 и 18 типов. Квадривалентный Гардасил используется для предупреждения инфицирования типами ВПЧ под номерами 16 и 18, а также 6 и 11, которые могут стать причиной развития остроконечных кондилом, в том числе — гигантской кондиломы, известной как опухоль Бушке-Левенштейна, чешуйчатоклеточного рака кожи, эпителиальной неоплазии вульвы.
Каждый вид вакцины предусматривает трехступенчатую схему введения. При вакцинации Цервариксом второе введение сыворотки производится через месяц после первой прививки, а третьей — через 6 месяцев (отсчет времени также ведется от даты введения первой дозы вакцины).
При использовании Гардасила через два месяца после первой проводится повторная вакцинация, а через полгода после первой вводится третья доза препарата.
В случае нарушения сроков введения второй или третьей дозы вакцины вакцинопрофилактика продолжается в возможные для пациента сроки. При этом несколько меняются сроки введения третьей дозы: для Гардасила это четыре месяца, для Церварикса — пять.
Уже после второго введения вакцины в организме накапливается достаточное количество иммуноглобулина (антител) к белку ВПЧ, чтобы предотвратить инфицирование папилломавирусами онкогенного типа бытовым путем или при незащищенном сексе.
Противопоказания
Только врач может решить, подходит ли вакцина «Варилрикс» для вакцинации
«Варилрикс» противопоказан при наличии в анамнезе аллергической реакции на любой компонент вакцины.
Проведение вакцинации «Варилрикс» противопоказано в следующих случаях:
- Гиперчувствительность к какому-либо компоненту вакцины, в том числе к неомицину; симптомы гиперчувствительности на предыдущее введение вакцины для профилактики ветряной оспы.
- Тяжелый гуморальный или клеточный иммунодефициты, такие как: первичный или приобретенный иммунодефицит (развившийся вследствие лейкоза, лимфомы, дискразии крови, клинических проявлений ВИЧ-инфекции, применения иммунодепрессантов, включая высокодозную терапию кортикостероидами), определяемый по количеству лимфоцитов – менее 1200/мм3, а также при наличии других признаков клеточного иммунодефицита.
- Острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний являются временными противопоказаниями для проведения прививок; при нетяжелых ОРВИ, острых кишечных заболеваниях вакцинацию проводят сразу после нормализации температуры.
- Беременность или планируемая беременность в течение 1 месяца после вакцинации. Период кормления грудью.