Оперативное лечение пузырно-мочеточникового рефлюкса у детей: наболевшие вопросы
Содержание:
- Консервативное лечение
- Систематизация заболевания
- Как проводят эндоскопию при ПМР у ребенка
- Причины
- Каковы клинические проявления ПМР?
- Лапароскопический адгезиолизис малого таза
- Популярные вопросы
- Причины пузырно-мочеточникового рефлюкса
- Виды слинговых операций
- Подготовка к операции
- Период восстановления
- Как проводят диагностику?
- Хирургические методы лечения пузырно-мочеточникового рефлюкса
- КАКОВЫ ПРИЧИНЫ ПМР?
- 1.Общие сведения
- Диагностика пузырно-мочеточникового рефлюкса
- Хирургическое лечение пузырно-мочеточникового рефлюкса
- Первая волна препаратов для эндоскопической коррекции ПМР
- Причины хронической ишемической болезни сердца (ХИБС)
- Ведущие врачи
- Пузырно-мочеточниковый рефлюкс у детей и взрослых: стадии развития и симптомы
- Дифференциальная диагностика ИМВП
- Осложнения и последствия
- Способы диагностики
- Общая информация о заболевании у ребенка
Консервативное лечение
Данная тактика крайне эффективна при ранних стадиях болезни. Особенно успешно лечится пузырно-мочеточниковый рефлюкс у детей. У взрослых пациентов в 70 % всех случаев наступает улучшение.
Главная задача консервативной терапии заключается в своевременной борьбе с инфекциями, охватывающими мочевыделительную систему.
Лечение включает следующие направления:
- Физиотерапия. Мероприятия позволяют устранять метаболические нарушения, происходящие в пузыре.
- Назначение антибактериальных препаратов. Их выписывают пациентам, у которых диагностируются инфекции в мочевыводящих путях.
- Соблюдение диеты. Больным обязательно рекомендуется коррекция питания. Диета подразумевает ограничение употребления белка и соли.
- Катетеризация пузыря.
- Применение гипотензивных лекарств. Применяются такие медикаменты в том случае, если в результате ПМР у пациента повышается давление.
- Рекомендовано регулярное мочеиспускание. Такие мероприятия необходимо осуществлять каждые 2 часа, независимо от позыва в туалет.

Если подозревается пузырно-мочеточниковый рефлюкс у детей, лечение должно происходить в условиях стационара. Изначально ребенка обследуют. Определив причину патологии, назначают соответствующее лечение, направленное на устранение источника болезни.
В случае подтверждения врожденной аномалии детям рекомендуется хирургическое вмешательство.
Систематизация заболевания
Классифицируется везикоуретеральный рефлюкс по нескольким группам с учетом различных параметров.
С учетом активности процесса патология может быть:
- активной. Направление урины, идущее в обратную сторону, осуществляется исключительно при испускании мочевой жидкости;
- пассивной. Моча заходит в почечные органы и в мочеточники и при опорожнении пузыря, и вне этого процесса;
- активно-пассивной.
Учитывая протекание недуга, пузырно-мочеточниковый рефлюкс подразделяют на следующие стадии:

Отклонения происходят по всему участку мочевыводящих органов, затрагивая почки
- первую. Моча затекает в зону расположения таза;
- вторую. Отклонения происходят по всему участку мочевыводящих органов, затрагивая почки;
- третью. Параметры мочеточника не меняются, отток урины идет в почечную систему выделения;
- четвертую. Постоянный отток урины расширяет мочеточники и чашечно-лоханочную систему;
- пятую. Начинаются разлады в деятельности почек, вызванные утончением той части, где происходит выработка мочи.
Недуг разделяют на виды, принимая во внимание временные рамки его течения. Может быть:
- постоянным;
- транзиторным. ПМР проявляется эпизодически на фоне болезней, диагноз которых причастен к мочевыводящим органам.
По тяжести нарушений почек ПМР разделяют на следующие степени:
- умеренную. Производительность почек сокращается на 30%;
- среднюю. Почки работают меньше на 60%;
- высокую. Деятельность снижается больше, чем на 60%.

Постоянный отток урины расширяет мочеточники и чашечно-лоханочную систему
Также классифицируют по числу подвергающихся недугу мочеточников:
- односторонняя форма;
- двусторонняя.
То есть мочевой отток идет в одну почку или одновременно в обе.
Как проводят эндоскопию при ПМР у ребенка
Эндоскопическая операция помогает справиться с рефлюксом в 97 % случаев, особенно если в качестве имплантанта выбран безопасный и эффективный препарат «Дэм Плюс». В слизистую мочеточника имплантируют объемообразующий синтетический биополимер в виде густого геля, который сужает просвет и препятствует оттоку мочи в обратном направлении.
В мочевой канал вводят цистоскоп, через который врач получает доступ к устью мочеточника. С помощью тонкой иглы туда направляют гель, который образует плотную «подушку» и обеспечивает стабильную антирефлюксную функцию.
«Дэм Плюс» применяют в современной медицине более 10 лет
Эндоскопическая коррекция устьев мочеточника с помощью препарата «Дэм Плюс» в цифрах: знакомьтесь с результатами исследований и статистикой по этой инновационной технологии:
Причины
Как указывалось ранее, рубцевание почек, вторичное к пузырно-мочеточниковому рефлюксу (ПМР), называется рефлюксной нефропатией. Пузырьковый рефлюкс может быть первичным или вторичным.
Первичный рефлюкс
В большинстве случаев рефлюкс обусловлен аномалией развития, возникающей до рождения. Это первичный пузырно-мочеточниковый рефлюкс. Один или оба мочеточника входят в мочевой пузырь под ненормальным углом.
Следовательно, когда мочевой пузырь сжимается, чтобы выводить мочу наружу, отверстие мочеточника в мочевой пузырь не закрывается должным образом. Часть мочи возвращается обратно.
Первичный ПМР в десять раз чаще встречается у детей Кавказа, чем у детей с темным цветом кожи. Больше у девочек, чем мальчиков. Обычно диагностируется у детей до 5 лет.
Как ребенок растет, мочеточники удлиняются и становятся более прямыми. Это может улучшить функцию клапана при самопроизвольном разрешении рефлюкса.
Первичный пузырно-мочеточниковый рефлюкс имеет тенденцию запускаться в семьях, что указывает на то, что он может быть генетическим. Точная причина дефекта неизвестна.

Вторичный рефлюкс
Иногда рефлюксная нефропатия может возникать из-за проблем, приобретенных после рождения (вторичная рефлюксная нефропатия). Они приводят к блокировке оттока мочи из мочевого пузыря, мочеточников, дисфункции мочевой системы. К ним относятся:
- Камни мочевого пузыря, которые блокируют нормальное мочеиспускание;
- Увеличение простаты у мужчин, приводящее к затруднению оттока мочи;
- Передние или задние уретральные клапаны, которые являются аномалиями, присутствующими при рождении;
- Нейрогенный мочевой пузырь. Когда человек не может передать мочу из-за первичного неврологического состояния, такого как повреждение спинного мозга, рассеянный склероз;
- Пересадка почки приводит к отечности мочеточников;
- Лучевая терапия. Вызывает рубцевание;
- Нестабильность мышц детрузора, при которой мышца мочевого пузыря не может правильно сокращаться.
Каковы клинические проявления ПМР?
Атака острого пиелонефрита является первым клиническим проявлением наличия пузырно-мочеточникового рефлюкса у большинства детей. Заболевание начинается с повышение температуры выше 38,0 без катаральных явлений. В анализах мочи повышается количество лейкоцитов, количество белка. В анализах крови также определяется высокий уровень лейкоцитов, повышение СОЭ. Дети с острым пиелонефритом направляются на стационарное лечение, после которого обычно проводится урологическое обследование. Изредка встречаются жалобы на боли в животе или в поясничной области стороне поражения. У новорожденных подозрение на рефлюкс чаще возникает при обнаружении расширения лоханки (пиелоэктазии) по данным УЗИ.
Лапароскопический адгезиолизис малого таза
Для лечения спаечного процесса сегодня широко применяется хирургическое вмешательство, но проводится оно преимущественно лапароскопическим методом. Применяется адгезиолизис – рассечение спаек малого таза при помощи специальных хирургических инструментов, которые вводятся сквозь проколы брюшной полости. Операцию проводят в условиях операционного блока с применением наркоза, но само вмешательство не столь травматично, как полноценная операция с разрезами. Спайки рассекаются, удаляются для того, чтобы восстановить функциональность органов женской репродуктивной системы, устранить проблемы с кишечником. Это наиболее безопасный и эффективный способ, после которого женщина быстро восстанавливается и может жить полноценной жизнью.
Популярные вопросы
Обязательна ли госпитализация?
Да, в стационаре нужно будет провести 1-2 дня. После это пациентка находится под амбулаторным наблюдением еще на протяжении 2 недель.
Когда операцию проводить нельзя?
Операция противопоказана при следующих состояниях: — нарушения свертываемости крови; — острые воспалительные и инфекционные заболевания мочеполовой системы; — период обострения хронических заболеваний; — проведенные ранее операции на прямой кишке или мочевом пузыре (из-за риска появления спаек); — прохождение лучевой терапии органов таза; — беременность, в т.ч. планируемая.
Причины пузырно-мочеточникового рефлюкса
Причины пузырно-мочеточникового рефлюкса разнообразны, чаще встречается первичный (врожденный) рефлюкс, вызванный обычно анатомическими причинами:
- Наследственные аномалии развития органов мочеполовой системы у родителей.
- Дефекты нервной трубки (спина бифида и др.).
- Наличие других аномалий мочеполовой системы (например, аномальные задние клапаны уретры, уретроцеле, двойные мочеточники, короткий отдел мочеточника, дивертикулы мочевого пузыря, контрактура шейки мочевого пузыря, нейрогенный мочевой пузырь и др.).
Приобретенный (вторичный) пузырно-мочеточниковый рефлюкс может развиваться в результате длительного инфекционного процесса мочевыводящих путей, травмирования мочевого пузыря, опухоли.
Виды слинговых операций
В зависимости от доступа, различают TVT и TOT техники выполнения слинговых операций:
- TVT – трансвагинальная слинговая уретропексия;
- ТОТ (TVT-О) – трансобтурационная слинговая уретропексия.
При оперативной технике TVT делают 2 небольших надреза над лонной костью и стенкой влагалища. Концы сетки натягивают в направлении надлобковой области живота.
В ходе ТОТ-слинговой уретроскопии делают 1 надрез стенки влагалища и 2 прокола в районе запирательных отверстий. Концы полипропиленовой ленты выводят в надрезы на внутренних сторонах бедер. Регулируют натяжение мембраны, обрезают концы и заправляют их под кожу, после чего слизистую и кожу ушивают.
Выбор хирургической техники зависит от наличия сопутствующих заболеваний органов малого таза, возраста и состояния здоровья пациентки.
Подготовка к операции
До операции необходимо пройти:
- гинекологический осмотр со взятием мазков из влагалища;
- гинекологическое УЗИ;
- анализ крови на инфекционную группу (гепатиты В и С, сифилис, ВИЧ);
- анализ крови – общий, биохимический, гормональная панель, онкомаркеры, коагулограмма, определение резус-фактора и группы крови;
- общий анализ мочи;
- ЭКГ и заключение кардиолога;
- рентген органов грудной клетки
- консультация гинеколога, терапевта и анестезиолога.
TVT-пластика (слинговая операция)
Общая или местная анестезия
Время операции — 30-60 минут
Восстановление в стационаре — 1 день
Стоимость операции: 26 300 руб
Период восстановления
Если все хорошо, то пациента выписывают из клиники на 3-4 день после операции. Через неделю пациент может возвращаться к трудовой деятельности.
Почти сразу после операции поток мочи усиливается. После снятия катетера часто ощущается небольшая боль и дискомфорт во время мочеиспускания. Все это проходит примерно через неделю. Полное заживление занимает два месяца.
Советы по скорейшему восстановлению и избеганию негативных последствий:
- В период реабилитации не управлять автомобилем, тяжелой техникой.
- Избегать резких движений, стараться не напрягать мышцы низа живота, даже во время дефекации.
- Увеличить количество потребляемой жидкости для стимуляции работы мускулатуры мочевого пузыря. Рекомендуемый ежедневный объем – 2 литра воды.
- Проводить профилактику запоров, есть больше овощей и фруктов. Если запор все же случился, принять слабительное.
- Укреплять мышцы тазового дна. Для этого предназначены мужские упражнения Кегеля.
- Не возобновлять интимную жизнь до разрешения врача.
Как проводят диагностику?
Учитывая, что у рефлюкса мочеточника отсутствуют специфические симптомы, то для определения диагноза применяют разнообразные методы обследования. Направление на лабораторные и инструментальные обследования выдает врач-уролог. Он изучает историю болезни пациента, интересуется заболеваниями близких родственников, выясняя, нет ли наследственной патологии, выслушивает жалобы больного по поводу его состояния. Пациенту измеряют кровяное давление, методом пальпации проверяют нижней отдел брюшины и почки.
Помогают выявить рефлюкс мочевого пузыря и лабораторные исследования, к которым относятся:
Направление на лабораторные и инструментальные обследования выдает врач-уролог
- общий анализ мочи (важными показателями являются объемы лейкоцитов и эритроцитов, насыщенность глюкозой и белками);
- общий анализ крови (акцент делают на содержание эритроцитов и лейкоцитов, а также скорость оседания эритроцитов);
- биохимия крови.
Пользуются для уточнения диагноза «Рефлюкс мочеточника» инструментальными способами:
- урофлоуметрией (измеряется, с какой скоростью проходит движение мочи);
- нефросцинтиграфией (используя специальное вещество, которое вводится больному, прослеживают, по какому пути проходит вывод этого вещества почками);
- УЗИ. Выясняют размещение и параметры почек, определяют форму патологии – ПМР поражена одна или обе почки;
- урографией с применением контрастной жидкости;

Выясняют размещение и параметры почек, определяют форму патологии – ПМР поражена одна или обе почки
- цистоскопией. С помощью нее осматривают внешнюю и внутреннюю поверхности мочевого пузыря и мочеточниковых устьев;
- внутривенной пиелограммой при введении контрастного вещества внутривенно;
- комплексным уродинамическим исследованием (КУДИ) для обследования нижних отделов мочевыводящих путей.
Хирургические методы лечения пузырно-мочеточникового рефлюкса
Хирургическое лечение при ПМР используется достаточно часто, оно позволяет в полной мере устранить причины и проявления болезни примерно у 70% пациентов. Допустимо использование как открытых операций, так и эндоскопических методик. Открытые операции переносятся детьми сложнее, восстановительный период является более продолжительным, что же касается эффективности, то открытые операции и эндоскопические методики сравнимы между собой, а выбор между ними зачастую зависит от конкретного врача, клиники и пожеланий пациента.
Эндоскопическое вмешательство заключается во введении эндоксопа в мочевой пузырь через уретру под анестезией, проведение операции занимает порядка 15-20 минут, а восстановительный период составляет всего несколько дней.
Временить и откладывать операцию не стоит, если есть показания к ее выполнению, поскольку при выраженной степень может наблюдаться выраженный заброс мочи в мочеточник, а затем чашечно-лоханочную систему с развитием двухстороннего гидронефроза. Истончение почечной паренхимы приводит к снижению функции почек и раннему развитию почечной недостаточности.
Существуют сведения о том, что примерно у 15-50% пациентов (по разным данным), преимущественно у детей, может разрешаться самостоятельно. Многие родители рассчитывают на это, не спеша выполнять операцию, однако решение в каждом конкретном случае должно приниматься индивидуально и вместе со специалистом. Поскольку даже небольшие промедления в некоторых случаях (при выраженном ПМР) могут быть чреваты выраженным снижением функции почек.
Комплексный подход подразумевает полноценное обследование, определение оптимальной тактики ведения пациента, выполнение операции, если она оказывается необходимой, назначение комплексной антибактериальной терапии, применение других симптоматических препаратов.
КАКОВЫ ПРИЧИНЫ ПМР?
Ретроградный заброс (обратный ток) мочи из мочевого пузыря в мочеточник является следствием несостоятельности клапанного механизма уретро-везикального (пузырно-мочеточникового) сегмента.
Все причины условно можно разделить на 3 группы:порок развития пузырно-мочеточникового сегмента; следствие воспалительного процесса с последующей фибропластической трансформацией; нарушение нервного аппарата мочеточника.
Выделяют первичный и вторичный пузырно-мочеточниковый рефлюкс.
Причиной первичного ПМР является врожденная аномалия развития (врожденный дефекта устья мочеточника). Среди причин развития первичного ПМР выделяют:
- Короткий подслизистый (проходящий под слизистой оболочкой) туннель внутрипузырного отдела мочеточника (мочеточник проходит через стенку мочевого пузыря под углом, близким к прямому, что не обеспечивает достаточного его смыкания мышечным слоем мочевого пузыря).
- Дистопия устья мочеточника (расположение устья мочеточника вне треугольника Льето (места нормального вхождения мочеточника в мочевой пузырь)).
- Удвоение мочеточника (нижерасположенный мочеточник лежит вне треугольника Льето).
- Стойкое зияние устья (отверстия) мочеточника в мочевом пузыре (по форме напоминает воронку или лунку для гольфа).
- Парауретеральный (расположенный около устья мочеточника) дивертикул (выпячивание стенки) мочевого пузыря (приводит к неполному смыканию устья мочеточника).
С ростом и развитием ребенка происходит дозревание структур, формирующих клапанный механизм, в связи с чем в некоторых случаях возможна спонтанная регрессия рефлюкса.
Причиной вторичного рефлюкса является повышение внутрипузырного давления, либо хронический воспалительный процесс, приводящий к склеротическим изменениям в области уретровизикального сегмента, укорочению интрамурального отдела мочеточника и зиянию устья. Причинами могут быть:
- Цистит (воспаление слизистой оболочки мочевого пузыря в области устьев мочеточников).
- Инфравезикальная обструкция (препятствие для оттока мочи, находящееся ниже мочевого пузыря): аденома простаты (доброкачественная опухоль предстательной железы, приводящая к сдавлению мочеиспускательного канала); клапан мочеиспускательного канала (тонкая перегородка из соединительной ткани, перекрывающая просвет мочеиспускательного канала); стриктура мочеиспускательного канала (сужение мочеиспускательного канала из-за массивного разрастания соединительной ткани); склероз шейки мочевого пузыря (утолщение стенки мочевого пузыря в области устья мочеиспускательного канала, создающее препятствие для оттока мочи); стеноз (сужение) наружного отверстия мочеиспускательного канала.
- Дисфункция (нарушение нормальной работы) мочевого пузыря: детрузорно-сфинктерная дискоординация (одновременное сокращение мочевого пузыря и мыщцы, закрывающей отток из мочевого пузыря. Ведет к резкому повышению давления внутри органа); гиперактивный мочевой пузырь (учащенное мочеиспускание (в том числе ночное), сильные позывы к мочеиспусканию, недержание мочи).
- Сморщивание мочевого пузыря (уменьшение мочевого пузыря в объеме).
- Операции в область треугольника Льето.
1.Общие сведения
Термин «рефлюкс» в дословном переводе с латыни означает «течение в обратном направлении». Так в медицине называют патологический феномен выброса содержимого какой-либо полости туда, откуда в норме оно должно поступать. Широко распространен и известен, в частности, гастроэзофагеальный рефлюкс (заброс желудочного содержимого в пищевод), встречающийся при многих гастроэнтерологических заболеваниях.
Пузырно-мочеточниковый рефлюкс (ПМР), таким образом, представляет собой аномальное состояние обратного тока мочи: если в норме она должна поступать из мочеточников в мочевой пузырь, то при ПМР происходит наоборот.
Статистические данные о распространенности ПМР у взрослых неоднозначны, однако в отношении детей и подростков установлено, что такой синдром встречается с частотой примерно 1:100. В дальнейшем наблюдается статистическое сокращение встречаемости первичных, врожденных форм ПМР (за счет естественной анатомической коррекции по мере созревания мочеполовой системы) и увеличение доли приобретенных форм.
Диагностика пузырно-мочеточникового рефлюкса
- Консультация уролога, осмотр уролога.
- УЗИ почек.
- Лабораторное исследование мочи.
- Урофлоуметрия – измерение скорости потока мочи.
- Экскреторная урография – исследование для оценки состояния мочевыводящих путей, для проведения которого используются рентгеноконтрастные вещества, вводимые внутривенно.
- Цистография – рентгенография мочевого пузыря с помощью заполнения органа рентгеноконтрастным веществом. При цистографии определяется одна из пяти степеней пузырно—мочеточникового рефлюкса, а также один из трех видов рефлюкса (пассивный, при котором заброс мочи возникает при наполнении мочевого пузыря, активный (при мочеиспускании) и смешанный (пассивно-активный).
- Цистоскопия – осмотр полости мочевого пузыря с помощью цистоскопа – эндоскопического прибора, оснащенного оптической системой.
- Цистометрия – измерение давления внутри мочевого пузыря при заполнении его через уретральный катетер.
Хирургическое лечение пузырно-мочеточникового рефлюкса
Пациентам, плохо реагирующим на медикаментозную терапию или с ухудшающимися симптомами, рекомендуется операция. В зависимости от состояния пациента и степени нарушения, возможны три основных хирургических подхода: открытая операция (классический вариант), лапароскопическая или эндоскопическая хирургия.
 Хирургическое лечение
Хирургическое лечение
Открытая операция проводится под общим наркозом с разрезом через нижнюю область живота. Лапароскопическая хирургия, в отличие от открытой хирургии или лапаротомии, выполняется через небольшие надрезы. Эндоскопическая операция проводится через мочеиспускательный канал с помощью цистоскопа и наполнителя для укрепления дистального мочеточника клапана.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Первая волна препаратов для эндоскопической коррекции ПМР
Этот препарат использовался в течение более чем двадцати лет. Паста образуется в результате пиролиза тефлона. Для нее свойственна миграция частиц, чем объясняются случаи рецидива ПМР. По этой причине, а также потому, что существуют гораздо более эффективные и безопасные препараты, Polytef сегодня не применяют.
Коллаген
Contigen – это бычий коллаген, поперечно-сшитый с глутаральдегидом. Препарат был разработан как альтернатива тефлону, однако так и не составил ему достойной конкуренции. Исследования показали, что во многих случаях позитивный результат со временем сходил на нет и рефлюкс возвращался. Среди пациентов с ПМР средней степени тяжести примерно в 20 % случаев наступало ухудшение, при ПМР высокой степени – в половине случаев.
Полидиметилсилоксан – Macroplastique
Силиконовые полимеры применяют с 1994 г. В материале преобладают частицы диаметром от 100 мкм, что предупреждает миграцию вещества в близлежащие ткани. Если верить исследованиям, эффективность инъекций сохраняется в течение 9 лет, однако эти цифры получены на достаточно малом массиве информации, поэтому использовать их как весомый аргумент не стоит.
Эндоскопическая коррекция пузырно-мочеточникового рефлюкса с помощью любого инъекционного импланта происходит по такой схеме:
Аутологичные жировые клетки и хондроциты
Впервые практиковать лечение пузырно-мочеточникового рефлюкса у детей с помощью аутологичных хондроцитов стали в 2001 г. Главное преимущество материала – отсутствие иммунологической реактивности. Естественные коллагеновые волокна, как было обнаружено, более устойчивы к разрушению протеазами, чем бычий коллаген с разрезанными телопептидами. Тем не менее, метод не получил широкого распространения из-за технически сложного способа введения. Для лечения рефлюкса необходимо было выполнить два оперативных вмешательства с использованием анестезии – забор клеток и их введение.
Гидроксиапатит кальция
Это вещество, которое также широко используется в стоматологии, способно выполнять функцию «каркаса» для формирования соединительной ткани. Клинические исследования подтвердили эффективность препарата в 7 из 10 случаев, а в перспективе, с течением времени, еще меньше. Кроме того, впоследствии было выяснено, что гидроксиапатит кальция склонен к миграции частиц и может давать осложнения в виде гранулематозного воспаления стенок мочеточника.
Урологам пришлось отказаться от уроимплантов первого поколения в пользу более эффективных и безопасных DAM+ и Vantris
Причины хронической ишемической болезни сердца (ХИБС)
Исследования показывают, что ИБС начинается, когда определенные агенты повреждают внутренние слои коронарных артерий.
Основные причины способствующие развитию ХИБС:
- курение;
- высокий уровень определенных жиров и холестерина в крови;
- воспаление кровеносных сосудов;
- высокое АД;
- повышенный уровень сахара в крови из-за резистентности к инсулину или сахарного диабета;
- метаболический синдром;
- отсутствие физической активности;
- неправильное питание;
- пожилой возраст;
- семейная история ранней ИБС.
Также продолжаются изучения влияния других возможных факторов риска развития ХИБС:
- Высокий уровень С-реактивного белка (СРБ), являющийся признаком воспаления в организме.
- Высокий уровень триглицеридов в крови.
- Апноэ во сне. При отсутствии лечения апноэ повышает риск высокого АД, сердечного приступа, инсульта.
- Стресс. Исследования показывают, что «спусковым крючком» может стать эмоциональное расстройство, гнев.
- Алкоголь. Пьянство усугубляет другие факторы риска ИБС.
- Преэклампсия во время беременности.
Ведущие врачи
-
Вотяков Евгений Олегович
Оперирующий уролог, уролог-онколог
Дунайский пр., 47
-
Тер-Аветикян Аветик Зареевич
Уролог
ул. Маршала Захарова, 20, Выборгское шоссе, 17-1
-
Привалов Дмитрий Владимирович
Оперирующий уролог
пр. Ударников, 19
-
Сергиенко Андрей Юрьевич
Оперирующий уролог
Дунайский пр., 47, Выборгское шоссе, 17-1
-
Палий (Абрамова) Марина Владимировна
Уролог-андролог, хирург-уролог, детский уролог
пр. Ударников, 19, ул. Маршала Захарова, 20
-
Долобешкин Дмитрий Сергеевич
Оперирующий уролог
Дунайский пр., 47, ул. Маршала Захарова, 20
-
Душенков Константин Дамирович
Оперирующий уролог
пр. Ударников, 19
-
Журавский Дмитрий Александрович
Дунайский пр., 47, ул. Маршала Захарова, 20
Посмотреть всех
-
Шелковая Ольга Владимировна
Дунайский пр., 47
-
Устинов Павел Николаевич
Дунайский пр., 47
-
Мирзоев Руслан Елчинович
Выборгское шоссе, 17-1
-
Задорожный Никита Сергеевич
Выборгское шоссе, 17-1
-
Матякубов Расул Рахимович
ул. Маршала Захарова, 20
-
Павлов Роман Александрович
Дунайский пр., 47
-
Попова Ольга Александровна
Выборгское шоссе, 17-1
-
Радионов Иван Сергеевич
пр. Ударников, 19
-
Шлёнский Даниил Сергеевич
пр. Ударников, 19
Пузырно-мочеточниковый рефлюкс у детей и взрослых: стадии развития и симптомы
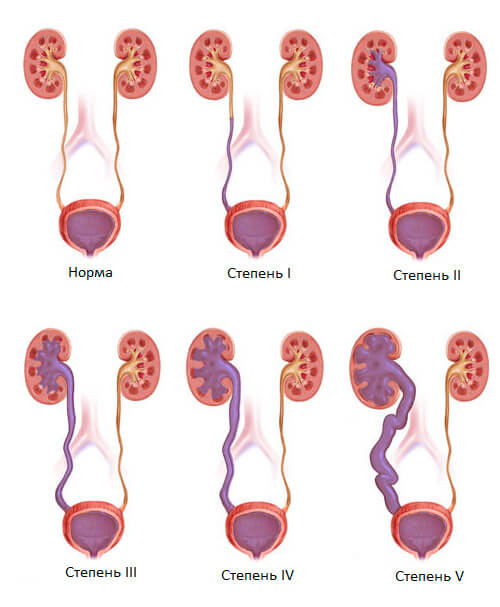
Рефлюкс классифицируют в зависимости от возникающих патологических изменений на несколько степеней:I степень – обратный заброс мочи из мочевого пузыря только в дистальный отдел мочеточника без его расширения;II степень – заброс мочи в мочеточник, лоханку и чашечки, без поражения паренхимы почке;III степень – обратный заброс мочи в мочеточник, лоханку и чашечки при незначительной или умеренной дилатации мочеточника и лоханки и склонности к деформации паренхимы почек;IV степень – выраженное расширение мочеточника, его извилистость, расширение лоханки и чашечек, необратимые изменения паренхимы почек;V степень – выраженная огрубленность острого угла форниксов и сосочков, дилатация и извилистость мочеточника.
Зачастую пузырно-мочеточниковый рефлюкс не сопровождается яркой клинической картиной и ярко выраженными симптомами, поэтому первый визит к врачу обычно происходит по причине возникновении сопутствующих симптомов:
- дефицит массы у новорожденного;
- частые позывы к мочеиспусканию;
- выделение малого количества мочи;
- недержание мочи;
- скачки артериального давления;
- боли и рези в животе;
- примесь крови в моче;
- повышение температуры тела.
Дифференциальная диагностика ИМВП
ИМВП можно спутать со следующими заболеваниями:
- Вульвовагинит. Этим термином врачи называют воспаление преддверия влагалища и влагалища у девочек. Оно может сопровождаться зудом, лихорадкой, изменениями в моче, однако мочевыводящие пути при этом интактны.
- Уретрит. Воспаление или химическое раздражение уретры (при попадании мыла, шампуня, геля для душа, стирального порошка и проч). Обычно не требует лечения и проходит самостоятельно за считанные часы или дни.
- Энтеробиоз Заражение острицами может вызывать зуд, раздражение и изменения в анализах мочи. Выявляется простым соскобом на острицы с перианальной области, при отрицательном результате — анализ берется трижды.
- Баланит. Как воспаление преддверия влагалища у девочек, так и воспаление крайней плоти у мальчиков (баланит и баланопостит) — могут имитировать почти все симптомы ИМВП. Врач отличит одно от другого при осмотре ребенка.
- Аппендицит. Еще одна причина — не тянуть долго с обращением к врачу. Выраженные неясные боли в животе — повод для вызова 03 в любом случае и в любое время суток.
- Эпидидимит, орхит, простатит. Воспаление придатков яичка, самого яичка и предстательной железы — встречаются очень редко. Однако и они могут вызывать похожие симптомы и врач должен помнить об этом.
- Беременность. Не стоит забывать и об этом состоянии у старших девочек. К слову, в некоторых западных странах, все девочки старше 14 лет при поступлении в стационар проходят обязательный тест на беременность.
Осложнения и последствия
Попадание мочи в мочеточники и почки, провоцирует инфицирование и воспаление почечных лоханок. Это способствует развитию пиелонефрита и образованию камней в почках.
Возникает риск кровотечений из мочеиспускательного канала.
К тому же в почках повышается давление при каждом акте мочеиспускания. В результате нарушается фильтрационная способность мочевыделительных органов, а в почках наблюдаются склеротические изменения.
В дальнейшем лоханка почки атрофируется и сморщивается, что требует удаления мочеточника вместе с органом.
К возможным последствиям ПМР можно отнести развитие таких патологий:
- вазоренальная гипертензия;
- почечная недостаточность;
- гидронефроз.
Можно ли проводить диализ или пересадку почки
Пациенты с тяжелой рефлюксной нефропатией, которые прогрессировали до почечной недостаточности, могут извлечь выгоду из диализа или трансплантации.
Является ли рубцевание почки обратимым
Нет. Невозможно полностью изменить рубцы почек из-за рефлюксной нефропатии
Поэтому важно диагностировать и лечить ПМР на ранней стадии, регулярно контролировать пациента
Способы диагностики
Диагностика патологии начинается с визуального осмотра пациента, измерения давления и сбора данных о жалобах больного, предыдущих и сопутствующих заболеваниях.
Следующим этапом будет проведение лабораторных и инструментальных исследований:
-
Общий и биохимический анализ крови – важным показателем будет количество эритроцитов и лейкоцитов, а также уровень СОЭ.
- Общий анализ мочи – интересует наличие в урине сахара и белка, а также показатели эритроцитов и лейкоцитов.
- Компьютерная томография, с ее помощью можно получить максимальную картину течения болезни.
- УЗИ – помогает определить патологию расположения и строения почек, и степень повреждения мочеточников.
- Нефросцинтиграфия – внутривенно или внутрь мочевого пузыря вводится радиоактивное вещество и отслеживается его выведение через почки.
- Цистоуретрография – в полость пузыря вводится контрастное вещество и в процессе мочеиспускания проводится ряд рентгеновских снимков.
- Цистоскопия – помогает оценить устья мочеточников и слизистую мочевого пузыря.
- Урофлоуметрия – позволяет определить скорость движения мочи.
Мочеточник
Мочевой пузырь
Методы диагностики
- общий анализ мочи и крови;
- ультразвуковое исследование мочевыделительной системы;
- цистография;
- урография экскреторная;
- урофлоуметрия.
Урофлоуметрия – измерение скорости мочеиспускания. Данный метод считается самым простым, но малоинформативным. Цистография – наилучший метод по информативности. Благодаря данному исследованию, несложно установить наличие патологии. Все методы диагностики выбираются на усмотрение специалиста исходя из сложности течения заболевания
Анализ мочи
Моча исследуется на наличие гнойных клеток, других признаков мочевой инфекции, наличие белка, указывающего на повреждение почек.
УЗИ брюшной полости
Это тест изображения с использованием звуковых волн). Щуп осторожно прижимается к коже, на которую наносится желе, чтобы обеспечить хороший контакт. Ультразвук является безболезненным, неинвазивным, безвредным. Его можно легко проводить как детям, так и пожилым людям
УЗИ, проведенное на 20 неделе беременности, может выявить увеличенные, опухшие почки у плода. Эти дети исследуются на пузырно мочеточниковый рефлюкс после рождения.
Тест определяет размер, форму почек, выявляет увеличенные мочеточники. Он также показывает, полностью ли опустошен мочевой пузырь. Однако ультразвук не может сказать, присутствует ли пузырно мочеточниковый рефлюкс. Поэтому требуются другие исследования.
Цистограмма с мочеиспусканием (MCG)
Миктурация означает выделение мочи. Цистограмма относится к визуализации мочевого пузыря. При микротуральной цистоуретрограмме (MCUG) полая трубка (катетер) вводится в мочевой пузырь из мочеиспускательного канала. Вводится рентгеноконтрастный краситель.
Когда человек передает мочу, получаются изображения мочевого пузыря. Это исследование определяет наличие рефлюкса. С его помощью оценивается необходимость операции.
Внутривенная урограмма (IVU) / Внутривенная пиелограмма (IVP)
При IVU / IVP изображения снимаются серией рентгеновских снимков после введения рентгеноконтрастного красителя в руку. Этот тест может не показать наличие рефлюкса VU со 100% уверенностью.
Другие тесты
- Цистоскопия. В некоторых случаях внутреннюю часть мочевого пузыря можно визуализировать с помощью специализированного цистоскопа. Во время цистоскопии, выполняемой урологами, врач видить аномальные мочеточники, делает снимки во время процедуры. Она показывает наличие ПМР.
- Радиоизотопное сканирование. Специализированное сканирование изображений, выполняемое путем введения слегка радиоактивной жидкости в мочевой пузырь через трубку. Подобно MCUG, изображения получаются, когда у пациента проходит моча. Радиационное облучение эквивалентно или меньше, чем в MCUG.
- DMSA (димеркаптосукциновая кислота) и МРТ Urogram. Передовые методы визуализации, которые используют, если другие не являются диагностическими.
Общая информация о заболевании у ребенка
Мочевой пузырь — орган в виде мышечной полости, в который под острым углом входят две воронковидные трубки мочеточников.
По ним урина поступает в пузырь и выводится через мочеиспускательный канал. Каждый мочеточник снабжен сфинктером – клапаном, предотвращающим обратное течение мочи за пределы мочевого пузыря.
Сбой в работе клапана нарушает слаженную деятельность органов системы мочевыделения, и моча получает возможность двигаться в обоих направлениях: не только в пузырь, но и из него в мочеточник.
Это и называют пузырно-мочеточниковым рефлюксом.
Накапливаясь в трубке мочеточника, урина растягивает и деформирует его стенки, а попадание в мочу бактерий приводит к развитию инфекционных заболеваний.
В тяжелых случаях заброс мочи может доходить до почечных лоханок, что вызывает их расширение и способствует формированию в почках воспалительных и инфекционных процессов.