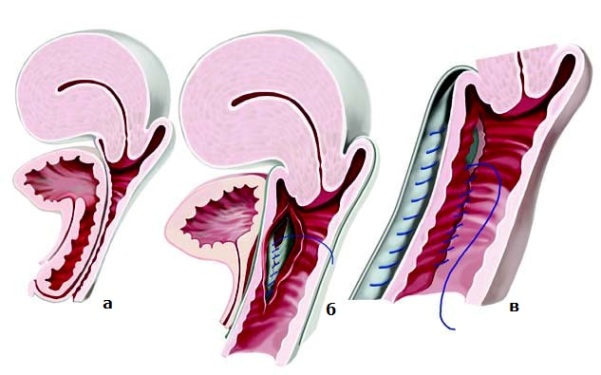
Рак анального канала — симптомы и лечение
Содержание:
- Как лечится колоректальный рак?
- Симптомы Рака анального канала:
- Как возникает парапроктит
- Другие заболевания из группы Онкологические заболевания:
- Медикаментозное исцеление
- Вирус папилломы человека
- Причины полипов и папиллом заднего прохода
- Лечение и прогноз.
- Симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности)
- Лабораторные методы исследования при раке прямой кишки
- Прогноз.
- Специальность:
- Прогнозы выживаемости при раке анального канала
- Послеоперационный период
- Симптомы и клинические проявления
- Диагностика Рака анального канала:
- Лечение рака ануса в клинике Хадасса
- Классификация рака ануса
- Симптоматика и диагностика.
- Медицинские статьи
- Каков прогноз реконструктивных операций при атрезии ануса и прямой кишки?
Как лечится колоректальный рак?
Хирургическое вмешательство, направленное на полное удаление опухоли, является единственным методом, который дает шанс на излечение рака прямой кишки. До операции необходимо определить, является ли опухоль локализованной в прямой кишке или процесс генерализован (например, распространился в печень или легкие). Даже в случае распространения опухоли лечение еще возможно. В настоящее время опухоли прямой кишки небольших размеров удаляют сразу, без предоперационной химиолучевой терапии. Крупные опухоли требуют предоперационного лечения. В настоящее время есть два варианта лечения. Первый заключается в облучении опухоли прямой кишки довольно высокими дозами облучения в течение одной недели (короткий курс). Второй вариант — комбинация малых доз радиации и хорошо переносимой химиотерапии в течение пяти недель (длинный курс). Научные исследования показывают, что цель предварительного лечения (облучения) — это снижение риска местного рецидива (то есть вероятность того, что опухоль вернется после операции). Через 6-8 недель после окончания химиолучевой терапии проводится операция. Хирургическое лечение предусматривает полное удаление опухоли прямой кишки. После операции хирургические образцы (ткань, которую удалили во время операции) отправляются на патоморфологическое исследование, в ходе которого будет определена глубина распространения опухоли и наличие метастазов в лимфатических узлах. По результату патоморфологического исследования определяется целесообразность дополнительной профилактической послеоперационной химиотерапии.
Симптомы Рака анального канала:
Рак анального канала имеет яркие клинические проявления. Практически не бывает случаев бессимптомного течения рака анального канала.
Самый частый и наиболее рано проявляющийся симптом рака анального канала — наличие примеси алой крови в кале. Наличие алой крови в кале — симптом. Часто встречающийся при таком распространенном заболевании, как геморрой. Это дизориентирует пациентов и врачей. В большинстве случаев выделение крови незначительное. Лишь при аррозии крупного сосуда наблюдается значительное кровотечение. Примесь слизи в кале наблюдается реже. Наличие слизи и крови в кале, особенно в сочетании с тенезмами, делают похожей клинику заболевания на дизентерию.
Другой частый симптом при раке анального канала — боли в заднем проходе. В начале заболевания боли возникают во время дефекации. Постепенно они усиливаются, приобретают постоянный характер, иногда иррадиируют в половые органы, бедра, низ живота. Наличие выраженного болевого синдрома еще не свидетельствует о запущенности и неоперабельности опухоли, выраженная боль при раке АК объясняется богатой инневацией анальной зоны. У некоторых больных боли в заднем проходе появляются при длительном сидении на жестком стуле. Больным бывает трудно сидеть на твердом.
Не редко отмечаются запоры. Они обусловлены не столько нарушением проходимости кишечника, а «стулобоязнью» из-за болей в заднем проходе, ограничительной диетой, произвольной задержкой стула.
Значительная часть больных предъявляет жалобы на наличие опухоли в заднем проходе. Жалуются на ощущение «инородного тела» в заднем проходе.
Иногда определяется такой симптом, как анальный зуд, вызванный раздражением перианальной области патологическим выделением из заднего прохода.
Общая реакция организма в виде похудания, снижения аппетита, недомогания, слабости отмечается у 1/3 больных при запущенном заболевании.
Используются следующие стадии для описания рака анального канала:
Стадия 0
В стадии 0 рак обнаруживается только в заднем проходе.
Стадия I
При стадии I опухоль составляет 2 сантиметра или меньше.
Стадия II
При стадии II опухоль больше, чем 2 сантиметра.
Стадия IIIA
При стадии IIIA опухоль может быть любого размера и распространяться к лимфатическим узлам около прямой кишки или соседним органам, таким как влагалище или мочевой пузырь.
Стадия IIIB
При стадии IIIB опухоль может быть любого размера и распространиться:
— к соседним органам и к лимфатическим узлам около прямой кишки;
— к лимфатическим узлам на одной стороне таза и/или паха, и, возможно, распространиться к соседним органам;
— к лимфатическим узлам около прямой кишки и в паху, и/или к лимфатическим узлам с обеих сторон таза и/или паха, и, возможно, распространиться к соседним органам.
Стадия IV
При стадии IV опухоль может быть любого размера, и рак распространился к лимфатическим узлам или соседним органам, а так же к отдаленным частям тела.
Рецидивирующий рак анального канала
Рецидивирующий анальный рак — рак, который «возвратился» (возвращается) после того, как его вылечили. Рак может «возвратиться» в задний проход или в другие части тела.
Как возникает парапроктит
Как возникает болезнь? В нижнем отделе прямой кишки (в заднем проходе) имеются слизистые желёзки, которые своим секретом смачивают поверхность кишки, облегчая выход кала, если он пересушен. При запорах слизистая повреждается, образуются ссадины, трещины, в которые и попадает инфекция. Замечу, в одном грамме кала содержатся миллионы единиц разной флоры. Вот и начинаются всякие неприятности.
То же происходит, когда стул жидкий — кислая масса вызывает разрыхление этой зоны, также с возможным инфицированием. Да и при нормальном стуле не исключено подобное — вроде бы и жалоб особых нет, но организм ослаблен, а тут человек взял да и съел острый соус, горчицу, хрен. Слизистая мгновенно раздражается, возникают ее ожоги. Далее болезнь развивается по известному сценарию: инфекция вместе с воспалительными проявлениями распространяется на параректальную клетчатку — соединительную ткань, окружающую прямую кишку.
Парапроктит начинается с зуда, незначительного дискомфорта в области анального отверстия, потом болезнь набирает обороты, образуются гнойные затеки, которые могут переходить в различные свищевые формы, прорываться наружу, на поверхность кожи. Если прорыва нет, гнойная масса выходит вместе со слизью, другими неприятными гнилостными выделениями через задний проход. Острый парапроктит развивается внезапно: повышается температура, появляются резкие боли в области прямой кишки, не дающие покоя, и после бессонной ночи человек обращается к врачу. Правда, есть стертые формы болезни — пациент как бы и не жалуется на сильную боль, но воспалительный инфильтрат прощупывается. В таком случае, чтобы поставить точный диагноз, надо сделать УЗИ, компьютерную томографию или провести магнитно-ядерно-резонансное исследование. Одного анализа крови недостаточно, поскольку картина может быть нормальной, хотя порой и наблюдается лейкоцитоз.
При хронической форме парапроктита свищи долго не заживают. И тогда у пациента берут мазки для выяснения причины этого затяжного процесса, поскольку свищевую форму хронического парапроктита могут давать туберкулез, сифилис, рак, болезнь Крона, другие заболевания. Но чаще сказывается банальная свищевая форма — с выделением кишечной палочки и гноя.
Встречаются также внутренние неполные свищи, когда инфекция попадает в анальную трещину. Воспаление перифокально0^ клетчатки приводит к абсцедй«рованию. Гной не может выйти наружу из-за очень плотной тол -стой кожи. В этом случае необходимо вскрыть, дренировать гнойник. Если гной выходит через внутреннее отверстие свища, то выделения идут из заднего прохода. Свищи располагаются у всех больных по-разному. У одних — в 2-3 см от анального отверстия — их можно прощупать пальцами, разглядеть в зеркало, у других — в верхних отделах прямой кишки.
Другие заболевания из группы Онкологические заболевания:
| Аденома гипофиза |
| Аденома паращитовидных (околощитовидных) желез |
| Аденома щитовидной железы |
| Альдостерома |
| Ангиома глотки |
| Ангиосаркома печени |
| Астроцитома головного мозга |
| Базально-клеточный рак (базалиома) |
| Бовеноидный папулез полового члена |
| Болезнь Боуэна |
| Болезнь Педжета (рак соска молочной железы) |
| Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема) |
| Внутримозговые опухоли полушарий мозга |
| Волосатый полип глотки |
| Ганглиома (ганглионеврома) |
| Ганглионеврома |
| Гемангиобластома |
| Гепатобластома |
| Герминома |
| Гигантская кондилома Бушке-Левенштейна |
| Глиобластома |
| Глиома головного мозга |
| Глиома зрительного нерва |
| Глиома хиазмы |
| Гломусные опухоли (параганглиомы) |
| Гормонально-неактивные опухоли надпочечников (инциденталомы) |
| Грибовидный микоз |
| Доброкачественные опухоли глотки |
| Доброкачественные опухоли зрительного нерва |
| Доброкачественные опухоли плевры |
| Доброкачественные опухоли полости рта |
| Доброкачественные опухоли языка |
| Злокачественные новообразования переднего средостения |
| Злокачественные новообразования слизистой оболочки полости носа и придаточных пазух |
| Злокачественные опухоли плевры (рак плевры) |
| Карциноидный синдром |
| Кисты средостения |
| Кожный рог полового члена |
| Кортикостерома |
| Костеобразующие злокачественные опухоли |
| Костномозговые злокачественные опухоли |
| Краниофарингиома |
| Лейкоплакия полового члена |
| Лимфома |
| Лимфома Беркитта |
| Лимфома щитовидной железы |
| Лимфосаркома |
| Макроглобулинемия Вальденстрема |
| Медуллобластома головного мозга |
| Мезотелиома брюшины |
| Мезотелиома злокачественная |
| Мезотелиома перикарда |
| Мезотелиома плевры |
| Меланома |
| Меланома конъюнктивы |
| Менингиома |
| Менингиома зрительного нерва |
| Множественная миелома (плазмоцитома, миеломная болезнь) |
| Невринома глотки |
| Невринома слухового нерва |
| Нейробластома |
| Неходжкинская лимфома |
| Облитерирующий ксеротический баланит (склерозирующий лихен) |
| Опухолеподобные поражения |
| Опухоли |
| Опухоли вегетативной нервной системы |
| Опухоли гипофиза |
| Опухоли костей |
| Опухоли лобной доли |
| Опухоли мозжечка |
| Опухоли мозжечка и IV желудочка |
| Опухоли надпочечников |
| Опухоли паращитовидных желез |
| Опухоли плевры |
| Опухоли спинного мозга |
| Опухоли ствола мозга |
| Опухоли центральной нервной системы |
| Опухоли шишковидного тела |
| Остеогенная саркома |
| Остеоидная остеома (остеоид-остеома) |
| Остеома |
| Остеохондрома |
| Остроконечные кондиломы полового члена |
| Папиллома глотки |
| Папиллома полости рта |
| Параганглиома среднего уха |
| Пинеалома |
| Пинеобластома |
| Плоскоклеточный рак кожи |
| Пролактинома |
| Рак ануса (анальный рак) |
| Рак бронхов |
| Рак вилочковой железы (рак тимуса) |
| Рак влагалища |
| Рак внепеченочных желчных путей |
| Рак вульвы (наружных половых органов) |
| Рак гайморовой пазухи |
| Рак глотки |
| Рак головного мозга |
| Рак гортани |
| Рак губы |
| Рак губы |
| Рак двенадцатиперстной кишки |
| Рак желудка |
| Рак желчного пузыря |
| Рак конъюнктивы |
| Рак лёгкого |
| Рак матки |
| Рак маточной (фаллопиевой) трубы |
| Рак молочной железы (рак груди) |
| Рак мочевого пузыря |
| Рак мошонки |
| Рак паращитовидных (околощитовидных) желез |
| Рак печени |
| Рак пищевода |
| Рак поджелудочной железы |
| Рак полового члена |
| Рак почечной лоханки и мочеточника |
| Рак почки |
| Рак предстательной железы (простаты) |
| Рак придатка яичка |
| Рак прямой кишки (колоректальный рак) |
| Рак среднего уха |
| Рак толстого кишечника |
| Рак тонкого кишечника |
| Рак трахеи |
| Рак уретры (мочеиспускательного канала) |
| Рак шейки матки |
| Рак щитовидной железы |
| Рак эндометрия (рак тела матки) |
| Рак языка |
| Рак яичка |
| Рак яичников |
| Ретикулосаркома |
| Ретинобластома (рак сетчатки) |
| Саркома Юинга |
| Синдром Сезари |
| Соеденительнотканные злокачественные опухоли |
| Соединительнотканные опухоли |
| Сосудстые опухоли |
| Тимома |
| Феохромоцитома |
| Фиброма носоглотки |
| Фиброма полости рта |
| Хемодектома каротидная |
| Хондробластома |
| Хондрома |
| Хондромиксоидная фиброма |
| Хондросаркома |
| Хордома |
| Хориоангиома плаценты |
| Хрящеобразующие злокачественные опухоли |
| Эпендимома головного мозга |
| Эритроплазия Кейра |
| Эстезионейробластома (нейроэпителиома обонятельного нерва) |
Медикаментозное исцеление
Касаясь медикаментозного подхода к исцелению, необходимо дать подабающее ряду действенных препаратов. Лекарства нередко используются в проктологической практике, испытаны временем.
Суппозитории заднепроходные имеют наименования: «Натальсид», «Прокто-Гливенол», «Гепатромбин Г», «Анузол», «Проктозан», «Релиф», «Проктоседил», «Гинкор Прокто», «Облепиховые свечки».
Перечисленные свечки оказывают мягкое терапевтическое действие, заблокируя воспалительные последствия, заживляя заднепроходные трещинкы и останавливая кровоточивость.
Эмульсии против шишек: «Гепариновая мазь», «Троксевазин», «Метилурацил», «Релиф», «Безорнил», «Ихтиоловая мазь»
Пилюли: «Детралекс», «Флебодиа 600», «Диосмин», «Диосмин Венарус», «Пайлекс», «Гинкор Форт».
Вирус папилломы человека
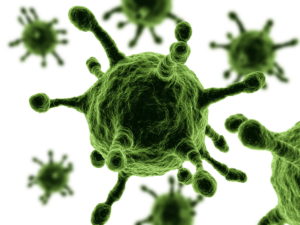
Вирус папилломы человека (ВПЧ ) — один из самых распространенных вирусов на планете
Вирус папилломы человека (ВПЧ ) — один из самых распространенных вирусов на планете. Сам возбудитель болезни – это двойная цепочка ДНК с генетической информацией, окруженная защитной белковой оболочкой. Существует более 100 его разновидностей. Из них 40 вызывают заболевания у человека. В зависимости от вида возбудителя, болезнь имеет разные проявления: бородавки, остроконечные, плоские или внутрикожные папилломы и рак половых органов.
После заражения вирус проникает в ядра клеток кожи и начинает там размножаться. Так продолжается около 3-12 месяцев. Этот период называют инкубационным: вирус уже есть в организме, но внешних проявлений еще незаметно.
Потом, если иммунитет ослаблен, на поверхности кожи появляются микроскопические сосочки, состоящие из нескольких клеток. Постепенно они увеличиваются и могут вырасти до 10 сантиметров. Если же иммунитет крепкий, то папилломатоз или не проявляется совсем или происходит самоизлечение. Это может произойти у молодых людей до 25 лет, после родов или когда отступила хроническая болезнь.
Существует несколько типов папилломавирусов:
- Неонкогенные папилломавирусы (HPV 1, 2, 3, 4, 5, 63). Эта группа вирусов которые не вызывают перерождение в клетках кожи. ВПЧ 1, 2, 4 и 63 типа часто становятся причиной подошвенных и вульгарных бородавок на пальцах рук. 3 и 10 вызывают плоские бородавки, которые раньше считались тяжелой формой болезни. На самом деле, таким образом организм пытается ограничить распространение вируса. Он как бы создает вокруг пораженных клеток «саркофаг».
- Онкогенные папилломавирусы низкого онкогенного риска (HPV 6, 11, 42, 43, 44). Эти типы вируса могут со временем стать причиной раковой опухоли, но риск такого развития болезни не очень высокий. Клетки плоского эпителия кожи мутируют только если на организм влияют канцерогенные факторы: курение, плохая экология, длительный прием гормональных контрацептивов. Вирусы 6 и 11 типа часто становятся причиной развития папиллом на гортани и остроконечных кондилом на половых органах.
- Онкогенные папилломавирусы высокого онкогенного риска (HPV 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 и 68) Заражение этими вирусами часто приводит к возникновению рака, особенно опухолей шейки матки и гортани. Также они вызывают неоплазии – предраковое состояние, которое проявляется в изменении строения клеток матки.
Самый опасный в этой группе HPV 16. Эта разновидность вируса вызывает 50% случаев рака.18 штамм тоже довольно агрессивный и часто вызывает появление опухоли шейки матки. 31 и 35 тип вызывают бовеноидный папулез у мужчин и у женщин, который может стать причиной рака полового члена и шейки матки. 51 и 56 типы ВПЧ считаются наименее канцерогенными из всей группы, легче поддаются лечению и могут самостоятельно выводиться из организма.
Причины полипов и папиллом заднего прохода
Задний проход – область, в которой довольно часто наблюдается рост новообразований. Внутри прямой кишки могут образоваться полипы. В перианальной области (вокруг анального отверстия) могут появиться кондиломы (разновидность папиллом, напоминающая своим внешним видом цветную капусту). В некоторых случаях кондиломы могут встречаться и внутри анального канала.
Иногда можно и не подозревать о существовании у себя подобных образований. Распространена ситуация, когда их наличие устанавливается на осмотре (или в процессе эндоскопического обследования) при обращении по поду других заболеваний.
Полип – это разрастание слизистой оболочки в виде грибовидного тела. Своей тонкой ножкой полип сохраняет контакт со стенкой прямой кишки, а само тело свободно свисает внутри канала.
Папилломы (остроконечные кондиломы) вызываются вирусом папилломы человека (ВПЧ). ВПЧ является широко распространённым заболеванием, по разным данным эту инфекцию в себе носит от 70 до 90% людей. Однако в большинстве случаев вирус «спит», а активизируется при снижении иммунитета. Именно тогда происходит активный рост папиллом.
В перианальной области ВПЧ проявляется в виде остроконечных кондилом, которые обычно также поражают и половые органы человека. Нередко кондиломы травмируются, кровоточат. С кровью из поврежденных кондилом может передаваться вирус.
Лечение и прогноз.
На протяжении многих лет лечение рака анального канала заключалось в удалении всей прямой кишки и анального жома с формированием стомы на передней брюшной стенке. К сожалению, и в настоящее время многие хирурги и онкологи практикуют подобный метод лечения, инвалидизирующий пациента.
В настоящее время во всех ведущих клиниках в качестве первичного метода лечения используется лучевая или химиолучевая терапия. У 50-70% больных после проведенного лучевого лечения удается добиться полной регрессии рака анального канала и, соответственно, избавить пациента от заболевания. Тем не менее, пациенту необходимо наблюдаться у онколога не менее 5 лет, и только по истечении этого срока он считается полностью излеченным.
Однако, чем больше размеры или прорастание опухоли, тем менее вероятно полное рассасывание новообразования. В случаях слабо выраженной регрессии опухоли после первого этапа лучевой терапии выполняется операция полного удаления прямой кишки и заднего прохода, как конечный вариант лечения. Показанием для хирургического вмешательства являются также рецидивы опухоли после проведенного облучения.
В случаях выявленных метастазов рака в паховые лимфоузлы оперативное вмешательство необходимо дополнять удалением паховых или пахово-подвздошных лимфатических узлов. Эта операция может выполняться как одновременно с экстирпацией прямой кишки, так, и отсрочено, когда метастазы выявляются в более поздние сроки после проведенного хирургического вмешательства.
Симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности)
В народе узелковые образования ануса известны под заглавием геморрой.
Картина недуга диагностируется по первым признакам:
- Рези во время дефекации.
- Обнаружение способом пальпации плотного шарика около заднепроходного отверстия.
- Чувство жжения, зуда.
- Пореже – боль (физическое или эмоциональное страдание, мучительное или неприятное ощущение), передающаяся в район половых органов.
- Кровоточивость геморроидального узла.
Приобретенная форма заболевания другая по симптоматике. Клиника наименее выражена, болевой порог маленький.
- Диагностировать шишку можно при осмотре доктора.
- Возможность самостоятельного вправления узла.
- В сложных вариантах – шишки не вправляются, оставаясь в промежности.
Страдающие приобретенной формой геморроя, часто хворают анемией. Недуг обусловливается частыми кровяными выделениями из заднего прохода.
Важно смотреть за течением патологии и при возникновении кровотечения немедля вызвать карету неотложки. На лицо парапроктит либо некроз
Лабораторные методы исследования при раке прямой кишки
Онкомаркеры
Онкомаркеры, характерные для рака прямой кишки
- СA 19-9 – вещество, которое выделяется опухолевыми клетками толстой и прямой кишки. Помогает выявить не только саму опухоль, но и метастазы на ранней стадии.
- Раковоэмбриональный антиген. Это вещество вырабатывается в пищеварительной системе эмбрионов и плодов. У взрослых здоровых людей он практически не выявляется в крови. Его уровень повышается при злокачественных опухолях кишечника.
Биопсия
БиопсияПроцедуры, во время которых может быть взят материал прямой кишки и соседних органов для биопсии
- ректороманоскопия;
- лапароскопия;
- хирургическое вмешательство по поводу рака прямой кишки;
- фиброколоноскопия.
Гистологическое исследование
- Срочное. Выполняется в течение 30 – 40 минут. Проводится, если результат нужен быстро, особенно в стационарах. Материал подвергается заморозке, обрабатывается специальными красителями, после чего возможно его изучение под микроскопом.
- Плановое. Занимает от 5 дней. Ткань, полученную во время рекороманоскопии, обрабатывают специальным раствором и парафином, окрашивают. Это более сложный процесс по сравнению с заморозкой, но он позволяет получать более точные результаты.
Цитологическое исследование
Материалы для цитологического исследования
- фрагмент ткани прямой кишки, полученный во время биопсии;
- гной, слизь из просвета прямой кишки;
- отпечатки слизистой оболочки прямой кишки.
Прогноз.
Необходимо регулярно обследовать лиц, оперированных по поводу колоректального рака, поскольку в дальнейшем у них возможно появление рецидива заболевания и отдаленных метастазов. Нельзя ограничиваться только опросом и осмотром явившихся с какими-либо жалобами больных, так как на ранних стадиях рецидив рака толстой кишки может никак себя не проявлять. Необходимо проводить осмотр каждые 3 мес. с использованием пальцевого исследования, ректоромано-, колоно- или ирригоскопии оставшихся отделов толстой кишки; 1 раз в 6 мес. — ультразвуковое исследование печени, брюшной полости и полости малого таза, рентгенография грудной клетки. Из лабораторных анализов может быть полезным определение уровня раково-эмбрионального антигена. При подозрении на рецидив для более точной диагностики необходима компьютерная или магнитно-резонансная томография.
85 % местных рецидивов выявляются в течение первых 2 лет после операции, а средний срок появления рецидивов равен 13 мес. По данным ГНЦК, при своевременном обнаружении рецидивов и метастазов у 1/3 больных можно выполнить их хирургическое удаление. Остальным пациентам, к сожалению, приходится рекомендовать паллиативное лечение (лучевое и химиотерапию), которое несколько облегчает их положение.
Специальность:
Хирурги:
АкушерГинекологКардиохирургЛОР (оториноларинголог)МикрохирургМаммологНейрохирургОнкохирургОнкогинекологОртопедОфтальмологПластический хирургПроктологРентген – хирургСосудистый хирургТравматологТоракальный хирургУрологХирургЧелюстно – лицевой хирургЭндокринный хирург
Терапевты:
АллергологВенерологГастроэнтерологГепатологГематологГенетикДерматологИммунологИнфекционистКардиологКосметологМорфологНаркологНеврологНефрологОнкологПульмонологПсихиатрРадиологРевматологТерапевтФтизиатрХимиотерапевтЭндокринолог
Педиатры:
Детский аллергологДетский гематологДетский дерматологДетский иммунологДетский неврологДетский онкологДетский ортопедДетский стоматологДетский травматологДетский хирургПедиатр
Стоматологи:
Диагностические манипуляцииПротезированиеСтоматолог ортопедСтоматолог терапевтСтоматолог хирургЭстетическая стоматология
Диагностика и лечение:
КТЛабораторная диагностикаМРТ РентгенУЗИФункциональная диагностика-ЭКГ-ЭЭГЭндоскопия–Бронхоскопия–Колоноскопия–Гастроскопия (ФГДС)Другие услуги
Прогнозы выживаемости при раке анального канала
Чем раньше будет обнаружен рак анального канала, тем лучше прогноз:
- В случае начальных опухолей, которые можно полностью удалить хирургическим путем, 5-летняя выживаемость составляет 100%;
- Для опухолей, которые можно лечить химиолучевой терапией, 5-летняя выживаемость составляет 80%;
- Для опухолей, которые можно удалить только ампутацией прямой кишки и ануса, пятилетняя выживаемость составляет 40-70%.
После проведенного лечения необходимы регулярные контрольные осмотры, которые назначаются в зависимости от проведенной терапии, но в первые два года такие контроли нужно проводить ежеквартально. Профилактическое обследование, направленное на предупреждение развития данной онкологии, можно пройти в клинике «Нордвест» в рамках программы чек-апа в Германии.
Послеоперационный период
Отека тканей и кровотечения не наблюдается. Нескольких часов отдыха и наблюдения персоналом больницы достаточно. В день операции можно отправиться домой. Врач даст подробные рекомендации относительно образа жизни, питания и физических нагрузок. Также он расскажет об особенностях гигиены ануса.
В первые 2 недели после операции важно отказаться от подъема тяжестей, перегрева (посещения сауны, бани, пляжа), тщательно следить за чистотой перианальной области. При возникновении проблем со стулом специалист назначит подходящие слабительные средства.. Лазерное удаление свища прямой кишки в Москве успешно выполняют врачи клиники «Семейный доктор»
Мы предлагаем пациентам качественную помощь благодаря современному оснащению и профессионализму врачей. Вы можете рассчитывать на комфортные условия пребывания, а также в нашей клинике можно пройти все необходимые процедуры — от предоперационных анализов до контрольного наблюдения опытным колопроктологом.
Лазерное удаление свища прямой кишки в Москве успешно выполняют врачи клиники «Семейный доктор». Мы предлагаем пациентам качественную помощь благодаря современному оснащению и профессионализму врачей. Вы можете рассчитывать на комфортные условия пребывания, а также в нашей клинике можно пройти все необходимые процедуры — от предоперационных анализов до контрольного наблюдения опытным колопроктологом.
+7 (495) 775 75 66
Симптомы и клинические проявления
Признаки, по которым можно обнаружить наличие патологии зависят от размеров новообразования, стадии развития, места локализации и характера роста раковых клеток:
- Выделение крови из анального отверстия – у 90% больных это самый частый признак появления рака. Каловые массы, проходя по протоке кишки, травмируют опухоль, располагающуюся в слизистой ткани. При маленьком образовании кровь выходит из органа в незначительном количестве (это могут быть кровяные сгустки, смешанные с калом или прожилки красного цвета). Учитывая, что на первых стадиях заболевания кровопотеря совсем небольшая, развитие анемии исключено.
- Выделение из заднего прохода слизи или гноя – симптомы рака прямой кишки, характерные для последних стадий разросшейся опухоли. Выделение слизи и гноя происходит из-за осложнений, которые вызывает образование: на поздних стадиях опухоль распадается и начинает активно распространять метастазы в соседние и отдаленные лимфоузлы и органы, вызывая сильное воспаление в слизистой ткани органа.
- Проблемы со стулом – сбои могут проявляться по-разному: частыми запорами или поносами, болезненными позывами к дефекации, метеоризмом, недержанием кала. сильным вздутием в животе. Проблемы обусловлены воспалительным процессом в слизистой ткани и мышцах кишечных стенок.
- Кишечная непроходимость – признак патологии последней стадии рака прямой кишки. Разросшийся рак полностью перекрывает протоку кишки, вызывая хронический запор (отсутствие стула более 3 дней). Начинается отравление организма застрявшими каловыми массами: больной испытывает боль, тошноту, возникает рвота.
- Сильные боли – они могут появиться и на ранних стадиях рака прямой кишки, если очаг новообразования находится непосредственно на сфинктере. Больной не может сидеть на твердых поверхностях, потому что боль усиливается. В медицине такой признак называется синдромом «табуретки». Если рак поразил верхнюю часть кишки, то нестерпимые боли возникают только при ее прорастании сквозь стенку и при повреждении раковыми клетками соседних органов.
- Тяжелые изменения в общем физиологическом состоянии человека – больной жалуется на слабость, отсутствие сил, теряет вес, аппетит, быстро утомляется. Кожные покровы изменяют свою окраску: становятся бледными, серыми, иногда землистого или синюшного оттенка. Поначалу признаки проявляют себя очень слабо, при увеличении опухоли в размерах усиливается и выраженность общего плохого самочувствия человека.
Диагностика Рака анального канала:
Исследования прямой кишки и заднего прохода применяются для обнаружения и диагностики рака анального канала.
Для диагностика рака анального канала могут использоваться следующие исследования:
— Медицинский осмотр: определение симптомов болезни, таких как опухоли или что-нибудь еще, что кажется необычным. Изучение привычек и прошлых болезней и методов лечения.
— Ректальное исследование: исследование заднего прохода, прямой кишки. Врач или медсестра вводят смазанный палец в прямую кишку, чтобы нащупать опухоли или другие образования.
— Аноскопия: исследование заднего прохода, нижней части прямой кишки с использованием короткой трубки — аноскопа.
Проктоскопия: исследование прямой кишки с использованием короткой трубки — проктоскопа.
— Эндоанальный или эндоректальный ультразвук: процедура, при которой преобразователь ультразвука вводится в задний проход, прямую кишку, полученное изображение, отображается на мониторе у врача.
— Биопсия: удаление клеток или тканей для исследования под микроскопом патологом, чтобы обнаружить раковые клетки. Если патологически измененная область обнаружена во время аноскопии, то может быть проведена биопсия.
Информация, собранная во время исследования, определяющего распространился ли рак в пределах заднего прохода или к другим органам тела, определяет стадию болезни
Важно знать стадию, чтобы запланировать лечение. Следующие исследования могут использоваться для определения стадии рака:
— Компьютерная томография: процедура, при которой делают ряд детальных снимков органов
Снимки сделаны компьютером, связанным с рентгеновским аппаратом. Может быть введено контрастное вещество в вену, или контрастное вещество может приниматься во внутрь, чтобы лучше исследовать органы или ткани, которые под воздействием краски становятся ярче. Для диагностики рака анального канала может быть проведена компьютерная томография таза и брюшной области.
— Рентген груди: рентген органов и костей грудной клетки. Рентгеновские лучи позволяют получить изображения органов тела в виде снимков.
— Эндоанальный или эндоректальный ультразвук: процедура, при которой преобразователь ультразвука вводится в задний проход, прямую кишку и используется, чтобы исследовать ткани внутренних органов.
Лечение рака ануса в клинике Хадасса
Сейчас лечение от описываемого недуга проходит посредством трех главных методов, таких как:
- хирургическое вмешательство;
- лучевая терапия;
- химиотерапия.
В настоящий момент врачи клиники Хадасса все чаще стали использовать комбинированный способ борьбы с раком ануса, сочетающий в себе химиолучевую терапию. Дело в том, что раковые клетки заднего прохода обладают повышенной чувствительностью к ионизирующему излучению, которое позволяет оперативно устранить опухоль, восстановив функцию анального сфинктера. Облучению могут подвергаться промежностные поля или лимфатические узлы паха, если существует воспаление этих областей.
Химиотерапия с помощью внутривенных препаратов дополняет лечебный эффект от радиотерапии, сокращая опухоли наряду с метастазами в лимфатических узлах. Тем не менее, введение сильнодействующих препаратов может вызвать ряд побочных эффектов, в том числе постоянную тошноту, рвоту, утомляемость, сонливость, повышение температуры тела и др. Вот почему выбор дозировки и периода такого лечения осуществляется только после учета общего физического состояния пациента.
Радикальное хирургическое вмешательство применяют, когда у пациента после химиотерапии наблюдается появление рецидивов опухоли, а также возвращение симптоматики рака ануса. Этот же способ прописывают в случае возникновения у больного гнойных или некротических осложнений или ухудшения функции анального канала.
Классификация рака ануса
Рак ануса имеет несколько гистологических форм, это обусловлено разновидностью типов эпителия (переходный, многослойный плоский, железистый в анальных железах и цилиндрический в прямой кишке), которым покрыта анальная область.
- Чаще всего встречается эпидермоидная (плоскоклеточная) форма рака ануса (55% случаев), эта форма развивается из наружных тканей канала заднего прохода, дистальнее ректально-анальной линии. Особенностью данной формы является предрасположенность к изъязвлению в дальнейшем.
- В зоне перехода эпителия из цилиндрического в плоский, проксимальнее ректально-анальной линии, обычно встречается клоакогенный (базалоидный) рак ануса (около 30% случаев).
- Из клеток железистого эпителия анальных желез развивается аденокарцинома (аденогенный рак).
- Мукоэпидермальный рак является примером сочетанного железисто-плоскоклеточного рака заднего прохода.
- Темный цвет опухоли может свидетельствовать о её происхождении из кожи и слизистой, такая опухоль классифицируется как меланома.
Выделены следующие стадии рака ануса: 0, І, ІІ, ІІІА, ІІІВ, IV. При самой тяжелой IV стадии рака обычно наблюдаются метастазы в различные органы и лимфоузлы, как правило, такой процесс необратим и очень редко поддается лечению.
Симптоматика и диагностика.
Даже на ранних стадиях рак анального канала не протекает бессимптомно. Симптомы неспецифичны, часто маскируются под различные доброкачественные заболевания этой области. Такие жалобы как боли, примесь крови в стуле (45%), боль и чувство инородного тела в заднем проходе (20%), анальный зуд сопровождают заболевание практически всегда, однако, обычно расцениваются больными как проявление доброкачественных заболеваний анального канала. Болевой синдром имеет тенденцию к усилению в течение времени, что обусловлено ростом опухоли.
Обязательным условием для установления диагноза рака анального канала является биопсия с последующим гистологическим исследованием, подтверждающим плоскоклеточную форму опухоли. Одним из наиболее информативных и современных методов установления стадии рака анального канала является ультразвуковое исследование специальным ректальным датчиком через задний проход.
Медицинские статьи

Офтальмология является одной из наиболее динамично развивающихся областей медицины. Ежегодно появляются технологии и процедуры, позволяющие получать результат, который еще 5–10 лет назад казался недостижимым. К примеру, в начале XXI века лечение возрастной дальнозоркости было невозможно. Максимум, на что мог рассчитывать пожилой пациент, — это на…
Почти 5% всех злокачественных опухолей составляют саркомы. Они отличаются высокой агрессивностью, быстрым распространением гематогенным путем и склонностью к рецидивам после лечения. Некоторые саркомы развиваются годами, ничем себя не проявляя…
Вирусы не только витают в воздухе, но и могут попадать на поручни, сидения и другие поверхности, при этом сохраняя свою активность. Поэтому в поездках или общественных местах желательно не только исключить общение с окружающими людьми, но и избегать…
Вернуть хорошее зрение и навсегда распрощаться с очками и контактными линзами – мечта многих людей. Сейчас её можно сделать реальностью быстро и безопасно. Новые возможности лазерной коррекции зрения открывает полностью бесконтактная методика Фемто-ЛАСИК.
Каков прогноз реконструктивных операций при атрезии ануса и прямой кишки?
Хорошее удержание кала даже при сильном позыве на опорожнение прямой кишки (вплоть до появления запоров) отмечается у детей, имевших такие аномалии, как прямокишечно-промежностный свищ (ректо-перинальный), низкий прямокишечно-уретральный свищ (ректо-бульбарный) или прямокишечно – преддверновлагалищный свищ (ректо-вестибульрный).
У пациентов с более сложными вариантами аноректальных аномалий, например при ректопростатическом свище, прямокишечно-пузырном свище или клоакальном пороке часто требуется применение программы реабилитационных мероприятий, помогающая детям достичь удержания и стать опрятными.