Сепсис
Содержание:
- Общая информация
- Неонатальный сепсис
- Что такое ВИЧ?
- Как остановить кровь
- Диагностика
- Виды сепсиса
- ЛЕЧЕНИЕ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ.
- Почему дёргается глаз и что с этим делать
- Основные причины
- Как регулярно могут повторяться приступы?
- Как избавиться от миокимии своими силами?
- Лечение сепсиса
- Что такое сепсис?
- ПАТОГЕНЕЗ
- Профессиональная помощь в клинике «Березка»
- Симптомы Отогенного сепсиса:
- Диагностика и клиническое ведение
- Остеомиелит и другие гнойные заболевания
- Признаки болезни
- Почему возникает
- Как диагностируется сепсис?
Общая информация
Сепсис — это опасная для жизни дисфункция внутренних органов, вызванная нарушением регуляции ответа организма на инфекцию (7). Если сепсис не распознать на ранней стадии не обеспечить своевременное лечение, он может вызвать септический шок, полиорганную недостаточность и смерть. Сепсис может быть вызван любым типом инфекционного патогена. Устойчивость к противомикробным препаратам является ведущим фактором, вызывающим отсутствие клинического ответа на лечение и быстрое развитие сепсиса и септического шока. Среди пациентов с сепсисом, вызванным лекарственно-устойчивыми патогенами, наблюдается повышенный риск больничной летальности.
Неонатальный сепсис
При развитии сепсиса у новорождённых (источник — гнойный процесс в тканях и сосудах пуповины — пупочный сепсис) характерны рвота, понос, полный отказ ребёнка от груди, быстрое похудение, обезвоживание; кожные покровы теряют эластичность, становятся сухими, иногда землистого цвета; нередко определяются местное нагноение в области пупка, глубокие флегмоны и абсцессы различной локализации.
К факторам сепсиса у новорождённых относятся:
- Инфекционно-воспалительные заболевания у беременной (пиелонефрит, аднексит, кольпит);
- Признаки инфицирования амниона («грязные» воды, наложения на плаценте);
- Внебольничные роды;
- Инфекции у родильницы (эндометрит, мастит);
- Безводный период в родах > 6 часов.
Если сепсис у новорожденного возникает в течение первых 72 часов жизни, так называемый ранний сепсис, то принято считать, что инфицирование произошло до родов или в родах. Если развитие сепсиса происходит после 3-го дня жизни, то инфицирование ребенка было возможно как в родах, так и уже после рождения.
Что такое ВИЧ?
- Подробности
- Создано 30.11.2020 15:30
ВИЧ (Вирус Иммунодефицита Человека) — один из самых опасных для человека вирусов. Он поражает иммунную систему, основная задача которой — защищать наш организм от инфекций.
Через несколько недель после инфицирования развивается симптоматика болезни — повышается температура, увеличиваются лимфатические узлы, появляются боль в горле, красные пятна на коже, понос. Непонятное недомогание быстро проходит, а иногда слабовыраженные признаки болезни и вовсе остаются незамеченными.
Несколько лет вирус ведет «тихую» жизнь, не «досаждая» человеку. Но все это время он неустанно разрушает иммунную систему, размножаясь за счет ее основных клеток — лимфоцитов. Внешне ВИЧ-инфекция может проявляться только увеличением лимфатических узлов.
В чем розница между ВИЧ-инфекцией и СПИДом?
СПИД (Синдром Приобретенного Иммунодефицита) — это конечная и самая тяжелая стадия развития ВИЧ-инфекции. Разрушительное влияние, которое ВИЧ оказывает на иммунную систему человека в течение нескольких лет, приводит к развитию иммунодефицита. А это означает, что любые инфекции, вирусы и болезни больше не встречают «отпора» на своем пути, и организм уже не в силах бороться с ними. У больного СПИДом развивается множество тяжелых болезней, от которых он в конечном итоге погибает.
Как передается ВИЧ-инфекция?
У ВИЧ-инфицированного человека концентрация вируса наиболее высока в крови, лимфе, сперме, вагинальном секрете и грудном молоке. Поэтому ВИЧ-инфекцией можно заразиться:
- при половых контактах без использования презерватива;
- при использовании шприца (иглы, раствора), которым пользовался ВИЧ-инфицированный;
- при переливании заражённой крови;
- при родах — ребёнок может заразиться от матери;
- при кормлении ребенка грудью, если мать — носитель вируса.
В слезах, слюне, поте, моче, рвотных массах, выделениях из носа ВИЧ содержится в очень низкой, недостаточной для заражения концентрации.
Как НЕ передается ВИЧ-инфекция?
- при рукопожатии и прикосновении;
- при поцелуе;
- при пользовании одной посудой;
- при кашле или чихании;
- через постельное бельё или другие личные вещи;
- при пользовании общественным туалетом;
- через укусы насекомых.
Как избежать заражения ВИЧ?
Несмотря на все большее расширение эпидемии ВИЧ, заражения можно избежать. Правила профилактики просты, но надежны. Чтобы полностью предохранить себя от заболевания, достаточно:
- пользоваться презервативами при половых контактах;
- пользоваться стерильными медицинскими инструментами.
Вероятность рождения здоровых детей у ВИЧ-инфицированных матерей значительно возрастает, если во время беременности женщины проходят лечение.
Зачем мне нужно знать, есть ли у меня ВИЧ?
- Чтобы снять тревогу после ситуации, опасной в плане заражения ВИЧ;
- Чтобы не заразить близких и любимых Вам людей;
- Чтобы быть более внимательным к своему здоровью, так как любое заболевание на фоне ВИЧ-инфекции протекает тяжелее и требует специального лечения. Особенно это относится к инфекциям, передающимся половым путем, вирусным гепатитам, туберкулезу и другим заболеваниям;
- Чтобы вовремя начать применять специальные препараты, останавливающие развитие болезни, и не допустить развитие СПИДа;
Раннее выявление ВИЧ-инфекции позволяет своевременно начать лечение и значительно улучшить прогноз жизни ВИЧ-инфицированного человека.
Как остановить кровь
Многие пациенты попросту не понимают всю сложность экстракции зуба мудрости и когда после процедуры случается кровотечение, они не знают каким способом остановить кровь. Если в течение нескольких часов из десны просачивается кровь, то можно обратиться к стоматологу или же попытаться в домашних условиях остановить ее самостоятельно.
Первая помощь марлевыми тампонами
Сразу после выдергивания зуба стоматолог промывает лунку, обрабатывает ее антисептическим раствором и прикладывает марлевый тампон. Уже через 15 минут его нужно сплюнуть. Если этого не сделать, то по истечении получаса в скопившейся на тампоне крови размножаются бактерии, а это повышает риски воспалительного процесса.
Когда после сплевывания тампона кровоточивость продолжается, то следует сделать новый тампон из стерильного бинта или марли, наложить его на десны, сильно зажать зубы и держать примерно 20 минут. Если в полости рта далее скапливается кровь, то процедуру с тампоном можно повторить, только теперь уже его нужно немножко смочить в растворе Мирамистина или перекиси водорода.
Домашние средства
Если после того как у стоматолога проведено удаление зуба мудрости кровь не останавливается, то можно использовать холодный компресс. К щеке нужно приложить на несколько минут бутылку с холодной водой или же завернутый в ткань кусочек льда. Холод хорошо утоляет боль, уменьшает отечность и способствует скорейшему образованию кровяного сгустка.
Чайная заварка обладает хорошими дубильными свойствами. Чтобы остановить кровотечение, в место где вырван зуб можно приложить предварительно намоченный и охлажденный пакетик черного чая на 10 минут. Только нельзя прикладывать горячий пакетик, поскольку уже образовавшийся сгусток может растаять.
Медикаментозные препараты
Когда после удаления зуба десна кровоточит, то стоит приобрести в аптеке гемостатические препараты, например, Дицинон или Этамзилат. Уже через 20 минут после приема таблетки начинают действовать, но полный эффект наблюдается по миновании нескольких часов.
При наличии выраженных болевых ощущений можно принять обезболивающее средство. Если после посещения врача диагностирован воспалительный процесс, то здесь не обойтись без курса антибиотиков, только назначить конкретный препарат должен специалист.
Чтобы не раздражать еще больше десны, то на ранку можно накладывать специальные гемостатические губки. Они прекрасно нормализуют свертываемость, оказывают противомикробное воздействие и останавливают кровь.
Диагностика
Фото: vokrugsveta.ua
Во время осмотра пациента отмечается высокая температура тела, снижение артериального давления, увеличение частоты сердечных сокращений и увеличение частоты дыхания.
В общем анализе крови обнаруживается увеличение лейкоцитов (со сдвигом лейкоцитарной формулы влево), повышение СОЭ, в некоторых случаях отмечается пониженное содержание тромбоцитов. В общем анализе мочи можно обнаружить белок, лейкоциты или эритроциты
В биохимическом анализе крови особое внимание обращают на возможное увеличение билирубина, мочевины, мочевой кислоты и снижение ионов (кальция и хлора)
Перечисленные изменения в общих анализах могут соответствовать и другим патологическим процессам, протекающих в организме человека, именно поэтому важно согласовывать их результаты с клинической картиной и другими результатами обследования
Наиболее специфическим лабораторным показателем, указывающим на наличие у человека сепсиса, является определение в крови содержания прокальцитонина. Прокальцитонин является предшественником гормона щитовидной железы – кальцитонина. В норме прокальцитонин обнаруживается в плазме крови в минимальном количестве, а именно его концентрация составляет менее 0,05 нг/мл. При наличии выраженного инфекционного процесса в организме происходит выработка кальцитонина не только клетками щитовидной железы, но также и клетками других внутренних органов, например, печени, легких, поджелудочной железы. В этом случае происходит увеличение содержания прокальцитонина в плазме крови. Научно доказано, что уровень прокальцитонина в плазме крови прямо пропорционален степени выраженности воспалительного процесса в организме. Так, например, при локальном воспалении (ангине, гайморите и т.д.) наблюдается незначительное отклонение содержания прокальцитонина от нормальных значений, однако при тяжелых системных инфекциях содержание в крови прокальцитонина резко возрастает.
Для обнаружения бактерий в крови выполняется посев крови на стерильность. В норме кровь человека стерильна, то есть не содержит микроорганизмов, что нарушается при сепсисе
Чтобы получить корректный результат, важно произвести забор материала для исследования до назначения антибактериальных средств. Для исследования набирается кровь из разных вен, объем которой составляет 10 мл у взрослых и 5 мл у детей, и направляется в лабораторию
Перед отправкой материала обязательно следует поставить маркировку на пробирки, контейнеры, флаконы и транспортные среды с указанием данных пациента, даты и времени взятия материала. В лаборатории выполняется посев крови на питательные среды, что позволяет выявить возбудителя сепсиса, а также определить его чувствительность к определенным группам антибактериальных средств, что особенно важно для назначения корректного лечения. В среднем результаты исследования становятся известны спустя 5 – 7 дней. При необходимости назначается ПЦР-диагностика, позволяющая в короткий срок выявить возбудителя сепсиса. ПЦР (полимеразная цепная реакция) – высокоспецифичный лабораторный метод исследования, основанный на идентификации генетического материала микроорганизма. Постановка реакции производится в течение 2 – 4 часов, то есть вся процедура, включающая в себя забор материала и его исследование, занимает не больше одного дня.
Для выявления источника развития сепсиса могут назначаться инструментальные методы диагностики, например, ультразвуковое исследование, эндоскопическое исследование, рентгенологическое исследование и другие.
Виды сепсиса
В зависимости от времени течения
- Молниеносный (острейший). Все симптомы возникают и нарастают очень быстро. Сильно нарушается работа внутренних органов. Состояние пациента быстро ухудшается. Уже через 1-2 дня может наступить смерть.
- Острый. Симптомы нарастают медленнее заболевание продолжается до 6 недель.
- Подострый. Протекает, как правило, от 6 недель 3-4 месяцев.
- Рецидивирующий. Продолжается до полугода и дольше. На смену улучшению состояния пациента приходят новые обострения – болезнь протекает волнообразно.
- Хрониосепсис (хронический сепсис). Продолжается длительно, в течение нескольких лет. Имеется очаг воспаления, который длительное время никак не заживает. Снижаются защитные силы организма.
В зависимости от изменений, происходящих в организме
- Септицемия – состояние, при котором нарушается общее состояние организма, в нем возникает системная воспалительная реакция, но нет очагов гнойного воспаления во внутренних органах. Эта форма чаще всего протекает остро или молниеносно.
- Септикопиемия – форма сепсиса, при которой в разных органах образуются гнойники.
- Септический эндокардит – разновидность септицемии, при которой очаг воспаления находится на поверхности клапанов сердца.
В зависимости от источника инфицирования
- Внебольничный – заражение произошло вне стен больницы.
- Внутрибольничный – заражение произошло в больнице после перенесенной операции, инъекции, родов, аборта, различных врачебных манипуляций.
ЛЕЧЕНИЕ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ.
Стационарное лечение является единственным вариантом для животных с сепсисом. При подозрении на септический шок проводят реанимационные мероприятия. Необходимо обеспечить регидратацию (восстановление объема жидкости), обезболивание пациентов, оксигенотерапию, парентеральное и/или энтеральное питание, адекватное обезбливание. После стабилизации общего состояния животного требуется ликвидация первичного очага путем эвакуации гнойного содержимого или полным его иссечением (рис. 10).
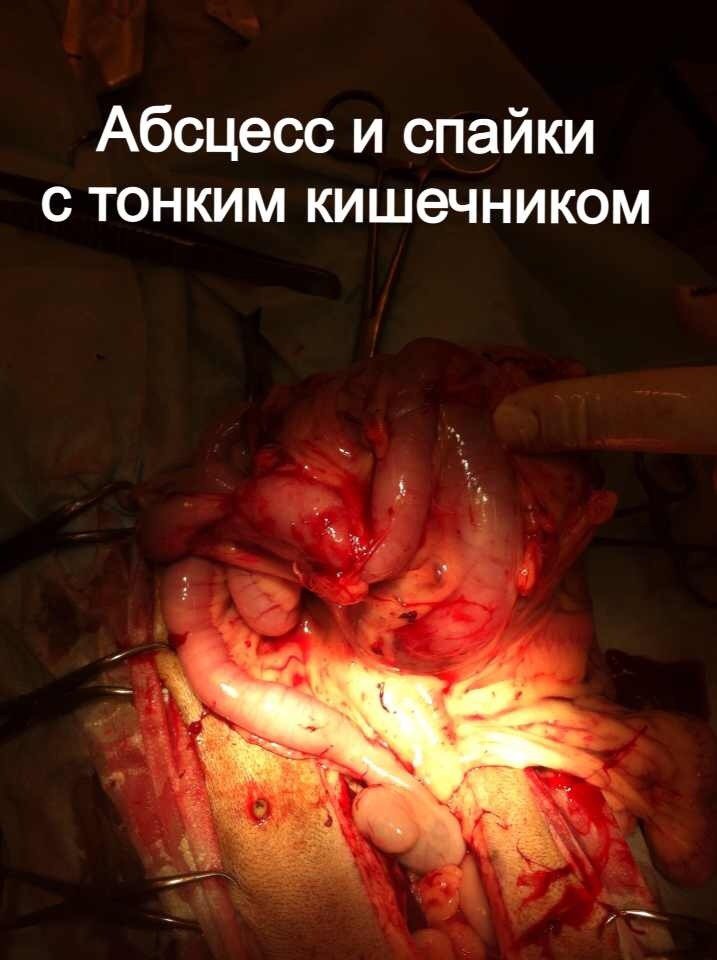

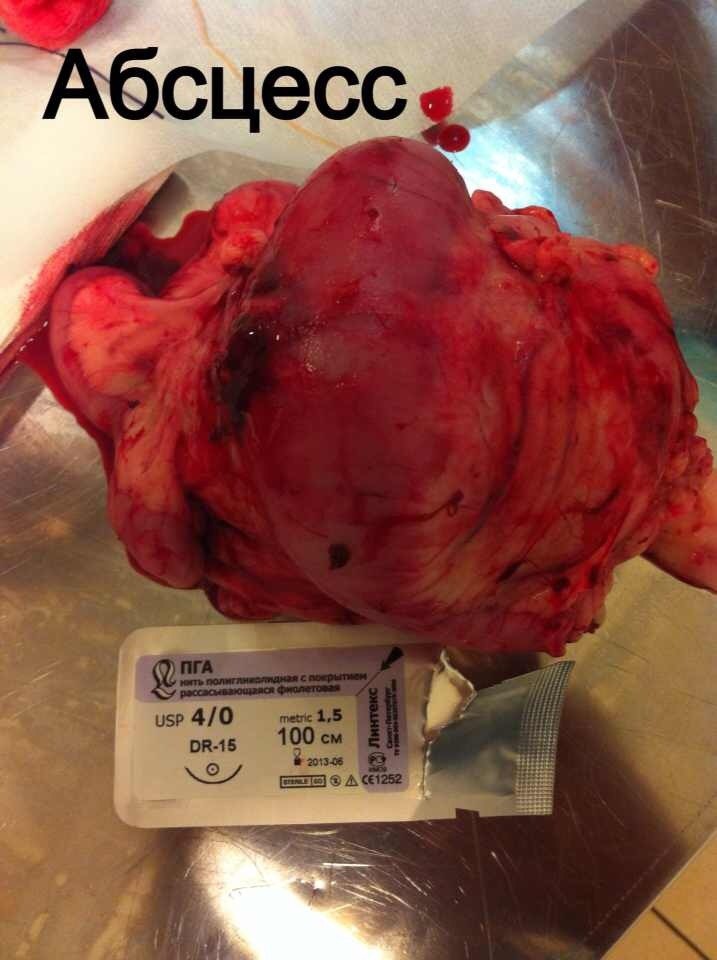
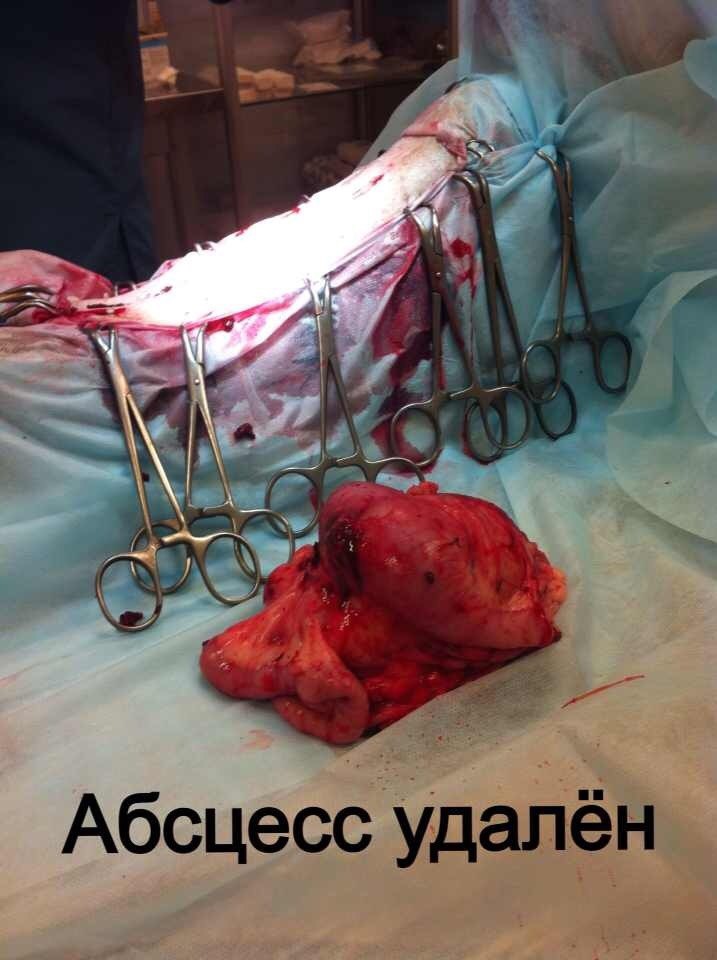
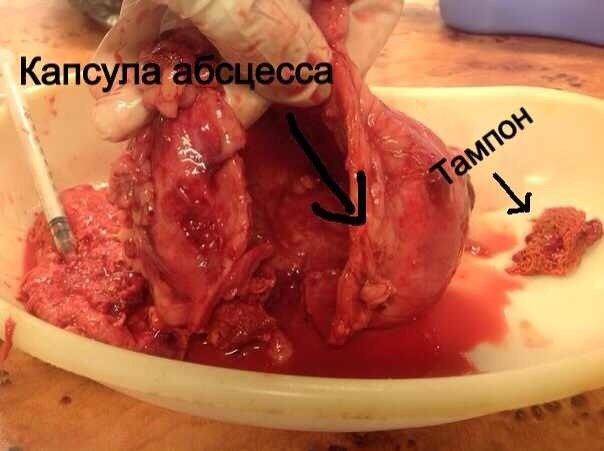
При подозрении на септическое состояние, нередко приходится сначала стабилизировать, по возможности, общее состояние животного. При этом практически всегда проводится коррекция системных нарушений.Лечение носит, в основном, этиологический характер. Желательно определить возбудитель и его чувствительность к антибиотикам. Антимикробные средства должны использоваться в максимальных дозах. Применение антибиотиков следует начинать как можно раньше. Желательно учитывать результаты бактериологических исследований, однако результаты бактериологии мы узнаем не ранее чем через 7 дней. При сепсисе это критическая задержка. Поэтому на практике мы часто вынуждены подбирать антибиотики эмпирически.
Для терапии септического шока необходимо использовать антибиотики, которые перекрывают максимальный спектр грамотрицательных микроорганизмов. Комбинация цефтазидима и имипинема эффективны по отношению к синегнойной палочке. Такие препараты как клиндамицин, метронидазол, тикарциллин или имипинем применяются как медикаменты выбора при возникновении резистентного возбудителя к другим антибиотикам. Если из крови высеяны стафилококки, нужно включать в схему лечения препараты пенициллина.
Лечение гипотонии на первом этапе заключается в адекватности внутрисосудистого объёма. Инфузионная терапия должна включать изотонические кристаллоиды и синтетические коллоиды. Если нет эффекта – то применяют инотропы (усил. сокр. сердца) и вазоконстрикторные (сосудосуживающие) препараты (мы используем допамин). Коррекцию рвоты производят при помощи препаратов:
- Метоклопрамид 1-2 мг/кг каждые 24 часа внутривенно
- Цизаприд 0,5-1 мг/кг перорально каждые 8 часов (но его сложно найти). Мы чаще всего используем препарат «серения» в дозе 0,1 мл/кг подкожно, каждые 24 часа
При тенденции к кровотечениям используется свежезамороженная плазма.Кортикостероиды (по некоторым данным) снижают реакцию макроорганизма на эндотоксины, способствуют ослаблению лихорадки, но их применение остается спорным.Собакам можно применять лидокаин внутривенно. НПВС не должны применяться пока не будет четкой уверенности в нормальной функции ЖКТ, почек, а проблема с гипотонией не будет окончательно решена.
Белов Михаил Викторович, кандидат ветеринарных наук, хирург-ортопед, травматолог Многопрофильной ветеринарной клиники «Перспектива-вет»
Почему дёргается глаз и что с этим делать
Если ваша работа отнимает много сил и нервов, то наверняка вы замечали, что у вас начал дёргаться глаз — в неврологии такой синдром называется миокимией. При стрессе это обычное дело — однако бывает и так, что спазм длится несколько месяцев и даже не думает проходить.
Это происходит по разным причинам, и в некоторых случаях даже требуется лечение. Поэтому не стоит относиться к глазному тику халатно, особенно если спазм становится сильным. Почему начинает дёргаться глаз и что делать — расскажем подробнее.
Основные причины
-
Банальная усталость. Если вы подолгу работаете за компьютером, в этом нет ничего удивительного — как правило, в таком случае тик проходит через несколько дней после напряжённой работы, стоит лишь позволить себе отдохнуть.
-
Побочные эффекты приёма определённых лекарств — например, веки часто дёргаются из-за употребления антигистаминных и антидепрессантов.
-
Неподходящие контактные линзы. Подобные случаи встречаются куда чаще, чем кажется на первый взгляд — а всё потому, что немногие обращаются к специалисту с просьбой подобрать линзы.
Как регулярно могут повторяться приступы?
В периоды переутомления миокимия может возникать ежедневно и длиться даже в течение нескольких месяцев. Если вы прошли обследование и выявили, что с организмом всё в порядке, то в этом нет ничего страшного — достаточно лишь восстановить силы и больше не перенапрягать зрение так долго.
Совсем другое дело, если появляются иные симптомы: покраснение, слабость, изменения зрения. Это уже указывает не на проблемы с нервной системой, а на какие-либо серьёзные заболевания — и стоит пойти к врачу, чтобы понять, что это за проблема. Временами к тику добавляется ощущение инородного тела в глазу, и тогда посещение офтальмолога тоже обязательно.
Как избавиться от миокимии своими силами?
Если корень проблемы кроется в стрессе и переработках, вы можете и сами сделать так, чтобы глаз перестал дёргаться. Это гораздо проще, чем кажется, пусть тик пропадает и не сразу. Что нужно делать:
-
для начала старайтесь высыпаться — если причина в банальной усталости, это точно поможет;
-
если глаз начал дёргаться, в тот же момент аккуратно помассируйте кожу вокруг него и восстановите нормальное кровообращение;
-
не злоупотребляйте кофе;
-
если глаза начинают дёргаться от слишком яркого света, могут помочь солнечные очки;
-
проводите меньше времени перед компьютером, если есть возможность, и постарайтесь почаще менять деятельность.
Кроме того, временами миокимия — показатель того, что в вашем организме не хватает витаминов. Задумайтесь о покупке комплекса, способного укрепить ваше здоровье, и заботьтесь о себе.
Лечение сепсиса
Комплексное лечение сепсиса
- антибиотикотерапию – применение антибактериальных препаратов, которые уничтожают возбудителя;
- иммунотерапию – применение препаратов, которые повышают защитные силы организма;
- применение лекарственных средств, которые устраняют симптомы сепсиса, нарушения в организме, восстанавливают работу внутренних органов;
- хирургическое лечение – устранение гнойных очагов в организме.
Лечение антибиотиками
Правила антибиотикотерапии при сепсисе
- лечение должно начинаться немедленно, как можно раньше;
- врач выбирает препараты в зависимости от чувствительности возбудителя к тем или иным видам антибиотиков, которая устанавливается во время посева крови;
- обычно назначают 2-3 разных препарата в максимально возможных высоких дозах;
- в среднем антибиотикотерапия может продолжаться от 6 до 10 недель.
В зависимости от возбудителя, при сепсисе могут применяться антибиотики из разных групп:
- пенициллины;
- цефалоспорины;
- аминогликозиды;
- карбапенемы;
- линкозамиды;
- антибиотики из группы левомицетина и пр.
Лечение иммуностимуляторами
- тималин;
- тактивин;
- тимоптин;
- тимактид;
- вилозен;
- миелопид;
- тимоген;
- иммунофан;
- нуклеинат натрия;
- рибомунил;
- бронхо-мунал;
- биостим;
- левамизол и др.
Внутривенные вливания различных растворов при сепсисе (инфузионная терапия)
Цели внутривенного вливания различных растворов при сепсисе
- Увеличение объема крови в организме, благодаря чему восстанавливается нормальное кровообращение.
- Восстановление нормального распределения жидкости в организме.
- Восстановление нормальных физико-химических свойств плазмы (жидкой части крови).
- Улучшение кровотока в мелких сосудах: органы начинают получать с кровью больше кислорода и питательных веществ.
- Выведение из организма токсинов бактерий, воспалительных веществ.
Питание больных
Способы кормления больных сепсисом, не способных принимать пищу самостоятельно
- Через желудочный зонд, который представляет собой трубку, обычно введенную через нос.
- Внутривенно, при помощи специальных растворов.
Другие лекарственные средства, применяемые при сепсисе
- препараты, восстанавливающие функции внутренних органов: сердца, печени, почек и пр.;
- витамины и антиоксиданты;
- обезболивающие препараты;
- препараты для повышения артериального давления;
- препараты, улучшающие кровообращение в мелких сосудах и пр.
Хирургическое лечение
Хирург проводит:
- вскрытие гнойника;
- его очищение от гноя;
- удаление всех нежизнеспособных тканей, которые отравляют организм своими продуктами распада;
- промывание антисептиками, обеспечение оттока содержимого.
Что такое сепсис?
Сепсис — это опасное для жизни заболевание, вызванное реакцией
организма на инфекцию. Ваша иммунная система защищает вас от многих болезней и
инфекций, но она также может войти в режим перегрузки в ответ на инфекцию.
Сепсис развивается, когда химические вещества, выделяемые иммунной
системой в кровоток для борьбы с инфекцией, вызывают воспаление по всему телу.
Тяжелые случаи сепсиса могут привести к септическому шоку, который является
показанием к неотложной медицинской помощи.
По данным Центров по контролю и профилактике заболеваний США (CDC), ежегодно происходит более 1,5 миллиона случаев сепсиса. Этот тип инфекции убивает более 250 000 американцев в год (при населении более 300 миллионов человек).
ПАТОГЕНЕЗ
Первым звеном патогенеза инфекционного процесса является проникновение возбудителя в ткани. Это явление носит название инфицирование. Оно может быть экзогенным и эндогенным. В первом случае возбудитель проникает из окружающей среды, во втором микроорганизм уже находился в организме, например, в просвете полого органа. Место внедрения микроорганизмов называется входными воротами инфекции, а развивающийся воспалительный процесс — местной хирургической инфекцией. Проникновение возбудителей в ткани не всегда вызывает инфекционный процесс, так как они в большинстве случаев погибают в результате воздействия защитных сил макроорганизма. Вероятность развития патологического процесса повышается при создании в месте внедрения благоприятных условий и питательной среды (омертвевших тканей, излившейся крови, инородных тел, ран, карманов). При местной хирургической инфекции патологический процесс ограничен местным локальным воспалением (например, в виде абсцесса или флегмоны). В норме генерализации возбудителей из местного очага по организму не происходит. Одним из видов защитной реакции организма на длительно протекающую местную хирургическую инфекцию являются свищи.
Свищ – это узкий патологический канал, который в данном случае, соединяет местный гнойно-воспалительный или гнойно-некротический процесс в тканях или в анатомических полостях организма с внешней средой. А вот при снижении защитных сил организма возникает распространение возбудителей из местного очага по всему организму, что приводит к развитию общей хирургической инфекции, которая проявляется в виде сепсиса.
Сепсис — трудно обратимый инфекционно-токсический процесс, сопровождающийся глубокими нервнодистрофическими изменениями в органах, тканях и резким ухудшением всех функций организма, возникших вследствие интоксикации и генерализации возбудителя из первичного инфекционного очага.Возникновение сепсиса обусловлено как свойствами самого возбудителя (количество возбудителя превышает возможности организма к его локализации), так и состоянием макроорганизма (недостаточностью различных факторов иммунитета).В том случае, когда защитные силы организма снижены изначально, то клинические признаки местной хирургической инфекции могут быть не выражены или выражены слабо, что приводит к быстрому развитию сепсиса, минуя период местной локальной инфекции (например, у человека при СПИДе)
Профессиональная помощь в клинике «Березка»
Врач-стоматолог в клинических условиях останавливает кровотечение несколькими способами в зависимости от тяжести состояния и индивидуальных особенностей пациента. Следует заметить, что каждый из способов будет эффективным только при своевременном обращении за врачебной помощью.
Наложение швов
Поверх лунки перевязывается поврежденный сосуд или прошиваются мягкие ткани. Боа метода останавливают кровоточивость с одинаковой эффективностью.
Электрокоагуляция
Манипуляция проводится под местной анестезией. Прибегают к такой процедуре если повреждено несколько капилляров. Проводится рассечение тканей с помощью специального инструмента, после чего выполняется спаивание их, способствующие быстрому заживлению раны.
Применение фибринной пленки
На место, в котором удален зуб накладывается фибринная пленка. Кроме кровоостанавливающего эффекта пленка также оказывает противовоспалительное, обеззараживающее и заживляющее воздействие
Тампонирование
В данном случае стоматолог использует йодоформную турунду. В лунку вводится аналогично марлевому тампону, но на большую глубину.
Гемостатическая трубка
Способ актуален для пациентов, страдающих от повышенного давление. Трубка аккуратно вставляется в лунку и выдерживается до приведения АТ к норме.
Также можно использовать желатиновые и коллагеновые губки для остановки крови.
Решение о необходимости дополнительных лечебных процедур стоматолог принимает по результатам обследования состояния раны после экстракции.
Симптомы Отогенного сепсиса:
Течение отогенного сепсиса очень тяжелое. У ребенка внезапно резко повышается температура, она достигает 39-40 °С, но держится недолго, иногда несколько часов, затем снижается до 37-37,5 °С, что сопровождается обильным проливным потом и ознобом. Температура иногда бывает постоянно высокой, достигая 39-40 °С.Лицо ребенка приобретает землистый цвет, склеры желтушны, язык сухой, обложен белым налетом, пульс частый, нитевидный, печень и селезенка увеличены, в легких выслушиваются влажные хрипы, при перкуссии иногда определяются участки притупления.Имеются и симптомы, связанные с повышением внутричерепного давления: тошнота, рвота, головная боль.Местных симптомов, помогающих диагностике, немного. Ребенок обычно склоняет голову в сторону больного уха. Пальпаторно определяется болезненность по переднему краю грудиноключично-сосцевидной мышцы, там, где проецируется внутренняя яремная вена, иногда здесь же определяется затвердение (симптом «шнура»).
Диагностика и клиническое ведение
Чтобы выявить сепсис на ранних этапах и своевременно организовать его надлежащее клиническое ведение, крайне важно распознать и не игнорировать перечисленные выше признаки и симптомы, а также выявить определенные биомаркеры (в частности прокальцитонин). На этапе после раннего выявления важное значение имеют диагностические процедуры, помогающие выявить возбудитель вызвавшей сепсис инфекции, поскольку от этого зависит выбор целенаправленного противомикробного лечения
Устойчивость к противомикробным препаратам (УПП) может препятствовать клиническому ведению сепсиса, поскольку оно нередко требует подбора антибиотика эмпирическим путем. Поэтому необходимо понимать эпидемиологические параметры распространения УПП в данных условиях. После определения источника инфекции важнейшей задачей является его ликвидация, например, путем дренирования абсцесса.
На раннем этапе ведения сепсиса важное значение также имеет инфузионная терапия для нормализации объема циркулирующей жидкости. Кроме того, для улучшения и поддержания перфузии тканей может потребоваться применение сосудосуживающих препаратов. Дальнейшие мероприятия по правильному ведению сепсиса выбираются исходя из данных повторных обследований и диагностических мероприятий, включая контроль основных показателей жизнедеятельности пациента.
Остеомиелит и другие гнойные заболевания
Если в процессе вырывания зуба в лунку попадет инфекция, либо уже после операции в ней не сформируется кровяной сгусток, но вредоносные бактерии легко могут спровоцировать воспаление в периодонтальных и костных тканях челюсти. Это воспаление постепенно будет развиваться и со временем станет гнойным. Воспаления челюсти легко переходят на соседние органы, а также вызывают постепенно расплавление и замещение костной ткани, что еще больше ослабляет челюсть.
ВАЖНО: Гнойные воспаления ухудшают общее самочувствие, могут спровоцировать серьезные заболевания зубов и челюстей, а при полном игнорировании даже приводят к летальному исходу. К счастью, вовремя замеченные, они лечатся не слишком сложно – требуется вскрыть воспалительный очаг и провести противовоспалительную терапию
Иногда необходимо несколько курсов для полного устранения заболевания. Иногда расплавленную кость и удаленную гранулированную ткань требуется заменять костными материалами
К счастью, вовремя замеченные, они лечатся не слишком сложно – требуется вскрыть воспалительный очаг и провести противовоспалительную терапию. Иногда необходимо несколько курсов для полного устранения заболевания. Иногда расплавленную кость и удаленную гранулированную ткань требуется заменять костными материалами.
Признаки болезни
Клиническое течение сепсиса может быть молниеносным (бурное развитие проявлений в течение 1-2 суток), острым (до 5—7 суток), подострым и хроническим. Нередко наблюдаются атипичность или «стертость» его симптомов (так, и в разгар болезни может не быть высокой температуры), что связано как со значительным изменением болезнетворных свойств возбудителей в результате массового применения антибиотиков, так и в результате угнетения иммунитета макроорганизма по многим причинам. Сепсис может протекать с образованием местных гнойников в различных органах и тканях (занос инфекции из первичного очага) — т. н. септикопиемия, при которой течение сепсиса зависит от расположения гнойников (например гнойник в мозге с соответствующими неврологическими расстройствами), и без метастатических гнойников — т. н. септицемия, нередко с более бурным течением, резко выраженными общими симптомами.
При диагностике различают:
- Синдром системной воспалительной реакции. Характеризуется изменением температуры тела (как в сторону повышения, более 38 °C, так и в сторону понижения — ниже 36 °C), учащенным сердцебиением (более 90 ударов в минуту) и дыханием (более 20 вдохов в минуту), изменением количества лейкоцитов в крови (менее 4×109 или более 12×109 клеток на литр крови).
- Сепсис. При тех же симптомах, что и в случае системного воспалительного синдрома, в одной из стерильных в норме тканей (в крови, цереброспинальной жидкости, в моче…) обнаруживают один из известных патогенов, выявляют признаки перитонита, пневмонии, пурпуры и других местных воспалительных процессов.
- Тяжёлый сепсис. Характеризуется так же, как обычный сепсис, но с гипотензией, гипоперфузией или дисфункцией отдельных органов.
- Септический шок. Наиболее тяжёлое состояние, после которого у каждого второго больного из-за нарушения кровоснабжения органов и тканей наступает смерть. Определяется теми же симптомами, что и сепсис, когда интенсивные реанимационные мероприятия не приводят к нормализации кровотока и уровня артериального давления. Другими признаками септического шока являются замедление образования мочи и спутанность сознания.
В феврале 2016 года понятия и диагностические критерии сепсиса были пересмотрены. Понятие синдрома системной воспалительной реакции и тяжёлого сепсиса признаны неактуальными, понятиям сепсиса и септического шока даны новые определения.
Для выявления и диагностики сепсиса рекомендовано[кем?] использовать шкалы SOFA и qSOFA.
Почему возникает
Возникновение сепсиса вызывают микроорганизмы. Это и паразиты, и грибы, и бактерии, и вирусы, в большинстве случаев приникающие в организм из внешней среды.
Иногда сепсис развивается от естественной флоры организма, происходит это обычно при чрезвычайно сниженном иммунитете.
Не стоит думать, что сам факт проникновения инфекции в наш организм инициирует сепсис. Существуют дополнительные факторы, приводящие к генерализации данного процесса.
Здесь мы говорим, прежде всего, о группе риска:
- Возраст 75+;
- Травмы;
- Ожоги;
- Алкоголизм;
- Наркомания;
- Заболевания хронического характера;
- Проведенные операции;
- Наличие инвазивных устройств;
- Длительное лечение в клинике;
- Сбой системы иммунитета, вследствие заболеваний или проведенной химиотерапии;
- Беременность, роды.
Как диагностируется сепсис?
Если у вас есть симптомы сепсиса, врач назначит анализы, чтобы поставить
диагноз и определить степень вашей инфекции.
Одним из первых тестов является анализ крови. Ваша кровь проверяется
на наличие осложнений, таких как:
- инфекционное заболевание
- проблемы со свертыванием
- нарушение функции печени или почек
- уменьшенное количество кислорода
- дисбаланс в минералах, называемых электролитами, которые влияют на количество воды в вашем теле, а также на кислотность вашей крови
В зависимости от ваших симптомов и результатов анализа крови врач
может назначить другие анализы, в том числе:
- анализ мочи (для проверки на наличие бактерий в вашей моче)
- анализ секреции раны (для проверки открытой раны на наличие инфекции)
- анализ выделения слизи (для выявления микробов, вызывающих инфекцию)
Если ваш врач не может определить источник инфекции с помощью
вышеуказанных тестов, он может заказать внутреннее обследование вашего тела,
используя один из следующих механизмов:
- рентген для просмотра легких
- КТ для просмотра возможных инфекций в аппендиксе, поджелудочной железе или области кишечника
- УЗИ для просмотра инфекций в желчном пузыре или яичниках
- МРТ-сканирование, которое может выявить инфекции мягких тканей







