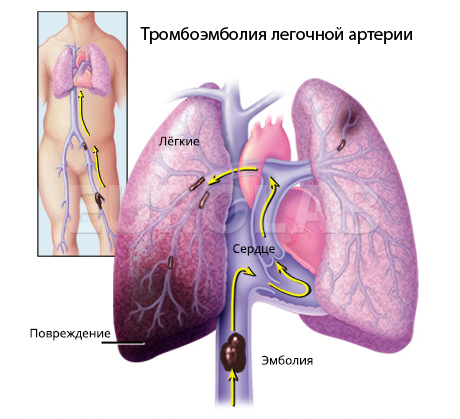
Тромбоз глубоких вен
Содержание:
- Причины тромбофлебита
- Лечение тромбоэмболия легочной артерии
- Диагностика и лечение тромбофлебита и тромбоза в «МедикСити»
- Диагностика тромбоэмболии легочной артерии
- Группы риска
- Диагностика
- Наши врачи
- Лечение ТЭЛА
- Наши услуги в флебологии
- Часто задаваемые вопросы наших пациентов в интернете о посттромбофлебитическом синдроме
- КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
- Передозировка антикоагулянтов
- Диагностика
Причины тромбофлебита
Среди основных причин заболевания выделяют следующие:
- травма венозной стенки (например, при катетеризации вены)
- наследственная и приобретенная склонность к образованию тромбов (коагулопатии или тромбофилические состояния)
- замедление тока крови по венозным сосудам, приводящее к венозному застою (например, вследствие варикозной болезни)
- воспалительный процесс (местный и\или общий), ряд заболеваний и приём некоторых препаратов и др.
Основные симптомы тромбофлебита
Болезненность, уплотнение, покраснение кожи по ходу пораженной вены являются основными признаками заболевания.
Для острого тромбофлебита характерны местный отек конечности и повышение температуры. При тромбофлебите поверхностных вен вышеописанные признаки могут проявляться постепенно, нарастая в течение нескольких дней.
Лечение тромбоэмболия легочной артерии
Терапевтические мероприятия зависят от размера и расположения тромба. Если размер кровяного сгустка небольшой, а проблема диагностирована своевременно, возможно консервативная тактика ведения.
Есть препараты, которые способны растворять сгустки ─ антикоагулянты,тромболитики.
Гепарин и Варфарин разжижают кровь и предотвращают образование новых сгустков. Тромболитики ускоряют распад тромба, они применяются только по строгим показаниям, так как побочным эффектом может присоединиться кровотечение.
Для ликвидации крупного тромба может потребоваться хирургическое вмешательство. Особенно это актуально для тех сгустков, которые ограничивают поступление крови в сердце или легкое.
Ряд хирургических вмешательств при тромбообразовани включает следующие манипуляции:
- установка специального фильтра в нижнюю полую вену для предотвращения перемещения тромба из ноги в легкое;
- удаление сгустка с помощью катетера;
- открытое хирургическое вмешательство.
После лечения по поводу ТЭЛА переходят к устранению основной причины, чаще, это тромбоз глубоких вен. Врачи рекомендуют длительный прием антикоагулянтов для предотвращения тромбообразования и ношение компрессионных чулок.
ТЭЛА – распространенное и потенциально смертельное заболевание. Большинство пациентов погибает в первые часы после закупорки легочной артерии. Как причина внезапной смерти, ТЭЛА уступает только внезапной коронарной смерти.
У выживших пациентов рецидив тромбоэмболии можно предотвратить с помощью хирургии и профилактического лечения. Если этого не сделать, то примерно 35% пациентов умирают от последующего эмболического эпизода.
| Заболевания, осложнения и методы лечения во флебологии | |
|---|---|
| Заболевания | Варикозная болезнь • Венозная недостаточность • Клапанная недостаточность • Тромбофлебит |
| Осложнения | Тромбоэмболия легочной артерии • Трофическая язва |
| Препараты | Γ-Бензопироны • Бифлавоноиды • Сапонины • Растительные экстракты • Синтетические препараты • Комбинированные препараты |
| Малоинзвазивные методы лечения | Foam-form терапия • Компрессионная терапия • Микросклеротерапия • Прессотерапия • Эхотерапия |
| Хирургические методы лечения | Веносечение по Троянову • Комбинированная венэктомия • Лазерная эндоваскулярная облитерация • Минифлебэктомия • Сосудистая хирургия • Флебэктомия |
|
Диагностика и лечение тромбофлебита и тромбоза в «МедикСити»
В клинике «МедикСити» Вам помогут при любых имеющихся у Вас проблемах с сосудами-венами и артериями. Наши специалисты владеют всеми консервативными и хирургическими методиками для лечения сосудистых заболеваний, мы работаем на лучшем в своем классе оборудовании.
1
МРТ в МедикСити
2
УЗИ сосудов в МедикСити
3
Консультация флеболога в МедикСити
«Золотым стандартом» диагностики тромбофлебита являются ультразвуковые методы диагностики (допплерография и дуплексное ангиосканирование вен). При необходимости могут быть назначены МРТ или рентгенография сосудов, а также другие исследования. Программу обследования индивидуально подбирает врач-флеболог во время консультации.
Способ лечения тромбофлебита, в зависимости от состояния пациента, определяет врач-флеболог. Лечение может быть как консервативным (применяется в большинстве случаев), так и хирургическим.
Консервативное лечение включает в себя особый двигательный режим (с бинтованием пораженной конечности с помощью эластичных бинтов), прием антикоагулянтов, сосудистых препаратов, антибиотиков и др. Обязательный пункт в схеме лечения – компрессионная терапия (причем компрессионное белье должно быть качественным, подобранным индивидуально).
Хирургическое лечение (флебэктомия) позволяет сократить сроки лечения и, как правило, оказывается наиболее результативным. Назначают его не всем и только по данным комплексного обследования.
Поскольку в большинстве случаев тромбофлебит — это следствие запущенного варикоза, то после операции потребуется комплексное лечение варикозного расширения вен.
Диагностика тромбоэмболии легочной артерии
Исследования, которые применяются для диагностики тромбоэмболии легочной артерии
| Название исследования | Описание |
| Электрокардиография (ЭКГ) | Электрокардиография представляет собой регистрацию электрических импульсов, возникающих во время работы сердца, в виде кривой.Во время ЭКГ можно выявить следующие изменения:
Аналогичные изменения могут быть выявлены и при других заболеваниях, например, при воспалении легких и во время тяжелого приступа бронхиальной астмы. Иногда на электрокардиограмме больного с тромбоэмболией легочной артерии вообще отсутствуют какие-либо патологические изменения. |
| Рентгенография грудной клетки | Признаки, которые можно выявить на рентгенограммах:
|
| Компьютерная томография (КТ) | При подозрении на тромбоэмболию легочной артерии проводится спиральная КТ-ангиография. Пациенту вводят внутривенно контрастный препарат и проводят сканирование. При помощи этого метода можно точно определить местоположение тромба и пораженную ветвь легочной артерии. |
| Магнитно-резонансная томография (МРТ) | Исследование помогает визуализировать ветви легочной артерии и обнаружить тромб. |
| Ангиопульмонография | Рентгенконтрастное исследование, во время которого в легочную артерию вводится раствор контрастного вещества. Ангиопульмонография считается «золотым стандартом» в диагностике тромбоэмболии легочной артерии. На снимках видны прокрашенные контрастом сосуды, и один из них резко обрывается – в этом месте находится тромб. |
| Ультразвуковое исследование сердца (эхокардиография) | Признаки, которые можно выявить при ультразвуковом исследовании сердца:
|
| Ультразвуковое исследование вен | Ультразвуковое сканирование вен помогает выявить сосуд, который стал источником тромбоэмболии. При необходимости можно дополнить УЗИ допплерографией, которая помогает оценить интенсивность кровотока. Если врач надавливает ультразвуковым датчиком на вену, а она не спадается, то это является признаком того, что в ее просвете находится тромб. |
| Сцинтиграфия | При подозрении на тромбоэмболию легочной артерии проводится вентиляционно-перфузионная сцинтиграфия.Информативность этого метода составляет 90%. Его применяют в случаях, когда у больного имеются противопоказания к проведению компьютерной томографии. Сцинтиграфия выявляет участки легкого, в которые поступает воздух, но при этом в них нарушен приток крови. |
| Определение уровня d-димеров | D-димер – вещество, которое образуется при распаде фибрина (белка, играющего ключевую роль в процессе свертывания крови). Повышение уровня d-димеров в крови свидетельствует о недавнем образовании тромбов. Повышение уровня d-димеров выявляется у 90% пациентов с ТЭЛА. Но оно также обнаруживается при ряде других заболеваний. Поэтому нельзя полагаться только на результаты этого исследования. Если уровень d-димеров в крови в пределах нормы, то зачастую это позволяет исключить тромбоэмболию легочных артерий. |
Группы риска
Повышенному риску развития ТГВ и ТЭЛА подвержены:
- больные варикозом: при варикозной болезни глубокие вены на ногах расширяются, кровь в них застаивается, что ведет к образованию тромбов;
- пациенты после операций, особенно больших операций на ногах (протезирование, переломы): когда человек долго лежит без движения, кровь плохо циркулирует, и опять же образуются тромбы — поэтому в качестве профилактики таким больным обязательно прописывают лекарства, разжижающие кровь — антикоагулянты;
- люди, которые ведут малоподвижный образ жизни: много ездят в машине, весь день сидят за компьютером или долго стоят без движения — у них затрудняется венозный отток, а иногда вены просто перекрываются механически;
- люди с предрасположенностью к тромбообразованию из-за болезней крови;
- женщины в положении: тромбоз глубоких вен чаще развивается во второй половине беременности;
- онкобольные;
- люди, что принимают гормональные препараты (например, оральные контрацептивы);
- люди, страдающие ожирением;
- люди с тромбофилией, то есть состоянием при котором нарушена свертываемость крови и есть врожденная предрасположенность к формированию тромбов.
Диагностика
Лечение тромбоэмболии лёгочной артерии назначается после проведения тщательной диагностики, которая направлена на:
- определение местонахождения тромба;
- оценку степени поражения;
- диагностика нарушений движения крови по сосудам;
- выявление источника заболевания.
Диагностические исследования проводятся при помощи:
- ультразвукового дуплексного сканирования вен нижних конечностей;
- электро- и эхокардиографии;
- рентгенографии грудной клетки;
- лабораторных исследований (определение уровня D-димера);
- контрастной флебографии;
- компьютерной ангиопульмонографии;
- мультиспиральной ();
- сцинтиграфии лёгких.
На основании этих результатов обследования и осмотра больного хирург-флеболог ставит диагноз и составляет план лечения.
Наши врачи
Константинова Галина Дмитриевна
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук, профессор
Записаться на прием
Дроздов Сергей Александрович
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук
Стаж 47 лет
Записаться на прием
Малахов Юрий Станиславович
Врач — сердечно-сосудистый хирург, флеболог, Заслуженный врач РФ, доктор медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием
Лечение ТЭЛА
Больные с подозрением на тромбоэмболию лёгочной артерии срочно госпитализируются в отделение интенсивной терапии. Их лечение проводится при помощи консервативных и хирургических методик. Последние применяются в следующих случаях:
- при поражении 50% и более объёма сосудистого русла лёгких;
- при наличии противопоказания к проведению тромболитической терапии.
Хирургические методики включают в себя:
- проведение тромбэктомии из лёгочной артерии;
- установку кава-фильтра в нижнюю полую вену.
Консервативная терапия предусматривает:
- эластическую компрессию;
- использование тромболитических препаратов, которые позволяют растворять тромбы;
- искусственную вентиляцию лёгких;
- применение антикоагулянтов;
- использование для поддержания сердечной деятельности вазопрессоров;
- проведение симптоматического лечения.
Наши услуги в флебологии
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 2 700 |
| Прием врача-сердечно-сосудистого хирурга (флеболога), д.м.н. Малахова Ю.С. с ультразвуковым исследованием (первичный) | 4 500 |
| Дуплексное сканирование вен обеих нижних конечностей | 6 000 |
| Дуплексное сканирование вен одной нижней конечности | 3 500 |
- Венозные трофические язвы
- Хроническая венозная недостаточность
Часто задаваемые вопросы наших пациентов в интернете о посттромбофлебитическом синдроме
Чтобы не было посттромбофлебитического синдрома необходимо периодически проходить обследование у врача флеболога с выполнением современного ультразвукового сканирования венозной системы нижних конечностей. В случае, если уже имел место венозный тромбоз, нужно выполнять рекомендации лечащего доктора, использовать компрессионный трикотаж, принимать назначенные препараты.
Если у Вас диагностирован посттромбофлебитический синдром, необходимо проконсультироваться у хорошего флеболога или сосудистого хирурга в Москве, с обязательным выполнением современного ультразвукового дуплексного сканирования и строго следовать рекомендациям доктора.
Посттромбофлебитический синдром нижних конечностей – это очень серьёзное осложнение тромбоза глубоких вен, проявляющийся отёком, болью, гиперпигментацией кожи и трофической язвой. Даже самые современные европейские технологии сегодня не гарантируют полного излечения от посттромбофлебитического синдрома нижних конечностей.
Современное лечение посттромбофлебитического синдрома в Москве выполняется в городских флебологических и сосудистых центрах. Лечение будет зависеть от клинической формы заболевания: отёчно-болевая, варикозная, язвенная и смешанная. Также выбор современного лечения посттромбофлебитического синдрома основан на степени окклюзии (непроходимости) венозного русла. При наличии показаний выполняются современные миниинвазивные стентирующие операции под рентген контролем.
Лечение посттромбофлебитического синдрома нижних конечностей в домашних условиях возможно только после консультации и ультразвукового исследования в хорошем городском сосудистом или флебологическом центре. Данное лечение будет обязательно включать: ношение компрессионного трикотажа, приём препаратов для улучшения микроциркуляции, специальный комплекс упражнений для ног.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
СИМПТОМАТИКА
Симптомы ТЭЛА неспецифичны. Как правило, клиническая картина ТЭЛА зависит от размера лёгочных сосудов, подвергшихся эмболизации. Тем не менее нередко имеется несоответствие между размерами закупоренного сосуда и клиническими проявлениями — незначительная одышка при значительных размерах эмбола и сильные боли в грудной клетке при небольших тромбах. Проявления заболевания многочисленны и многообразны, в связи с чем ТЭЛА называют «великой маскировщицей».
• При массивной тромбоэмболии возникают одышка, выраженная артериальная гипотензия, потеря сознания, цианоз, иногда боли в грудной клетке (в связи с поражением плевры). Характерно расширение шейных вен, увеличение печени. В большинстве случаев при отсутствии экстренной помощи массивная тромбоэмболия приводит к летальному исходу.
• В остальных случаях признаками ТЭЛА могут быть одышка, боль в грудной клетке, усиливающаяся при дыхании, кашель, кровохарканье (при инфаркте лёгкого), артериальная гипотензия, тахикардия, потливость. У больных могут выслушиваться влажные хрипы, крепитация, шум трения плевры. Через несколько дней может появиться повышение температуры тела до 38 °С.
В ряде случаев тромбоэмболия ветвей лёгочной артерии остаётся нераспознанной или ошибочно диагностируется как пневмония либо инфаркт миокарда. В этих случаях сохраняющаяся обтурация сосудов приводит к увеличению лёгочного сосудистого сопротивления и повышению давления в лёгочной артерии (развивается так называемая хроническая тромбоэмболическая лёгочная гипертензия). На первый план в этих случаях выходит одышка при физической нагрузке, быстрая утомляемость и слабость. Затем развивается правожелудочковая недостаточность с её основными симптомами — отёками ног, увеличением печени (см. главу 11 «Сердечная недостаточность»). При обследовании в таких случаях иногда выслушивают систолический шум над лёгочными полями (вследствие стеноза одной из ветвей лёгочной артерии). В ряде случаев тромбы самостоятельно подвергаются лизису, и клинические проявления исчезают.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА
При анализе крови в большинстве случаев патологических изменений не обнаруживают. Наиболее современным и специфичным методом лабораторной диагностики ТЭЛА считают определение концентрации D-димера в плазме. Увеличение его концентрации более 500 нг/мл служит достоверным признаком заболевания. Газовый состав крови при ТЭЛА характеризуется гипоксемией и гипокапнией. При развитии инфаркт-пневмонии в анализе крови появляются воспалительные изменения.
ЭЛЕКТРОКАРДИОГРАФИЯ
Классическими изменениями ЭКГ при ТЭЛА считают следующие.
• Глубокий зубец S в I стандартном отведении и патологический зубец Q в III стандартном отведении (синдром SIQIII).
• Высокий зубец P в отведениях II, III стандартных, aVF, V1 (P-pulmonale) отведениях.
• Неполная или полная блокада правой ножки пучка Гиса (нарушение проведения возбуждения по правому желудочку).
• Инверсия зубца T в правых грудных отведениях (проявление ишемии миокарда правого желудочка).
• Фибрилляция предсердий.
• Отклонение электрической оси сердца более чем на 90°.
Изменения ЭКГ при ТЭЛА не являются специфичными и используются только для исключения инфаркта миокарда.
Передозировка антикоагулянтов
В случае кровотечения врачи внутривенно вводят 1% раствор протамина сульфата. Гепарин используют так: для нейтрализации 100 ЕД гепарина вводят 0,1 мл 1% раствора протамина сульфата. Актуально применение в данных целях низкомолекулярных гепаринов: 0,6 мл 1% раствора протамина сульфата нейтрализует 0,1 мл низкомолекулярного гепарина.
Отдельные антикоагулянты
Гепарин
Гепарин натрия назначается в дозе 15000 ME на 24 часа, а при массе тела больного менее 50 кг суточную дозу гепарина снижают до 10000 ME. В плановой хирургии первая инъекция осуществляется за 2 часа до операции, интервал между инъекциями 8 часов
Низкомолекулярные гепарины
Есть два подхода к назначению препаратов: основанный на расчетах и на результатах клинических исследований. Расчет дозы: от 4000 до 6000 ЕД анти Ха в сутки. Инъекции делают 1 или 2 раза в сутки. В экстренной хирургии возможно начало гепаринопрофилактики после хирургической операции, но не позже 12 часов после ее окончания.
Дальтепарин (фрагмин) суточная доза 5000 ME, при массе тела выше 120 кг суточная доза 7500 ME. В клинических исследованиях изучена суточная доза 5000 ME.
Надропарин кальция (Фраксипарин) суточная доза 5750 ME (0,6 мл), при массе тела выше 120 кг суточная доза 7550 ME (0,8 мл). В клинических исследованиях показана более высокая эффективность дозировки 0,3 (2875 ЕД), чем нефракционированного гепарина в дозе 15000 ЕД в сутки, в одном исследовании при весе пациентов свыше 70 кг использовалось 0,6 мл надропарина кальция (5750 ЕД).
Эноксипарин (Клексан) суточная доза 4000 ME (40 мг), при массе тела выше 120 кг суточная доза 6000 ME (60 мг). В исследованиях, в основном, показана эффективность 30-40 мг эноксапарина, имеются сообщения о том, что доза 20 мг статистически не отличается по эффективности от 15000 ЕД нефракционированного гепарина в сутки.
Ингибиторы Xa фактора
Ривароксабан (Ксарелто) прямой ингибитор Xa фактора (выпускается в таблетках), назначают его по 10 мг 1 раз в сутки. Противопоказан при беременности и почечной недостаточностьи тяжелой степени (КК ≤15 мл/мин).
Фондапаринукс (Арикстра), синтетический ингибитор Xa фактора. Препарат вводят не ранее чем через 6 ч после завершения операции по 2,5 мг 1 раз в сут-ки п/к. У больных, возраст которых более 75 лет, и/или масса тела меньше 50 килограмм, и/или у которых умеренно нарушенна функция почек (КК≤ 3050 мл/мин), от введения препарата лучше воздержаться.
Непрямые антикоагулянты
Варфарин
Препарат представляет собой антикоагулянт непрямого действия, ингибирует синтез витамин К-зависимых факторов свертывания S в печени. Оптимальное антикоагулянтное действие наблюдается на 35 день от начала применения и прекращается через 35 дней после приема последней дозы.
Фармакодинамика, фармакокинетика
Абсорбция полная. Метаболизируется в печени с образованием неактивных и слабоактивных метаболитов, которые реабсорбируются из желчи. Период полувыведения составляет 40 ч. Выводится почками. Показания:
- лечение инфаркта миокарда в качестве дополнительного средства;
- профилактика и лечение тромбоэмболии легочной артерии, тромбоза глубоких вен и магистральных артерий;
- ведение больных с протезами клапанов сердца.
Противопоказания:
- тяжелая артериальная гипертензия;
- геморрагические диатезы;
- кровотечения;
- выраженные нарушения функции печени и почек;
- дефицит протеинов С и S;
- беременность и лактация.
Критерии эффективности. Отсутствие признаков возникновения и прогрессирования тромбоза глубоких вен и тромбоэмболии легочной артерии.
Принципы подбора, изменения дозы и отмены. При профилактике тромбоэмболии и венозного тромбоза варфарин назначают в качестве средства для длительной терапии в случае сохранения факторов риска и признаков тромбинемии. Принимать его нужно внутрь однократно в одно и то же время суток, первые 23 дня одновременно с введением гепаринов. Начальная доза 2,5 мг в сутки, режим дозирования устанавливается индивидуально по международному нормализованному отношению (MHO, INR), которое должно находиться в пределах от 2,0 до 3,0.
Длительность профилактики определяют индивидуально с учетом исчезновения факторов риска и тромбинемии. При окончании профилактики препарат отменяют постепенно, уменьшая суточную дозу ежедневно на 25%. Препарат отменяют при геморрагическом синдроме и некрозе кожи.
Передозировка. В случае выраженного кровотечения в/в вводят плазму свежезамороженную, факторы свертывания (PPSB), викасол. Предостережения и информация для медицинского персонала. До достижения терапевтического уровня MHO следует проводить исследования крови 1 раз в 2 дня, в дальнейшем 1 раз в 2 недели.
Диагностика
Диагностика тромбоэмболии проводится на основании многих методик:
- Неврологическое обследование.
- Лабораторное установление времени свертываемости крови.
- Тромбокоагулометрия.
- Выявление клинических симптомов (изменение температуры, боль, парезы, параличи и пр.).
- Биохимический и клинический анализ крови.
- Ангиография (рентгенологическое исследование кровеносных сосудов, производимое с помощью специальных рентгеноконтрастных веществ). Этот метод является наиболее информативным при данном заболевании.
- Кардиологическое обследование (Rg-КГ, ЭХОКГ).
- УЗИ сосудов с Доплером.
- В случае гибели животного — патологоанатомическое вскрытие.
На этом снимке хорошо различим тромб в сердце (в левом желудочке) у кота.
По результатам всех исследований в нашей ветеринарной клинике проводится распределение животных по группам, это необходимо для прогнозирования исхода и выбора лечения:
1 группа. К ней относятся пациенты с неврологическими расстройствами 1-3 степени, при этом наблюдается компенсированное нарушение кровообращения и легкая форма ишемии. При своевременном лечении у пациентов этой группы наблюдается 100% выживаемость и полное сохранение функций всех конечностей
Зачастую у таких больных может наступить самовыздоровление, однако важно подчеркнуть, что при отсутствии лечения почти всегда наблюдаются рецидивы!
2 группа. К ней относятся животные с неврологическими расстройствами 3-4 степени, Кровообращение – субкомпенсированное, степень ишемии – средняя
Выживаемость в этой группе составляет 80%, полностью восстановить функции конечностей не удается.
3 группа. К ней относятся пациенты с 5 степенью неврологических расстройств. Смертность здесь составляет 98 %, но в редких случаях такие пациенты все-таки могут выжить.