Закупорка желчных протоков
Содержание:
- Лечение
- В чем заключается лечение холедохолитиаза?
- Первичное воспаление желчных путей
- Мнение опытного терапевта
- Лечение других заболеваний на букву — д
- Инфекционные осложнения
- Классификация и виды стриктур желчных протоков
- Какими симптомами проявляется холедохолитиаз?
- Профилактика венозной недостаточности
- Каковы причины возникновения венозной недостаточности?
- Симптомы
- Возможны варианты
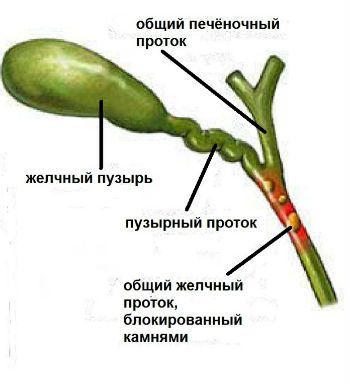
- Как образуются камни в желчном протоке?
- Общая информация
- Что можно кушать при воспалении желчного пузыря
- Лечение первичного холангита
- Диагностика
- По характеру нарушений двигательной функции желчевыводящих путей дискинезии делятся на:
- Клинические проявления и диагностика дискинезии желчевыводящих путей
Лечение
Лечение больных с ПХЭС должно быть комплексным и направлено на устранение тех функциональных или структурных нарушений со стороны печени, желчевыводящих путей, желудочно-кишечного тракта и поджелудочной железы, которые лежат в основе страдания и явились поводом для обращения к врачу. Образ жизни и питание играют существенную роль в развитии ЖКБ. Поэтому диета, режим приема пищи, двигательный режим являются важнейшими условиями реабилитации после операции холецистэктомии.
Назначается диета, которая:
-
1) не должна провоцировать печеночную колику и оказывать вредное влияние на поджелудочную железу;
-
2) должна положительно влиять на желчевыделение и на внешнесекреторную функцию поджелудочной железы;
-
3) способствует снижению литогенных свойств желчи;
-
4) улучшает обменные процессы печени.
Медикаментозная терапия также обычно включает сочетание лекарственных средств разных классов. Основа лечения — это нормализация пассажа желчи по общему печеночному, общему желчному протокам и панкреатического сока по главному панкреатическому протоку. Для устранения имеющей место у большинства больных относительной ферментативной недостаточности, улучшения переваривания жиров обосновано адекватное ферментное сопровождение курса лечения.
Выявление эрозивно-язвенных поражений слизистой оболочки верхних отделов желудочно-кишечного тракта подразумевает проведение антисекреторной терапии, а при диагностике хеликобактериоза — эрадикационной терапии.
Купирование метеоризма может достигаться назначением пеногасителей, комбинированных препаратов, сорбентов, препаратов микрокристаллической целлюлозы. Нередко ЖКБ сопровождается нарушением кишечного биоценоза, приводящего к кишечной диспепсии. В этих случаях целесообразно проведение деконтаминационной терапии. Затем проводится лечение пробиотиками и пребиотиками.
Безусловно, подобное комплексное обследование и лечение правильнее всего проводить в одном учреждении. Наша клиника располагает всеми необходимыми диагностическим возможностями для полноценного обследования, лечения и проведения реабилитационных и профилактических мероприятий.
В чем заключается лечение холедохолитиаза?
Консервативная терапия, не предусматривающая оперативных вмешательств, включает назначение диеты с исключением жирной, жареной и острой пищи. Из фармакологических препаратов используют спазмолитики, антисекреторные препараты, антибиотики, ферменты и т.д.
Хирургическое лечение холедохолитиаза обычно происходит с использованием малотравматичных лапароскопических методик. Они не требуют выполнения больших разрезов, а вся операция проводится при помощи введенных в организм пациента инструментов и оптиковолоконной камеры. Иногда оперативное лечение холедохолитиаза включает холедохотомию – вскрытие желчных протоков с удалением конкрементов. Одним из малотравматичных методов лечения может быть удаление камней специальной корзинкой при проведении ретроградной эндоскопической холангиографии с проведением папилосфинктеротомии.
Первичное воспаление желчных путей
Первичный холангит может поражать как внутрипеченочные, так и внепеченочные пути и является редким заболеванием. Это заболевание также называют склерозирующим заболеванием, потому что рубцы возникают в области желчных протоков, которые теряют свою эластичность. Наличие рубцовой ткани вызывает сужение желчных протоков, что, в свою очередь, приводит к задержке желчи в протоках внутри печени. Лечение и профилактика различаются, как и прогноз.
Остаточная желчь разрушает клетки печени, разливаясь по протокам печени, вызывает цирроз и отказ органа. Состояние цирроза печени прогрессирует и поначалу может протекать бессимптомно, поэтому его часто диагностируют на поздней стадии. При первичном холангите функция печени постепенно ухудшается, что приводит к серьезным последствиям для здоровья.
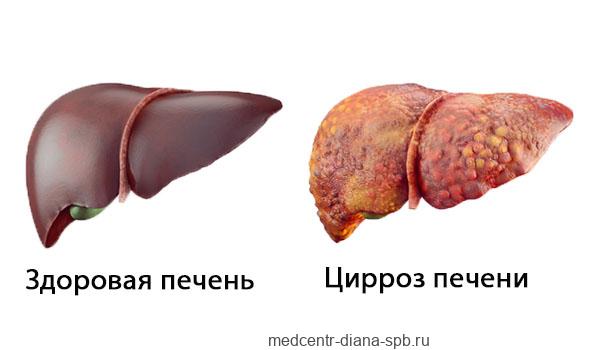 Цирроз печени
Цирроз печени
Мнение опытного терапевта
Доктор Шишонин в своем видеоблоге рассказывает, что к нему часто обращаются люди с вопросом о том, как правильно почистить печень. Существует ряд медицинских учреждений, которые занимаются гастроэнтерологией. Специалисты этих клиник назначают процедуры, направленные на очищение кишечника и печени. Нужно сказать, что не все они полезны, а некоторые из них даже вредны для здоровья.
Как почистить печень в домашних условиях
На фармацевтическом рынке сейчас фигурирует много разрекламированных препаратов из группы гепатопротекторов
Александр Юрьевич акцентирует внимание на том, что большая часть этих лекарств не работает. Также отмечает, что Гептрал – это на сегодня одно из наиболее эффективных средств для улучшения работы печени и восстановления ее функциональной деятельности
Однако это средство не очищает желчные протоки, они как были засоренными, так и остаются таковыми.
Специалисты «Клиники доктора Шишонина» предлагают своим пациентам произвести истинное очищение печени от шлаков и токсических продуктов
Очень важно в процессе лечения придерживаться основ термодинамического питания. Что это такое и для чего это нужно делать, рассказывает доктор Шишонин в видеофильме «Лечение атеросклероза».
Став членом «Клуба бывших гипертоников», вы сможете найти и много другого интересного материала.
Для предупреждения застоя желчи нужно, чтобы в вашем ежедневном рационе присутствовали качественные жиры. Лучше всего молочный жир (сливки, сметана, масло, творог). Это нужно для поддержания тонуса желчного пузыря. После его сокращения желчь попадает в двенадцатиперстную кишку, где, собственно, и начинается процесс расщепления (эмульгирования) жиров.
При дефиците жиров в рационе желчный пузырь не сокращается, что приводит к застойным явлениям. Все это провоцирует образование конкрементов в желчном пузыре. То есть, это один из механизмов их формирования.
Если человек сидит на безжировой диете, то через некоторые время у него будут проявляться проблемы с функционированием желчного пузыря. Так как в нем накапливается желчь, ей некуда деваться, запроса на нее нет, и она начинает складироваться. Для уменьшения объема желчь начинает уплотняться, что приводит к образованию камней. В сильно запущенных случаях медики прибегают к удалению желчного пузыря, то есть производят холецистэктомию.
Примечание. Регулярный прием качественных жиров оказывает желчегонное действие. Желчь, попадая в тонкий отдел кишечника, взаимодействует с жирами, что предупреждает образование язв в двенадцатиперстной кишке.
Лечение других заболеваний на букву — д
| Лечение ДВС-синдрома |
| Лечение дерматита |
| Лечение дерматомиозита |
| Лечение дерматофитии |
| Лечение диабетической нефропатии |
| Лечение диареи |
| Лечение дивертикулов мочевого пузыря |
| Лечение дисфагии |
| Лечение дисфонии |
| Лечение дифтерии |
| Лечение доброкачественной гиперплазии предстательной железы |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Инфекционные осложнения
К развитию инфекционных осложнений предрасполагают следующие факторы:
- Длительная желтуха.
- Повышенное давление внутри протоков, которое приводит к холангио-венозному рефлюксу и попаданию бактериальных токсинов в кровоток.
- Нарушение микрофлоры. Если нарушается отток желчи в 12-перстную кишку, изменяется состав ее бактериальной флоры, начинают активно размножаться анаэробы.
- Увеличение проницаемости стенки кишечника.
- Нарушение иммунных механизмов.
У многих больных (20–50%) при холестазе желчь инфицирована на дооперационном этапе, и при проведении стентирования процесс начинает распространяться. Вероятность развития тяжелых септических осложнений определяется продолжительностью желтухи. Чем дольше существует стаз, тем выше риски. Поэтому абсолютно всем пациентам, идущим на операцию, показан прием антибиотиков.
Классификация и виды стриктур желчных протоков
По степени тяжести стриктуры бывают:
- полная — с непроходимостью желчных протоков;
- неполная (частичная) — с сохранением проходимости желчных протоков.
По этиологии:
- травматические;
- воспалительные (ятрогенные);
- опухолевые.
Исходя из причин поражения, стриктуры могут быть доброкачественного или злокачественного характера. Злокачественные стриктуры может вызвать холангиокарцинома или метастазы желчного пузыря. Доброкачественные стриктуры желчных протоков появляются из-за воспалительных процессов, глистной инвазии, лучевой или химеотерапии, а также повреждением протоков при операциях.
По месту возникновения:
- долевые — стриктуры долевых желчных протоков;
- общие — стриктуры желчного или печеночного протока.
Стриктура холедоха по стадии развития:
- 1 стадия. Формирование рубцовой стриктуры — протоки сужены от 1/3 до 2/3 своего диаметра, наблюдается холангит с желтухой;
- 2 стадия. Выраженные признаки — протоки сужены более чем на 2/3, при этом пациент страдает от желтухи, кожного зуда, холангита, полиорганной недостаточности.
Какими симптомами проявляется холедохолитиаз?
1. Приступ желчной колики
- повышение давления в желчном пузыре или самом протоке при перекрытии его просвета камнем и нарушении оттока желчи;
- движение конкремента по желчному протоку с травматизацией его стенок.
Болевые ощущения при желчной колике, вызванной холедохолитиазом, напоминают таковые при колике, спровоцированной калькулезным холециститом. Острая и внезапно появляющаяся боль носит колющий или режущий постоянный характер и локализуется преимущественно в области желудка или правом подреберье. Иногда боль отдает в спину или поясницу. Если перекрытие протока камнем произошло в месте выхода в двенадцатиперстную кишку, боль может иметь и опоясывающий характер.
2. Желтуха
Окрашивание склер и кожных покровов в желтоватый оттенок при холедохолитиазе обусловлено нарушением оттока желчи. В этом случае компоненты желчи начинают попадать в кровь, разносясь по организму и придавая коже характерный цвет.
Желтуха, которая возникает по причине длительной закупорки желчного протока, сопровождается потемнением мочи и осветлением кала. Кроме того, у пациентов нередко возникают приступы тошноты и рвоты.
3. Холангит
Это воспалительный процесс в желчных протоках, обусловленный попаданием в них инфекции. Обычно микробы проникают из полости двенадцатиперстной кишки. Для холангита характерна высокая температура тела, интенсивный болевой синдром, выраженная общая слабость пациента. Отсутствие своевременной терапии этого состояния способно приводить к образованию множественных очагов нагноения в печени, а в перспективе – и к развитию общего сепсиса.
4. Острый панкреатит
Он развивается в ситуациях, когда камень блокирует не только желчный проток, но и проток поджелудочной железы в месте его выхода в просвет двенадцатиперстной кишки. Обычно такое воспаление поджелудочной железы носит очень тяжелый характер и нередко требует немедленного хирургического вмешательства.
КТ органов брюшной полости
Стоимость: 11 500 руб.
Подробнее
Необходимо помнить, что полное перекрытие конкрементом желчного протока и прекращение оттока желчи является острой патологией, угрожающей здоровью, а иногда и жизни больного. Поэтому срочное восстановление всех функций желчных протоков, а также устранение препятствий оттоку желчи является необходимым условием, и успешное лечение холедохолитиаза без этого невозможно.
Также нужно учитывать, что камни в желчных протоках могут никак не проявлять себя довольно длительное время. Их обнаружение может быть случайной находкой при обследовании. Но такие «немые» случаи холедохолитиаза способны внезапно и очень остро проявить себя в будущем.
Профилактика венозной недостаточности
Профилактические меры:
- отказ от обуви на высоком каблуке;
- ношение удобной одежды, не сдавливающей тело;
- умеренный загар;
- крайне редкое посещение сауны, бани;
- поддержание нормальной массы тела;
- правильное питание;
- обильное питье (1,5-2 л воды, несладкого чая в день);
- отказ от алкоголя и курения;
- активный образ жизни;
- регулярная гимнастика при сидячей или стоячей работе;
- при сидячей работе – ставить ноги на не очень высокую подставку.
Запишитесь на прием к флебологу «СМ-Клиника» на сайте или по телефону. Цены на услуги указаны на сайте.
Запись на прием
Уточните дополнительную информацию по телефону +7 (812) 435 55 55 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
«СМ-Клиника» гарантирует полную конфиденциальность Вашего обращения.
Каковы причины возникновения венозной недостаточности?
Все причины развития заболевания можно условно разделить на группы:
- Негативная наследственность. Сюда можно отнести особенности строения сосудов, недостаточность сосудистой стенки и клапанного аппарата.
- Нарушения кровотока: варикоз, тромбоз, последствия травм, посттромбофлебитический синдром, постоянно высокое давление в нижних конечностях, флебит, беременность.
- Образ жизни: ожирение, отсутствие физической активности, избыточные силовые нагрузки (как бесконтрольное поднятие весов в зале, так и, например, работа грузчиком), сидячий образ жизни или стоячая работа.
- Гормональный статус: женщины болеют венозной недостаточностью чаще мужчин, сюда также относится прием ОК (оральных контрацептивов), гормональная терапия.
- Возрастной фактор: чем старше пациент, тем выше вероятность заболевания.
Симптомы
Клинические признаки заболевания долгое время отсутствуют. С этим связана низкая обращаемость пациентов на ранних стадиях.
Первым синдромом становится желтуха. Она развивается, когда опухоль становится достаточно большой, чтобы перекрыть просвет крупных желчных протоков и заблокировать выход желчи в кишечник. Тогда она идет в кровь, в ней накапливается билирубин. Отмечается зуд кожи, кал становится обесцвеченным, а моча — тёмной.

Позже появляются другие симптомы:
- боль в животе;
- снижение веса;
- лихорадка;
- тошнота и рвота.
Перечисленные симптомы не являются специфическими. Все они гораздо чаще обнаруживаются у людей, не страдающих раком желчных протоков, а имеющих другое заболевание.
Возможны варианты
Но не всегда гепатит А проходит так благополучно. У ослабленных хроническими болезнями, у пожилых людей, у иммунодефицитных может разыграться молниеносный сценарий острого гепатита, когда в течение нескольких часов разовьётся острое поражение головного мозга продуктами распадающейся печени с некоторой неадекватностью сознания. Присоединяются нарушения свёртываемости крови: синяки появляются просто так и обязательно — в месте инъекций, без видимой причины начинаются носовые кровотечения, рвотные массы окрашиваются коричневым — это пропотевающая через ломкие сосуды кровь. На 4–5 день желтухи развивается печёночная кома, от которой до смерти даже ни три шага.
Вирусный гепатит по течению может быть лёгким, средним и тяжёлым, всё определяется интенсивностью симптомов интоксикации и выраженностью желтухи. При лёгкой форме состояние почти нормальное, желтуха держится 2–3 недели. При средней тяжести все симптомы гепатита выражены, а желтушность кожи задерживается до месяца. Ну и тяжёлая болезнь может тянуться до 2 месяцев, это больше характерно для возрастных больных с хроническими заболеваниями печени, алкоголиков и беременных.
Больных средней и тяжёлой формами госпитализируют в инфекционную больницу для проведения адекватного лечения, но специфических противовирусных препаратов именно для уничтожения в организме вируса гепатита А пока не существует. Всё лечение — симптоматическое: только снятие тягостных признаков болезни, помощь в выведении продуктов распада гепатоцитов и стимуляция скорейшего восстановления.
Как образуются камни в желчном протоке?
- В некоторых случаях конкременты могут формироваться непосредственно в просвете желчного протока из-за затруднений оттока желчи. В этом случае они считаются первичными.
- Вторичные камни изначально формируются в желчном пузыре, а после этого с током желчи мигрируют в проток.
- В некоторых случаях это могут быть камни, не обнаруженные при проведении операции по .
- Рецидивирующие камни, которые формируются в желчных протоках после хирургического вмешательства. Их образование может занимать 3 и более года.
В ЦЭЛТ вы можете получить консультацию специалиста-гастроэнтеролога.
- Первичная консультация — 4 200
- Повторная консультация — 3 000
Записаться на прием
Общая информация
Это вторичное заболевание является осложнением большого количества патологий. наиболее частым этиофактором проявления механической желтухи становится желчнокаменная болезнь. Частота ее встречаемости 20% от всех людей. Женщин поражает в три раза чаще чем у мужчин. При частичной закупорке клиническая картина подпеченочной желтухи разворачивается медленно. Острая манифестация дает картину желчной колики. Дополнительно отмечается симптоматика воспаления желчевыводящих путей. Без своевременной медицинской помощи у пациента развивается печеночная недостаточность. Это состояние несет угрозу витальным функциям.
Что можно кушать при воспалении желчного пузыря
При холецистите (воспаление желчного пузыря) диета соответствует столу №5 по Певзнеру. В нем детально расписано при воспалении желчного пузыря что можно кушать, а от чего следует категорически отказаться.
Итак, при холецистите (воспаление желчного пузыря) диета накладывает ограничения на такие продукты, как:
- жиры и рафинированные углеводы,
- жирные сорта мяса, рыбы,
- копчености,
- маринады,
- острое,
- бобовые,
- грибы, шпинат, лук, чеснок, редис,
- кондитерские изделия,
- полуфабрикаты и фастфуд.
Газированные напитки, кофе, алкоголь также должны быть исключены при воспалении желчного пузыря.
Что можно кушать и какие фрукты можно есть при воспалении желчного пузыря? При холецистите рекомендованы следующие продукты:
- Хлебобулочные, макаронные изделия из цельнозерновой, или ржаной муки.
- Гречка, овсянка, рис и другие цельнозерновые крупы.
- Нежирные сорта мяса, рыбы, птицы. Предпочтение следует отдавать говядине, кролику, курице, индейке.
- Молочные продукты с низким процентом жирности.
- Яйца, но в день разрешается не больше 1 желтка.
- Овощи в любом виде кроме тех, которые запрещены.
Какие фрукты можно есть при воспалении желчного пузыря? При холецистите рацион должен быть как можно больше витаминизирован и обязательно должен включать фрукты! Но, разрешаются только некислые сорта фруктов и ягод. Например, бананы, сладкие яблока, виноград, арбуз, дыня, клубника, груша. Рекомендованы также сухофрукты.
Лечение первичного холангита
Терапия первичного холангита основана в основном на расширении стриктур желчных протоков. Для этого используется эндоскопический метод с использованием ERCP. Трансплантация печени – единственное эффективное лечение для некоторых пациентов, особенно если воспаление повторяется и лечение не приносит ожидаемой пользы. К сожалению, даже после пересадки воспаление может снова атаковать.
 Трансплантация печени
Трансплантация печени
Предупреждение! Для проведения трансплантации должны быть выполнены определенные условия!
Более того, лечение может быть симптоматическим. Помимо снятия зуда, пациент также принимает обезболивающие.
Диагностика
При поступлении пациента в отделение реанимации и интенсивной терапии клиники «Медицина 24/7» с острым холециститом в тяжелом состоянии принимаются срочные меры для спасения жизни, предотвращения или устранения осложнений.
После этого проводится комплексная диагностика, чтобы определить программу стационарного лечения.
При удовлетворительном состоянии пациента диагностика проводится до начала лечения.
Заболевание нужно дифференцировать от острого аппендицита, панкреатита, обострения язвы желудка и 12-перстной кишки, гепатита, кишечной непроходимости и ряда других заболеваний со схожей симптоматикой.
Опрос и осмотр
На первичном приеме врач клиники «Медицина 24/7» подробно расспрашивает пациента о симптомах, изучает историю болезни (анамнез), обращая внимание на сопутствующие заболевания, медикаментозную (гормональную) терапию. При внешнем осмотре врач обращает внимание на индекс массы тела, а также на такие симптомы как желтушность кожи, склер глаз
При внешнем осмотре врач обращает внимание на индекс массы тела, а также на такие симптомы как желтушность кожи, склер глаз. Далее он проводит пальпацию
На калькулезный острый холецистит указывают болезненность при нажатии и мышечное напряжение в области правого подреберья, боль при простукивании брюшной стенки, при надавливании на мышцу горла справа, при пальпации мечевидного отростка грудины
Далее он проводит пальпацию. На калькулезный острый холецистит указывают болезненность при нажатии и мышечное напряжение в области правого подреберья, боль при простукивании брюшной стенки, при надавливании на мышцу горла справа, при пальпации мечевидного отростка грудины.
Это начальная диагностика. Установив предварительный диагноз, врач назначает комплекс дальнейших обследований.
Лабораторная диагностика
Предварительный диагноз подтверждают лабораторные обследования, которые включают общий анализ мочи, общий и биохимический анализы крови, СОЭ, анализы на билирубин, креатинин, щелочную фосфатазу, ферменты АЛТ, АСТ, трансаминазы, уровень глюкозы, амилазы крови.
УЗИ
Диагноз подтверждает УЗИ. Ультразвуковое исследование желчного пузыря и других органов гепатобилиарной системы позволяет обнаружить наличие конкрементов и воспаления. На воспалительный процесс указывает также утолщение пузырной стенки (не менее чем на 3- 4 мм).
Калькулезный острый холецистит вызывает увеличение размеров желчного пузыря, продольное и поперечное. Это хорошо заметно при УЗИ.
Рентгенография
Обычная рентгенография мало информативна в случае калькулезного холецистита. В клинике «Медицина 24/7» для диагностики заболевания используется более современный метод — эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
Этот метод сочетает эндоскопическое исследование с контрастной рентгенографией. Через пищевод и желудок в 12-перстную кишку вводится эндоскоп — миниатюрный аппарат, оснащенный видеокамерой с подсветкой.
Изображение с камеры поступает на монитор. Врач подводит эндоскоп к фатерову сосочку в 12-перстной кишке и через него вводит контрастное вещество в холедох. После этого делается рентгеновский снимок, который показывает место и причину закупорки желчного протока.
Во время ЭРХПГ обследуются также протоки поджелудочной железы, поскольку калькулезный острый холецистит нередко провоцирует развитие реактивного панкреатита.
КТ, МРТ
Магнитно-резонансная томография, компьютерная томография дают дополнительную информацию, помогают детально исследовать стенки желчного пузыря, отек, выпот, отторжение слизистой оболочки, состояние окружающих тканей.
По характеру нарушений двигательной функции желчевыводящих путей дискинезии делятся на:
- Гипертонически-гиперкинетическая
- Гипотонически-гипокинетическая
- Смешанная.
Гипертонически-гиперкинетическая дискинезия встречается реже. Она характерна для людей с возбудимой нервной системой, астенического телосложения, сочетается с неврозами. Преобладает молодой возраст пациентов. Считается, что гипертонической дискинезии способствует питание с большим количеством специй, приправ, острых блюд.
Гипертонически-гиперкинетическая дискинезия желчного пузыря проявляется болью. Болевые ощущения появляются в области желчного пузыря, в правом подреберье. Боли отдают в правую половину грудной клетки, правую лопатку, ключицу, плечо, правую половину шеи или нижней челюсти. Интенсивность боли может быть различной. Часто боли бывают достаточно сильными. Продолжительность боли до получаса. Провоцируется болевой приступ приемом жирной или острой пищи, психо-эмоциональным напряжением.
Гипотонически-гипокинетическая дискинезия желчного пузыря и желчевыводящих путей встречается чаще и наблюдается в основном у лиц, которые ведут малоподвижный образ жизни, имеют лишний вес.
Причиной возникновения гипотонии желчных путей могут стать хронические воспалительные заболевания слизистой оболочки желудка или двенадцатиперстной кишки. Чаще болеют люди старшего возраста. Боли при этом виде дискинезий выражены незначительно. Обычно они тупые, ноющие, сопровождающиеся чувством распирания в правой подложечной области. У пациентов чаще возникают нарушения пищеварения, так как при гипотонии желчного пузыря выделение желчи в кишечник замедлено.
При пищеварении в кишечнике возникает недостаток желчных кислот, что проявляется нарушением всасывания жиров, витаминов, холестерина, солей кальция. У пациентов после еды, особенно при переедании, возникают тошнота, метеоризм, нарушения стула. Часто развиваются запоры, в связи с недостатком стимулирующего действия желчных кислот на мускулатуру кишечника. Но иногда возникают поносы, которые называют гипохолическая диарея. Это состояние также обусловлено недостатком желчных кислот в кишечнике.
Нарушения пищеварения способствуют ожирению, нарушениям обмена веществ, которые проявляются развитием полиартритов, мочекаменной болезни. При длительном течении процесса в желчном пузыре и протоках могут образовываться камни или развиваться воспалительный процесс.
Клинические проявления и диагностика дискинезии желчевыводящих путей
Несмотря на большую распространенность патологии билиарной системы у детей до настоящего времени отсутствуют четкие представления о диагностике и лечении дискинетических расстройств желчевыводящих путей.
Правильной постановке диагноза ДЖВП в педиатрической практике способствует тщательный сбор жалоб, оценки характера болевого синдрома в правом подреберье, отрицательные пузырные симптомы, данные анамнеза. Следует учитывать возрастные особенности течения заболевания: так, у детей дошкольного возраста нередко единственным признаком дискинезии является гепатомегалия.
Клинически дискинетические расстройства проявляются так называемым «симптомом правого подреберья»: болью, тяжестью в правом боку. При ДЖВП по гипомоторному типу боль тупая, длительная, её возникновение чаще всего связано с диетическими погрешностями. Боль при гипермоторном варианте дискинезии острая, нередко с иррадиацией в поясницу, и возникает она вследствие стрессовых факторов.
При сборе анамнеза необходимо выявить те неблагоприятные этиологические факторы, которые приводят к развитию ДЖВП: наследственность, наличие сопутствующей патологии со стороны желудочно-кишечного тракта, нервной системы и т.д.
Традиционно решающим в постановке диагноза были биохимические исследования крови, инструментальные диагностические тесты. Биохимические и клинические анализы крови позволяют лишь выявить наличие или отсутствие признаков воспаления и застоя в желчевыводящей системе. При гипомоторном варианте дискинезии повышается уровень ферментов в крови (АлАТ, АсАТ, 5- нуклеотидазы), но изменение их значений не является строго специфичным для патологии желчевыводящей системы.
Арсенал инструментальных диагностических критериев при ДЖВП многообразен: 5-ти фракционное дуоденальное зондирование, рентгенологический, сцинтиграфический, ультразвуковой методы, манометрия сфинктера Одди и т.д.
Рентгенологический метод является наиболее старым, и находит сейчас все меньшее применение в связи с тем, что изучение двигательной функции желчных путей требует определенного времени, тогда как продолжительность пребывания ребенка за рентгеновским экраном строго ограничена.
Сцинтиграфический метод, манометрия сфинктера Одди являются диагностически ценными, но ввиду сложности в проведении, необходимости наличия дорогостоящего оборудования не являются общедоступными методами диагностики у детей с данной патологией.
Ультразвуковое исследование лишено всех перечисленных недостатков: метод высокоинформативен, неинвазивен, позволяет проводить динамическое наблюдение за пациентами без вреда для здоровья.
Таким образом, даже небольшой арсенал диагностических мероприятий, таких как, клинический и биохимический анализы крови, ультразвуковое исследование моторной функции желчевыводящей системы, фракционное дуоденальное зондирование, математические тесты, позволяют поставить диагноз ДЖВП без побочных реакций и травматизации ребенка, излишних материальных затрат.








