Замершая беременность
Содержание:
- Категории
- Симптомы
- Последствия замершей беременности
- Факторы, приводящие к осложнениям беременности
- Причины замершей беременности
- Признаки и симптомы
- Клинический пример №2
- Замершая беременность во втором триместре: симптомы
- Кому и зачем назначают анализ на кариотип
- Причины замершей беременности
- Что можно было сделать, чтобы сохранить беременность?
- Методы диагностики хронического воспаления придатков (аднексита)
- ООбследования при подготовке к беременности
- Какие могут быть осложнения после выкидыша?
- Замершая беременность на разных сроках
- Через какой срок после замершей беременности можно планировать вторую беременность?
- Почему происходит выкидыш или замирание беременности?
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Симптомы
К сожалению, замершая беременность на раннем сроке может никак не давать о себе знать. Позднее же, симптомами замершей беременности на раннем сроке у женщины могут стать схваткообразные боли и мажущие кровянистые выделения. Это обычно происходит при начале отслойки плодного яйца, то есть начинающемся выкидыше.
К субъективным симптомам замершей беременности на раннем сроке также можно отнести резкое прекращение токсикоза (если он был). Также может пройти болезненность молочных желез и снизиться базальная температура. Обычно эти симптомы замершей беременности не остаются без внимания женщины.
Замершая беременность на поздних срокаххарактеризуется отсутствием шевелений ребенка.
Последствия замершей беременности
Развитие плода может остановиться у совершенно здоровой женщины. И только если эта ситуация повторилась, следует обратиться к врачу, чтобы выяснить причину. Для этого придется пройти обследование и сдать следующие виды анализов:
- общие анализы крови и мочи;
- гормональные анализы на гормоны щитовидной железы, тестостерон, прогестерон, пролактин и другие;
- мазок на флору;
- на инфекционные заболевания, такие как: хламидиоз, уреаплазмоз, трихомоноз, микоплазмоз, гонорея и другие;
- анализы на TORCH инфекции.
А также пройти УЗИ матки и ее придатков.
Только после полного обследования можно назначить правильное лечение, в течение которого планирование беременности после замершей беременности следует отложить.
Нередко требуется время и для того, чтобы организм женщины восстановился после выскабливания с целью удаления погибшего эмбриона и полного восстановления внутреннего слоя слизистой матки (эндометрия).
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.
Причины замершей беременности
На ранних сроках (и в период планирования беременности) причины развития патологии могут быть следующие:
- употребление никотина и алкоголя;
- применение ряда лекарственных препаратов;
- инфекционные заболевания (грипп, цитомегаловирус; особенно опасна краснуха);
- ЗППП (гонорея, сифилис, микоплазмоз и т.д.);
- сахарный диабет;
- нарушение гормонального баланса (недостаток прогестерона или эстрогена);
- бурный иммунный ответ организма матери (в этом случае белки эмбриона воспринимаются как чужеродные, и на них идет иммунная атака);
- антифософолипидный синдром (образование тромбов в сосудах плаценты, вследствие чего нарушается питание зародыша, и он гибнет);
- работа на вредном производстве;
- поднятие тяжестей;
- регулярные стрессы.
Наиболее подвержены риску замирания беременности следующие группы женщин:
- в возрасте после 35 лет;
- делавшие множество абортов;
- женщины, у которых ранее диагностировалась внематочная беременность;
- женщины с аномалиями развития матки;
Самым опасным периодом считается восьмая неделя беременности. На этой стадии развития зародыш особенно восприимчив к тератогенным воздействиям, результатом которых может быть замерший плод
Беременность (неважно, первая или вторая замершая беременность) в таком случае прекращает развиваться
Первый триместр (с 1 по 13 неделю) в целом более опасен для развития плода; особенно внимательными надо быть на 3-4 и 8-11 неделях.
Однако риск несет и второй триместр беременности (признаки замершей беременности будут указаны ниже), особенно 16-18 неделя.
Признаки и симптомы
Симптомы замершей беременности в любом триместре одинаковые. Основными признаками, которые могут указывать на такую патологию, являются:
- выделения из влагалища с кровяными примесями;
- общая слабость, озноб, повышение температуры тела;
- тянущие боли в нижней части живота;
- прекращение набухания и болезненности молочных желез;
- резкое исчезновение проявлений токсикоза;
- отсутствие шевелений плода (при патологии во втором триместре).
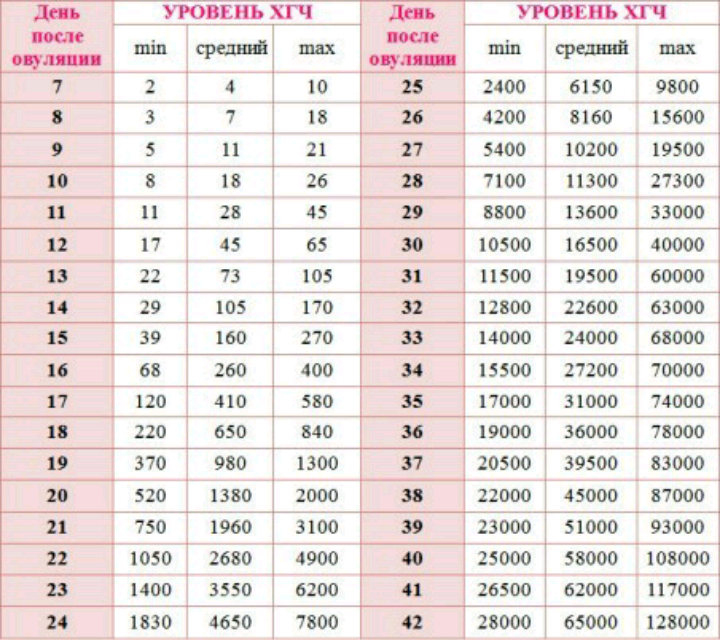
Несмотря на существование характерных симптомов патологии, нередко прекращение развития плода остается незамеченным, так как базальная температура может оставаться в пределах 37 градусов, а уровень ХГЧ остается высоким еще несколько недель. В таком случае женщина узнает о проблеме лишь на очередном приеме у врача или плановом УЗИ.
Клинический пример №2
Пациентка Н., 27 лет обратилась с жалобами на невынашивание беременности.
Из анамнеза: пациентка госпитализирована в род.дом с урежением шевелений плода в течении дня. В род.доме при поступлении — у плода установлена брадикардия, в связи с чем пациентка родоразрешена путем операции кесарево сечение в экстренном порядке. Ребенок умер внутриутробно. Смерть морфологически здорового плода наступила от асфиксии. Тромбоз сосудов пуповины.
Семейный анамнез – у бабушки инсульт в 65 лет.
Соматический анамнез не отягощен
Данная беременность первая, наступила в естественном цикле
Результаты обследования:
Генетическая тромбофилия:
Протромбин G20210A гетерозиготная форма
PAI 4G/5G гомозиготная форма
«163G/Т» в гене A-субъединицы фактора XIII-гетерозиготная форма
Дальнейшая тактика- составлен алгоритм лечения, который включил предгравидарную подготовку и беременность.
Через 6 месяцев у пациентки наступила беременность завершившаяся счастьем — рождением ребенка.
Обсуждение:
-Исследование на скрытые дефекты гемостаза у данной пациентки выявило мультигенную форму тромбофилии (мутация в гене протромбина в сочетании эндогеннымгипофибринолизом), как причину потери плода при доношенной беременности у здоровой первобеременной 27 лет.
Исход 2-й беременности-рождение здорового ребенка на фонепатогенетической терапии- является основанием для следующих тезисов:
-скрытые дефекты являются фактором высокого риска потери плода даже у не отягощенных соматически первобеременных женщин;
—
всем беременным с профилактической целью важно провести скрининг-исследование-гемостазиограмма с Д-димером 1 раз в триместр (3 раза за беременность);
-это позволит назначить профилактическую, сохраняющую беременность терапию;
— доклиническая терапия, у пациенток с тромбофилией является наиболее эффективной.
АВТОРЫ:
БАЙМУРАДОВА С.М.
Д.М.Н., ВРАЧ АКУШЕР-ГИНЕКОЛОГ ВЫСШЕЙ КАТЕГОРИИ, ГЕМОСТАЗИОЛОГ, ЧЛЕН МЕЖДУНАРОДНОГО СООБЩЕСТВА ПО ТРОМБОЗУ И ГЕМОСТАЗУ ISTH
ДЕМИДОВА Е.В.
К.М.Н., ВРАЧ АКУШЕР-ГИНЕКОЛОГ, ГЕМОСТАЗИОЛОГ, ЧЛЕН МЕЖДУНАРОДНОГО СООБЩЕСТВА ПО ТРОМБОЗУ И ГЕМОСТАЗУISTH
Замершая беременность во втором триместре: симптомы
Помимо признаков, характерных для замирания беременности в первом триместре, во втором триместре эти симптомы становятся более явными. Кроме того, к ним присоединяются и дополнительные:
- изменение характера и цвета выделений. В норме выделения во втором триместре должны быть либо белесыми, либо прозрачными и при этом — не слишком обильными. При потемневших и более густых выделениях с вкраплениями крови следует срочно обратиться к гинекологу;
- тупые и ноющие боли в нижней части живота;
- выделение молозива из груди;
- отсутствие шевелений плода на 18-20 неделе беременности. В день беременная должна ощущать около 10 шевелений с интервалами примерно в 2 часа; Если вы не ощущаете толчков плода около 3 часов, возможна ситуация, связанная с нехваткой кислорода (гипоксией): в этом случае вызовите скорую или обратитесь к гинекологу.
Кому и зачем назначают анализ на кариотип
В зависимости от диагноза специалист может рекомендовать кариотипирование пары, которая хочет родить здорового ребенка или плода, если есть риски врожденных патологий. Лабораторные исследования хромосом врачом-генетиком позволяет выявить возможные отклонения:
- трисомию, при которой в паре появляется третья хромосома;
- моносомию — отсутствие одной из хромосом в паре;
- делецию, при которой утрачен один из хромосомных участков (наиболее распространенная причина мужского бесплодия из-за нарушенного сперматогенеза);
- дупликацию — аномалии со сдвоенным фрагментом хромосомного набора;
- транслокацию: перемещение участков (рокировка) в ДНК цепочке;
- инверсию, при которой измененный участок разворачивается по оси.
Поскольку в хромосомных парах человека заложена наследственная информация: особенности телосложения, рост, цвет волос и глаз и даже склонность к заболеваниям, видоизменения в качестве или количестве хромосом приводят к «сбоям» в генетической программе. Если провести ассоциацию, подобные нарушения похожи на вирус в компьютерных файлах: незаметные на первый взгляд изменения приводят к серьезным поломкам.
Природой в организм заложена защита от серьезных патологий. Если есть отклонения от нормы, «блокировка» беременности наступает естественным путем. Результат: бесплодие (невозможность зачатия или выкидыш на ранних сроках).
Качественное исследование хромосом дает возможность исключить:
- Вероятность генных мутаций. При подозрениях на высокий риск возможно образование тромбов и нарушение кровотока, что грозит нарушениями при формировании плаценты. Итог: отслоение защитной оболочки плода, выкидыш, бесплодие.
- Мужское бесплодие из-за изменений У хромосомы у партнера. При такой аномалии необходимо оплодотворение донорской спермой.
- Мутацию хромосом, которые отвечают за способность организма к детоксикацию (выведения токсичных веществ и защиту от негативных внешних факторов).
- Генные патологии, которые гарантированно передадутся ребенку.
Факт! Своевременно проведенное генетическое исследование — это возможность до беременности выявить скрытые патологии. Например, если у родителей нет заболеваний кровеносной, сердечно-сосудистой, эндокринной, нервной или опорно-двигательной систем, а в роду наблюдались такие отклонения, исследование поможет диагностировать и рассчитать риск врожденной склонности к инфаркту, сахарному диабету, гипертонии, патологиям суставов.

Причины замершей беременности
Причины и механизмы остановки развития плода окончательно не ясны. Непосредственно к причинам неразвивающейся беременности относят:
- Генетические и хромосомные аномалии эмбриона;
- Структурные и функциональные состояния эндометрия (слизистой оболочки матки), неполноценность и неспособность его обеспечить процессы развития беременности: хронический аутоиммунный эндометрит с развитием синдрома восстановительно-пластической недостаточности («тонкий» эндометрий);
- Нарушения свёртывающей системы крови – наследственные тромбофилии и антифосфолипидный синдром, гипергомоцистеинемия;
- Нарушение анатомии половых органов – врожденные дефекты матки, субмукозная миома, внутриматочные синехии (спайки), истмико-цервикальная недостаточность;
- Другие причины, требующие углубленного обследования иммунитета.
Что можно было сделать, чтобы сохранить беременность?
Выкидыши редко происходят у женщин, тщательно готовящихся к беременности. Все тяжелые патологии, связанные с генетическими отклонениями, доктора умеют просчитывать еще до зачатия. Что касается заболеваний и прочих нарушений, они тоже прекрасно лечатся. Доктора, обнаружив воспаления, ЗППП, опухоли, рубцы и прочие проблемы на ранних стадиях, легко справляются с ними, применяя современные антибиотики, противовоспалительные лекарства, гормоны, физиотерапию и малотравматичные операции.
И даже если выкидыш уже начался, ребенка часто можно спасти. Самопроизвольный аборт протекает в 2 этапа:
- Угроза выкидыша, когда эмбрион еще в матке. Женщина жалуется на кровянистые выделения, тянущие боли внизу живота и в пояснице. Врачи назначают гормоны, лекарства, снижающие тонус матки, седативные, общеукрепляющие препараты, витамины. При истмико-цервикальной недостаточности шейку матки фиксируют пессариями (кольцами Мейера) или зашивают.
- Начавшийся самопроизвольный аборт. В этот период удается сохранить беременность, поместив женщину под врачебное наблюдение и выяснив причину состояния. Здесь, если успеть, опять-таки идут в ход гормоны и/или расслабляющие матку средства.
Бывают случаи, когда доктор не советует сохранять беременность. Речь обычно идет о TORCH-инфекциях и генетических отклонениях. В этом случае нужно все равно находиться в больнице, ведь после выкидыша или замершей беременности проводится лечение — чистка матки.
А вот спасти уже замершую беременность невозможно. Чаще она обнаруживается во время планового УЗИ: видно различие между размерами эмбриона и сроком беременности, сердцебиение не прослушивается. Если замирание произошло на большом сроке, женщина замечает, что ребенок перестал двигаться. При сомнительных результатах через пару дней УЗИ повторяют. Есть еще признаки — базальная (в прямой кишке) температура падает до 37 градусов и ниже. Пропадают симптомы токсикоза, грудь перестает «наливаться». Иногда возникают кровянистые выделения и ухудшение самочувствия.
 УЗИ
УЗИ
Методы диагностики хронического воспаления придатков (аднексита)
Воспаление придатков является наиболее частой причиной бесплодия. Воспаление приводит к образованию в маточных трубах спаек, в результате чего яйцеклетки не попадают в матку (так называемая непроходимость маточных труб). Воспалительный процесс в яичнике также может привести к нарушениям, препятствующим беременности.
Поскольку хроническое воспаление может протекать бессимптомно, для своевременного выявления заболевания необходимо регулярно проходить гинекологический осмотр (не реже 1 раза в год)
Особенно это важно для женщин, ведущих активную сексуальную жизнь.. Очень важно убедиться, что у Вас нет воспаления придатков,
Спайки при хроническом аднексите могут воспрепятствовать попаданию в матку уже оплодотворённой яйцеклетки, что может привести к развитию внематочной беременности. Воспалительный процесс в придатках также увеличивает вероятность выкидыша.
Очень важно убедиться, что у Вас нет воспаления придатков, . Спайки при хроническом аднексите могут воспрепятствовать попаданию в матку уже оплодотворённой яйцеклетки, что может привести к развитию внематочной беременности
Воспалительный процесс в придатках также увеличивает вероятность выкидыша.
Общий анализ крови
Общий анализ крови при хроническом воспалении придатков покажет незначительное увеличение СОЭ.
Серологический анализ крови
Серологический анализ крови используется для обнаружения антител к возбудителям ЗППП, которые могли вызвать аднексит.
Культуральные исследования (бактериальный посев) позволяют выявить патогенную микрофлору и оценить её активность. Полученные результаты необходимы для назначения препаратов, которые в данном случае будут наиболее эффективны.
УЗИ органов малого таза
При подозрении на хроническое воспаление придатков обычно проводится УЗИ органов малого таза. Исследование выполняется с помощью внутривагинального датчика.
Гистеросальпингография
С помощью гистеросальпингографии оценивается проходимость маточных труб.
Диагностическая лапароскопия
В тех случаях, когда постановка диагноза вызывает сомнение, проводится лапароскопическое обследование.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
ООбследования при подготовке к беременности
1. Оценить, не было ли воздействия вредных факторов (лекардства, окружающая среда, другие заболевания на ранних сроках и тд.);
2. Изучить наследственность у родственников: были ли потери беременностей у ближайших родственников у обоих супругов, были ли инсульты, инфаркты и тромбозы в молодом возрасте до 50 лет;
3. Анализ на инфекции, передаваемые половым путем, TORCH инфекции (токсоплазма, герпес, краснуха, цитомегаловирус);
4. Оценка гормонального профиля;
5. Оценка состояния системы свертывания крови (гемостаза)- скрининг тесты-гемостазиограмма+Ддимер+ВА+Парус-тест, при выявлении нарушений – определение причин их вызывающих (АФА, АТ к кофакторам фосфолипидов, гомоцистеин, мутации и полиморфимзмы генов, предрасполагающие к тромбофилии).
6. УЗИ органов малого таза;
7. Консультация генетика с определением кариотипа родителей;
8. Оценка совместимости партнеров.
Женщине, пережившей такое состояние, как замершая беременность, лечение может и не потребоваться вовсе, если все результаты анализов будут в норме. Как мы уже писали ранее, замершая беременность, чаще всего, случается из-за генетической ошибки, которая вряд ли когда-то еще повторится…
Но если замершая беременность случилась уже не в первый раз (в нашей стране это называется «Привычное невынашивание», а во всем мире «Синдром потери плода»), то лечение, скорее всего, в любом случае понадобится.
Какие могут быть осложнения после выкидыша?
К сожалению, выкидыш или замершая беременность, особенно на сроке от 4-х недель, без лечения и наблюдения дают очень неприятные последствия:
- привычное невынашивание, когда беременности одна за другой кончаются неудачей;
- бесплодие;
- хронический эндометрит;
- спайки (сращения) внутри матки;
- кровотечения, сопровождающие отторжение эмбриона;
- инфицирование остатков плодного яйца. У женщины внутри матки скапливается гной, повышается температура, возникает озноб и ухудшается общее состояние. Без лечения септический самопроизвольный выкидыш заканчивается сепсисом.
 Хронический эндометрит
Хронический эндометрит
Замершая беременность на разных сроках
Прекращение развития плода на сроке до 28 недель называется замиранием беременности, а свыше 28 недель — гибелью плода. Причина патологии являются инфекции, в том числе и ИППП, воздействие лекарственных препаратов, смена климата, авиаперелёт, стресс, но чаще всего это естественный процесс выбраковки эмбриона с генетическими нарушениями.
Согласно данным ВОЗ 70% всех остановок развития беременности происходит на сроке до 2 недель, поэтому женщина даже не подозревает, что с ней что-то произошло. В этом случае плодное яйцо самостоятельно выходит, вызывая немного более интенсивное кровотечение, чем обычно, которое женщина воспринимает как положенную в срок менструацию.
В 25% патология случается до 10 недели. На таких сроках замершая беременность часто не приводит к выкидышу, плод остается в матке и разлагается, отравляя организм женщины, поэтому требуется помощь гинеколога.
Через какой срок после замершей беременности можно планировать вторую беременность?
Этим вопросом задаются практически все молодые пары. Однако однозначного ответа нет и быть не может – все зависит от общего состояния здоровья, наличия или отсутствия инфекций и заболеваний, требующих лечения, индивидуальных особенностей организма, иммунной системы и гормонального здоровья.
Обычно при отсутствии осложнений можно рассчитать день овуляции и планировать беременность после замершей беременности уже через 3-6 месяцев. Этого времени вполне достаточно, чтобы восстановился гормональный фон, а организм подготовился к повторной беременности.
Однако эти сроки очень условны, каждая женщина должна обратиться к врачу, который решит, когда можно планировать рождение ребенка после замершей беременности.
Обычно в этот период врачи назначают препараты, которые готовят организм к новой беременности.
Кроме того, по прошествии 3-месячного срока после замершей беременности, следует начать принимать фолиевую кислоту, которая чрезвычайно важна для восстановления нормального состояния матки.
Часто после первой неудачной беременности женщинам назначаются оральные контрацептивы, прекращение приема которых само по себе является мощным стимулом для зачатия. Кроме того, прием оральных противозачаточных средств позволит избежать незапланированного зачатия и восстановиться после замершей беременности.
Почему происходит выкидыш или замирание беременности?
Потеряв ребенка, женщины спрашивают врача, почему это случилось. Иногда доктор знает ответ, а иногда ему нужно время, чтобы разобраться. В любом случае, пациентка, переживая потерю, должна понимать, что порой выкидыш — благо, избавившее ее и нерожденного малыша от мучений. Часто причины, вызывающие выкидыш или замирание беременности, когда плод умирает не родившись, — это здоровье родителей и факторы, влияющие на физическое состояние плода.
Природа останавливает беременность, если:
- Нежизнеспособность плода связана с тяжёлыми врожденными аномалиями — генетическими, гормональными или обусловленными внешними факторами, например, радиацией. Так природа избавляет людей от нездорового потомства.
- Женщина во время беременности заразилась одной из опасных TORCH-инфекций (краснухой, цитомегаловирусом, герпесом, токсоплазмозом). Эти болезни влияют на плод, вызывая недоразвитие органов, конечностей, мозга. После перенесенного заболевания в организме будущей мамы образуются антитела, и повторная беременность протекает нормально.
- У женщины есть острые и хронические болезни сердечно-сосудистой системы, печени, почек. Организм, несущий в период вынашивания ребенка повышенную нагрузку, не справляется и отторгает плод. Если бы ребенок продолжил развиваться, беременность могла бы закончиться гибелью пациентки.
- Возникли иммунные расстройства, при которых женский организм не принимает беременность. Иммунные клетки-киллеры считают плод инородным телом. Частое аутоиммунное заболевание – антифосфолипидный синдром, вызывающий образование тромбов в организме матери и плаценте. Иногда образуются антитела к гормонам — прогестерону и хорионическому гонадотропину.
В некоторых случаях беременность заканчивается выкидышем из-за проблем с половыми и эндокринными органами. Сюда относятся:
- Заболевания полового аппарата – «детская», седловидная или однорогая матка. При неправильном развитии внутренних половых органов женщина сможет выносить ребёнка только под тщательным врачебным контролем.
- Патологические процессы и новообразования матки: вялотекущий эндометрит, миомы, кисты шейки, эндометриоз, истмико-цервикальная недостаточность. В больном, слабом органе с нездоровой слизистой плоду сложно удержаться.
- Нарушения гормонального баланса. Беременность прерывается при материнских патологиях щитовидной железы, надпочечников и яичников.
 Патологии щитовидной железы
Патологии щитовидной железы
В этих случаях избежать выкидыша можно было бы, своевременно пролечив болезнь или уделив беременности больше внимания.
Плод может погибнуть и из-за нездорового образа жизни женщины. Это необязательно должен быть тяжелый алкоголизм или наркомания. Еще не родившегося ребенка губят курение, употребление большого количества кофе, прием медикаментов, противопоказанных при беременности, лишний вес будущей мамы.