Аритмия
Содержание:
- Методы диагностики аритмии
- Прогноз
- Причины аритмии
- «Правильное» сердца спортсмена
- Классификация
- Виды тахикардии
- Стоимость услуг врача-аритмолога
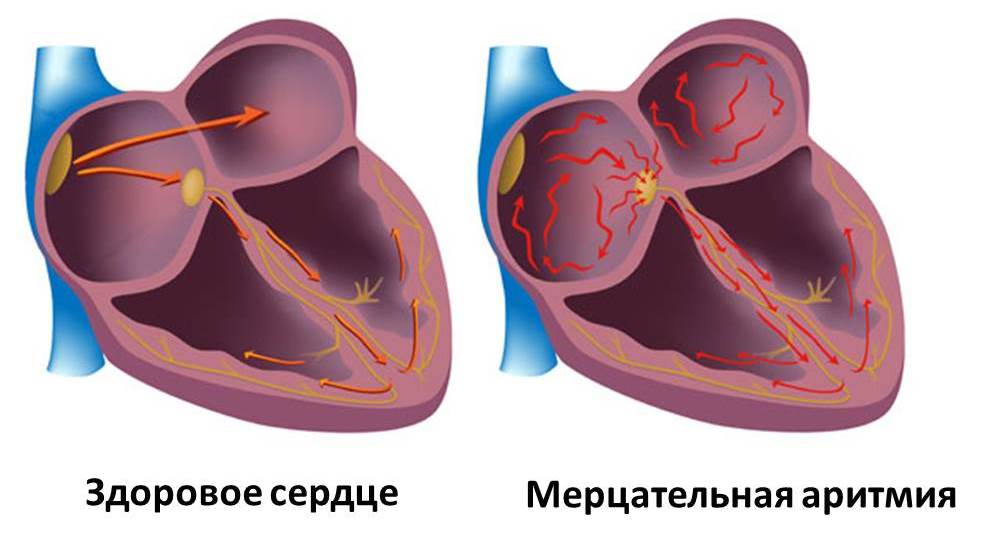
- Что такое мерцательная аритмия?
- Виды аритмии
- Причины аритмии
- Запрещается:
- Диагностика и виды экстрасистолии
- Экстрасистолия — лечение
- Мерцательная аритмия: симптомы
- Классификация и виды
- Не рекомендуются следующие виды физической активности:
- Профилактика приступов
- Прогноз
- Симптомы аритмии сердца
- Мерцание и трепетание желудочков (фибрилляция желудочков)
- Осложнения
- Тахикардия сердца – что это такое?
Методы диагностики аритмии
Для диагностики аритмии используются:
ЭКГ
ЭКГ – простое и информативное исследование, позволяющее врачу получить необходимую информацию о ритме сердечной мышцы. На электрокардиограмме видно, есть аритмия или нет, а если есть, то ЭКГ позволит определить вид аритмии.
Холтеровское мониторирование
Холтеровское мониторирование используется для диагностики аритмии и контроля за ходом её лечения. Пациенту на тело прикрепляется прибор, ведущий запись активности сердца в течение суток. При этом человек ведёт обычный для себя образ жизни (единственное, прибор нельзя мочить). Результаты мониторинга потом обрабатываются на компьютере. Подобный метод позволяет выявить эпизоды аритмии, вызванные привычной ежедневной нагрузкой, – для этого не требуется оказаться на приёме у врача именно в этот момент.
Эхокардиография
Эхокардиография при аритмии проводится с целью выявления функциональных и морфологических изменений сердца.
Тредмил-тест
Тредмил-тест – это электрокардиографическое исследование, которое выполняется во время физической нагрузки на специальной беговой дорожке (тредмиле). Подобная функциональная проба позволяет выявить нарушения ритма сердца, которые обычно проявляются только во время повышенной нагрузки, а в состоянии покоя отсутствуют.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Прогноз
Сама по себе сердечная аритмия не относится к разряду смертельных заболеваний, поэтому, при надлежащем уровне медикаментозного лечения, соблюдении врачебных рекомендаций и отказе от вредных привычек, больной аритмией может вести полноценный образ жизни.
В случае, если приступ аритмии носит единичный характер и вызван эмоциональным перенапряжением, достаточно пойти короткий курс реабилитации и пропить ряд седативных препаратов.
Если сердечная аритмия имеет сопутствующий характер, то купирование признаков основного заболевания приведет снизит риск прогрессирования аритмии до минимума.
Принимая препараты от сердечной аритмии на постоянной основе, пациент сводит вероятность возникновения обширного приступа к минимуму.
Причины аритмии
Сердце обладает свойством автоматизма. Оно сокращается под воздействием импульсов, которые вырабатываются в самом сердце. За генерацию и проведение импульсов отвечает проводящая система миокарда, образуемая узлами нервной ткани. Нарушения в работе этой системы приводят к сбою сердечного ритма.
Вызвать аритмию могут сердечно-сосудистые заболевания:
- ишемическая болезнь сердца (нарушение кровообращения сердечной мышцы);
- перенесенный инфаркт миокарда. В 15% случаях наблюдается такое осложнение, как постинфарктная аневризма – выпячивание стенки желудочка сердца. Аневризматический сегмент не участвует в сокращении, что приводит к возникновению аритмии;
- кардиомиопатии (изменения размера и формы сердца), а также врожденные и приобретенные пороки сердца;
- миокардиты (воспалительные заболевания сердечной мышцы);
- артериальная гипертензия.
Кроме этого аритмия может быть вызвана:
- вегето-сосудистой дистонией;
- нарушением электролитного баланса организма (в результате острого недостатка магния, а также дефицита или переизбытка калия и кальция);
- курением, злоупотреблением алкоголем, отравлением;
- стрессом;
- физическими нагрузками;
- лихорадочными состояниями при инфекционных заболеваниях;
- эндокринными нарушениями. В частности, аритмия может наблюдаться во время климакса.
«Правильное» сердца спортсмена
Сердце спортсмена так и обозначают как «спортивное». Различают адаптированное к высоким нагрузкам сердце, адекватно обеспечивающее работу организма, и сформированное избыточными для миокарда нагрузками патологическое спортивное сердце. Происходит увеличение толщины стенки — массы миокарда, увеличиваются полости желудочков и предсердий, но происходит это по-разному.
Физиологическое или «правильное» спортивное сердце само лучше питается за счёт расширения собственной коронарной сети капилляров и повышенного образования новых сосудов. Большая толщина стенок позволяет эффективно и усиленно сокращать их и расслаблять, вследствие высокой эластичности и значимых запасов энергии в кардиомиоците — клетке миокарда. Полости предсердий и желудочков увеличиваются для принятия с последующим выбросом большего объёма крови во время спортивной нагрузки.
Разные виды спорта меняют конфигурацию сердца по-своему, всё зависит от того, в каком темпе двигается спортсмен. У всех спортсменов увеличена толщина миокарда желудочков, но при всех динамичных и «беговых» видах спорта, в том числе велосипедном и плавании, растёт объём внутренней полости желудочков. Желудочки равномерно крупные — толстые стенки соответствуют большому внутреннему объёму, что необходимо для увеличенного и усиленного выброса крови.
При «стоячих» видах, например, борьба и тяжёлая атлетика, чрезмерно повышается артериальное давление, и при нормальном размере полости желудочка стенка его утолщена, из-за чего визуально желудочек выглядит неравномерно увеличенным: стенка толстая, а внутренняя полость небольшая.
При гребных видах спорта идёт чередование динамичной и статичной нагрузки, поэтому и изменения миокарда средние между двумя основными вариантами. Отражаются на конфигурации правильного спортивного сердца и расовые особенности, максимальная выраженность конфигурации отмечается у спортсменов негроидной расы, поэтому они самые быстрые и выносливые.
В покое правильное сердце спортсмена работает в экономном режиме с малым числом сокращений — 40–60 в минуту, потребность его в кислороде снижается, фаза расслабления (диастола) превышает фазу сокращения (систола), скорость кровотока падает — артериальное давление снижено. Такой своеобразный анабиоз сердечной мышцы, целью которого является полноценный отдых, чтобы в решающую минуту всю себя отдать на беспрецедентную по интенсивности работу.
Классификация
В зависимости от того, какая именно функция сердечной мышцы была нарушена, выделяют аритмии, виды которых зависят от особенностей изменения автоматизма, возбудимости и проводимости.
Группы аритмий, обусловленные:
- нарушением автоматизма синусового узла – синусовые тахикардия и брадикардия, синусовая аритмия, синдром слабости синусового узла;
- нарушением возбудимости сердечной мышцы – экстрасистолия (предсердная, желудочковая, из атриовентрикулярного соединения), пароксизмальная тахикардия (предсердная и желудочковые формы, из атриовентрикулярного соединения);
- фибрилляцией предсердий и желудочков, трепетанием предсердий;
- нарушением проводимости – синоаурикулярная и атриовентрикулярная блокады, блокады ножек пучка Гиса и ветвей левой ножки.
Виды тахикардии
Синусовая тахикардия — это нормальное увеличение частоты сердечных сокращений, которое может произойти, когда вы тренируетесь, напуганы или встревожены. Она происходит из синоатриального узла сердца, обычно известного как естественный кардиостимулятор. Синусовая тахикардия обычно не считается опасной, потому что ваше сердце все еще бьется правильно.
Суправентрикулярная тахикардия возникает в верхних камерах сердца. Это самый распространенный тип тахикардии у детей, а также чаще встречается у женщин, чем у мужчин. Некоторые люди не испытывают никаких симптомов, но в крайних случаях вы можете потерять сознание и, очень редко, иметь остановку сердца.
Мерцательная аритмия является наиболее распространенным типом тахикардии. Это происходит, когда хаотические электрические импульсы в верхних камерах сердца (предсердиях) приводят к быстрым, нескоординированным сокращениям.
Желудочковая тахикардия возникает в нижних камерах сердца. Это опасно. Национальная медицинская библиотека классифицирует его как «главную причину внезапной сердечной смерти». Около 300 000 смертей в год приписываются этому типу тахикардии.
Фибрилляция желудочков — это аналогичный процесс в нижних камерах, где желудочки дрожат вместо того, чтобы перекачивать необходимую кровь в организм. Самая серьезная форма тахикардии, требует неотложной медицинской помощью и приводит к внезапной остановке сердца.
Кому грозит тахикардия?
Многие виды тахикардии могут привести к экстренным медицинским событиям, таким как внезапная остановка сердца, сердечный приступ, сердечная недостаточность и инсульт. Но по словам многих докторов медицины, вы можете даже не знать, что у вас это есть.
Хотя люди с тахикардией не всегда замечают это, есть несколько общих симптомов. Первый индикатор-это слишком быстрое сердцебиение, которое вы можете проверить, измерив, свой пульс. Другие симптомы могут включать учащенное сердцебиение, боль в груди, одышку или головокружение.
С возрастом у вас чаще развивается та или иная форма тахикардии. Это потому, что структурные изменения в сердце могут вызвать эти аномальные сердечные ритмы с течением времени.
Пациенты, имеющие в семейном анамнезе различные виды тахикардии или врожденные заболевания при рождении, подвергаются более высокому риску. Некоторые состояния здоровья также связаны с повышенным риском, таким как болезни сердца, высокое кровяное давление, диабет, ожирение и тревожные расстройства.
С помощью носимых трекеров здоровья, таких как Apple Watch, все больше людей обнаруживают, что у них есть тахикардия, даже когда они не испытывают симптомов. Вы должны серьезно относиться к такого рода данным и следить за своим здоровьем, а если что-то не так, срочно обратиться к врачу.
Как лечить тахикардию?
Врачи лечат тахикардию различными способами, часто включающими критические изменения образа жизни. Людям с этим диагнозом рекомендуется заниматься физическими упражнениями, питаться здоровой пищей и лечить основные проблемы со здоровьем. Они также должны сократить потребление алкоголя и бросить курить.
Люди с желудочковой тахикардией чаще нуждаются в медикаментозном лечении или хирургическом вмешательстве. Врачи могут назначать антиаритмические препараты для предотвращения возникновения аритмий, бета-блокаторы для замедления сердечного ритма и разжижители крови для снижения риска образования тромбов.
Пациенты, у которых все еще сохраняется тахикардия, несмотря на медикаментозное лечение, могут подвергаться катетерной абляции. Во время этой двух — четырехчасовой процедуры кардиолог вводит в сердце гибкий провод, который сжигает пораженные ткани сердца с помощью радиочастотной энергии. Это останавливает ненормальные электрические сигналы с вероятностью успеха 90% в некоторых типах тахикардии.
Если вы испытываете длительное или повторяющееся высокое сердцебиение в состоянии покоя, наряду с другими симптомами тахикардии, вам следует обратиться в отделение неотложной помощи или позвонить своему доктору.
Стоимость услуг врача-аритмолога
| Код для оплаты | Номенклатура Минздравсоцразвития | Наименование | Цена ,руб.* |
| 1089 | B01.043.003 | Прием (осмотр, консультация) врача по рентгенэндоваскулярному лечению нарушения ритма работы сердца | 4 300 |
| 1090 | B01.043.004 | Прием (осмотр, консультация) врача по рентгенэндоваскулярному лечению нарушения ритма работы сердца с проверкой работы ЭКС | 6 100 |
| 9004 | A05.10.006 | Регистрация электрокардиограммы | 1 600 |
| 9006 | A05.10.008 | Холтеровское мониторирование сердечного ритма (ХМ-ЭКГ) | 4 800 |
| 15023 | A16.10.014.003 | Имплантация двухкамерного электрокардиостимулятора (ЭКС), без стоимости электрода и ЭКС | 125 000 |
Что такое мерцательная аритмия?
Мерцательная аритмия — это нарушение сердечного ритма, также известное как аритмия. Поток крови из верхних камер сердца в нижние камеры меняется от удара к удару, и сердце не может эффективно перекачивать кровь к остальному телу.
По оценкам Центров по контролю и профилактике заболеваний (CDC), от 2,7 до 6,1 миллиона больных в настоящее время страдают фибрилляцией предсердий.
Возраст — ключевой фактор риска развития заболевания. По данным CDC, 9 процентов граждан в США в возрасте старше 65 лет страдают фибрилляцией, но в возрасте до 65 лет ею страдают только два процента.
Сердцебиение обычно начинается с одной точки в правом предсердии, верхней правой камере сердца. Однако у больных сердцебиение запускается из нескольких точек, что означает, что и предсердия, и желудочки или нижние камеры бьются в своем собственном темпе.
Аритмия может или не может вызывать симптомы. Распознавание и лечение А-фибрилляции предсердий на ранних стадиях ее развития может значительно повысить шансы избежать осложнений.
Виды аритмии
Синусовая аритмия представляет собой нарушение ритмичности сокращений сердца, при котором водителем ритма, как и в норме, является синусовый узел, расположенный в правом предсердии. При подсчете пульса заметно, что промежуток между двумя соседними сокращениями сердца постоянно изменяется.
Физиологический вид синусовой аритмии встречается у маленьких детей и у взрослых во время сна. Такая аритмия связана с дыханием и называется дыхательной. В иных случаях аритмия является проявлением заболевания.
В зависимости от частоты сердечных сокращений также выделяют:
- синусовую брадиаритмию, при которой частота сердцебиения составляет менее 60 ударов в минуту;
- синусовую тахиаритмию, при которой частота сердцебиения составляет более 90 ударов в минуту.
Мерцательная аритмия (мерцание предсердий) развивается при нарушении связи между синусовым узлом и волокнами сердечной мышцы предсердий, в результате чего они начинают сокращаться хаотично, независимо друг от друга, с частотой до 700 сокращений в минуту.
Различают три вида мерцания предсердий:
- Пароксизмальное. Возникает внезапно, длится от нескольких секунд до 7 дней. Проходит самостоятельно или после лечения.
- Персистирующее. Длится более 7 дней, самостоятельно не проходит.
- Постоянное.
Причины аритмии
Аритмии могут быть обусловлены как патологиями сердца, так и заболеваниями других органов и систем. Среди основных причин выделяют следующие:
- заболевания сердечно-сосудистой природы (ишемическая болезнь сердца, кардиомиопатия, гипертонический криз и др.);
- шоковые состояния;
- интоксикации (отравления алкоголем, наркотиками, пищевые отравления);
- заболевания эндокринной системы (болезни щитовидной железы, надпочечников);
- операции на сердце, травмы сердца, и многие другие.
Опасность аритмии состоит в том, что при даже отсутствии выраженных клинических проявлений и неприятных ощущений без лечения она способна привести к тяжелым осложнениям. В частности, осложнением мерцания (фибрилляции) предсердий является развитие острой сердечной недостаточности, тромбоэмболии легочной артерии, нарушений мозгового кровообращения.
Запрещается:
-
1. Подвергаться воздействию мощных полей СВЧ, магнитных и электромагнитных полей, электрического тока (например, при использовании оборудования высокого напряжения, магнитов, используемых в промышленных зонах, радаров или других источников электромагнитного воздействия).
-
2. Выполнять магнитно-резонансную томографию (МРТ) в случаях, когда имплантируемое устройство не является МРТ-совместимым.
-
3. Использовать методы физиотерапии, связанные с магнитотерапией и электрическим воздействием.
-
4. Применять монополярную электрокоагуляцию при проведении хирургических вмешательств, в случаях, когда работа эндокардиального электрода запрограммирована в монополярном режиме
-
5. При проведении ультразвуковых исследований направлять луч непосредственно на корпус имплантированного устройства.
- 6. Проводить диатермию (лечение с использованием токов высокой частоты, коротковолнового воздействия, воздействия СВЧ токов).
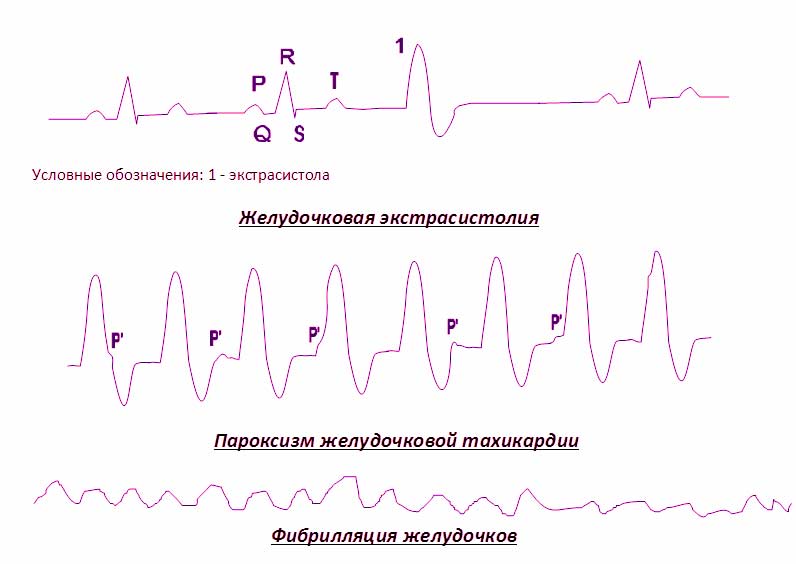
Диагностика и виды экстрасистолии
• ЭКГ в 12 отведениях — позволяет выявить морфологию и возможную локализацию очага экстрасистолии.
• Суточное холтеровское мониторирование (ХМ -непрерывная запись ЭКГ) — наиболее достоверный метод диагностики преходящих нарушений ритма сердца за сутки наблюдения.
• ЭхоКГ (УЗИ сердца) – выявляет патологию миокарда, определяет состояние клапанного аппарата сердца.
При анализе ЭКГ возможно говорить о единичных и групповых экстрасистолах. Группу из 5 экстрасистол возможно расценивать как эктопическую тахикардию.
По локализации эктопического очага выделяют:
- предсердные,
- атриовентрикулярные,
- желудочковые экстрасистолы.
Экстрасистолия — лечение
Необходимо устранение провоцирующих факторов и лечение основного заболевания. Единичные экстрасистолы без клинических проявлений не лечат.
Нейрогенные экстрасистолы лечат налаживанием режима труда и отдыха, дают диетические рекомендации, полезны регулярные занятия спортом, применяется психотерапия, транквилизаторы или седативные средства (например, настойка валерианы). Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным, так как может быть жизнеугрожающим, если не определен характер, механизмы и причины экстрасистол.
Выбор способа лечения экстрасистолии осуществляется специалистом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и действующих Российских и Европейских рекомендаций.
С помощью приема антиаритмических препаратов можно устранить экстрасистолы, но после отмены препаратов экстрасистолия возобновляется. Кроме того, самое главное: у лиц с органическим поражением сердца на фоне эффективного лечения экстрасистолии антиаритмическими препаратами выявлено увеличение смертности более, чем в 3 раза! Только при лечении бета-блокаторами или амиодароном не было отмечено повышения риска смертности. Однако, у ряда больных наблюдались осложнения, включая опасные для жизни. Эффективность и безопасность применения препаратов калия и магния или т.н. «метаболических» препаратов окончательно не установлены.
Достаточно радикальным и эффективным методом лечения экстрасистолии является катетерная абляция («прижигание») очага экстрасистолии. Операция, в среднем, выполняется в течение 45-55 минут, и через сутки пациент может быть выписан из стационара.
- Если при суточном холтеровском мониторировании количество экстрасистол превышает 1000 в сутки, у пациента имеются жалобы или присутствует заболевание сердца.
- Если экстрасистолы возникают на фоне лечения сердечными гликозидами.
- Если, несмотря на начатую терапию, эффект лечения не достигнут.
- Для подбора антиаритмических препаратов (производится после обследования индивидуально). После назначения препарата проводится контроль лечения при помощи холтеровского мониторирования, которое рекомендуется проводить при подборе терапии один раз в месяц.
Мерцательная аритмия: симптомы
Фибрилляция предсердий вообще может не вызывать никаких симптомов, а когда есть симптомы, они могут проявляться только периодически.
Часто частота сердечных сокращений выше, чем обычно при фибрилляции, но это зависит от того, сколько сигналов поступает от предсердий к желудочку.
Общие симптомы включают:
- учащенное сердцебиение или ощущение нерегулярного сердцебиения
- одышка, особенно в положении лежа
- боль в груди или сдавливание
- низкое кровяное давление
- головокружение, бред и обмороки
Больные, не испытывающие симптомы, скорее всего не подозревают о имеющейся фибрилляции, поэтому не лечат ее. Первым ее признаком может быть осложнение, например, инсульт или сердечная недостаточность.
Внимательно следите за симптомами и за тем, когда они возникают или меняются по степени тяжести. Запишите их своему врачу. Это поможет им поставить диагноз и выбрать лучшее лечение.
Классификация и виды
Все виды аритмии делятся на несколько основных групп:
по источнику происхождения
- Нежелудочковые (возникают выше атриовентрикулярного узла)
- Желудочковые
- Синусовые
- Предсердные
По частоте сердечного ритма
- Тахикардии (ЧСС более 100 за одну минуту)
- Брадикардии (ЧСС меньше 50 за одну минуту)
- Сбитый ритм
В свою очередь тахикардии делятся на:
- Наджелудочковые
- Пароксизмальные
Большая часть пациентов страдает от такого вида аритмии как экстрасистолия. Этот вид заболевания характеризуется наличием внеочередных сердечных сокращений. Встречается такая аритмия как у здоровых людей, так и у тех, кто страдает хроническими заболеваниями. У здорового человека экстрасистолия вызывает дискомфорт во время сна, у пациентов, страдающих серьезными заболеваниями, может протекать бессимптомно.
Не рекомендуются следующие виды физической активности:
- Подъем тяжестей больше 5 кг.
- Контактные виды спорта, такие как каратэ, борьба, футбол и т.д., во время которых могут быть нанесены удары в область имплантации устройства или спровоцированы падения.
- Стрельба из ружья и винтовки в связи с тем, что отдача во время выстрела может привести к повреждению ложа стимулятора.
- При работе на приусадебном участке использование газонокосилок, колка, рубка дров.
- Работа с перфораторами и электрическими дрелями.
- Физическая активность, связанная с подъемом и круговыми движениями руки со стороны имплантации устройства (плавание баттерфляем, кролем, на спине).
Профилактика приступов
Профилактика приступов аритмии заключается в лечении заболевания, которое провоцирует нарушение сердечного ритма.
В отдельных случаях врач назначает предупреждающие приступ препараты для постоянного пожизненного применения. Как правило, такие лекарства благоприятно влияют на сердце и приостанавливают развитие основной патологии.
Необходимо исключить факторы, которые могут вызвать приступ нарушения ритма сердцебиения:
• неправильный режим труда и отдыха, недостаток сна;
• физическое перенапряжение;
• стрессы;
• курение, алкоголь, наркотики, крепкий чай и кофе;
• избыточный вес;
• малоподвижный образ жизни.
Спровоцировать приступ может острое инфекционное заболевание, обострение хронического заболевания, резкие перепады температуры, изменение погоды, физическая или психологическая травма.
Поэтому пациентам со склонностью к возникновению аритмии необходимо всегда иметь при себе назначенные врачом препараты, помогающие купировать приступ.
Прогноз
Прогноз при аритмии зависит от провоцирующего приступы заболевания, вида нарушения сердечного ритма, наличия осложнений и сопутствующих заболеваний, от возраста больного, а также от его желания последовательно бороться за своё здоровье.
Значительно ухудшается прогноз при атеросклерозе коронарных сосудов сердца, потому что аритмия повышает нагрузку на сердечную мышцу и ухудшает обеспечение миокарда кислородом. Поэтому у пациентов с аритмией риск развития инфаркта миокарда значительно выше, чем у больных с нормальной ЧСС.
Статистические данные свидетельствуют, что прогноз относительно продолжительности и качества жизни у пациентов после проведения малотравматичных операций (радиочастотная абляция, имплантация кардиостимулятора) вполне обнадёживающий. Наш клинический опыт свидетельствует, что малоинвазивные операции позволяют радикально решить проблему, продлить жизнь больного и значительно повысить ее качество. Реабилитационный период проходит быстро и гладко, а в дальнейшем пациенты возвращаются к активной жизни с минимальным количеством ограничений.
Симптомы аритмии сердца
Выраженность симптомов сердечной аритмии не всегда соответствует тяжести состояния. Смертельно опасные нарушения ритма нередко протекают бессимптомно, а относительно безобидная синусовая аритмия иногда вызывает тягостное ощущение замирания сердца.
Точный диагноз может установить врач после проведения диагностических проб. Следует обращаться за помощью к кардиологу при наличии тревожных признаков:
• ощущение сердцебиения, перебоев в работе сердца;
• боль за грудиной или в области сердечного толчка;
• приступы головокружения;
• эпизоды потери сознания;
• частый, замедленный или неровный пульс.
В тяжелых случаях патологии ритма сокращений миокарда приводят к нарушению кровообращения. На ногах появляются отеки, увеличивающиеся к вечеру и спадающие к утру. Возникает одышка при незначительном физическом или нервном напряжении. Нарастающие признаки недостаточности сердца скрывают симптомы аритмии.
Мерцание и трепетание желудочков (фибрилляция желудочков)
могут возникнуть при любом тяжелом заболевании сердца (чаще в острой фазе инфаркта миокарда), при тромбоэмболии легочной артерии, передозировке сердечных гликозидов и противоаритмических средств, при электротравме, наркозе, внутрисердечных манипуляциях.
Симптомы и течение фибрилляции желудочков
Внезапное прекращение кровообращения, картина клинической смерти:
- отсутствие пульса,
- сердечных тонов,
- сознания,
- хриплое агональное дыхание,
- иногда судороги,
- расширение зрачков.
Лечение фибрилляции желудочков
сводится к немедленному непрямому массажу сердца, искусственному дыханию. Вводится
- лидокаин,
- препараты калия,
- адреналин,
- глюконат кальция внутрисердечно,
- проводится лечение кислородом.
Альтернативные и нетрадиционные методы лечения
Использование лечебных свойств камней
При аритмиях рекомендуется носить или держать при себе следующие камни:
- жадеит,
- нефрит (красный)
Осложнения
Фибрилляция может вызвать потенциально опасные для жизни проблемы со здоровьем.
Сгустки крови (тромбы)
Кровь может скапливаться в предсердиях, если сердце бьется нерегулярно. В местах застоя могут образовываться тромбы.
Сегмент сгустка, называемый эмболом, может оторваться и попасть в разные части тела через кровоток и вызвать закупорку.
Эмбол ограничивает приток крови к почкам, кишечнику, селезенке, мозгу или легким. Сгусток крови может быть смертельным.
Инсульт
Инсульт возникает, когда эмбол блокирует артерию в головном мозге и снижает или останавливает приток крови к части мозга.
Симптомы инсульта различаются в зависимости от того, в какой части мозга он возникает. Последствия инсульта могут включать мышечную слабость на одной стороне тела, спутанность сознания, потерю чувствительности и проблемы со зрением, а также трудности с речью и движением.
По данным CDC, инсульт — основная причина инвалидности и пятая по частоте причина смерти в мире.
Сердечная недостаточность
Мерцательная аритмия может привести к сердечной недостаточности, особенно при высокой частоте сердечных сокращений. Когда частота сердечных сокращений нерегулярна, количество крови, текущей от предсердий к желудочкам, меняется при каждом сердечном сокращении.
Таким образом, желудочки могут не заполняться до сердцебиения. Сердце не может перекачивать достаточно крови к телу, и количество крови, ожидающей циркуляции, вместо этого накапливается в легких и других областях.
Когнитивные проблемы
Исследование, опубликованное в Журнале Американской кардиологической ассоциации, показало, что у людей с фибрилляцией более высокий долгосрочный риск когнитивных проблем и деменции, которые не связаны со снижением кровотока в мозге.
Тахикардия сердца – что это такое?
Тахикардия – это вид аритмии, при котором частота сердечных сокращений превышает 90 ударов в минуту. Учащенное сердцебиение является вариантом нормы, если выполняется тяжелая физическая работа, человек переживает сильное эмоциональное потрясение, после употребления алкогольных напитков, спортивных тренировок.
Патологическая тахикардия сердца проявляется:
- выраженной пульсацией сосудов шеи;
- ощущением сердцебиения;
- обмороками;
- головокружением;
- чувством беспокойства.
Объясняя, что такое тахикардия и чем она опасна, кардиологи акцентируют внимание на том, что в основе болезни – повышенный автоматизм сокращений сердца, который в норме задает ритмичность и темп сердечных сокращений. Патология может привести к остановке сердца, инфаркту миокарда, ишемической болезни, развитию острой сердечной недостаточности.. Классификация тахикардии
Классификация тахикардии
По названию участка сердца, в котором происходит выработка импульса, вызывающего тахикардию, выделяют следующие формы заболевания:
- Синусовая тахикардия. Источник – в синусовом узле.
- Наджелудочковая тахикардия (она же предсердная). Источник – в предсердиях.
- Желудочковая тахикардия. Источник – в желудочках.
По критерию времени бывает:
- Пароксизмальная тахикардия. Приступ учащенного сердцебиения неожиданно начинается и резко заканчивается (ЧСС составляет от 120 до 250 ударов в минуту).
- Постоянная (хроническая) тахикардия.