Боль в груди слева: ноющая, колющая, острая, тянущая, тупая
Содержание:
- Что делать
- Симптоматическое лечение и способы снять резкую боль и дискомфорт
- Боли в молочных железах из-за гормональных нарушений
- Болит под лопаткой: к какому врачу обращаться?
- Стоимость услуг
- Наши медицинские центры
- Осложнения
- Боль с двух сторон
- К «сердечным» болям относятся:
- Физиологические причины жжения в груди
- Заболевания костно-мышечного аппарата
- Основные причины
- Холодные руки у подростка. Холодные руки у ребёнка дошкольного и младшего школьного возраста
- Лечение межреберной невралгии
- Диагностика
Что делать
При опоясывающей боли, возникающей в груди и спине с завидной регулярностью или имеющей острый характер, необходимо посетить врача и обследоваться. До визита к врачу и выяснения причин болезненности принимать лекарства не рекомендуется, чтобы не усугубить ситуацию.
При остеохондрозе и перенапряжении мышц используются разные виды пластырей – противовоспалительные, разогревающие, магнитные, с травами, обезболивающие
Алгоритм оказания первой помощи зависит от того, что вызывает боль. Если это болезнь позвоночника, то облегчить состояние можно с помощью анальгетиков и средств из группы НПВП – нестероидных противовоспалительных препаратов. Подойдет Кеторол, Диклофенак, Найз, Нимесулид и т.д. Следует учесть, что принимать их нельзя при беременности, грудном вскармливании и болезнях ЖКТ в стадиях обострения.
Если таблетки не помогают или снимают боль плохо, то врач назначит новокаиновую блокаду. Процедура делается в госпитальных условиях и избавляет от боли как минимум на несколько часов. В нетяжелых случаях эффективны обезболивающие мази, гели и пластыри с противовоспалительным и согревающим действием.
При мышечных спазмах, обусловленных переохлаждением, регулярным долгим пребыванием в неудобной позе, высокими физическими нагрузками, хорошо помогает массаж и кинезиотейпирование.
Симптомы язвенной болезни желудка снимают с помощью антацидных средств – Маалокса, Альмагеля. Антибиотики в случае необходимости назначаются только врачом. Плеврит, пневмония и туберкулез лечатся исключительно в стационарных условиях.
Симптоматическое лечение и способы снять резкую боль и дискомфорт
В некоторых неопасных случаях помогает симптоматическое лечение, прием успокоительных. Лекарственные препараты назначает только врач. Помимо таблеток специалист порекомендует пройти курс физиотерапии для ускорения процесса выздоровления.
Лекарственные препараты

Существует много препаратов для лечения сердечных болезней, но их принимают только после консультации с лечащим врачом.
В качестве помощи при учащенном сердцебиении принимают «Валерьянку». При стенокардии хорошо помогает «Нитроглицерин». При мышечных спазмах неопасного характера принимают обезболивающее «Но-шпа».
Народные средства
Популярное народное средство от ноющей боли в области сердца — массирование левого мизинца: так стимулируется нерв, который проходит в области ребер и сердца.
При межреберной невралгии следует хорошо сгруппироваться и растянуть спину. Положите ладони на плечи крест-накрест и согнитесь вперед, растягивая позвонки. Для более сильного растяжения можно глубоко вдохнуть. Это может помочь прекратить давление на корешок нерва, который сдавило.
При несерьезных дискомфортных ощущениях, связанных с защемлениями нервов или легкой гипертонией сердца, помогает отвар ромашки.
Однако не стоит пытаться вылечить серьезные заболевания с помощью народной медицины – слишком велик риск летального исхода.
Профилактика подобного рода проблем – здоровый образ жизни: регулярное питание полезной пищей, полноценный сон, норма движения за день, регулярные упражнения. Хороший отдых 1-2 раза в неделю также пойдет на пользу людям со стрессовой работой или слишком активным образом жизни.
Физиотерапевтические методы
Физиотерапия оказывает помощь в основном лечении и носит профилактический характер. Ее действие направлено на повышение иммунитета и активизацию важных биохимических и физиологических процессов в организме.
Массаж

Санатории и базы отдыха предлагают распространенный метод физиотерапии – массаж. Под ним понимают механическое воздействие на тело человека с помощью рук или специальных инструментов (массажные ролики, душ).
Общий массаж направлен на расслабление, улучшение кровообращения, восстановление тонуса мышц. Точечный массаж помогает в борьбе с головными болями и заболеваниями нервной системы. При рефлекторном сегментарном массаже идет воздействие на органы через проекционные зоны (общую группу нервов).
Если у вас есть заболевания нервной системы, из-за которых появляются боли в области ребер, лопаток или спины, и это не связано с сердцем – нужен массаж. Если боли в области грудины связаны с застоями крови, то подойдет активный массаж для улучшения ее циркуляции.
Электричество
С помощью электрического тока специалист может направить лекарство в конкретную область тела — это процедуры фонофореза, гальванизации, электрофореза. Они помогают избежать привыкания к препаратам и контролировать дозировку.
Существует также метод дарсонвализации, когда с помощью импульсов тока высокого напряжения улучшается циркуляция крови в тканях. Его используют в борьбе с гипертонией.
Тепло и холод
При заболеваниях горла и легких назначают прогревание УФ-лучами. Для борьбы с неврозами подходит индуктотермия (прогревание токами высокой частоты). Подобное прогревание хорошо помогает и при некоторых видах осложнений при простуде и кашле, когда появляется дискомфорт за грудиной (глубже, чем в горле).
Криотерапию проводят с помощью жидкого азота. Она укрепляет иммунитет, снимает спазмы и отеки, снимает болевые ощущения и способствует выбросу эндорфинов в кровь.
Лазерная терапия
Этот метод применяется для расширения капилляров, усиления циркуляции крови, снижения холестерина и повышения иммунитета. Лазер обладает противовирусным и противомикробным действием и помогает предотвратить переход некоторых острых форм заболеваний в хронические. Назначается при угрозе закупорки сосудов из-за повышенного холестерина.
Магнитотерапия
При заболеваниях органов пищеварения и желчного пузыря часто применяется магнитотерапия. Она оказывает общеукрепляющее действие, нормализует давление, стимулирует работу нервной и сердечно-сосудистой систем.
Ультразвук
Ультразвуковая терапия контролирует «путь» лекарства через тело, как и электричество. Ультразвук расщепляет молекулы жира и некоторых других тканей, так что часто применяется для удаления уплотнений, инфильтратов (клеточные скопления с примесью лимфы или крови), предотвращения образования спаек после операций. Рекомендуется при закупорке сосудов.
Боли в молочных железах из-за гормональных нарушений
Гормональный фон женщины зависит от менструального цикла. Его длительность составляет 21-35 дней, но идеальным считается 28-дневный цикл. Главное при этом не количество дней, а регулярность продолжительности цикла, потому что на каждом этапе в организме вырабатываются и преобладают те или иные гормоны, и резкое изменение гормонального статуса способно привести к изменениям в грудных железах.
Рассмотрим, как меняется гормональный уровень в зависимости от периода цикла:
- Фолликулярная фаза. Она длится приблизительно 14 дней. В этот период, наступающий сразу после прекращения кровянистых выделений, вырабатывается гормон, стимулирующий образование фолликул и созревание яйцеклетки. Также активно продуцируется гормон эстроген, отвечающий за подготовку матки к возможной имплантации эмбриона.
- Овуляция и лютеиновая фаза. Период длится 12-16 дней. Яйцеклетка разрывает фолликулу и выходит наружу, продвигаясь по фаллопиевой трубе навстречу мужской половой клетке. Этому способствует выброс прогестерона. На месте фолликулы формируется жёлтое тело, которое в случае отсутствия зачатия уменьшается, и уровень гормонов падает. Возникает менструация и кровотечение.
Избыточная выработка эстрогена вызывает образование кист, потому что гормон способствует увеличению числа клеток соединительной ткани. Ими выстилаются протоки грудных желез, из-за чего кисты в груди у женщин — не редкость. Увеличение нормы прогестерона приводит к отёку тканей груди и ухудшению кровоснабжения, что также вызывает болезненные ощущения. Грудь набухает, увеличиваются околососочные ореолы, любое надавливание молочной железы вызывает ощутимую боль.
Болит под лопаткой: к какому врачу обращаться?

С жалобой на боль под лопаткой рекомендуется обращаться к врачу общей практики (терапевту или семейному врачу). Именно врач общей практики должен определить, обследование у каких специалистов следует пройти.
Если боль под лопаткой связана с приемом пищи, сопровождается изжогой, отрыжкой, ощущением горечи во рту, вероятно, потребуется обратиться к врачу-гастроэнтерологу.
Если есть основания предполагать, что боль связана позвоночником, например, если боль усиливается при движении торса или плеча, то Вас направят к неврологу, вертеброневрологу или мануальному терапевту.
Надо быть готовым, что Вам может потребоваться консультация кардиолога или уролога.
Стоимость услуг
- Программа «Жизнь с кардиостимулятором»
20 400 руб. - Программа «Жизнь со стентом — 1»
9 600 руб. - Программа «Жизнь с гипертонией»
20 200 руб. - Программа «Жизнь с аритмией»
22 000 руб. - Программа «Жизнь со стенокардией»
19 000 руб. - Программа «Ваш кардиолог»
9 600 руб. - Программа «Жизнь со стентом — 2»
22 000 руб.
- Первичная консультация врача — кардиолога — аритмолога
1 400 руб. - Первичная консультация врача — кардилога — аритмолога с телеметрией электрокардиостимулятора
2 800 руб. - Повторная консультация врача — кардилога — аритмолога с телеметрией электрокардиостимулятора
2 600 руб. - Повторная консультация врача — кардиолога — аритмолога
1 250 руб.
- Первичная консультация врача — кардиолога
1 400 руб. - Первичная консультация врача — кардиолога, заведующего отделением, КМН Гричук Е.А.
2 500 руб. - Повторная консультация врача — кардиолога, заведующего отделением, КМН Гричук Е.А.
2 200 руб. - Повторная консультация врача — кардиолога
1 250 руб. - Первичная консультация врача — кардиолога, консультанта Уральского государственного медицинского университета, КМН Липченко А.А.
3 000 руб.
- Назад
- 1
- Вперед
- Первичная консультация заведующего центром электрокардиостимуляции, сердечно — сосудистый хирурга, КМН Молодых С.В.
2 500 руб. - Первичная консультация врача — кардиохирурга
1 650 руб. - Повторная консультация врача — кардиохирурга
1 400 руб. - Повторная консультация заведующего центром электрокардиостимуляции, сердечно — сосудистый хирурга, КМН Молодых С.В.
2 200 руб. - Первичная консультация заведующего отделением рентгенхирургических методов диагностики и лечения, КМН Козлова С.В.
2 500 руб.
- Назад
- 1
- Вперед
Способы оплаты: оплата наличными средствами; оплата пластиковыми банковскими картами МИР, VISA, MastercardWorldwide
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 — выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Осложнения
Осложнения межреберной невралгии возникают довольно редко, однако в тяжелых случаях без соответствующего лечения пациент может столкнуться со следующими проблемами:
- сильный спазм дыхательной мускулатуры, ограничивающий вдох и выдох;
- невозможность встать с кровати из-за значительного усиления боли;
- чрезмерно выраженный болевой синдром, не снимающийся обычными анальгетиками и НПВС;
- нарушения сердечного ритма из-за мышечных спазмов и патологии нервов;
- снижение подвижности ног.
Кроме того, осложнения могут быть спровоцированы попытками лечиться вне клиники. Абсцессы и флегмоны после иглоукалывания, параличи и снижение чувствительности после мануальной терапии – это далеко не полный список проблем. Именно поэтому не стоит лечить межреберную невралгию как самостоятельно, так и с помощью сомнительных специалистов.
Боль с двух сторон
Трещина в ребре
Определяется нарушением целостности реберной кости или неполным ее переломом, при котором не происходит смещение отломков кости. Трещина может образоваться из-за травмы или при некоторых аномалиях в организме человека.
К признакам повреждения относятся:
- мучительная боль в районе поврежденного ребра, которая становится значительно сильнее при вдохе или кашле и слабеет во время выдоха, поэтому пациент особо жалуется на невозможность глубоко дышать;
- ощущение удушья, одышка;
- повышенная тревожность;
- мигрени;
- резкая усталость, сонливость, головокружения;
- отечность и посинение мягких тканей, синяки, кровоизлияние под кожей и сильная припухлость в месте нахождения пораженной кости.
Перелом ребра
При подобном повреждении происходит не только повреждение кости, но и внутренних органов, расположенных в области грудины.
Проявления перелома ребра следующие:
- резкая боль в области ребер со стороны травмы;
- бледность кожных покровов;
- боль при дыхании;
- ноющая боль в груди;
- затруднение дыхания;
- кровохарканье;
- общая слабость;
- одышка;
- синюшность кожи в области поражения;
- повышение температуры тела.
Травма грудной клетки
Травмы различного происхождения могут быть опасными для жизни человека, поэтому при их получении необходимо оказание срочной врачебной помощи.
Травмы грудины разделяют на:
- открытые (проникающие и непроникающие)
- закрытые (ушибы, сотрясения, разрыв легких).
При открытой травме у пациента наблюдается наличие раны (например, от огнестрельного оружия, колющих предметов и пр.).
Закрытые травмы делятся на:
- сотрясения, при которых изменений в грудине не отмечается;
- ушибы, к которым относят ушибы мягких тканей, ребер, сердца, сосудов, легких, перелом грудной клетки и позвонков грудного отдела позвоночника;
- сдавливания, к случаям которых относят, например, травматическое удушье, при котором грудная клетка человека подвергается давлению двух тупых предметов с разных сторон.
К признакам закрытых травм можно отнести:
- острую боль в груди;
- припухлость в месте поражения;
- посинение кожи (в случае перелома);
- затруднение дыхания;
- нарушение сердцебиения;
- нарастание артериальной гипотонии;
- одышку;
- смещение трахеи;
- смещение средостения;
- увеличение объема живота.
Определить приближение опасного для жизни состояния можно по совокупности признаков:
- резкая боль при движении, дыхании в каком-либо определенном положении;
- затруднение дыхания;
- ощущение сдавливания груди;
- дискомфорт в грудной клетке.
Остеохондроз
Это дегенеративное заболевание позвоночника, которое обусловлено развитием воспаления, сдавливанием, раздражением нервных корешков. Как правило, болезнь проявляется болезненностью в области спины, но нередки случаи появления ее в ребрах и грудине.
Для остеохондроза характерны следующие признаки:
- ноющие боли или ощущение неудобства в груди и ребрах, которую сами пациенты часто описывают как «кол в груди»;
- усиление болезненности при движении, переохлаждении, долгом нахождении в одной позе, физических нагрузках;
- чувство онемения верхних конечностей;
- мышечная слабость.
Остеопороз
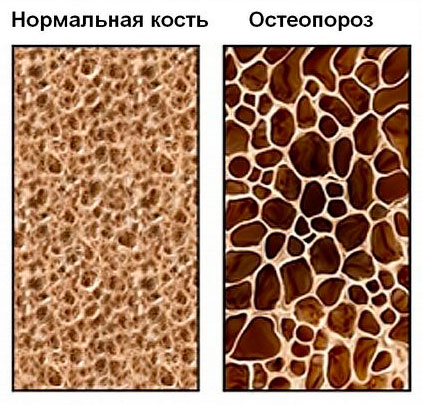 Еще одной причиной появления болезненности ребер считается остеопороз, характеризующийся значительным снижением уровня кальция в костях и их разрушением. При данной патологии может болеть и верхнее, и нижнее, и правое, и левое ребро, что сигнализирует об изменении структуры кости, о наличии мелких трещинок и раздражении надкостницы. Резкая боль может говорить о переломе ребра. Одновременно с процессом разрушения ребер происходит нарушение всей костной системы организма человека.
Еще одной причиной появления болезненности ребер считается остеопороз, характеризующийся значительным снижением уровня кальция в костях и их разрушением. При данной патологии может болеть и верхнее, и нижнее, и правое, и левое ребро, что сигнализирует об изменении структуры кости, о наличии мелких трещинок и раздражении надкостницы. Резкая боль может говорить о переломе ребра. Одновременно с процессом разрушения ребер происходит нарушение всей костной системы организма человека.
К «сердечным» болям относятся:
- Боли при ишемической болезни сердца (стенокардии). Причиной этих болей является кислородное «голодание» клеток сердца при увеличении нагрузки на него. Недостаток поступления кислорода вызван сужением сосудов, питающих сердце, из-за отложения на их стенках жироподобных скоплений (атеросклеротических бляшек), в результате чего они теряют способность к расширению и обеспечению адекватного потребностям сердца кровотока. Такая боль, как правило, возникает при физической нагрузке или психоэмоциональном напряжении, имеет давящий или сжимающий характер, чаще локализуется за грудиной, реже в левой половине грудной клетки, снимается (купируется) приемом нитропрепаратов либо при прекращении нагрузки, носит кратковременный характер (несколько минут).
- Боли при инфаркте миокарда. Их характер сходен с болями при стенокардии, но они, как правило, более продолжительны, могут сопровождаться одышкой, холодным потом, не купируются приемом нитроглицерина. Причиной таких болей является закупорка кровяным сгустком (тромбом) одной или нескольких артерий, кровоснабжающих сердце.
- Боли, подобные стенокардическим, могут возникать и при ряде других состояний, характеризующихся увеличением нагрузки на сердечную мышцу: к примеру при гипертоническом кризе, пороках сердца (аортальный стеноз), гипертрофической кардиомиопатии. В таких случаях причиной болей является перегрузка сердца при достаточном кровоснабжении.
- Кардиалгии — боли в сердце, не связанные ни с ишемией, ни с перегрузкой миокарда, а возникающие при наличии минимальных структурных изменений в сердце, чаще врожденных (дополнительные хорды левого желудочка, пролапс митрального клапана), либо при нарушении регуляции его деятельности посредством нервной системы (вегето-сосудистая дистония).
Физиологические причины жжения в груди
Специалисты выделяют ряд инициирующих факторов такого явления, как чувство жжения в грудной клетке. Наиболее распространённым из них является неправильное питание, включающее в себя жирную, острую, солёную пищу, газированную воду и fast-food, наряду с частым перееданием или потреблением еды перед сном.
Вышеперечисленное приводит к тому, что содержимое желудка попадает в пищевод, где раздражает слизистую, чем и вызывает дискомфортные ощущения. Они сопровождаются подташниванием, изжогой и отрыжкой, а также вздутием живота. Для того, чтобы исключить подобное, достаточно изменить рацион питания, минимизировав вышеперечисленные продукты, оптимизировав размеры порций и исключив потребление пищи перед сном.
То же самое можно сказать и о чрезмерном потреблении кофе и спиртных напитков, а также о курении. Все они способны стать причиной жжения в грудной клетке, которое прекратится как только их потребление будет сведено в рамки разумного
Важно понимать, что оно не является нормой и его появление — повод для визита к врачу
Ряд причин связан с заболеваниями сердечно-сосудистой системы, характеризующихся неспособностью сосудов обеспечить сердце достаточным объёмом кислорода. Такое происходит при ишемии, проявляющейся местным снижением кровоснабжения вследствие сужений или закупорки артерий, из-за чего страдает самый важный орган человеческого организма.
Не стоит забывать о факторах неврологического характера, когда жжение возникает из-за компрессии или поражения нервного окончании или в стрессовых ситуациях, при нервно-психических расстройствах. Помимо этого, его могут вызвать патологические состояния, характеризующиеся поражением бронхиальной слизистой или трахеи.
Заболевания костно-мышечного аппарата
 Согласно медицинской статистике, наиболее распространенной причиной болевых ощущений в груди является патология костно-мышечной системы грудной клетки.
Согласно медицинской статистике, наиболее распространенной причиной болевых ощущений в груди является патология костно-мышечной системы грудной клетки.
Остеохондроз
Атрофия межпозвоночных дисков, обеспечивающих гибкость позвоночного столба, может вызывать резкую боль при дыхании. Изначально содержащие большое количество жидкости и очень эластичные межпозвоночные диски постепенно ссыхаются по мере старения человека и из-за интенсивной физической нагрузки. Их последующая деформация становится причиной смещения позвонков. Поэтому при дыхании, затрагивающем верхний отдел позвоночника, пациент ощущает сильный дискомфорт. Точным указанием на остеохондроз является характерная боль, отдающая в руку или лопатку.
Перелом ребер
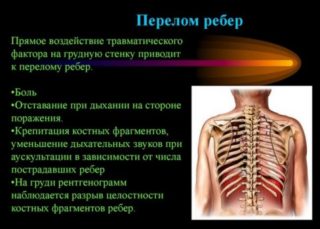 Врожденная хрупкость костной ткани или ее ослабление вследствие возрастных изменений в организме может стать причиной перелома ребер. Кроме того, этот диагноз нередко ставится после серьезной травмы — ушиба или падения. Т.к. в процессе дыхания ребра приходят в движение, у пациента возникают болевые ощущения. Если сломано только одно или два ребра, лечение можно проводить в домашних условиях. При более серьезном повреждении пациент наблюдается и лечится в стационаре. Это необходимая мера, позволяющая исключить повреждение тканей внутренних органов острыми обломками кости. Особенности боли при переломе ребер — неглубокая локализация и точное сосредоточение на месте повреждения ребра.
Врожденная хрупкость костной ткани или ее ослабление вследствие возрастных изменений в организме может стать причиной перелома ребер. Кроме того, этот диагноз нередко ставится после серьезной травмы — ушиба или падения. Т.к. в процессе дыхания ребра приходят в движение, у пациента возникают болевые ощущения. Если сломано только одно или два ребра, лечение можно проводить в домашних условиях. При более серьезном повреждении пациент наблюдается и лечится в стационаре. Это необходимая мера, позволяющая исключить повреждение тканей внутренних органов острыми обломками кости. Особенности боли при переломе ребер — неглубокая локализация и точное сосредоточение на месте повреждения ребра.
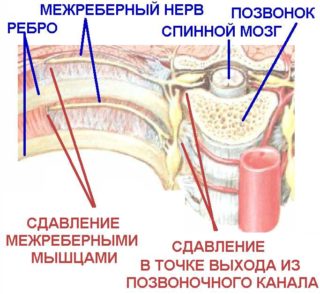
Межреберная невралгия
 Межреберная невралгия
Межреберная невралгия
Нижний край каждого ребра пронизан пучками нервных окончаний, идущих от позвоночника. Если они защемляются или воспаляются, человек отмечает сильную боль и жжение при вдохе. Причины развития заболевания различны. Это может быть гормональная перестройка в организме, побочное явление остеохондроза, опоясывающий лишай. Реже дискомфортное состояние диагностируется пациентам с патологией эндокринной системы, межпозвоночной грыжей, ревматизмом, заболеваниями сосудов и т.д. Характерный симптом заболевания — усиление боли при повороте корпуса, кашле и чихании, а также — при пальпации болезненного участка грудной клетки.
Болезнь Бехтерева
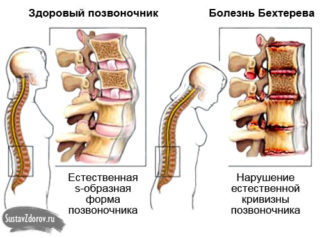
Скопление кальциевых солей в связках позвоночника может негативно влиять на нервные окончания, постепенно разрушая их. Результат — сильные боли в области грудины и одышка, возникающая даже при незначительной физической нагрузке.
Реберный хондрит, или синдром Титце
Хрящи ребер, обеспечивающие движения костей при вдохе и выдохе, могут воспаляться вследствие травмы или иных факторов. В этом случае пациенты отмечают тупую боль в грудной клетке, которая усиливается при пальпации, кашле или глубоком вдохе. Нередко воспалительный процесс сопровождается повышением температуры тела.
Основные причины
Такой симптом, как боль под правой грудью, испытывал хоть раз в жизни каждый человек. Причин для появления подобных ощущений может быть предостаточно.
Основные факторы, вызывающие боль под правой грудью:
- Печеночная колика. Часто возникает при наличии хронических заболеваний данного органа. Проявляется при злоупотреблении жирной и жареной пищей, а также алкоголем. Редко носит стойкий характер и обычно проходит после нормализации питания. Обычно не сопровождается дополнительными признаками.
- Злокачественные болезни печени. В этом случае болит под грудью и отдает в правый бок. Дополнительная симптоматика характеризуется горечью во рту, увеличением печени. Кожный покров и склеры глаз приобретают желтый оттенок. В дополнение ко всему может возникать тошнота, рвота и резкое ухудшение общего самочувствия.
- Заболевания молочных желез. Этот признак возникает у женщин и является частым фактором, который провоцирует боль справа под грудью. Такой симптом может быть характерен для фиброзно-кистозной мастопатии, особенно если возникают узлы в правой молочной железе. Болевые ощущения носят неинтенсивный характер и нарастают к началу менструации. Дополнительными признаками служат незначительные уплотнения в ткани молочной железы.
- Холецистит. Боль в правом боку может являться следствием застоя желчи или закупорки протоков конкрементами. В первом случае дискомфорт носит опоясывающий характер, возникает тошнота и рвота, ухудшается аппетит. При калькулезном холецистите, когда присутствуют камни в желчном пузыре, болевые ощущения очень сильные.
- Чрезмерные физические нагрузки – самая безобидная причина, по которой может возникать дискомфорт в правом боку под грудью. После интенсивных силовых тренировок, особенно когда речь идет о поднятии большого веса, происходит небольшой надрыв, который сопровождается подобной симптоматикой. Она обычно быстро проходит после небольшого отдыха.
- Пиелонефрит. Воспалительные процессы в почках могут сопровождаться болевыми ощущениями в правом подреберье. Но к тому же, ощущается боль в спине и учащенное мочеиспускание. При этом присутствуют рези и дискомфорт.
Холодные руки у подростка. Холодные руки у ребёнка дошкольного и младшего школьного возраста
Если рассматривать холодные руки у ребенка, которому от 5 до 7 лет, то их причиной может быть дистония. На самом деле нет ничего страшного – как раз в этом возрасте дети активно развиваются и растут. Как правило, кровеносные сосуды не всегда успевают за таким быстрым темпом развития. В данном случае специалисты рекомендуют родителям следить за рационом своего ребенка, в котором должно быть как можно больше витаминосодержащих продуктов, а также продуктов с большим количеством минералов.
Если холодные руки наблюдаются с 12 до 17 лет, то это может свидетельствовать о том, что дистония до сих пор присутствует, и упускать ее из виду не стоит. Здесь нужно принять меры.
Среди родителей бытует мнение, что у ребенка холодные конечности по той причине, что он переживает стресс или сильно устает в школе. Но как показывает практика, данное утверждение имеет только частичную обоснованность. Если внимательно следить за проблемой, то есть возможность предотвратить дальнейшее появление вегетативного криза. В случае если избежать данного явления не удалось, то решить проблему можно с помощью лекарственных средств.
Нежелательно подбирать лекарства самому – здесь нужна консультация специалиста. В противном случае у ребенка может развиваться привыкание к лекарству, и в дальнейшем он не сможет без него обходиться.
В некоторых случаях холодность рук может быть связанна не со стрессом или заболеваниями, а с тем, что ребенок перемерзает. Часто встречаются ситуации, когда у него в связи с простудными заболеваниями поднимается температура тела, но руки при этом остаются по-прежнему холодными. Как правило, как только ребенок полностью выздоравливает, все становится на свои места, проблема холодных рук исчезает.
Малыш подрос. Его двигательная активность перестала быть такой однообразной, как у грудничка. Он с удовольствием играет с друзьями в подвижные игры, может некоторое время провести у экрана телевизора при просмотре мультиков. Некоторые дети не прочь порисовать или полепить из пластилина. С последним занятием иной раз случаются трудности – пластилин, как истинный южанин (чьей родиной является солнечная Италия), совершенно не переносит холод и не слушается холодных детских ручек. А почему же они такие холодные?
В этот период становление организма продолжается, ребёнок интенсивно растёт, системы и органы формируются, но асимметрично: одни стремительно вырываются вперёд, другие догоняют, но с существенным опозданием.
К последним часто относятся мышцы и кровеносные сосуды, в то время как костная система интенсивно набирает рост. Причины холодных рук могут быть следующими:
- Слишком прохладная температура помещения, где пребывает ребёнок: это может быть, как домашняя комната, так и комната специального детского учреждения (аудитория кружка, помещение группы детского сада, школьного класса, иные помещения, где ребёнок пребывает гостем). Средняя нормальная температура помещений для дошкольников варьируется в пределах 22–25°C.
- Воздействие влажности на руки ребёнка: вода, а в особенности в состоянии льда и снега, способна как резко разогревать конечности, так и резко остужать их как только её воздействие прекращается. Дети возраста 3–10 лет очень любят играть в игры с водой. Её температуру следует постоянно контролировать, так как систематическое воздействие холодной воды может впоследствии пагубно отразиться на здоровье суставов.
- Недосыпание, к которому в зимнее время присоединяется влияние короткого дня, уменьшающее выработку интерферонов и серотонина, которые непосредственно отвечают за обмен веществ и иммунные функции.
- Одежда, не соответствующая климату помещения или улицы.
- Тесные или не соответствующие размерам ребёнка одежда и обувь.
- Хождение дома босиком или без обуви в прохладное время.
- Долгое неподвижное сидение на одном месте: часто руки детей становятся холодными после долгих настольных игр, рисования, плетения и др.
- Потребление сильно холодных продуктов питания и напитков.
- После спортивных занятий или подвижных игр, в особенности, если они сопровождаются весёлым смехом и криками (при интенсивном баловстве), которые повышают температуру тела и приводят к повышению влаги, дети потеют и вследствие этого, конечности отдают температуру быстрее других частей тела.
- Если имела место детская травма конечностей, то их остужение является комплексной реакцией на неё (запотевание под гипсом, слишком туго сделанная повязка, влияние охлаждающих приспособлений (льда) или лекарственных средств и т. д.). В этом случае ввиду синхронного расположения кровеносных сосудов, равномерно охладятся обе конечности: и травмированная, и здоровая.
Лечение межреберной невралгии
Как лечить межреберную невралгию? Терапию проводят по двум направлениям:
- Нужно облегчить основной симптом болезни — боль в грудной клетке.
- Параллельно нужно выявить причину — заболевание, которое привело к сдавлению или раздражению нерва — и лечить его.
В острой стадии болезни врач назначает постельный режим, рекомендует спать на ровной и твердой постели. Для борьбы с болью применяют нестероидные противовоспалительные препараты, помогают различные мази. При сильных болевых ощущениях проводят новокаиновую блокаду: место, где находится пораженный нерв, обкалывают раствором анестетика. Также существуют специальные пластыри с анестетиками.
Назначают витамины для улучшения состояния нервной ткани, миорелаксанты для снятия мышечного спазма. Длительная боль приводит к тому, что человек становится чрезмерно возбудимым, нервным, в этом случае прописывают успокоительные средства.Помогают физиопроцедуры: соллюкс, электрофорез, УВЧ. Невролог может назначить сеансы массажа, иглоукалывания.
Можно ли справиться с болезнью самостоятельно? Безрецептурные обезболивающие препараты и народные средства помогают на какое-то время снять боль. Но для того чтобы назначить по-настоящему эффективное лечение межреберной невралгии справа или слева, нужно понимать, чем она вызвана. Неправильное самолечение может навредить.
Основной признак межреберной невралгии – боль. Она распространяется по ходу ребра, как бы опоясывает правую или левую половину грудной клетки, может быть острой, колющей, жгучей, либо тупой, ноющей. Болевые ощущения усиливаются во время вдоха, из-за этого человек не может глубоко дышать. Также к усилению приводят движения, смена положения тела, кашель, чихание.
Болезненные ощущения возникают, если надавить на определенные точки между двумя соседними ребрами по их ходу. Этот симптом проверяет невролог во время осмотра.
Другие возможные симптомы межреберной невралгии справа и слева (так же, как и боль, возникают в области пораженного нерва):
- подергивание мышц грудной клетки;
- усиленное потоотделение;
- покраснение или бледность кожи;
- онемение.
При межреберной невралгии слева человек может жаловаться, что у него болит сердце, желудок. Болевые ощущения могут отдавать под лопатку, в область ключицы.
Похожие боли в груди могут возникать при заболеваниях сердца, легких, плевры, позвоночника. Неправильно установленный диагноз и упущенное время способны приводить к серьезным последствиям.
Диагностика
Что может колоть под правой грудью? Это обширная проблема, и вызвать ее, как уже было сказано выше, могут различные болезни, независимо от возраста, пола и образа жизни любого человека. Сам больной не сможет определить очаг болезни, да и врачи сразу не определят, если не будет проведено доскональное исследование.
Первым делом, если колет под правой грудиной у женщины, специалистом назначаются:
- измерение давления и пульса,
- рентген грудной клетки,
- анализ крови,
- кардиограмма,
- компьютерное томографическое исследование.
Пройдя все этапы исследования, сдав все надлежащие анализы, больной может рассчитывать на правильный диагноз и назначение эффективного лечения.
В первую очередь необходимо обратиться к терапевту, который, исходя из жалоб и симптомов, направит больного уже к узким специалистам, для выяснения причины болезни. Терапевт может направить к инфекционисту или гастроэнтерологу, в зависимости от состояния и симптомов больного.
Что находится с правой стороны под грудью? Чтобы понять причины возникновения боли в области правой груди, нужно вспомнить анатомию, которую все немного изучали в школе.
Рассмотрим, что находится под правой грудью:
- печень,
- желчный пузырь,
- часть кишечника,
- часть диафрагмы.
Мы вспомнили, что находится справа под грудью, теперь посмотрим, какие еще имеются причины возникновения проблемы.
Боль под правой грудиной у женщин может быть вызвана воспалением молочной железы, остеохондрозом или искривлением осанки.
Также это может быть связанно и с возрастом, так как после 45 лет происходят изменения в эндокринной системе. Женщинам при воспалении молочной железы назначается УЗИ, маммография, сдача анализов крови на гормоны и онкомаркеры.