Мигрень с аурой и без: симптомы и лечение
Содержание:
- Что будет, если не лечить мигрень
- Симптомы (признаки)
- Показания к применению
- Лечение
- 1) Рассеянный склероз (РС)
- Особенности проявления мигрени у детей и беременных женщин
- Диагностика мигрени с аурой
- Что вызывает симптом
- Отличия от мигрени без ауры
- Диагностика
- Причины
- Кодирование причин смерти
- Клиническая картина недуга
- Особенности кодирования госпитализированной заболеваемости
Что будет, если не лечить мигрень
Мигрень — заболевание не безобидное. Болезнь определена Всемирной организацией здравоохранения как фактор риска церебральных инсультов. Многочисленные эпидемиологические исследования выявили корреляции между мигренью и инсультом, особенно у молодых женщин, страдающих мигренью с аурой i Ashina M. Vascular changes have a primary role im migraine / M. Ashina // Cephalalgia. — 2012. — 32. — 5. — P. 428-430. . Мигрень связана с увеличением в 16 раз риска инсульта у беременных и общего риска кардиоваскулярных событий у женщин. Мигрень может быть фактором риска не только инсульта, но и «немых» инфарктов и поражения белого вещества головного мозга. Эти изменения наиболее часто происходят у женщин, страдающих мигренью с аурой, и ассоциируются с тяжелыми и частыми мигренозными приступами i Hadjikhani N. Mechanism of migraine aura revealed by functional MRI in the visual cortex / N. Hadjikhani // Proc. Natl. Acad. Sci USA. — 2001. — 98. — P. 4687-4692. .
Не стоит относиться к приступам – «пережил и хорошо», нужно обращаться к врачу и получать лечение.
Симптомы (признаки)
Клиническая картина • Головная боль появляется постепенно, при эмоциональном напряжении может возникнуть резко, проходит в течение нескольких дней или часов • Характеристика головной боли — двусторонняя, локализована в лобно — затылочной области, обеих лобных долях или диффузная, имеет тупой сжимающий характер. Обычно пациенты описывают свои ощущения образно («..сдавливает, как обручем»), причём на фоне постоянного ощущения сжатия или сдавления возникают продолжительные эпизоды тупой неинтенсивной боли. Пациент испытывает неприятные ощущения при расчёсывании волос, ношении головного убора • Боль не прекращается даже ночью • Бессонница, затруднение концентрации внимания • Боль не усугубляется физической активностью • При пальпации мышц возможно обнаружение мышечных уплотнений.
Показания к применению
Назначение Димефосфона вправе проводить только медэксперт на основании проведенного обследования организма пациента. Список показаний достаточно широк и включает в себя следующие диагностированные патологии:
нарушение кислотно-щелочного равновесия при воспалении легких, ОРВИ, сахарном диабетическом синдроме, в постоперационный период;
вялотекущий бронхит;
инсульт различного генеза и его последствия;
субкомпенсированное падение артериального давления;
поллиноз у несовершеннолетних лиц;
прогрессирующее многоочаговое или диффузное сосудистое поражение тканей мозговых отделов на фоне повышенного артериального давления;
нарушение функциональности тканей спинного мозга, что выражается в ухудшение двигательной активности и появлении болей;
травматические нарушения спинного и головного мозга, полученные после операции;
атопические дерматиты;
инфекции и раздражения дермы и питуитарных поверхностей в виде угревых высыпаний, гнойников;
поражения ЛОР-системы;
эритематозные и язвенно-эрозийные поражения питуитарной поверхности рта, глотки, органов ЖКТ;
раны, пораженные вторичной инфекцией;
рахит у несовершеннолетних лиц.
Лечение
ЛЕЧЕНИЕ
Общие принципы • Способы ослабления интенсивности головной боли •• Отдых с влажным полотенцем на глазах в тёмной комнате с хорошей звукоизоляцией, тёплый душ или ванна, массаж заднешейной и височной областей •• Обучение методике аутотренинга •• Психотерапия, гипноз •• Постизометрическая миорелаксация, акупунктура • Необходимо попытаться изменить стиль жизни, исключить частые либо продолжительные стрессовые ситуации • Выполнение расслабляющих упражнений, аэробика, регулярные тренировки.
Лекарственная терапия • При остром приступе — НПВС •• Напроксен по 500 мг/сут в 2 приёма •• Ибупрофен по 400 мг/сут в 3 приёма •• Кетопрофен по 50 мг/сут в 2 приёма • Для профилактики хронической ГБН — ТАД •• Амитриптилин по 50–100 мг/сут •• Имипрамин в дозе 50–100 мг/сут • В резистентных к лечению случаях дополнительно к антидепрессантам назначают b — адреноблокаторы •• Пропранолол по 80 мг ежедневно •• Надолол по 40 мг ежедневно •• Атенолол по 50–100 мг ежедневно.
Течение и прогноз • При наличии неустранимой продолжительной стрессовой ситуации происходит хронизация процесса • Большинство случаев заболевания имеет эпизодический характер, существенно не мешает работе и не влияет на качество жизни.
Синонимы • Головная боль мышечного сокращения • Цефалгия напряжения • Стрессовая головная боль • Идиопатическая головная боль • Психогенная головная боль • Головная боль мышечного напряжения
Сокращение. ГБН — головная боль напряжения
МКБ-10 • G44.2 Головная боль напряжённого типа
1) Рассеянный склероз (РС)
Это самая часто встречаемая патология среди демиелинизирующих заболеваний ЦНС; в мире приблизительно 2.1 миллиона человек больны рассеянным склерозом. Заболеваемость рассеянным склерозом лежит в границах от 2 до 150 больных на 10000 человек, в зависимости от региона.
Этиопатогенез
Считается что РС автоиммунное заболевание, которым страдают люди с генетической предрасположенностью, под действием внешних факторов. Повреждение образуется в результате того, что иммунная система организма атакует структуры собственной нервной системы. Обычно очаги повреждения локализованы в белом веществе головного мозга, перивентрикулярно, в стволе, базальных ганглиях и спинном мозге, а так же, не редко поражают зрительные нервы.
При РС поражены олигодендроциты – клетки, которые образуют миелин. Параллельно демиелинизирующему процессу, происходит воспалительная реакция, в которой участвуют Т лимфоциты, пересекая гематоэнцефалический барьер. Т лимфоциты атакуют миелин – это является триггером, запускающим воспалительную реакцию, в которую вступает множество цитокинов и антител. Доказано, что параллельно с Т лимфоцитами, в патологической реакции участвуют Б лимфоцыты.
Диагностика
Диагностика болезни сравнительно затруднительна ввиду того, что симптоматика похожа на другие заболевания. Разработаны диагностические критерии (McDonald criteria), которые были пересмотрены в 2010 году. Критерии основаны на клинической картине, лабораторных и радиологических данных.
Радиологические критерии заболевания, основаны на распространении процесса в пространстве и динамике, следовательно, в один момент диагноз установить не всегда возможно, иногда даже приходится проводить повторные МРТ. В пунктате спинномозговой жидкости можно обнаружить олигоклональные антитела (IgG) которые указывают на хронический воспалительный процесс. У 85% пациентов с РС в крови находят олигоклональные антитела.
Клиническая картина
Симптоматика при РС зависит от локализации очагов повреждения в ЦНС. Классическими симптомами считается межъядерная офтальмоплегия, симптом Лермитта, нарушения чувствительности проводникового типа, пирамидальная симптоматика, нейрогенный мочевой пузырь, оптический нейрит. Появление симптомов не прогнозируемо и в основном колеблется в диапазоне от 24 часов и более. Обычно симптоматика редуцируется медленно, ремиссии могут быть не полными. Любая инфекция, может спровоцировать псевдорецидив.
Существует клиническая классификация течения рассеянного склероза. Основываясь на нее, назначают лечение.
РС подразделяют на:
- рецидивирующее ремитирующее течение – обострения с полной/частичной ремиссией, между обострениями стабильное течение (50% в течении 10 лет переходят в вторично прогрессирующую форму);
- Вторично прогрессирующее течение – вначале рецидивирующее ремитирующее течение, за которой следует стабильно прогрессирующее ухудшение симптоматики, на фоне, или без обострений;
- Первично прогрессирующее течение – до 15% пациентов, без ремиссий, начиная с первого симптома;
Лечение
РС не является излечимым заболеванием.
Различают лечение острых эпизодов, иммуномодулирующую терапию, симптоматическое лечение и реабилитацию.
Лечение направленно на уменьшение воспалительного и демиелинизрующего процессов, на отдаление следующего рецидива и замедления прогрессирования инвалидности.
Для лечения обострений используют метилпреднизолон 1000мг / 3-5 дневным курсом в зависимости от тяжести обострения. В некоторых случаях, когда метилпреднизолон не даёт терапевтического эффекта, применяется плазмаферез.
В целях иммуномодулирующей терапии применяются медикаменты, которые снижают частоту рецидивов в случае рецидивирующе ремитирующего течения заболевания. К этой группе медикаментов пренадлежат: Interferon beta 1a (Avonex, Rebif); Interferon beta 1b (Betaferon, Extavia); glatiramer acetate (Copaxone); В целях иммуносупресивной терапии применяются: Natalizumab (Tysabri); Mitoxantrone.
Существую определённые критерии, соответствуя которым, по решению консилиума пациент может получить оплаченное государством медикаментозное лечение.
Как и у всех других, у этих медикаментов есть свои побочные эффекты, из-за которых пациент может отказаться принимать их.
Лечение РС – это командная работа, в которой следует принимать участие неврологу, нейрорадиологу, нейроофтальмологу и реабилитологу.
a
Особенности проявления мигрени у детей и беременных женщин
В детском возрасте особенность приступа – его малая длительность, от 30 минут до нескольких часов, и двухсторонняя боль. Односторонней она становится в подростковом возрасте. Чаще всего у детей болят виски, лоб, периорбитальная область. Характер боли тоже не такой, как у взрослых. Боль сжимающая, стучащая, немного пульсирующая. Последнюю дети описывают крайне редко.
Ребенку трудно рассказать о своих ощущениях, поэтому интенсивность боли оценивается по ВАШ – визуально-аналоговой шкале с баллами от 0 до 10. Могут применяться шкалы со смайликами – от улыбающихся до плачущих.
Во время беременности мигрень может появиться даже у тех, кто ранее ею не страдал. В 25% случаев это мигрень с аурой. Переносится она гораздо тяжелее, а устранить боль почти нечем из-за деликатного положения. Разрешенные препараты – «Но-Шпа», «Цитрамон» или «Парацетамол» – не помогают. При беременности аура чаще всего проявляется светобоязнью, замкнутостью, нетерпимостью к звукам и резким запахам, очень сильной тошнотой и позывами к рвоте. Основные причины боли во время беременности:
- употребление «опасных» продуктов – сыра, шоколада, цитрусовых;
- дефицит воды в организме;
- постоянное недосыпание, потому что из-за живота очень неудобно спать;
- стресс, частые переживания;
- большая прибавка в весе;
- нарушение обменных процессов.
Диагностика мигрени с аурой
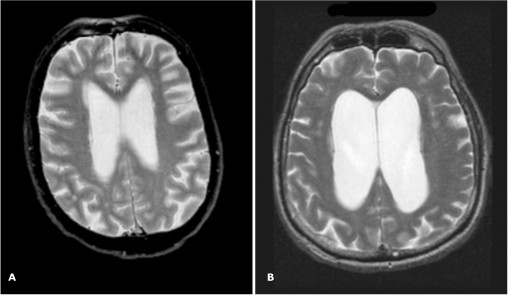
Диагноз ставит невролог, именно к нему нужно обратиться с такой проблемой как можно скорее. Врач должен исключить кисту, опухоль, энцефалит и сосудистые патологии, которые вызывают похожие симптомы. Поэтому проводится неврологическое обследование, КТ или МРТ головного мозга, пациент направляется на консультацию к офтальмологу для осмотра и определения полей зрения.
Обязательно проводится ЭЭГ (электроэнцефалография), которая дает информацию о функциональной активности и особенностях биоритма мозга конкретного пациента. По результатам ЭЭГ потом врач выбирает медикаменты для терапии.

Что вызывает симптом
Обычная реакция большинства людей: поболела голова, и прошла боль, все забылось. Но нет, проблема осталась, потому что, как доказали тысячи примеров, цефалгия в основном возникает как следствие какого-либо заболевания, нередко совершенно не связанного с головой.
Головная боль возникает на фоне:
- гипертонии, внутричерепного давления;
- сердечно-сосудистых проблем;
- невралгии и остеохондроза;
- большой нагрузки, особенно на зрение;
- нервного перенапряжения;
- отсутствия режима и систематических недосыпаний;
- травм и воспалений головы;
- воспалений внутренних органов и сахарного диабета.
dknODXtxS_E
Но это далеко не полный список болезней, которые провоцируют головную боль.
Отличия от мигрени без ауры
Мигрень без ауры называется «классической». Ею болеют примерно 80% пациентов. Проявляется мигрень без ауры пульсирующей болью в одной точке. Ей не предшествуют никакие зрительные, слуховые или сенсорные нарушения. Иногда люди даже не понимают, что это именно мигрень, а думают, что у них просто болит голова. По этой причине больные не обращаются к врачу, что чревато последствиями.
У вас мигрень без ауры, если присутствуют следующие проявления:
- 5 эпизодов боли.
- Приступы продолжаются от 4 до 72 часов, если не принимать лекарства.
- Боль пульсирует, сосредоточена на одной стороне головы. Может болеть лоб, шея, а потом – лицо или затылок.
- При любой физической активности боль становится сильнее.
- Может тошнить, возникать боязнь света, звуков, голосов.
Диагностика
Диагностикой и лечением энцефалопатии занимается врач невролог. Обследование пациента включает в себя:
- опрос: сбор жалоб и анамнеза; в обязательном порядке уточняются сведения о перенесенных заболеваниях, травмах, факторах риска, время появления первых нарушений, скорость развития и т.п.;
- неврологический осмотр: оценка рефлексов, чувствительности, мышечной силы, двигательной функции;
- электроэнцефалографию (ЭЭГ): оценка электрических импульсов, возникающих в процессе работы мозга; позволяет выявить признаки эпилепсии, воспаления, наличия опухолей и т.п.;
- УЗДГ сосудов головного мозга и шеи: оценивает качество кровотока в крупных сосудах, выявить участки сужения, оценить объем поступающей крови;
- реоэнцефалография: дополняет УЗДГ, позволяет оценить тонус и эластичность сосудов, обнаружить тромбы;
- ангиография: рентгенологическое исследование сосудов с помощью введения в них контрастного вещества;
- КТ и МРТ: позволяют обнаружить очаги склероза, опухоли, воспалительные очаги последствия инсульта и другие структурные изменении;
- анализы крови (общий, биохимический): дают возможность оценить работу почек, печени, поджелудочной железы, выявить токсины, которые могут повлиять на состояние головного мозга.
При необходимости могут быть назначены другие анализы и обследования, а также консультации специалистов для точного определения причины энцефалопатии.
Причины
Причины мигрени до конца не изучены. Считается, что сам приступ представляет собой регионарный дистонический спазм сосудов, который приводит к ишемии и изменению метаболизма нервных клеток. Также имеет место нарушения регуляции системы одного из нейромедиаторов – серотонина. Однако гораздо проще проследить факторы, провоцирующие приступ мигрени. К таким факторам можно отнести:
- Употребление алкоголя.
- Употребление кофе и кофеинсодержащих продуктов.
- Стресс и психоэмоциональное напряжение.
- Смена погодных условий.
- Изменение режима сна (как в сторону уменьшения времени сна, так и увеличения).
- Прием некоторых лекарственных препаратов (прежде всего, гормональных оральных контрацептивов).
Кодирование причин смерти
Статистика причин смертности является одним из основных источников информации, позволяющей получить наиболее полные данные о здоровье населения. В медицинском свидетельстве о смерти должны быть указаны все болезни, патологические состояния, которые привели к смерти или способствовали ее наступлению. Кроме того, в медицинском свидетельстве о смерти указываются обстоятельства несчастного случая, которые вызвали данную травму.
Статистика причин смертности основывается на концепции первоначальной причины смерти, то есть:
- болезнь или травма, которая вызвала цепь болезненных процессов, непосредственно приведших к смерти или
- обстоятельства несчастного случая или акта насилия, которые вызвали смертельную травму.
При заполнении медицинского свидетельства о смерти в верхней строке части I указывается состояние, которое непосредственно привело к смерти. На строках ниже по одному указываются патологические состояния, которые привели к непосредственной причине смерти. Первоначальная причина должна быть указана последней в вертикальном ряду.
Часть II пункта 19 включает прочие причины смерти, то есть это такие прочие важные состояния (фоновые, сопутствующие, конкурирующие), которые не были связаны с первоначальной причиной смерти, но способствовали наступлению смерти. В данной графе также указывается факт употребления алкогольных напитков, наркотических средств, психотропных или иных веществ, которые имели отношение к смерти лица.
Не рекомендуется включать в медицинское свидетельство о смерти в качестве причин смерти симптомы и состояния, которые встречаются у всех умерших, например, дыхательная и сердечная недостаточность.
В графе «Приблизительный период времени между началом патологического процесса и смертью» напротив каждого выбранного кода причины смерти указывается период времени в минутах, часах, днях, неделях, месяц или годах или ставится значение «Неизвестно». Следует учитывать, что период, указанный на строке выше, не может быть больше периода, указанного строкой ниже.
Для статистики берется диагноз, указанный в самой нижней заполненной строке части I медицинского свидетельства о смерти. Первоначальная причина смерти должна быть наиболее информативной для статистического анализа причин смерти, поэтому, например кодирование таких заболеваний, как атеросклероз или гипертоническая болезнь, этиологическая роль которых в возникновении тяжелых последствий для здоровья известна дает менее полезную информацию, чем кодирование таких важных последствий болезней, как ишемическая болезнь сердца или цереброваскулярные болезни.
Например, диагноз при хронической ишемической болезни сердца в медицинском свидетельстве о смерти будет выглядеть следующим образом:
А) Левожелудочковая недостаточность (I50.1)б) Другие формы хронической ишемической болезни сердца (I25.8)II. Эссенциальная гипертензия (I10)
А развернутый патологоанатомический диагноз будет следующим:
Основное заболевание: Крупноочаговый кардиосклероз в задней и передней стенках левого желудочка; стенозирующий атеросклероз коронарных артерий сердца (3, IV, стеноз до ***% в правой коронарной артерии). Коронарография, попытка реканализации коронарных артерий ****20 г.
Фоновое заболевание: Гипертоническая болезнь: гипертрофия миокарда левого желудочка (масса сердца ***г, толщина стенки левого желудочка ***см), артериолосклеротический нефросклероз.
Осложнения основного заболевания: Острая сердечная недостаточность: отек легких, общее венозное полнокровие, жидкая кровь в полостях сердца и просвете крупных сосудов. Отек головного мозга. Мускатная печень.
Сопутствующие заболевания: Атеросклероз аорты (3, IV). Дисциркуляторная энцефалопатия; стенозирующий атеросклероз артерий головного мозга (2,II, стеноз до ***%).
Клиническая картина недуга
Головную боль ни с какой другой перепутать невозможно. В основном, даже независимо от причин, она имеет нарастающую тенденцию, начинаются тошнота и рвота, появляется испарина на лбу. Человек с трудом воспринимает яркий свет и звуки, становится раздражительным.
Цефалгия имеет разновидности, благодаря которым можно выявить болезнь, на первый взгляд не связанную с головной болью.
- Вид боли – сосудистая цефалгия. Ее причина – сужение или расширение кровеносных артерий, которые испытали неожиданное раздражение и отреагировали, подавая болевые сигналы. На сосуды головного мозга падает неожиданная нагрузка, не рассчитанная на принятие большого количества крови, потому больные характеризуют свое восприятие как боль пульсирующего характера. Так дает о себе знать вегетососудистая дистония, но и гипертония или гипотония имеют схожие симптомы. Когда же объем крови большой, а напряжение мышечных тканей, расположенных в стенках каналов, низкое, происходит замедление скорости венозной крови в черепной коробке, снижается ее объем. Вот и возникает боль. Иногда такой вид боли могут спровоцировать внешние причины, если человек слишком долго держит голову в опущенном состоянии, слишком перетягивает горло узкой одеждой.
- Цефалгия венозная вызывается слабым напряжением стенок венозных каналов, объем крови в результате увеличивается, как и давление, и внутричерепные вены вынуждены растягиваться, а человек испытывает боль в затылке. Есть еще одна причина: если происходит геморрагический сбой и кровь становится слишком густой, из-за утраты эластичности эритроцитов возрастает коагулянтная активность плазмы. Кислород в обычных количествах не поступает, токсины остаются, а тупая боль неотступно мучает, то становясь нестерпимой, то затихая, но тяжесть остается. Появляются звон и шум в ушах, движения замедляются.
- Цефалгия вазомоторная. Голова, как во время изощренной пытки, крепко зажата в тиски. Боль не проходит, вызывает тошноту. Обычно виновниками становятся небольшая подвижность, нервные потрясения, избыток медицинских препаратов, сильная нагрузка на шею и плечи, пребывание в душной, чаще всего накуренной комнате.
- Когда происходит спазм мышечной ткани, то кровоток или полностью может быть прекращен, или отчасти, а это значит, что токсины не вымываются из организма, начиная свое отравляющее действие, что является одной из причин возникновения боли, которая может со временем без лечения перерасти в хроническую. Цефалгия напряжения чаще всего ощущается в затылочной части, распространяясь по всей голове. Больные жалуются на ощущение раскаленного обруча, который невозможно снять.
- Вегетативная нервная система может пострадать от разных причин. Застой и нарушения кровотока, травмы, воспаления, стрессы, алкоголь – любой толчок может нарушить работу многих систем организма, и спровоцированная таким образом вегетососудистая дистония может вызвать особую тупую, сдавливающую боль. А если давление при этом повышено, нередко начинает болеть сердце, нарушаются дыхательные функции.
- Цефалгия ангиодистоническая. Головные боли возникают и тогда, когда артериальное давление повышается, а сосуды мозга начинают сужаться, вены из-за неправильного кровотока деформируются. Это опасное состояние, так как оно нередко приводит к инфаркту, кровоизлиянию в мозг. Боль при таком виде цефалгии носит характер пульсаций, локализуется в затылочной части, но может распространиться на всю голову. Особенно опасны приступы после активных физических нагрузок.
В основном это нарушение гормонального баланса, слишком напряженный рабочий график, нервные срывы, лечебные средства.
Особенности кодирования госпитализированной заболеваемости
Статистика госпитализированной заболеваемости в противовес амбулаторно-поликлинической базируется на основе анализа заболеваемости по единичной причине, то есть статистическому учету подлежит основное заболевание, по поводу которого проводилось лечение.
Основное заболевание в рассматриваемой кодировке определяется как состояние, диагностированное в конце эпизода оказания медицинской помощи, по поводу которого пациенту производилось лечение и на долю которого пришлась наибольшая часть использованных ресурсов.
В статистическом документе также должны быть указаны и другие заболевания и состояния, которые имели место в данном эпизоде оказания медицинской помощи. Регистрация в статистической карте выбывшего больного из стационара не только основного заболевания, но и осложнений основного заболевания, а также сопутствующих помогает лицу, производящему кодирование, выбирать наиболее подходящий код МКБ-10 для основного заболевания.
В случае, если обращение за медицинской помощью было связано с лечением или обследованием пациента по поводу остаточных явлений или последствий болезни, которые в настоящее время отсутствуют, то врач должен подробно описать такое последствие используя специальную рубрику для кодирования в МКБ-10 «последствий…», и в статистике заболеваний в качестве кода основного заболевания должен использоваться код самого последствия. Так, например, паралич левой нижней конечности после перенесенного инфаркта мозга несколько лет назад, должен кодироваться как G83.1 (Моноплегия нижней конечности).
Кроме того, рубрики, предусмотренные для кодирования последствий заболеваний, могут использоваться и в тех случаях, когда имеются различные проявления последствий болезней, но не одно из них не доминирует по тяжести течения или необходимости оказания медицинской помощи. Например, диагноз «последствия инсульта, не уточненные как кровоизлияние или инфаркт мозга» (I69.4) может быть поставлен пациенту в случае, когда имеются множественные проявления заболевания, а лечение проводится не преимущественно по поводу одного из них, а в целом для устранения негативных последствий болезни.
Клинический диагноз больного при выписке из стационара должен быть четко рубрифицирован, то есть должно быть четыре раздела (при наличии):
- основное заболевание;
- осложнения основного заболевания;
- фоновые заболевания;
- сопутствующие заболевания.
В качестве диагноза недопустимо использовать названия классов, блоков или групп болезней, например цереброваскулярные болезни, ишемические болезни сердца и прочее. В качестве основного заболевания должна выступать одна нозологическая единица.
В качестве примера правильного построения заключительного клинического диагноза рассмотрим такой, где в качестве основного заболевания выступает инфаркт головного мозга (I63.5):
Основное заболевание: Цереброваскулярная болезнь, Инфаркт (атеротромботический подтип) головного мозга в бассейне средней мозговой артерии справа от ****20г.
Фоновое заболевание: Сахарный диабет, впервые выявленный.
Осложнения основного заболевания: Эпилептический синдром. Правосторонняя верхнедолевая пневмония. Тромбоэмболия легочной артерии. Острая сердечно-сосудистая и дыхательная недостаточность. Реанимационные мероприятия в полном объеме.
Сопутствующие заболевания: Энцефалопатия сложного генеза.
Статистическая карта выбывшего из стационара остается в соответствующем лечебном учреждении здравоохранения, а выписной эпикриз передается в поликлинику по месту жительства пациента, а также один экземпляр выдается ему на руки.