Диастаз прямых мышц живота: что можно, а что нельзя?
Содержание:
Грыжа у новорожденных: симптомы
Врожденные, образованные в материнской утробе грыжи на плановом УЗИ в женской консультации или уже в родильном доме обнаружит доктор, который будет проводить диагностику беременной. Как правило, такие патологии не бывают легкими, ведь врожденный дефект является довольно обширным. Обычно при врожденной грыже мешок вмещает сразу несколько органов (печень, несколько петель кишечника, сальник), а сама патология может быть отягощена и генетическими проблемами и заболеваниями.
Приобретенные пупочные грыжи у новорождённых не столь опасны для жизни и здоровья малыша, и чаще всего существует шанс избавиться от патологии. Поставить диагноз по поводу грыжи можно спустя месяц после рождения: к этому моменту пупочная ранка уже заживает, и грыжевое образование становится заметным. Правда, так бывает не всегда, ведь пупочная грыжа может образоваться или стать заметной и в более позднее время: даже у 3-6-месячного ребенка такой риск сушествует
Поэтому очень важно вовремя диагностировать грыжу у грудничка и принять необходимые меры, чтобы не наступили осложнения
Как родителям распознать грыжу самостоятельно? Патология всегда локализуется в области пупочного кольца. Выглядит она как круглый, овальный или произвольной формы узел, размер которого может быть как совсем небольшим (0,5 см в диаметре), так и очень крупным (5-6 см в диаметре).
Если грыжевой мешочек вмещает исключительно петли кишечника, то грыжа будет иметь синеватый оттенок, а через тонкую кожу младенца внимательный родитель разглядит кишечную стенку. Если в грыжевом мешочке размещены печень или сальник, то грыжевое образование примет красноватый оттенок. Конечно, такая картина может напугать неподготовленного родителя, но паниковать не стоит, поскольку боли, зуда и других дискомфортных ощущений ваш малыш испытывать не будет.
Визуально заметить пупочную грыжу у новорожденного нетрудно в моменты, когда малыш напрягается — плачет, кашляет, когда у него происходит дефекация. А вот в моменты спокойствия и ослабления напряжения грыжа становится практически незаметной. Если слегка нажать пальцем на грыжевое образование, то скорее всего оно уйдет в область брюшной полости, но затем опять вернется на место. Некоторые доктора считают, что пищеварение и поведение младенца во многом зависят от наличия грыжи, объясняя присутствием патологии отсутствие аппетита, плохой сон, частое срыгивание. Но большинство специалистов с такой теорией не согласны, поскольку у вполне здоровых малышей не менее часто ухудшаются сон и аппетит, а учащенное срыгивание обычно бывает симптомом перекармливания. На возникновение запоров, колик и других частых проблем новорожденных грыжевое образование также не имеет никакого влияния.
А вот на острые симптомы пупочной грыжи у новорождённых следует обратить особое внимание, поскольку они могут быть напрямую связаны с ущемление грыжи: в этом случае у ребенка возникает сильная боль в животе, может начаться рвота и серьезное вздутие. Такое состояние возникает в случае, если пупочное кольцо сильно сжимается, а в петлях кишечника, находящихся внутри грыжевого мешочка, скапливаются каловые массы
Грыжевой мешок остается в кольце снаружи вместе с зажатыми в нем петлями кишечника, которые перестают снабжаться кровью. Такое положение вызывает очень сильную боль у малыша, он кричит и не в состоянии разогнуться. Если обратить внимание на внешнее состояние грыжи, то она критично напряжена, как бы переполнена, не поддается введению внутрь (не следует даже пытаться это делать). В таком случае малышу необходима срочная хирургическая помощь: следует как можно быстрее вызвать Скорую и сообщить об ущемлении грыжи.
Diastasis Recti: чего следует избегать
Как и во многих аспектах питания, иногда то, чего вы избегаете, может быть столь же важным, как и то, что вы делаете …Источники сходятся во мнении, что следует избегать многих упражнений, специально направленных на укрепление мышц живота, если у человека разобщение брюшной полости. Такие движения, как «скручивания», приседания и доски могут на самом деле сделать вещи хуже, а не лучше:
Выполнение стандартного»скручивания» или приседания, как правило, не рекомендуется для женщин в послеродовом периоде, особенно когда мы знаем, что имеется прямой диастаз или DRA. Это происходит потому, что то, как обычно выполняется «скручивания», приводит к сильному увеличению внутрибрюшного давления, и вниз на тазовое дно — направления, в которых вы действительно не хотите, чтобы ваши органы напрягались.
Фактически, даже если у вас нет прямого диастаза, последние исследования показывают, что упражнения с изоляцией, такие как приседания и «скручивания», тяжелы для спины и не эффективны в любом случае .
Общие сведения
Атерома — что это за образование? Атерома (триходермальная киста или стеатома) относится к достаточно распространенным опухолевидным новообразованиям сально-волосяного аппарата кожи. Является одной из разновидностей группы эпителиальных кист кожи и представляет собой округлое капсулированное новообразование, заполненное густым желтовато-белым содержимым, которое может иметь неприятный запах. Содержимое опухоли представлено белком кератином, вырабатываемый стенками капсулы и атероматозными массами. Капсула атеромы представлена соединительной тканью и выстлана несколькими слоями плоских эпителиальных клеток (рис. ниже).
Код по МКБ-10: D23. Другие доброкачественные новообразования кожи. Атеромы встречаются у 7–10% населения. При этом, атеромы у женщин возникают более часто в сравнении с мужчинами, а у лиц старшей возрастной группы чаще в сравнении с лицами до 30 лет. Нередко встречается у пациентов с угревой болезнью и себореей. Возникает преимущественно на участках кожи с высокой концентрацией сальных желез (кожа головы, молочной железы, лица, спины), поэтому в литературе часто встречается как киста сальной железы. В большинстве случаев величина атером составляет 1-3 см, реже они достигают 5 см, но в практике известны случаи образований атером больших размеров. Локализация атером может быть различной.
Наиболее часто встречается атерома волосистой части головы и атерома на спине в разных местах, а также атерома на лице (чаще на щеке и коже лба, в зоне подбородка). Реже встречается атерома за ухом, на ушах (атерома мочки уха или ушной раковины), на шее (боковой/задней поверхности), атерома молочной железы. И значительно реже — на ноге, атерома на половом члене, на мошонке или атеромы на половых губах и на коже в паху у женщин.
Ниже приведены фото кисты сальной железы различной локализации:
Фото. Атерома на спине
Фото атеромы на голове
Фото атеромы за ухом
Атерома на ноге фото
Атерома (закупорка сальной железы на веке). Фото.
Атерома и липома, отличия
Зачастую в быту атерому называют жировиком. Однако это не верно, поскольку между ними существует принципиальная разница. Внешне атерома безусловно похожа на липому, однако, структурно они принципиально различаются. Липома состоит из измененных клеток жировой ткани и развивается в слое подкожной соединительной ткани, в то время как атерома является кистой выводного протока сальной железы.
В зависимости от гистоморфологической структуры киста сальной железы кожи подразделяется на несколько видов:
- Эпидермальная киста — встречается очень редко, образуется из эпителия кожи, который вследствие нарушений в эмбриональном периоде был субдермально перенесен, то есть, происходит погружной рост эпителиальных элементов, их пролиферация и десквамация, что и приводит к формированию полости кисты, которая заполненная кератином и компонентами кожного сала. Для этого типа атером характерен более медленный рост, возникает преимущественно у лиц женского пола, преобладающая локализация – волосистая часть головы (атерома на голове) и область промежности (в паху у женщин, атерома на члене).
- Ретенционная — формируется вследствие закупорки выводящего протока железы. Для нее характерен более быстрый рост, встречается у представителей обоих полов с одинаковой частотой, кроме волосистой части головы может возникать на коже лица, спины, молочных железах, наружных половых органов. Могут быть единичными или множественными, чаще одинаковой величины. Имеют тенденцию к воспалению и слиянию в бугристые конгломераты.
Атеромы представляют собой выраженный косметический дефект, что вызывает психологический дискомфорт и становится основным поводом обращения к хирургу. Также при попадании инфекции во внутреннюю полость атеромы существует высокая вероятность ее нагноения, поскольку содержимое опухоли является благоприятной средой для размножения бактериальной микрофлоры с развитием воспалительного процесса и формирования абсцесса (полости с гноем).
Нагноившаяся атерома (код по мкб-10 отсутствует), поскольку код атеромы по мкб-10: D23 не предусматривает осложнения кисты. Развивается часто после механического повреждения атеромы, однако в большинстве случаев причину возникновения установить невозможно в связи с этим и ставится диагноз «идиопатическая гнойная атерома».
Диагностика геморроя
стадии геморроя
Несмотря на то, что современное оборудование позволяет быстро и просто диагностировать геморрой, врач обычно назначает целый ряд обследований и анализов, чтобы подобрать правильную терапию. Так, лечение наружного геморроя и внутреннего различаются, выбор тактики зависит от наличия у пациента хронических заболеваний и стадии болезни.
Обращение с типичными жалобами начинается с осмотра у . По внешним признакам можно определить стадию заболевания и назначить дополнительные обследования. Врач оценивает возможность вправления узлов, наличие или отсутствие анальных трещин, узнает степень кровоточивости и степень болевых ощущений. Использование современных средств диагностики позволяет оценить размеры геморроидальных узлов.
Правильная оценка стадии заболевания важна при подборе терапии. Перед операцией по поводу геморроя необходимо провести обследование толстой кишки, которое включает аноскопию, ректороманоскопию, . Исследования необходимо выполнять для исключения новообразований и других заболеваний толстой кишки.
Наши врачи
Предыбайло Сергей Михайлович
Врач-проктолог, кандидат медицинских наук
Стаж 42 года
Записаться на прием
Марченко Вита Константиновна
Врач-проктолог, кандидат медицинских наук
Стаж 40 лет
Записаться на прием
Лечение геморроя
В клинике ЦЭЛТ лечением этого неприятного заболевания занимаются опытные специалисты, которые владеют передовыми медицинскими знаниями и подбирают максимально эффективную и надежную терапию для каждого пациента.
Если диагностирован острый геморрой, то назначают консервативное лечение. Операция может быть проведена только при длительном стойком отсутствии эффекта от назначенной терапии. При лечении геморроя у беременных стараются отложить операцию.
Латексное лигирование геморроидальных узлов
- Стоимость: 10 500 руб.
- Продолжительность: 5-10 минут
- Госпитализация: Амбулаторно
Подробнее
Если диагностирован хронический геморрой, лечение выбирают исходя из стадии и здоровья пациента. При возможности стараются провести консервативную терапию. Все хирургические методы можно поделить на две большие категории: радикальные и малоинвазивные. Второй вариант гораздо менее травматичен и выгодно отличается коротким периодом восстановления. Показание к таким операциям — лечение внутреннего геморроя вплоть до 4 стадии.
Есть несколько малоинвазивных методик, из которых врач выбирает подходящую, основываясь на клинической картине – это инфракрасная фотокоагуляция, латексными кольцами, склерозирующее лечение. Если малоинвазивное лечение в сочетании с консервативное терапией не оказывает должного эффекта, назначают радикальное вмешательство. Оно подходит и для лечения внешнего геморроя на 3 и 4 стадиях. Классическим примером радикальной операции считается операция Миллигана-Моргана, при которой удаляют все основные узлы, и дезартеризация внутренних геморроидальных узлов под контролем допплерометрии. Какую операцию выполнять – решает лечащий врач.
Благодаря использованию современных технологий, кровопотеря при оперативном вмешательстве минимальная. В послеоперационный период возможны незначительные болевые ощущения, раны заживают быстро, и период реабилитации не занимает много времени.
- Анальные трещины
- Кондиломы анальные
Реабилитация
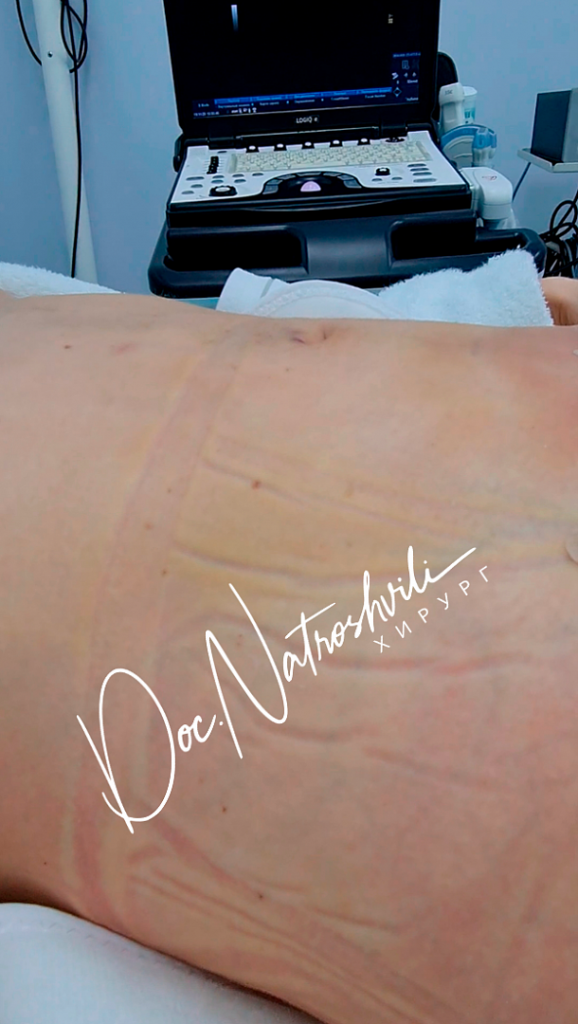
3. Внешний вид живота на следующий день после эндоскопической пластики диастаза и пупочной грыжи
Обратите внимание на полное отсутствие «киля» и деформации зоны пупка у этой миниатюрной девушки
В подавляющем большинстве случаев пациенты проводят в клинике 2-3 дня. Дальнейшая реабилитация проходит в домашних условиях, с периодическими контрольными осмотрами оперировавшего хирурга, готов ответить на вопросы пациентов по телефону (или WhatsApp) в круглосуточном режиме в любой день.
Подробно о реабилитации мы поговорим в другой статье, здесь приведем лишь основные принципы:
Первый месяц после операции:
-
Обязательное ношение послеоперационного бандажа и компрессионного белья, практически круглосуточно
-
Минимальная, но ежедневная физическая нагрузка, в основном это упражнения на растяжку мышц туловища, рук и ног, сгибания-разгибания в голеностопном и коленном суставах, подъемы на носки, можно начинать упражнения для укрепления мышц тазового дна. Прогулки обязательны, но на небольшие дистанции.
-
Следите за осанкой, старайтесь держать спину и голову прямо
-
Диета должна содержать достаточное количество клетчатки (25-30 г/сутки) и воды (не менее 1,5 л) для профилактики запоров
-
Ограничения по подъему тяжестей 3-5 кг в этот период, при том нужно соблюдать правильную технику – с прямой спиной
Второй и третий месяцы после операции
-
Бандаж можно снимать на ночь, днем желательно его носить, особенно если еще иногда беспокоят боли в области операции
-
Можно увеличить физическую активность, возможен подъем тяжестей 5-10 кг с соблюдением тех же принципов.
-
Прогулки без ограничений, из аэробных нагрузок идеально плавание
-
Упражнения понемногу можно усложнять, включая упражнения Кегеля, вакуум, «кошка», а с 3 месяца – уже можно (и нужно) делать планку и другие упражнения для укрепления мышц так называемого «кора».
-
Упражнения с отягощениями более 10 кг пока еще под запретом !
С четвертого месяца после операции пациенты ведут обычный образ жизни, возобновляется возможность выполнения практически любых упражнений, в том числе упражнений на мышцы брюшного пресса, которые были под запретом задолго до операции. Это позволяет окончательно восстановить прежний внешний вид живота, практически вернуть его в состояние «до беременности».
Буду рад ответить на Ваши вопросы по электронной почте alexander@natroshvili.ru или WhatsApp +79955000324
С более подробной информацией о лечении диастаза вы можете ознакомиться здесь.
-
Van Uchelen JH, Kon M, Werker PM: The long-term durability of plication of the anterior rectus sheath assessed by ultrasonography. Plast Reconstr Surg 2001;107(6):1578–1584.
-
Hernia Surgery, edited by Yury W. Novitsky. Springer, 2016
-
Abdominal Core Surgery Rehabilitation Protocol, version date 10-14-2020
Нужно ли лечить диастаз прямых мышц живота?
Только у женщин с начальными стадиями диастаза в первые месяцы после родов можно добиться значительного уменьшения диастаза без специального лечения.
Для этого необходимо регулярно выполнять специальный комплекс физических упражнений, подобранный опытным тренером или специалистом по лечебной физкультуре. Стандартные упражнения с подъемом ног и корпуса из положения лежа недопустимы!
При более запущенных стадиях, а также спустя год и более после родов даже специальные физические упражнения, к сожалению, результата не дают.
Диастаз прямых мышц живота никогда не исчезает самостоятельно и со временем только увеличивается.
Поэтому для большинства пациентов необходима хирургическая коррекция растянутой белой линии.
Диастаз может приводить к серьезным функциональным нарушениям:
- формированию пупочной грыжи и грыж белой линии;
- опущению органов брюшной полости;
- атрофии мышц передней брюшной стенки.
Растяжение белой линии изменяет не только функциональные возможности самих мышц, но и может способствовать нарушению пищеварения, дыхания и кровообращения, возникновению других патологических синдромов.
Поэтому сомнения в необходимости активных действий совершенно не оправданы.
Причины появления диастаза после родов и провоцирующие факторы
Брюшная стенка состоит из поддерживающей и связывающей ткани, включая коллагеновые волокна. Из-за гормонов беременности натяжение волокон уменьшается, и они начинают растягиваться, а мышцы живота уступают место растущему ребенку. Разделение прямых мышц живота по средней линии соединительной ткани, соединяющей их (linea alba), называется диастазом. Linea alba проходит от нижней части грудины до верхней части лобковой кости и обычно имеет ширину около 1 см. Диастаз может возникать в любом месте от верха до низа средней линии. После родов этот процесс саморазрешится, и волокна коллагена восстановят свою обычную тяговую силу. Тем не менее, длительное растяжение или разрыв волокон может привести к тому, что связывающая ткань не сможет полностью восстановиться.
Наличие диастаза совершенно нормально в течение третьего триместра. Однако существует ряд факторов, которые могут увеличить вероятность развития нарушения, которое с трудом можно будет убрать:
- Беременность после 35 лет
- Наличие уже двух или более детей
- Кесарево сечение
- Беременность двойней или тройней
- Большой ребенок или увеличенное количество околоплодных вод
- Неправильный вид нагрузки на linea alba во время беременности
- Постоянные запоры
- Неправильный вид силовых тренировок во время или после беременности
Реабилитационный период
Период восстановления после кольпорафии
Первые 2-3 дня нужно провести в стационаре, после этого можно возвращаться домой, но еще 2 недели надо находиться только в горизонтальном положении и ни в коем случае не сидеть. Врач назначает курс антибиотиков и обезболивающий препарат. Также рекомендована физиотерапия и ношение поддерживающего компрессионного трикотажа, бандажа. Нужно заниматься легкой ЛФК, если назначит врач.
В первые два месяца нельзя:
- заниматься спортом или по-другому нагружать себя физически;
- вести половую жизнь;
- поднимать тяжелые предметы;
- напрягать брюшной пресс.
Другие рекомендации:
- делать профилактику запоров;
- обеспечивать тщательную гигиену наружных половых органов;
- не допускать кишечных расстройств или своевременно лечить их;
- исключить баню, сауну, бассейн;
- полгода носить лечебное нижнее белье.
Леваторопластика – советы на период реабилитации
Швы снимают на 6-7 день. В течение 2 недель требуется избегать положения сидя. Планировать беременность можно только через год и после консультации с гинекологом. Если планируются естественные роды, то нужно учитывать, что есть вероятность разрыва по послеоперационному рубцу. Это сведет на нет результат пластики, и потребуется еще одно хирургическое вмешательство.
Рекомендации на период восстановления:
- соблюдать постельный режим;
- не садиться;
- придерживаться диеты для профилактики запоров;
- на протяжении месяца отказаться от половой жизни;
в первые две недели не заниматься спортом и другими видами физической активности.
Вопрос-ответ
Какие существуют стадии опущения стенок влагалища? Как понять, какая у меня?
Согласно наиболее распространенной классификации, выделяют четыре стадии опущения стенок влагалища. Если первая стадия характеризуется дискомфортом при половом акте, слишком емким влагалищем и расположением влагалища выше девственной плевы (гимена) на 1 см, то на четвертой стадии влагалище и матка выпадают полностью. Определить степень опущения стенок влагалища, подобрать лечение и назначить операцию может только квалифицированный врач-гинеколог после осмотра пациентки и диагностики патологии.
Что мне нужно сделать перед процедурой самостоятельно? Какая предварительная подготовка необходима?
Операция не требует длительной и сложной подготовки. Помимо прохождения стандартного предоперационного обследования в «СМ-Клиника» пациентке нужно сделать две очистительные клизмы накануне операции. Также следует провести депиляцию, так как в зоне операции волосы должны отсутствовать. За две недели до вмешательства рекомендуется исключить прием алкоголя и препаратов, которые влияют на свертываемость крови. Подробную консультацию по подготовке к операции обязательно проведет лечащий врач «СМ-Клиника».
Что нужно взять с собой в больницу?
В больнице пациентке потребуются прокладки, спринцовка, компрессионное белье. На консультации врач «СМ-Клиника» предоставит подробный перечень необходимых лекарственных препаратов и дополнительных требований. Более того, по предварительному запросу администраторы клиники подготовят необходимый набор к моменту госпитализации пациентки.
Нужно ли после операции соблюдать половой покой? Можно ли возбуждаться?
Операция достаточно травматична и требует длительного реабилитационного периода. Вести половую жизнь после кольпорафии нельзя в течение двух месяцев. Леваторопластика также требует соблюдения полового покоя на протяжении как минимум одного месяца. Это нужно для того, чтобы между прилегающими органами и влагалищем сформировался адекватный и нежный послеоперационный рубец. Следует также учесть, что планировать беременность можно только после консультации с гинекологом и не менее чем через год после вмешательства. В противном случае существует вероятность разрыва по послеоперационному рубцу, который сведет на нет результаты вмешательства.
Статистика и факты
Проктозан (торговое название) – эффективное лекарственное средство в виде мази или суппозиториев для лечения проктологических заболеваний, в том числе геморроя. Используется как в амбулаторно-поликлинических, так и в стационарных условиях.
Медикамент выпускается Германской фармацевтической корпорацией «Stada Arzneimittel», имеющей представительство и в Российской Федерации. Компания основана в 1895 году в Дрездене, и до сих пор пользуется большим спросом и популярностью. Производитель поставляет на рынок антибиотики, антидепрессанты, средства для орошения и промывания полости носа, отхаркивающие муколитики, блокаторы кальциевых каналов, дополнительные источники витаминов, цинка, таурина, биологически активные добавки к пище и другие препараты и средства для ухода.
Применяется Проктозан как патогенетическое и симптоматическое средство для терапии геморроя. Геморрой – достаточно распространенная патология, почти половина населения мира страдает этим заболеванием, чаще всего болеют люди старше тридцати лет. Такая высокая заболеваемость связана с гиподинамией и «сидячим» образом жизни и работой. К врачам обращаются не все пациенты, так как проблема очень деликатная. Это приводит к тому, что болезнь прогрессирует, симптомы нарастают, возникают те или иные осложнения.
Геморрой – аномально расширенные вены в области прямой кишки, нижнего ее отдела. Сосуды могут быть поражены как внутри кишки, так и снаружи. Лечение и диагностика двух этих состояний будет различаться. В обеих ситуациях образуются геморроидальные узлы, которые приносят пациенту дискомфорт. В возникновении патологии на внутренней стороне кишки важную роль играют дистрофические процессы в структурах подслизистого слоя, состоящего из соединительной ткани, и специальной связке, при ослаблении которой геморроидальные узлы могут выпадать наружу. Существуют провоцирующие факторы риска развития заболевания: усиленная физическая нагрузка (часто у тяжелоатлетов), частые констипации, сопровождающиеся натуживанием, систематическое употребление алкогольсодержащих напитков, беременность, гиподинамия, «сидячий» образ жизни.
Основными проявлениями геморроя можно считать: болезненные в покое и при пальпации геморроидальные узлы в области прямой кишки, их выпадение во время акта дефекации, при натуживании, при чихании, кровотечение из расширенных венозных сплетений (прожилки алой крови в кале), дискомфорт, зуд, резкая боль в области анального отверстия. Возможны осложнения: тромбоз геморроидального узла, сопровождающийся последующим его некрозом, присоединение инфекции, кровотечение. Часто геморрой сопровождается анемическим синдромом, так как происходит хроническая потеря небольшого объема крови, снижается уровень гемоглобина и эритроцитов, пациент часто чувствует себя слабым, быстро утомляется, работоспособность его снижается, а кожа и слизистые оболочки приобретают бледный оттенок.
Возможно как острое, так и хроническое течение геморроя с ремиссиями и обострениями. При возникновении осложнений клиническая симптоматика усиливается, чаще всего требуется экстренная хирургическая операция. Поэтому при появлении первых же симптомов необходимо записаться на прием к врачу. Для диагностики заболевания назначают ряд лабораторных и инструментальных исследований, не только чтобы поставить диагноз, но и чтобы исключить другую патологию: клинический анализ крови с определением скорости оседания эритроцитов и лейкоцитарной формулы, общий анализ мочи, биохимический анализ крови, определение уровня глюкозы, холестерина и других веществ, флюорография, ультразвуковое исследование органов брюшной полости. Специфическими для определения геморроя являются такие методы, как: пальцевое исследование прямой кишки, ректороманоскопия, фиброколоноскопия.