Дорсопатия поясничного отдела
Содержание:
Что это такое?
Дорсопатия — обобщающее понятие, включающее в себя различные заболевания спины.
По МКБ 10 недуг обозначается номерами М40-М54. В основе патологии лежат дегенеративные изменения позвоночника и близ расположенных тканей. Болезнь не имеет возрастных ограничений, то есть может возникнуть даже в детском возрасте. Однако, чаще дорсопатия встречается в возрасте 30-45 лет.
Существует несколько классификаций заболевания: по расположению в позвоночнике, по времени развития, по характеру дегенеративных изменений позвоночного столба.
Классификация
В зависимости от расположения в отделах позвоночника, патология делится на дорсопатию шейного, грудного и поясничного отделов. Также может быть полисегментарной, то есть развившейся сразу в нескольких отделах. Это наиболее тяжелый вид заболевания, трудно поддающийся лечению.
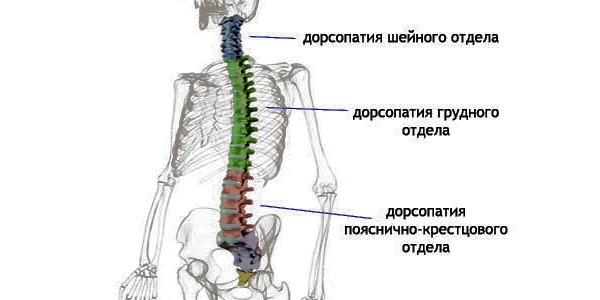
Примерно 20% случаев приходится на дорсопатию шейного отдела, остальные — на грудной и поясничный отделы. Грудной отдел часто страдает от инфекций и опухолей позвоночника.
В зависимости от остроты процесса дорсопатия бывает:
- Острая. Длится до трех недель.
- Подострая. Развивается в течение 80 дней.
- Хроническая. Длительность течения составляет более года.
В международной классификации болезней принята следующая классификация дорсопатии:
| Вертеброгенный тип | Объединяет заболевания, при которых происходят изменения в самих позвонках. Это травмы спины, инфекционные поражения (полиомиелит, туберкулез). Воспалительный процесс затрагивает мышцы спины и связки. |
| Деформирующий тип | Включает в себя болезни, характеризующиеся деформацией позвонков (сколиоз, кифоз, остеохондроз). При этом не затронуты межпозвонковые диски. |
| Дискогенный тип | Объединяет болезни, в которых поражаются диски позвоночника. Сюда относят грыжи, протрузии. |
| Неуточненный тип | К нему относятся заболевания позвоночника, возникшие по неопределенным причинам, например, вследствие стресса, нервного напряжения. |
Причины
Дорсопатия грудного отдела позвоночника может развиться в следующих ситуациях:
1. Остеохондроз шейно-грудного отдела – в результате заболевания хрящевая ткань истончается, и для восполнения ее недостатка образуются костные наросты.
2. Сколиоз, или искривление грудного отдела позвоночника.
3. Генетическая предрасположенность к болезни.
4. Частые повреждения и травмы позвоночника – перелом ребер и вывихи, компрессионный перелом позвонка при остеопорозе.
5. Грыжа, или выпячивание нервов и сосудов позвонков.
6. Миозит от простуды, перенапряжения и как следствие возникающий мышечный спазм.
7. Инфекционные заболевания, локализованные в суставах позвонка (например, ревматоидный артрит, болезнь Бехтерева, туберкулез позвоночника).
8. Опухолевые процессы (первичные и метастазы в позвоночник).
9. Заболевания эндокринной системы.
10. Врожденные аномалии развития позвоночника.
Негативные факторы
Среди способствующие развитию дорсопатии грудного отдела позвоночника факторов отмечают:
1. Возраст
Дегенеративные изменения позвоночника после 35 лет неизбежны. При игнорировании элементарных правил по сохранению здоровья спины грудная дорсопатия – лишь вопрос времени. А наличие заболевания у кого-либо по линии рода повышает риск развития.
2. Осанка
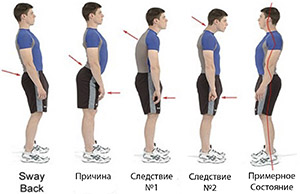
Неумение или нарочитое нежелание держать осанку приводит к всевозможным (кифосколиотичным, лордосколиотичным) искривлениям позвоночника. Изменения провоцируют избыточную нагрузку на выборочные позвонки, которые, испытывая большое давление, начинают истираться.
3. Ослабление мышц и изменения осевых нагрузок на единичные позвонки.
4. Неправильное питание (резкая нехватка белка и кальция)
При нежелании употреблять в пищу мясо человек лишает свой организм важных аминокислот и микроэлементов. Это активирует выработку избыточного количества гормона кортизола, который в попытках настроить работу всех систем организма под текущие условия и разрушает мышцы, связки и кости. Поддержание формы при недостатке белка – задача непосильная.
5. Неправильно распределяемая нагрузка при тренировках
При регулярных тренировках в зале или профессиональных занятиях спортом следует строго соблюдать технику выполнения упражнений. Резкие рывки, тренировки без предварительного разогрева мышц, пробы взять непосильный вес – все это вызывает растяжения и микротравмы спины, которые впоследствии приводят к дорсопатии грудного отдела позвоночника.
6. Избыточный вес
Лишние килограммы провоцируют возникновение лордозного прогиба позвоночника. В результате нагрузка неравномерно распределяется по позвоночному столбу, что увеличивает давление на отдельные диски. Это вызывает их преждевременный износ и служит причиной дорсопатии грудного отдела позвоночника.
7. Малоподвижный образ жизни
Гиподинамия, или малоподвижный образ жизни, приводит к дистрофии мышечного скелета, вызывая S-образные и кифосколиотичные искривления позвоночника. По причине кислородного голодания мышц возрастает нагрузка на все системы организма. Иммунитет ослабляется. Все эти факторы приводят к ускорению динамики развития дорсопатии грудного отдела позвоночника.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 — выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Примерный комплекс ЛФК при шейном остеохондрозе в неострой стадии
Начинать следует с разминки. Можно в качестве разминочного упражнения использовать обычную ходьбу на месте. Эффективно будет сначала походить на полной стопе, а затем – на носках и пятках. При этом руки должны быть расслаблены, свисать свободно, плечи должны быть расправлены и немного опущены вниз. Продолжительность разминки – 2-3 минуты.
1. Упражнение, направленное на расслабление мышц шеи
Встать прямо. Руки должны свободно свисать вдоль тела. Сжать кулаки, напрячь руки. Одновременно с этим опускать плечи и лопатки и выпрямлять спину. 30 секунд удерживать напряжение. Затем расслабиться и дать рукам свободно покачаться.
2. Наклон головы вбок
Это упражнение можно выполнять как стоя, так и сидя.
Осторожно наклонить голову вбок (опуская ухо к плечу). Почувствуйте, как растягиваются мышцы шеи
Выдержите так 10-15 секунд. Затем медленно примите исходное положение и наклоните голову в другую сторону
Очень важно выполнять данное упражнение максимально осторожно, не допускать боли
3. Повороты головы в сторону
Это упражнение можно выполнять как стоя, так и сидя.
Наклонить голову вниз. Подбородком стараться коснуться яремной впадины. Поверните голову вправо, как бы скользя подбородком по верхней части грудины. Задержитесь в этом положении 3 – 6 секунд. Потом медленно поверните в другую сторону. Повторить это упражнение в каждую сторону 5 – 7 раз.
4. Поднимаем и опускаем плечи
Можно выполнять это упражнение как стоя, так и сидя.
Поднимите плечи как можно выше, не перемещайте их вперед. Опустите, слегка отведите назад, словно расправляя их. Повторите 6 – 8 раз.
5. Двигаем плечами вперед и назад
Это упражнение можно выполнять как стоя, так и сидя.
Исходное положение – плечи свободно расправить и опустить. Приподнимаем плечи, смещаем их вперед. Затем нужно вернуться в исходное положение. Отвести плечи назад, стараться сомкнуть лопатки. Вернуться в исходное положение. Повторить упражнение 6 – 8 раз.
6. Наклоняем голову вперед
Это упражнение тоже можно выполнять как стоя, так и сидя.
Согните шею вперед, плавно опустите подбородок на грудь. Затем нужно медленно выпрямиться. Повторить упражнение 6 – 8 раз
Важно: спину держать прямо!
7. Машем руками назад
Выполняем это упражнение стоя или сидя.
Руки вытянуть в стороны, плечи опустить. Лопатки прижать к спине. Вытянутые прямые руки при этом переместятся чуть назад. Вернуться в исходное положение. Повторить упражнение 6-8 раз. При выполнении этого упражнения нужно по-минимуму двигать руками, а стараться использовать только мышцы спины.
8. Вращаем кисти
Руки в стороны, плечи опустить. Согнуть руки в локтях, кисти сжать в кулаки. Сделать 4 круговых вращения в кистевом суставе, не опуская локтей, в одну сторону, потом 4 раза – в другую. Повторить по 4 – 6 раз в каждую сторону.
9. Вращаем локтями
Исходное положение то же самое, как и в двух предыдущих. Сделать 4 круговых вращения в локтевом суставе в одну и другую сторону. Локти опускать не нужно. Повторить по 4 – 6 раз в каждую сторону.
10. Вращаем плечами
Руки вытянуть в стороны, плечи опустить. Выполнить по 4 вращения в плечевом суставе в каждую сторону. Повторить от 4 до 6 раз.
11. Поднимаем – опускаем руки
Расслабляем плечи и руки. Поднимаем руки вверх, затем свободно роняем вниз. Дыхание должно быть свободным и расслабленным. Повторить 4 – 6 раз.
Подробнее о лечении шейного остеохондроза можно прочитать здесь.
Диагностика
На первичном приеме врач-невролог осматривает больного, уточняет жалобы на периодические, часто повторяющиеся или постоянные боли
При наличии заболевания человек сутулится, стремится быстрее сесть, дышит тихо и осторожно. Если вы ищете позу для удобства ходьбы или сидения, следует не откладывая обратиться к доктору
При ощупывании заметно напряжение мышц в поясничной зоне. Диагностировать патологические отклонения должен врач, самостоятельный подбор лечения может привести к негативным последствиям. Специалист объяснит, что это такое – дорсопатия поясничного отдела позвоночника, даст рекомендации. Для точного диагностирования назначают:
- Магнитную и компьютерную томографию – состояние позвоночника исследуется послойно с захватом окружающих тканей. Специалист выявляет наличие грыжи, ее размеры, истончение дисков.
- ЭНМГ – электро-нейро-миографию используют для уточнения степени поражения седалищного нерва.
- Рентген – оборудование визуализирует позвоночник в разных проекциях, врач может видеть утоньшение дисков, разрастание тканей, выпячивания.
- Забор крови на биохимию и общий анализ.
Диагностика
Несмотря на то, что дорсопатия позвоночника различных видов локализации проявляет себя значительными и специфическими признаками, диагностика обязательно должна быть комплексной.
В первую очередь невролог должен изучить историю болезни пациента, а также его ближайших родственников, чтобы определить источник развития дегенеративно-дистрофического процесса
Также важно провести тщательный осмотр, чтобы оценить чувствительность и подвижность пораженной области. Чтобы установить интенсивность симптомов, следует детально опросить больного
Подтвердить диагноз помогут такие процедуры, как ультрасонография и рентгенография позвоночника, КТ и МРТ. Лабораторные анализы при данном заболевании не будут иметь диагностической ценности.
Дорсопатия пояснично-крестцового отдела позвоночника: что это и как лечится
Когда преследуют постоянные боли в пояснице, есть дискомфорт или ноющие ощущение, можно часто услышать диагноз: «Дорсопатия». Что это и как избавиться от неприятных симптомов? Ответ вы узнаете в нашей статье. Мы расскажем, какие упражнения необходимо делать для того, чтобы убрать боли. Сравним достоинства и недостатки всех классических методов лечения. Время чтения статьи: 5 — 6 минут, проведите его с пользой!
Важно! Боль в спине часто указывает на серьезное заболевание. Это может привести к необратимым изменениям в организме. Это может привести к необратимым изменениям в организме
Это может привести к необратимым изменениям в организме.
Что значит пояснично-крестцовая дорсопатия? Это собирательный термин. Он обозначает наличие патологии в области позвоночника и может быть обусловлен целым рядом заболеваний.
Примечательно то, что в 80 — 85 и более процентах случаев, патологические изменения затрагивают именно поясничный отдел.
Боли в спине развиваются при:
- Остеохондрозе;
- Искривлении позвоночника;
- Нарушении стабильности позвонков;
- Протрузии, грыже диска.
Часто хронический болевой синдром развивается по причине травм или нарушений строения позвоночника. Процесс нарушения подвижности в позвоночном столбе — это еще одна причина появления болевого синдрома.

По мере развития патологии, происходит изменение и в структуре внутренних органов.
Профилактика
Чтобы избежать развития дорсопатии в различных областях позвоночного столба, следует придерживаться следующих рекомендаций:
- постоянно контролировать свою осанку;
- стараться не поднимать тяжести;
- вести умеренно активный образ жизни;
- чередовать умственную и физическую активность;
- следить за питанием (оно должно быть правильным и разнообразным);
- следить за своим весом, при наличии лишней массы рекомендуется похудеть;
- отказаться от курения и алкогольных напитков;
- следить за состоянием здоровья: при выявлении каких-либо патологий сразу же обращаться за квалифицированной помощью;
- в целях профилактики регулярно проходить полноценные медицинские осмотры.
Дорсопатия любой локализации может иметь благоприятный прогноз при ранней диагностике и своевременном лечении
Если больной не будет обращать внимание на симптомы дорсопатии и затянет визит к врачу, существует большая вероятность появления серьезных осложнений. Это в большинстве случаев может привести пациента к снижению качества жизни и даже к инвалидности.
Симптомы, методы диагностики
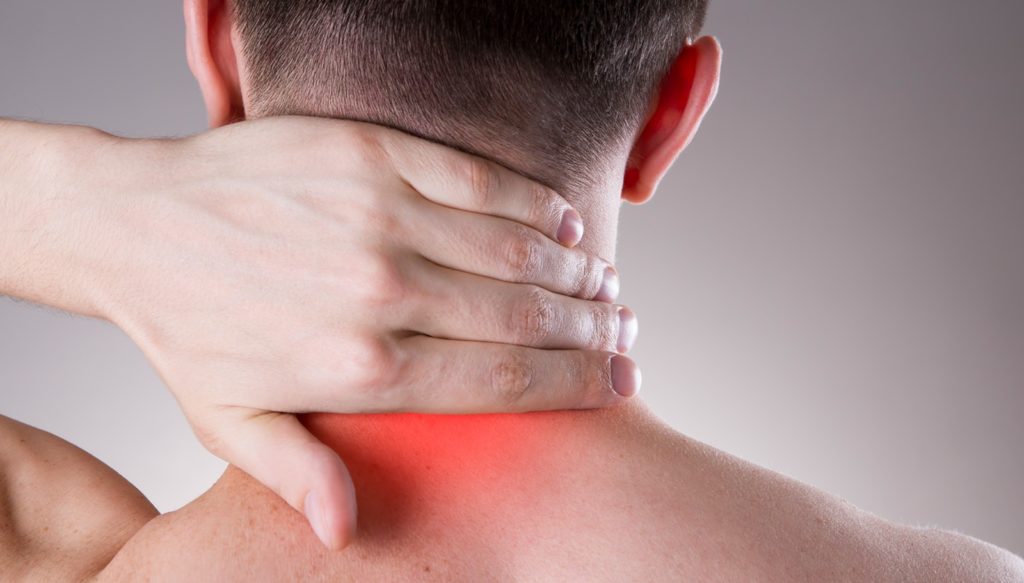
Характерные проявления поражения шейного отдела позвоночного столба:
- Головные боли, боли в шее, плечах, руках.
- Головокружения.
- Шум, звон в ушах. Перед глазами мелькают «мушки», цветные пятна.
- Чувство онемения, слабость в руках.
- Напряжение в мышцах шеи, плечевого пояса, ощущение, как будто «на плечах кто-то ездил».
Позвонки в грудном отделе соединены с ребрами, а через них – с грудиной. Грудной отдел обладает меньшей подвижностью по сравнению с шейным и поясничным, и поэтому некоторые патологии встречаются здесь относительно редко. Возможные симптомы грудной дорсопатии:
- Боли в спине.
- Боли в сердце, «во внутренних органах». Это может вводить в заблуждение: больной человек считает, что у него проблемы не с позвоночником, а с сердцем, желудком, другими органами.
- Боль может усиливаться во время глубоких вдохов. Иногда она бывает очень сильной, возникает ощущение, как будто «в грудь вбит кол».
Эволюция сделала человека самым разумным существом на земле, но она имела и некоторые «побочные эффекты». Из-за прямохождения наша поясница испытывает большие нагрузки. К тому же, поясничный отдел позвоночника обладает довольно большой подвижностью. Это повышает риск некоторых видов дорсопатий.
Симптомы, которые встречаются при дорсопатии пояснично-крестцового отдела позвоночника:
- Боли в пояснице – могут отдавать в ягодицу, бедро, голень, стопу.
- Снижение чувствительности, расстройства движений (парезы и параличи) в ногах.
- В тяжелых случаях нарушаются функции тазовых органов. Больной человек частично или полностью утрачивает контроль над мочевым пузырем, прямой кишкой.
Основной признак всех видов дорсопатий – боль. Её снимают при помощи нестероидных противовоспалительных средств, новокаиновых блокад (процедур, во время которых в область поврежденных нервных корешков вводят раствор анестетика), физиопроцедур.
Движения и чувствительность пытаются восстановить в ходе реабилитационного лечения. Оно включает массаж, лечебную физкультуру, механотерапию, физиопроцедуры.
Выше описан лишь ориентировочный список общих направлений лечения. Конечно же, эффективно лечить дорсопатию можно только после того, как выяснена её причина, установлен диагноз. Терапия должна быть направлена не только на симптомы, но и на причину заболевания.
Основными симптомами дорсопатии являются:
- постоянные ноющие боли в спине, напряжение и болезненность на стороне поражения в мышцах шеи, надплечья, спины и конечностей;
- усиление болей при резких движениях, физической нагрузке, поднятии тяжестей, кашле и чихании;
- чувство онемения и ломоты в конечностях, парезы (нарушения чувствительности), слабость в мышцах (вплоть до паралича), со снижением рефлексов и гипотрофиями мышц рук и/или ног;
- спазмы мышц, ограничение подвижности, уменьшение объема движений;
- локальные изменения мягких тканей: сосудистые, дистрофические изменения, нейромио- и нейроостеофиброз.
В зависимости от локализации дорсопатии возможны следующие симптомы:
- при дорсопатии шейного отдела позвоночника: боли в руках, плечах, головные боли. Возможны также жалобы на шум в голове, головокружение, мелькание «мушек», цветных пятен перед глазами. В сочетании с пульсирующей головной болью это дает основание предполагать так называемый «синдром позвоночной артерии» (одно из осложнений шейной дорсопатии).
- при дорсопатии грудного отдела позвоночника: боль в области грудной клетки, в области сердца и других внутренних органов;
- при дорсопатии пояснично-крестцового отдела позвоночника: боль в пояснице, иррадиирующая в крестец, нижние конечности, иногда в органы малого таза;
- при поражении нервных корешков (грыжи межпозвонковых дисков, остеохондроз, спондилолистез, спондилоартроз): стреляющая боль и нарушение чувствительности, гипотрофия, гипотония, слабость в иннервируемых мышцах, снижение рефлексов.
По механизму возникновения боли при дорсопатии можно выделить следующие виды болей:
- локальная боль – обычно постоянная, с локализацией в области поражения позвоночника, изменяется в зависимости от положения тела;
- отраженная (проекционная) боль – по характеру близка к локальной, но распространяется по ходу пораженного нерва;
- невропатическая (корешковая) боль – «стреляющая боль», может быть тупой, ноющей, но при движении, а также кашле, чихании значительно усиливается и становится острой («прострел»). Возможны нарушения чувствительности, гипотрофия, гипотония, слабость в иннервируемых мышцах, снижение рефлексов.
- некорешковая боль – боли вследствие мышечного спазма, гипертонуса мышц (психогенная боль).
Диагностика дорсопатии
Установление предварительного диагноза осуществляется при первичном осмотре пациента. Осмотр обычно проводит врач-невролог в связи с жалобами больного на местные изменения, которые могут проявляться болевым синдромом, деформацией или ограничением подвижности. Позвоночник исследуют в положении больного стоя, сидя и лежа, как в покое, так и в движении. Уровень поражения позвоночника определяют путем отсчета числа позвонков от определенных анатомических ориентиров или по специальной схеме.
При осмотре спины обращают внимание на осанку, особенности строения туловища, отмечают линию остистых отростков (срединная борозда спины), нижние углы лопаток, гребни подвздошных костей, боковые контуры талии и шеи, положение надплечий, отклонение межъягодичной борозды от вертикали, выявляют выпячивание остистых отростков, обращают внимание на рельеф мышц, расположенных рядом с позвоночником. Ощупывание позвоночника позволяет дополнить данные осмотра (наличие или отсутствие деформации), определить локализацию, степень и характер болезненности. При ощупывании отмечают также напряжение мышц, расположенных рядом с позвоночником, т.к
большинство травм и заболеваний позвоночника сопровождается повышением мышечного тонуса
При ощупывании отмечают также напряжение мышц, расположенных рядом с позвоночником, т.к. большинство травм и заболеваний позвоночника сопровождается повышением мышечного тонуса
Ощупывание позвоночника позволяет дополнить данные осмотра (наличие или отсутствие деформации), определить локализацию, степень и характер болезненности. При ощупывании отмечают также напряжение мышц, расположенных рядом с позвоночником, т.к. большинство травм и заболеваний позвоночника сопровождается повышением мышечного тонуса.
Сгибание позвоночника используется с целью определения амплитуды движений в различных отделах позвоночника.Основную роль в исследовании позвоночника отводят рентгенографии, компьютерной томографии и магнитно-резонансной томографии, с помощью которых определяется уровень поражения, уточняется и конкретизируется диагноз, выявляются скрытые патологии. Данные диагностики позволяют лечащему врачу определить тактику лечения и выбрать наиболее эффективные методы лечения.
Причины дорсопатии
Наиболее общая причина дорсопатии – застой крови и нарушение кровообращения в области позвоночника из-за мышечных спазмов спины, поясницы и шейно-воротниковой зоны.
Лишенные достаточного притока крови ткани позвоночника недополучают кислород и питательные вещества, что приводит к нарушению обменных процессов. Так начинаются и развиваются дегенеративно-дистрофические процессы, которые приводят к дорсопатии.
Изменения в межпозвоночных дисках дают толчок к развитию компенсаторных патологий. В ответ на потерю амортизирующих прокладок, роль которых выполняли межпозвоночные диски, организм пытается укрепить позвоночник другими способами. В результате на телах позвонков образуются костные разрастания, а в шейном отделе возникают унковертебральные суставы.
Истончение дисков приводит к сближению позвонков и защемлению нервных корешков. Это не только вызывает острую или постоянную, ноющую боль, но и становится причиной ухудшения иннервации внутренних органов и функциональных нарушений в организме.Прогрессирующее изменение межпозвоночных дисков на этом не останавливается. Давление внутри диска, вызванное его расплющиванием, постепенно возрастает. Сдерживающее кольцо из жесткой соединительной ткани не выдерживает, и в месте наибольшей нагрузки возникает выпячивание диска – протрузия. Еще через некоторое время кольцо лопается, и ядро диска устремляется наружу – образуется грыжа. Так деформирующая дорсопатия переходит в дискогенную. Выдавленная часть диска может полностью оторваться от ядра или сохранить с ним соединение, в любом случае структура диска теперь разрушена, а значит, его функции потеряны полностью. Но что самое опасное, грыжа или протрузия могут сдавить спинной мозг, от которого зависит работа мышц и функции внутренних органов. Как следствие, может наступить частичная или полная неподвижность одной или обеих нижних конечностей, парез или паралич.
А все начинается с неприятных, болезненных, но на первый взгляд неопасных мышечных спазмов спины, которые, как правило, возникают при сидячем образе жизни, недостаточной подвижности, физической активности, при длительном нахождении в статичной позе.
Другая распространенная причина дорсопатии – избыточный вес, который создает нагрузку на позвоночник, особенно на поясничный отдел. Регулярное поднятие и перенос тяжестей, тем более, если это делать неправильно, также приводит к дорсопатии.
Еще одна причина, по которой возникает дорсопатия – воспалительный процесс, при котором развиваются такие заболевания, как ревматоидный артрит позвоночника и болезнь Бехтерева (анкилозирующий спондилоартрит). В большинстве случаев они появляются вследствие аутоиммунного процесса, толчком для которого может послужить, например, инфекционное заболевание. В этом случае лечение дорсопатии должно быть направлено на иммунную систему.
Лечение дорсопатии
Если вы хотите действительно надежно избавиться от боли в спине и других симптомов дорсопатии, следует настроить себя на серьезное лечение. Дорсопатия развивается медленно (если речь не идет о травме), поэтому и лечение дорсопатии не может быть быстрым.
Быстрое облегчение боли, снятие воспаления и других острых симптомов происходит уже за 1-3 сеанса в клинике «ИТВМ».
Однако эти быстрые результаты не должны обманывать. Для того чтобы действительно вылечить заболевание, а не просто на время облегчить его симптомы, требуется время.
Клинические проявления дорсопатии
Клинически дорсопатия проявляется в виде:
- рефлекторного синдрома (90% случаев)
- компрессионного синдрома (5-10% случаев).
Рефлекторные синдромы при дорсопатии (мышечно-тонические, нейрососудистые и нейродистрофические) возникают вследствие раздражения болевых рецепторов в мышцах спины в результате действия каких-либо патологических факторов (ущемление, воспаление либо раздражение) и сопровождаются рефлекторным мышечным спазмом. Однако мышечный спазм сам по себе является причиной дополнительного болевого импульса, в результате возникает порочный круг «боль — мышечный спазм — боль».
Компрессионные синдромы при дорсопатии обусловлены механическим воздействием грыжевого выпячивания, костных разрастаний или другой патологической структуры на корешки, спинной мозг или сосуды. Соответственно, компрессионные синдромы делят на корешковые (радикулопатии — ущемление корешка спинного нерва), спинальные (миелопатии — компрессия спинного мозга) и нейрососудистые (компрессия позвоночной артерии).
Что касается миелопатии, то она чаще наблюдаются в шейном, реже в пояснично-крестцовом отделе позвоночника.
Миофасциальные боли при дорсопатии
В диагностике дорсопатии часто недооценивается роль миофасциальных болевых синдромов (миозита или миалгии, страдают от 35 до 85% населения). Суть миофасциального болевого синдрома заключается в том, что мышца страдает первично, а не вслед за морфологическими или функциональными нарушениями в позвоночнике. В патологический процесс может вовлекаться любая мышца или группы мышц.
Одна из наиболее частых причин миофасциальных болей — острое перерастяжение мышц. Обычно больной точно помнит, какое движение или действие вызвало появление боли. Также миозит может развиваться и на фоне постоянного перенапряжения группы мышц, либо переохлаждения.
Для постановки диагноза миофасциального болевого синдрома необходимо выявить следующие клинические признаки:
- при пальпации мышца спазмированная;
- в пределах спазмированной мышцы четко определяются зоны еще большего мышечного уплотнения — триггерные точки, отличающиеся особой болезненностью.
Лечение дорсопатии межпозвонковых дисков
В зависимости от причины, спровоцировавшей развитие заболевания дорсопатия, назначают определенные методы лечения в комплексе и индивидуально. В большинстве случаев требуется немедикаментозная терапия. Медикаментозное лечение эффективно при формах болезни позвоночника, связанных с воспалительным процессом. Главное правило успешной медицинской помощи – комплексный подход и регулярность в терапии. В самых запущенных случаях назначают оперативное вмешательство с целью выравнивания позвоночника хирургическим путем, когда уже произошли сильные деформации в спине.
Какие методы немедикаментозного лечения являются наиболее эффективными:
Мануальная терапия. Лечебная практика основана на применении специальных техник «вправления» позвоночника. Специалист, независимо от того, насколько зажаты мышцы, выравнивает позвоночник в правильное положение. Нельзя проводить мануальные практики в период обострения. Достаточно посещать мануальный кабинет несколько раз в году, чтобы получить хороший эффект.
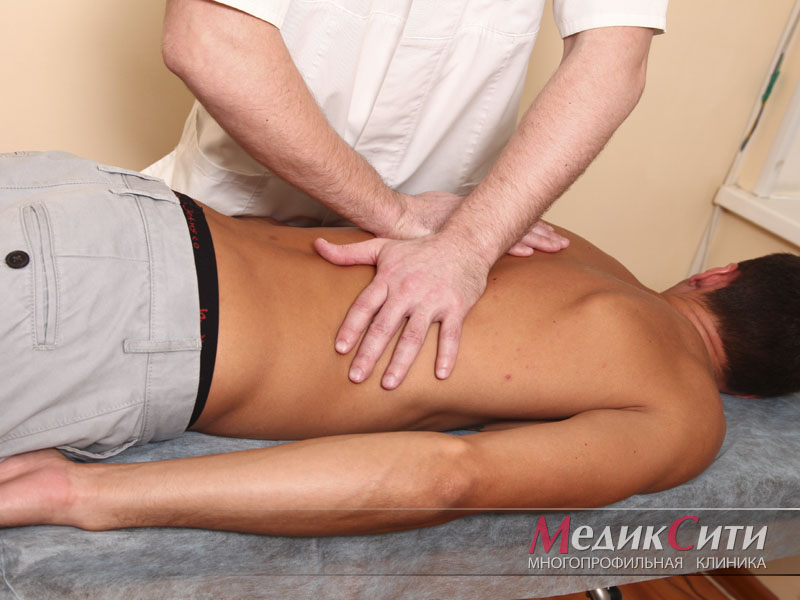
Лечебный массаж. Метод воздействия более мягкий, нежели мануальная терапия, и подходит для устранения болезненных спазмов мышц контактным путем. Специалист аккуратно разминает мышечные зажимы, благодаря чему самочувствие пациента улучшается. Также с помощью массажа улучшается местный кровоток, и нормализуются обменные процессы.
Лечебная физкультура. Метод рабочий в дальнейшей перспективе, так как если постоянно пропускать занятия, то результата от гимнастики не будет
Важно ежедневно выполнять упражнения, и тогда в течение нескольких месяцев мышцы спины окрепнут, благодаря чему снимется нагрузка с позвоночника, и болезненные ощущения ослабнут. Рекомендуется первые несколько занятий провести у реабилитолога, чтобы он скорректировал технику выполнения и подсказал подходящий комплекс для восстановления.
Физиотерапия
Это комбинация аппаратного и медикаментозного методов лечения. С помощью электрического тока определенной частоты воздействуют локально на пораженные участки тела, предварительно нанеся на кожу лекарственные средства с противовоспалительным действием. Достаточно провести несколько процедур, чтобы прошел дискомфорт в спине.
Если пациент страдает от сильной боли в позвоночнике, то в период обострения проводят лечение препаратами, снимающими боль, мышечный спазм и воспалительный процесс. Какие лекарственные средства могут назначить:
- Миорелаксанты.
- Нестероидные противовоспалительные средства.
- Кортикостероиды.
- Витамины группы В.
Применять медикаменты можно только после консультации врача.
Мнение редакции
Заболевание дорсопатия – это общее название различных патологических процессов в позвоночнике, связанных с деструктивными изменениями в хребте, мышечным спазмом и искривлением осанки. Если эта тема вас заинтересовала, то рекомендуем изучить другие статьи, посвященные здоровью опорно-двигательного аппарата.