Ишемическая болезнь сердца
Содержание:
- Инструментальные исследования
- Как вести себя во время приступа?
- Лечение стенокардии
- Причины ишемической болезни. Предупреждаем сердце
- Почему возникает абдоминальная ишемия и чем она проявляется?
- Задачи лечения пациентов со стенокардией
- СТАБИЛЬНАЯ СТЕНОКАРДИЯ НАПРЯЖЕНИЯ
- Особенности послеоперационного периода
- Вторая стадия
- Голодное сердце
- Лечение и профилактика ТИА
- Виды ишемии
- Шунтирование, ангиопластика или медикаменты
- Лечение
- Этиология и патогенез
- Методы диагностики
Инструментальные исследования
С целью определения степени поражения сосудов головного мозга, как и его вещества, обнаружения любых других фоновых заболеваний, врачи рекомендуют пройти такие инструментальные исследования, как:
- ЭКГ;
- эхокардиографию;
- офтальмоскопию;
- УЗДГ (в первую очередь, данное исследование выполняется для магистральных артерий головы);
- спондилографию шейного отдела;
- триплексное (или дуплексное) сканирование сосудов интракраниального и экстракраниального типов;
- ангиографию сосудов (с целью обнаружения сосудистой аномалии).
Все жалобы пациента обычно присущие для хронического типа ишемии головного мозга, также могут обнаруживаться при разного рода соматических патологиях и в отдельных случаях при онкологии. Присущие хронической ишемии головного мозга симптомы могут быть и признаками различных психических расстройств и эндогенных нарушений. Поэтому необходима дифференциальная диагностика. Но она будет проблематичной потому, что хроническую ишемию головного мозга часто путают с нейродегенеративными недугами, которым присущи такие же когнитивные отклонения и проявления неврологического характера.
Заболеваниями, с которыми следует дифференцировать хроническую ишемию головного мозга, являются:
- надъядерный паралич прогрессирующего вида;
- болезнь Паркинсона;
- кортико-базальная дегенерация;
- болезнь Альцгеймера;
- мультисистемная атрофия.
Очень часто требуется проводить дифференциальную диагностику данного заболевания со злокачественными и доброкачественными опухолями головного мозга, идиопатической дисплазией, нормотензивной гидроцефалией и атаксией.
Как вести себя во время приступа?
Если Вы ощущаете приближение приступа, следует найти безопасное людное место, желательно присесть. Необходимо учитывать погодные условия – если на улице жарко, то лучше зайти в магазин или любое другое помещение, где температура ниже и скорее всего, работает кондиционер. Во время приступа необходимо принять лекарство и по возможности обеспечить покой до его окончания. Если после приема лекарства состояние не нормализовалось и ситуация ухудшается – немедленно вызвать скорую помощь.
Стенокардия опасна своими осложнениями, которые обязательно возникают при неправильном лечении или отсутствии лечения как такового. В этом случае болезнь прогрессирует: приступы повторяются все чаще, их длительность увеличивается, боли становятся интенсивнее и их распространение по телу становится больше.
Наиболее вероятными осложнениями стенокардии являются:
- Переход стенокардии в нестабильную;
- Инфаркт миокарда;
- Аритмия;
- Летальный исход.
Лечение стенокардии
Так как стенокардия обычно является формой ишемической болезни сердца, перед началом лечения, даже при четко поставленном диагнозе, следует провести полное диагностическое обследование, с целью выявления сопутствующих заболеваний, осложнений и т.п. После комплекса диагностических мероприятий проводится согласованное лечение всей группы заболеваний. Методы и способы лечения стенокардии определяет лечащий врач.
Обычно лечение стенокардии состоит из нескольких частей:
- Подбор медикаментов и определение повеления пациента во время приступа;
- Предупреждение, снижение периодичности количества и интенсивности приступов;
- Профилактическое оздоравливающие процедуры.
Лекарственные средства, дозировка и метод приема подбираются врачом в каждом индивидуальном случае. Для снижения риска возникновения приступа обычно частично меняется образ жизни, исходя из факторов, влияющих на развитие и прогрессирование стенокардии.
В нашем Медицинском центре «Север» г. Александров прием ведет опытный врач-кардиолог, специалист высокого класса, который проведет комплексную диагностику заболевания и назначит необходимое лечение.
Обращаясь к нам, Вы можете быть уверены в качественном результате!
Записаться на прием к специалисту и узнать все подробности можно по телефону: 8 (49244) 9-32-49
Причины ишемической болезни. Предупреждаем сердце
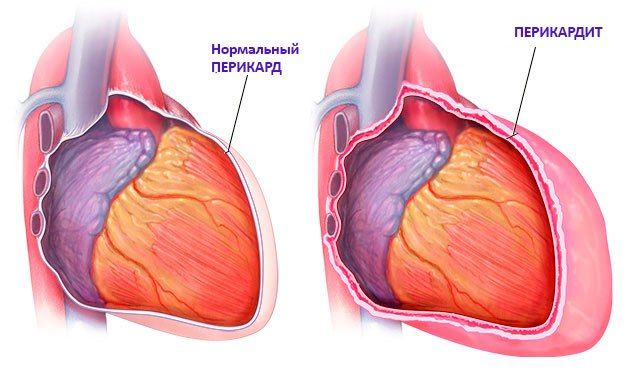
Если рассматривать органические поражения сердечно-сосудистой системы, то аритмии чаще всего встречаются при ИБС, миокардитах, кардиомиопатиях, пороках сердца, патологиях крупных сосудов (тромбоэмболиях легочной артерии, аневризмах аорты), при гипертонической болезни, перикардитах и опухолях сердца. Аритмии также могут наблюдаться и при эндокринопатиях (феохромоцитома, тиреотоксикоз), интоксикациях медикаментами (гликозиды, катехоламины), острых инфекционных заболеваниях, анемиях, при нарушении электролитного баланса организма (особенно калиевого, кальциевого и магниевого) и других патологических состояниях.
Иногда нарушения сердечного ритма возникают и под влиянием экзогенных факторов: неумеренного употребления кофе, алкоголя, табака. Некоторые виды аритмий могут развиваться и у здоровых людей в ответ на физическую нагрузку или нервное напряжение.
Об аритмическом варианте ИБС говорят только в тех случаях, когда нарушения ритма сердца являются единственным симптомом этого заболевания. Диагноз ИБС остается предположительным до проведения ЭКГ, холтеровского мониторирования и коронароангиографии, которые и выявляют различные поражения сердца. Однако у большинства больных аритмии сочетаются с другими клиническими формами ИБС. Нарушения ритма – также частый симптом атеросклеротического кардиосклероза, особенно при стенокардии или сердечной недостаточности. Однако, несмотря на множество причин, которые могут вызвать нарушения ритма, все аритмии можно разделить на три основные группы: связанные с нарушением образования импульса, связанные с нарушением проведения импульса и комбинированные аритмии. В таблице 1 представлена классификация аритмий в зависимости от механизма их возникновения.
Таблица 1.
Классификация аритмий в зависимости от механизма возникновения
|
Механизм возникновения |
Нарушения образования импульса |
Нарушения проведения импульса |
Комбинированные нарушения |
|
Виды нарушений ритма |
Синусовые тахи- и брадиаритмии, синдром слабости синусового узла, эктопические ритмы (непароксизмальные тахикардии), экстрасистолии, желудочковые тахикардии, фибрилляция и трепетание предсердий и желудочков |
Блокады: синоатриальные, внутрипредсердные, атриовентрикулярные; синдром преждевременного возбуждения желудочков |
Атриовентрикулярные диссоциации, эктопические ритмы с блокадой, парасистолии* |
* Встречаются редко
Почему возникает абдоминальная ишемия и чем она проявляется?
Факторы, которые приводят к закупорке или сужению сосуда, делят на интравазальные (те, что действуют непосредственно внутри артерии) и экстравазальные (факторы, воздействие которых направлено извне).
К экстрасосудистым факторам риска относятся:
- сдавление просвета артерии фиброзным тяжем;
- особенности размещения “ножек” и связок диафрагмы;
- опухоль внутренних органов;
- рубцовые ткани или спаечный процесс в брюшной полости.
Клиническая картина абдоминальной ишемии разнообразна и во многом похожа на другие патологии брюшной полости. Главный признак заболеваний — боль. Она может наблюдаться в различных участках живота. Можно проследить связь между её возникновением и приемом пищи. Чаще всего, болевые ощущения возникают через 30-40 минут после еды. Незначительное облегчение наступает в вынужденной позе, когда пациент становиться в коленно-локтевое положение.
Кроме боли, абдоминальная ишемия сопровождается такими симптомами как:
- снижение массы тела;
- общая слабость и истощенность.
- тошнота и рвота;
- нарушения стула (запор и диарея);
- ощущение вздутия живота;
Пациенты реже едят, ведь каждый прием пищи сопровождается болезненными симптомами. Это приводит к нехватке полезных веществ, слабости. Частая боль и неприятные явления приводят к расстройствам психологического состояния человека.
Задачи лечения пациентов со стенокардией
Основными задачами лечения являются:
- Контроль факторов риска, снижение вероятности образования новых атеросклеротических бляшек;
- Снижение риска возникновения осложнений, связанных с тромбозом;
- Уменьшение риска летального исхода и увеличение продолжительности жизни с помощью мероприятий, уменьшающих ишемию миокарда;
- Улучшение качества жизни.
При этом очень важно, чтобы врач-кардиолог, назначил лечение с позиции доказательной медицины, используя препараты, которые решают вышеуказанные задачи.
- Антитромбоцитарные препараты – в первую очередь это аспирин. Аспирин остается основой профилактики артериального тромбоза. Доза аспирина должна быть минимально эффективной, чтобы обеспечить баланс между терапевтическим действием и возможными желудочно-кишечными побочными эффектами. Оптимальная доза аспирина подбирается врачом. Регулярный прием аспирина больными стенокардией, особенно перенесшими инфаркт, снижает риск развития повторного инфаркта в среднем на 23%.
- Гиполипидемические средства (снижающие холестерин) — статины. Эти препараты снижают риск атеросклеротических осложнений (инфаркт, инсульт и др.) как до заболевания, так и развитие повторного. Результаты мета-анализа 16 исследований с использованием статинов при стабильной стенокардии показали уменьшение риска общей смертности на 22%, смертности от всех сердечно-сосудистых заболеваний на 28%, от ишемического инсульта на 29%.
- Контроль ишемии миокарда
- Нитраты (короткого и длительного действия) — для купирования приступа желательно использовать аэрозольные формы, обладающие более точной дозировкой в связи с постоянством концентрации препарата, а для профилактики приступов стенокардии предпочтение отдается пролонгированным препаратам изосорбида-динитрата и особенно изосорбида-5 мононитрата, обладающего 100% биодоступностью (доставкой в организм).
- Бета-блокаторы в целевых дозах – улучшают прогноз жизни и обладают антиангинальными свойствами (профилактика приступов). Оптимальная доза подбирается врачом-кардиологом по уменьшению ЧСС на 20% или обеспечивающая ЧСС 50-60 ударов в покое.
Таким образом, большинство пациентов, особенно среднего возраста, не знают о наличии у них ИБС, поскольку сердце может начать «сигнализировать» о своей болезни только тогда, когда ему снизили питание на 70-75% в виде стенокардии, или остро, внезапным возникновением таких грозных проявлений ИБС, как инфаркт миокарда или внезапная смерть.
Не откладывайте визит к врачу-кардиологу, ведь «легкое сердце живет долго» (У.Шекспир).
СТАБИЛЬНАЯ СТЕНОКАРДИЯ НАПРЯЖЕНИЯ
Стенокардия может ощущаться как сжатие, давление, жжение, пронзающая боль или чувство онемения, локализующееся в грудной клетке, плечах, спине, шее или челюсти. Как правило, боль или дискомфорт возникает при физической нагрузке и требует уменьшения ее интенсивности или полного прекращения. Некоторые пациенты испытывают боль при неприятных эмоциях, возбуждении. Обычно больные могут довольно определенно сказать, какая физическая активность вызывает приступ стенокардии. Приступы похожи один на другой. Продолжительность их небольшая, как правило, не более 10 мин. Этот тип дискомфорта в груди называется стабильной стенокардией.
Уровень нагрузки, вызывающей приступ стенокардии, является важнейшим критерием при определении тяжести коронарной болезни. На переносимости физических нагрузок основано деление больных стабильной стенокардией на функциональные классы:
- I класс — больной хорошо переносит обычные физические нагрузки. Приступы стенокардии возникают только при высоких нагрузках;
- II класс — небольшое ограничение обычной физической активности. Приступы стенокардии возникают при ходьбе по ровному месту на расстоянии более 500 м, при подъеме более чем на один этаж. Вероятность возникновения приступа стенокардии увеличивается при ходьбе в холодную погоду, против ветра, при эмоциональном возбуждении или в первые часы после пробуждения;
- III класс — выраженное ограничение обычной физической активности. Приступы возникают при ходьбе в нормальном темпе по ровному месту на расстояние от 100 до 500 м и/или при подъеме на один этаж;
- IV класс — приступ стенокардии возникает при небольших физических нагрузках, ходьбе по ровному месту на расстояние менее 100 м. Характерно возникновение приступов в покое, обусловленных, так же как и приступы стенокардии напряжения, повышением метаболических потребностей миокарда (повышение АД, тахикардия, увеличение венозного притока к сердцу при переходе больного в горизонтальное положение).
При классической клинической картине диагноз коронарной болезни высоко достоверен и может быть установлен без дополнительного обследования. В клинической практике затруднения при установлении диагноза касаются больных, в анамнезе которых присутствуют не все классические признаки стенокардии. Загрудинная боль может быть расценена врачом как нетипичная для стенокардии за счет субъективизма больного в описании своего состояния. Например, некоторые больные используют слово «острая» в качестве синонима «тяжелая», другие могут описывать боль как ощущение болезненности или как диспепсию. Может быть нетипичной локализация боли: в шее, руках, плече, нижней челюсти и зубах. Нетипичное описание активности, провоцирующей боль, может также ввести врача в заблуждение: некоторые больные не могут выполнить даже небольшое физическое усилие утром без развития тяжелой стенокардии, но в состоянии выполнить тяжелую нагрузку в более позднее время суток; у других, наоборот, приступы возникают в конце дня на фоне усталости. Иногда больные отмечают появление стенокардии главным образом после приема пищи, вероятно, из-за того, что потребность в увеличении кровотока в чревной области повышает нагрузку на сердце. У пожилых или ослабленных больных, которые ведут неактивный образ жизни, боль в грудной клетке может провоцироваться в большей степени эмоциональным стрессом, чем повышением физической нагрузки. Из-за разнообразия возможных проявлений боли, относящейся к ишемической болезни сердца, неудивительно, что ряд других состояний, протекающих с болевым синдромом, можно спутать с нетипичной стенокардией. К ним относятся патология костно-мышечной системы грудной клетки и плечевого пояса, легких и плевры, заболевания пищевода и желудка, а также некоторые не коронарные болезни сердца.
Показаниями для коронарографии и последующего возможного хирургического лечения являются:
— отсутствие эффекта или недостаточная эффективность лекарственной терапии;
— наличие выраженных изменений на ЭКГ при небольшой нагрузке;
— желудочковая тахикардия или фибрилляцией желудочков в анамнезе.
В зависимости от результатов ангиографического исследования выбирают вид хирургического вмешательства (эндоваскулярные методы, аорто-коронарное шунтирование).
Особенности послеоперационного периода
После операции пациент некоторое время находится под присмотром медицинского персонала. Постепенно нормализуется самочувствие, процессы пищеварения. В раннем периоде после операции рекомендован прием медикаментозных препаратов и коррекция состояния после наркоза.
Если пациенту установили стент, показан прием антикоагулянтных и антиагрегантных препаратов, которые необходимы для профилактики тромбообразования.
Для того, чтобы оценить результат лечения, лечащий врач проводит исследование состояния сосудов и наблюдает пациента в динамике. Необходимо посещать назначенные консультации и исследования, так как есть риск рецидива патологии.
Для того, чтобы получить лечение, необходимо обратиться на консультацию к врачу. После проведенных методов диагностики и постановки точного диагноза, врач при необходимости назначит дату вмешательства.
Вторая стадия
Характеризуется усугубляющейся неврологической симптоматикой, которой присуще формирование не явного синдрома, тем не менее такого, который впоследствии доминирует. Кроме того, могут быть выявлены различного рода экстрапирамидные нарушения, а также атаксия, псевдобульбарный синдром и даже дисфункция ЧН. Интересно, что с течением времени жалобы становятся всё менее выраженными, они уже не так остро воспринимаются самим больным. Однако в это время происходит усугубление и нагнетание эмоционального фона. Происходит нарастание когнитивной функции, вплоть до начала нейродинамических нарушений, которые в дальнейшем могут быть дополнены дизрегуляторным синдромом.
Кроме того, на второй стадии ухудшается способность больного контролировать собственные действия, также имеются сложности с планированием дел, которые человек желает предпринять в следующий момент времени. Хотя и происходит нарушение в выполнении действий, однако способность к компенсации сохраняется продолжительное время. Кроме того, проявляются признаки пониженной социальной адаптации.
Голодное сердце
Сердце, как и любой другой орган, питают кровеносные сосуды, которые называются коронарными артериями. Сужение коронарных артерий приводит к недостаточному питанию мышцы сердца, к кислородному «голоданию», которое врачи обозначают термином «ишемия». Ишемия может возникнуть тогда, когда сердцу требуется больше питательных веществ, например, при физической нагрузке. При этом больной испытывает приступ дискомфорта в грудной клетке или стенокардию. Если кровоток по коронарной артерии внезапно перекрывается тромбом, то возникает острая кислородная недостаточность и формируется омертвление части сердечной мышцы, так называемый инфаркт миокарда.
Лечение и профилактика ТИА
Лечение начинается сразу после того, как прошли клинические симптомы. Терапия направлена на лечение первопричины и устранение риска рецидива.
Для лечения используют такие группы препаратов:
- Антиагреганты и антикоагулянты. Назначают в том случае, если причина ТИА была в образовании тромба.
- Ноотропы и нейропротекторы. Назначают практически всем, эти лекарства улучшают мозговое кровообращение и питание нейронов, помогают мозгу лучше функционировать в условиях кислородной недостаточности.
- Антиоксиданты – предотвращают дальнейшие повреждения нервной ткани.
- Препараты, снижающие давление – используются в том случае, если причиной ТИА стала артериальная гипертензия.
Лечение зависит от причины и подбирается индивидуально для каждого пациента. Единой схемы терапии не существует. Основа успешного излечения – это персонализированный подход.
Профилактика повторных атак – это изменение образа жизни и своевременная коррекция имеющихся хронических заболеваний. Профилактика включает в себя такие рекомендации:
- Здоровое питание – уменьшение в пищевом рационе животных жиров и быстрых углеводов, больше клетчатки и сложных углеводов.
- Нормализация веса.
- Достаточная физическая нагрузка.
- Отказ от вредных привычек.
Рекомендуется выполнять профилактические осмотры у врача-невролога, .
Если Вы (или Ваши близкие) перенесли ишемическую атаку, нужно быть особенно внимательным к себе, так как высок риск развития инсульта. Нарушение мозгового кровообращения – это сигнал о помощи от организма. Разумное решение – обратиться к квалифицированному неврологу, найти и устранить причину.
- Геморрагический инсульт
- Головная боль напряжения
Виды ишемии
Среди всех форм ИБС часто встречаются:
- Стенокардия — для этой формы характерна давящая боль в области грудины, тяжесть в области сердца. Характер болевых ощущений: режущий, давящий, сжимающий. В некоторых случаях острая нехватка кислорода заменяет приступ боли. Симптомы появляются внезапно и проходят спустя несколько минут.
- Инфаркт миокарда — долго не проходящие боли высокой интенсивности. Возникает чувство недостатка кислорода, возможно холодное потоотделение, резкая слабость, приступ страха.
- Сердечная недостаточность — нарушенный естественный ритм сердца, наблюдается одышка даже при не интенсивных нагрузках, слабость, отек ног.
- Нарушение сердечного ритма — еще одна распространенная форма патологии. В работе сердечной мышцы наблюдаются перебои. Чувство замирания сменяется ускоренным сердцебиением.
Шунтирование, ангиопластика или медикаменты
Какой же метод лучше — операция коронарного шунтирования, коронарная ангиопластика или медикаментозное лечение? Каждый из этих методов имеет свои показания. Порой на разных этапах необходимо применять разные методы лечения. Безусловно, медикаментозная профилактика и терапия необходимы практически во всех случаях. Коронарную ангиопластику также можно с успехом применять у большинства больных. Коротко методы лечения ИБС можно сгруппировать следующим образом:
- Медикаменты. Одни из них необходимы для снижения уровня холестерина в крови или высокого артериального давления. Другие лекарства позволяют людям, страдающим стенокардией, избегать приступов при физических нагрузках. Некоторые препараты предотвращают нарушения ритма сердца, часто сопутствующие ИБС. Ряд препаратов необходим для профилактики сердечной недостаточности после перенесенного инфаркта миокарда;
- Тромболитическая терапия. Данный вид лечения используется для устранения тромба при остром инфаркте миокарда, когда кровоток затруднен сгустком крови. Тромболитические средства растворяют сгустки и восстанавливают проходимость коронарной артерии. Тромболитическая терапия часто сочетается с ангиопластикой;
- Ангиопластика — способ расширения внутреннего просвета сосудов с помощью специального баллона. При этом через небольшой прокол врач вводит тонкую трубочку (катетер) и подводит его к суженному участку сосуда, контролируя процесс с помощью рентгена. Баллон, расширяясь под давлением, раздвигает, расплющивает атеросклеротические бляшки, создавая условия для нормального кровотока. В ряде случаев после этого устанавливают металлический каркас — стент, который, вживляясь в стенку артерии, не позволяет ей повторно сужаться.
- Операция шунтирования. Во время шунтирования создается новый путь кровоснабжения в обход блокированного участка артерии. Шунты обычно создают из собственной вены или артерии, выделенной, например, с ноги пациента. Шунтирование, как правило, выполняется хирургическим путем, хотя в последнее время разрабатываются и более щадящие, нехирургические способы шунтирования.
Все эти методики в течение многих лет успешно применяются врачами отделения сердечно-сосудистой хирургии Центра. При этом применяются авторские разработки, среди которых уникальный сосудистый стент, разработанный заведующим отделением З.А. Кавтеладзе с сотрудниками и выпускаемый ныне фирмой WILLIAM COOK (США).
Лечение
На первых стадиях заболевание лечится очень просто — пациент регулярно проходит обследование и проводит профилактические меры. Принимаются препараты для свертывания крови, чтобы предотвратить внезапное блокирование артерии сгустком крови — используются лекарства, содержащие ацетилсалициловую кислоту, такие как Аспирин, Анопирин, Годасал или препараты, содержащие клопидогрель, такие как Плавикс, Тромбекс, Зилт.
Кроме того, назначают медикаменты, снижающие уровень холестерина и медикаменты для снижения кровяного давления. Терапевтическая помощь заключается в проведении ангиографии, которая показывает сужение кровеносных сосудов и позволяет увеличить их ангиопластику. Тем не менее, возможны и сосудисто-хирургические вмешательства. На поздних стадиях заболевания ампутация нижней конечности часто является основным вариантом лечения.
Этиология и патогенез
Ишемия возникает в случае, когда значительно увеличивается сопротивление в артериях, приносящих кровь в данную область, и отсутствует или недостаточен коллатеральный приток крови. Препятствием для нормального кровотока в артериях может являться закрытие просвета сосуда эмболом, фиброзной бляшкой, тромбом, изменения артериальной стенки (напр., при эндартериите), когда стенка сосуда утолщается, сужая просвет (так наз. обтурационная Ишемия). Ишемия может возникать в результате компрессии сосудов органа, напр. головного мозга, при значительном повышении внутричерепного давления или вследствие сдавления сосуда растущей опухолью, разрастанием соединительной ткани (так наз. компрессионная Ишемия).
Сужение просвета артерии может зависеть от функциональной вазоконстрикции, обусловленной действием нервных влияний (в т. ч. болевое раздражение) либо гуморальных факторов, циркулирующих в крови или образующихся внутри сосудистой стенки; от нарушения процесса релаксации гладких мышц артерий, что ведет к длительной констрикции патологического характера (так наз. ангиоспастическая И.). Причиной И. может быть значительное увеличение вязкости крови в мелких сосудах (особенно если оно сочетается с вазоконстрикцией) вследствие усиленной агрегации эритроцитов или повышения свертывания крови.
При увеличении сопротивления в приводящих артериях внутрисосудистое давление понижается и создаются условия для сужения сосудов в области И. Давление падает прежде всего в артериях, находящихся периферически от места сужения или закрытия, и потому артериовенозная разность давлений резко уменьшается, вызывая замедление линейной и объемной скоростей кровотока. Это ведет к перераспределению эритроцитов в сосудистой системе в области И., и в капилляры поступает кровь, бедная форменными элементами, состоящая преимущественно из плазмы. Функционирующие капилляры становятся плазматическими, а понижение внутрисосудистого давления ведет к их последующему закрытию (см. Капиллярное кровообращение). Вследствие понижения давления внутри капилляров фильтрация жидкости из сосудов в ткань и резорбция жидкости из ткани в сосуды уменьшаются, поэтому лимфоток из области И. ослабляется вплоть до полной остановки.
Замедление кровотока, понижение внутрикапиллярного давления и уменьшение количества функционирующих капилляров ведет к резкому дефициту кровоснабжения и трофики тканей. Изменения метаболизма обусловлены прежде всего гипоксией (см.), при которой нарушаются окислительные процессы, особенно процессы окислительного фосфорилирования (см.). Наиболее страдает при И. нервная ткань, где особенно интенсивны потребление энергетического материала и обменные процессы, а запасы АТФ и веществ, из которых она образуется, отсутствуют. В этих условиях изменяется клеточный метаболизм; обеспечение клеток энергией начинает происходить за счет малоэффективного анаэробного дыхания, т. е. интенсивного гликолиза (см.).
В тканях быстро накапливаются недоокисленные продукты обмена веществ и прежде всего молочная к-та; происходит сдвиг pH в кислую сторону, что в свою очередь инактивирует ферменты и приводит к расстройствам обмена веществ. Из-за низкой эффективности энергетического обмена нарушается активный транспорт Na+ и К+ через плазматические мембраны. Вследствие нарушения обмена аминокислот изменяется продукция биогенных аминов, играющих важную роль в обеспечении нормальной функции органов. Усиленный распад аминокислот, используемых при И. в качестве энергетического материала, сочетается с накоплением аммиака, который весьма отрицательно влияет на биохимические процессы в клетке.
Недостаток энергии и разрушение аминокислот приводят к структурным изменениям, однако эти изменения в большинстве случаев неспецифичны и наблюдаются при других повреждающих воздействиях на ткань.
Методы диагностики
Диагностика ХИБОП основывается на тех же принципах, что и ИБС, т. е. детализации жалоб больного, тщательном сборе анамнеза с выделением групп риска по возможному развитию атеросклеротического поражения брюшной аорты и ее непарных висцеральных ветвей (чувствительность – 78 %), объективном исследовании брюшной аорты (пальпация, аускультация). Анализ характерных анамнестических данных, жалоб, признаков нарушения кровообращения в других артериальных бассейнах, а также систолический шум, выслушиваемый в проекции висцеральных ветвей брюшной аорты, дают основание предположить диагноз ХИБОП.
В связи с тем что в диагностике ХИБОП объективные данные скудны, необходимы следующие дополнительные исследования: липидного спектра крови, показателей свертывающей системы крови (фибриногена, активированного частичного тромбопластинового времени, международного нормализованного отношения), направленные на выявление атерогенной дислипидемии, нарушений реологических свойств крови.
Определенную помощь в диагностике ХИБОП оказывают дополнительные методы исследования, выявляющие патологические изменения в органах желудочнокишечного тракта. Наряду с лабораторными методами исследования применяют инструментальные, включающие эзофагогастродуоденоскопию; колоноскопию с биопсией слизистой оболочки желудка, ДПК, ТК; сонографическое исследование брюшной аорты, поджелудочной железы, при котором изучают форму, размеры контура, эхоструктуру и эхоплотность органа. Как правило, при ультразвуковом исследовании брюшной аорты в поперечном и продольном сканировании визуализируются ее неровная, зазубренная интима, а также эхопозитивные включения в ее просвете, что свиетельствует об атеросклеротическом поражении.
Однако основная роль в верификации диагноза ХИБОП принадлежит методам, непосредственно выявляющим окклюзионностенотические изменения в висцеральных артериях, – ультразвуковой допплерографии и ангиографии. Ультразвуковая допплерография открывает большие возможности в диагностике ХИБОП, а полученные результаты имеют высокую корреляцию с данными ангиографии . Так, всем больным для подтверждения диагноза ХИБОП выполняют допплерографическое исследование магистральных артерий брюшной полости (ЧС, ВБА, НБА, селезеночной артерии) как натощак, так и после стандартной пищевой нагрузки (500 мл молока 3,5 %-ной жирности и 300 г несладких пшеничных хлебобулочных изделий). При изменении этих показателей по сравнению с нормой диагностируют степень ишемии органов пищеварения. Пищевая нагрузка является функциональным тестом оценки мезентериального кровотока и позволяет оценивать функциональные резервы органов пищеварения. При этом определяют следующие параметры, отражающие гемодинамику артериального русла: максимальную линейную скорость кровотока (Vmax), минимальную линейную скорость кровотока (Vmin), среднюю скорость кровотока (TAMX), индекс пульсативности (PI), индекс резистентности (RI), систолодиастолическое соотношение (S/D), а также проводят качественную оценку допплеровских кривых. Как правило, при нарушении висцерального кровотока отмечается увеличение всех гемодинамических показателей.
При выявлении органического поражения висцеральных артерий, по данным допплеровского исследования, с целью определения тактики лечения выполняют рентгеноконтрастную аортоартериографию в прямой и боковой проекциях по известной методике Сельдингера, а в последнее время в связи с развитием методов лучевой диагностики используют компьютерную томографную ангиографию (КТангиографию). Данный метод заключается в сочетании традиционной компьютерной томографии с ангиографией, что позволяет получать подробное изображение кровеносных сосудов. В связи с тем что контраст при этом исследовании вводят в вену, а не в артерию, оно считается менее инвазивным, чем простая ангиография.