Памятки пациентам
Содержание:
- Микроскопическое исследование
- Результаты
- Как правильно собрать мокроту для анализа?
- Анализ мокроты ребенка
- Расшифровка анализов мокроты, показатели нормы, примеры
- Цель проведения
- Как подготовиться к анализу
- Как распознать болезнь по кашлю
- Памятка пациенту по сбору мочи
- Трактовка результатов
- Виды анализов мокроты
- Методы исследования посева на микобактерии
Микроскопическое исследование
Микроскопическое исследование мокроты показано при многих патологиях, оно помогает выявить возбудителя и назначить адекватное лечение. Все данные сведены в специальную таблицу.
| Эпителий | Цилиндрический эпителий обнаруживается при бронхите, астме и опухолях лёгких. Эпителиальные клетки обнаруживаются и при попадании слизи из носа в образец. |
| Макрофаги | Эти вещества могут содержаться в анализе людей, которые регулярно вдыхают пыль или которые страдают застойными явлениями дыхательных органов и патологиями сердца. |
| Лейкоциты | Повышенное количество лейкоцитов в мокроте всегда говорит о сильном воспалении. |
| Эритроциты | Если в образце есть единичные эритроциты, то это диагностического значения совсем не имеет. Когда эритроцитов слишком много, то это говорит о лёгочном кровотечении. |
| Злокачественные клетки | Всегда говорят об онкологическом заболевании дыхательных органов. Если в мокроте обнаружены лишь единичные раковые клетки, то анализ повторяют спустя время. |
| Волокна | Эти вещества появляются в анализе при распаде лёгочной ткани. Это бывает при гангрене, туберкулёзе и абсцессе лёгкого. |
При болезнях инфекционного характера целесообразно проведение анализа мокроты на выявление чувствительности к антибиотикам. Это поможет наиболее точно подобрать лекарственные препараты.
Результаты
Исследование мокроты больного с целью определения антибактериальной чувствительности включает в себя:
- микроскопию мазка мокроты и предварительную идентификацию типа возбудителя;
- посев материала на питательную среду;
- культивацию микрооганизмов в индивидуально подобранных условиях;
- повторную микроскопию с подробной идентификацией выращенных колоний и определением основных свойств микроорганизмов;
- определение чувствительности к антибиотикам.
С помощью различных методов определения чувствительности возможно не только выделение спектра антибактериальных препаратов, обладающих губительным воздействием на выявленные микроорганизмы, но и установление минимально приемлемой для положительного терапевтического эффекта концентрации веществ.
В каких ситуациях посев мокроты необходим
Это исследование показано при всех заболеваниях средних и нижних дыхательных путей инфекционного происхождения: острые и хронические бронхиты, плевриты, пневмонии. Обязательно проводится при осложнениях этих патологий, например, при абсцессе легкого.
Неоднократно анализ должен осуществляться при малейшем подозрении на туберкулез или проводиться как контрольное исследование при его терапии. В ряде случаев посев мокроты назначается при онкологических заболеваниях легких, для уточнения диагноза при возможных их сочетаниях с инфекционной патологией.
Необходимо учитывать, что дыхательные пути содержат нормальную микрофлору, некоторые виды которой при ослабленном иммунитете могут стать патогенными. Наиболее частыми возбудителями воспалительных заболеваний дыхательных путей являются золотистый стафилококк, гемофильная палочка, клебсиелла, стрептококк, энтеробактерии, а также микроскопические грибки. При туберкулезе выявляется палочка Коха.
Как проводится исследование
Забор мокроты должен быть произведен до начала приема антибиотиков и осуществляется 3 способами: путем отхаркивания, аспирацией или с помощью бронхоскопии. Перед этим пациент должен почистить зубы и прополоскать рот. Полученный образец герметично упаковывают и отправляют в лабораторию, где в течение 2 часов он должен быть посеян в чашки Петри на питательную среду. Этот метод называют бактериологическим. При образовании колоний микроорганизмов производится их идентификация. Обнаружение поселений, созданных патогенными бактериями, является важным диагностическим критерием.
Следующий этап исследования-это определение чувствительности микробов к антибиотикам. Для этого чаще используется метод дисков: небольшие диски, пропитанные растворами различных антибактериальных препаратов, помещаются в колонии бактерий. Далее отслеживается скорость гибели колонии вокруг них. Чем быстрее это происходит, тем эффективнее антибиотик.
Расшифровка полученных данных
Бактериологический способ дает возможность не только определить тип возбудителя и его реакцию на антибиотики, но и подсчитать его количественно. Содержание 10/5 и более патогенных микроорганизмов на 1 мл мокроты считается этиологически значимым признаком.Результат посева дает важнейшую информацию о причине заболевания, его тяжести и помогает выбрать правильный путь лечения.
Баклаборант бактериологического отделения
Областного медицинского центра
20.09.2018г
Как правильно собрать мокроту для анализа?
Мокрота — это выделения, содержащие болезнетворные бактерии, гнойные и кровяные примеси, частички отмерших тканей, опухолевые клетки. Бронхи здорового человека вырабатывают значительное количество слизи, при развитии патологического процесса в дыхательных путях образовывается мокрота.Исследование мокроты позволяет определить:
- характер и причины бронхо — легочной патологии;
- возбудителя воспалительного процесса;
- наличие злокачественных новообразований;
- стадию и локализацию патологического процесса;
- рациональное лечение антибактериальными препаратами.
Анализ мокроты необходим при подозрении на наличие у пациента бронхита, пневмонии, туберкулеза, рака легкого.
Сбор мокроты по правилам
Собирают мокроту утром, перед завтракомПравила сбора мокроты:
- Для улучшения отделения мокроты нужно глубоко вдохнуть, задержать дыхание на 5-6 секунд и выдохнуть.
- Интенсивно откашляться и сплюнуть мокроту (не слюну!) в заранее приготовленный стерильный контейнер.
- Срочно доставить собранную субстанцию в лабораторный центр.
Диагностика мокроты
- визуального осмотра — оценивается консистенция, цвет, слоистость, характер субстанции;
- бактерио- и микроскопии — изучения нативных и окрашенных препаратов под микроскопом;
- бактериологического посева на культуральные среды;
- антибиотикограммы — определения чувствительности флоры к антибактериальным препаратам.
Расшифровка анализа
Макроскопические показатели:
- не пенистое бесцветное отделяемое вязкой консистенции указывает на вирусную инфекцию, острый бронхит;
- наличие пенистой бесцветной субстанции характерно для отека легких;
- желтый или зеленый цвет мокроты, слабо-тягучая жидкая консистенция и гнилостный запах подтверждает диагноз абсцесса, пневмонии, воспаления в ЛОР-органах, хронического бронхита;
- янтарный цвет обусловлен аллергической реакцией;
- двух- или трехслойная темно-коричневая мокрота свидетельствует о наличии в ней клеток крови, сгустков фибриногена — это явление указывает на крупозную пневмонию, туберкулез, онкологическую патологию.
Под микроскопом изучается количество форменных элементов: наличие свыше 40% эозинофилов свидетельствует об аллергическом бронхите, нейтрофилов от 25-30 в п/зр. – инфекционном процессе. Наличие эластичных волокон указывает на разрушение ткани легких, атипичных клеток — на злокачественный процесс, фрагментов гельминтов — на паразитарную инвазию.Бактериоскопическое исследование позволяет оценить состав микрофлоры мокроты (количество условно-патогенных бактерий — стафилококков, стрептококков, диплобацил). Обнаружение палочек Коха (возбудителя туберкулеза) характеризует наличие у пациента открытой формы туберкулеза (распространения микобактерий в окружающую среду).Интерпретацию результатов анализа мокроты осуществляет лечащий врач, учитывая данные клинического анамнеза, инструментальных и других лабораторных исследований.
Анализ мокроты ребенка
Мокротой называется патологическая смесь секрета слизистых покровов носовой полости, околоносовых пазух, трахеобронхиального отдела дыхательных путей и слюны, выделяемая во время отхаркивания. Появление мокроты у ребенка свидетельствует о патологии органов дыхания:
Появление мокроты у ребенка свидетельствует о патологии органов дыхания:
- вирусном заболевании;
- воспалении легких;
- бронхите;
- новообразованиях;
- туберкулезе;
- бронхиальной астме;
- абсцессе или отеке легкого;
- инородном теле в дыхательном тракте.
Точно диагностировать проблему в легких или бронхах у ребенка возможно с помощью микробиологического исследования мокроты, позволяющего установить характер болезнетворного процесса и его происхождение. Анализ мокроты позволяет у ребенка обнаружить:
- патогенные микробы — возбудителей инфекционных поражений органов дыхания;
- глистную или грибковую инвазию легких;
- патологические компоненты мокроты- кровь, серозную жидкость, гной, атипичные клетки;
- восприимчивость болезнетворных микроорганизмов к антибактериальным и противомикробным средствам, что позволяет своевременно провести рациональное лечение и предотвратить переход заболевания в хроническое течение.
Когда делают анализ мокроты
 Практикующие педиатры, пульмонологи рекомендуют проведение анализа мокроты при наличии у ребенка характерной клинической симптоматики воспалительных заболеваний дыхательных органов:
Практикующие педиатры, пульмонологи рекомендуют проведение анализа мокроты при наличии у ребенка характерной клинической симптоматики воспалительных заболеваний дыхательных органов:
- устойчивого длительного кашля с выделением патологического секрета;
- высокой температуры;
- увеличения лимфоузлов;
- общего недомогания.
Как проводится анализ
Важно учитывать тот факт, что мокрота накапливается в дыхательных путях в ночное время, и ее сбор лучше всего проводить в утреннее время — перед завтраком. Собирать биологический материал необходимо в специальную стерильную емкость, купленную заранее в аптеке
Для получения точных результатов исследования ребенку необходимо:
- Накануне вечером выпить много теплой жидкости.
- Утром произвести тщательный туалет ротовой полости.
- Сглотнуть слюну, глубоко вдохнуть ртом.
- Энергично откашляться, объем биомассы должен составлять 3-5 мл.
- Доставить образец в лабораторный центр не позднее двух часов после собирания.
Важно не допустить попадания в образец слюны или слизи из полости носа и глотки!Если ослабленный ребенок не сможет самостоятельно откашляться, выделение мокроты вызывают раздражением корня языка стерильным тампоном. Мокроту, попавшую на тампон, тонким слоем наносят на предметное стекло, высушивают и доставляют для исследования.В лабораторных условиях мокрота подвергается:
- макроскопическому изучению — определяется ее цвет, количество, консистенция, запах, прозрачность;
- микроскопическому исследованию — изучение в нативных и окрашенных препаратах различных примесей, клеточных элементов, состава микрофлоры;
- микробиологическому анализу — определение предположительного возбудителя патологического процесса с помощью бактериологического посева.
Расшифровка анализа
В заключении исследования мокроты предоставляются сведения, характеризующие:
- физические свойства;
- микроскопическую картину — диагностическое значение имеет количество клеток эпителия (>25 в п/зр.) и лейкоцитов (>10 в п/зр.);
- отсутствие или наличие роста сапрофитных бактерий — этиологическое значение имеет титр >105 КОЭ/мл;
- род и видовую принадлежность микрофлоры;
- восприимчивость микроорганизмов к антибиотикам.
Расшифровка анализов мокроты, показатели нормы, примеры
В норме расшифровкой анализа мокроты занимается пульмонолог или фтизиатр. Ниже представлена таблица, в которой указаны характеристики выделяемой после кашля слизи при отсутствии патологии.
После изучения мокроты лаборант заполняет соответствующую форму (нажми, чтобы увеличить).
Указанный документ может выглядеть немного по-другому. Все зависит от конкретной лаборатории. Ниже представлены варианты бланков исследования с предполагаемыми диагнозами.
Расшифровка: розовый цвет слизистой мокроты в сочетании с присутствием микобактерий туберкулеза (МТ+) указывает на наличие соответствующей патологии.
Расшифровка: учитывая наличие лейкоцитов, слизисто-гнойную консистенцию и большое количество кокковой флоры, наиболее вероятным диагнозом остается хронический бактериальный бронхит.
Расшифровка: в первую очередь внимание нужно обратить на большое количество мокроты (50 мл). В сочетании с изобилием лейкоцитов, которые покрывают все поле зрения микроскопа, и присутствием эластичных волокон можно судить о наличии абсцесса, который прорвался в бронх
Цель проведения
Важно различать клиническое исследование мокроты и исследование мазка мокроты на Mycobacterium tuberculosis (CUM, BC). В первом случае оцениваются общие характеристики бронхиального секрета: макроскопические параметры (цвет, запах, консистенция, вид, количество) и микроскопические параметры, наличие специфических включений (спирали Куршмана, эмболы Дитриха, фиброзная коагуляция)
В первом случае оцениваются общие характеристики бронхиального секрета: макроскопические параметры (цвет, запах, консистенция, вид, количество) и микроскопические параметры, наличие специфических включений (спирали Куршмана, эмболы Дитриха, фиброзная коагуляция).
Мазок мокроты на BK (бактерии Коха) — это диагностический метод для выявления Mycobacterium tuberculosis в респираторном секрете.
Этот тест используется для:
- диагностика туберкулеза легких;
- Определение формы заболевания (с бактериальными выделениями или без них);
- динамическое наблюдение в процессе лечения;
- контроль за лечением.
Информативность теста зависит от метода тестирования. Прямая бактериоскопия не только обнаруживает возбудителя, но и определяет его примерную концентрацию. Однако тест будет эффективным только в том случае, если имеется достаточное количество жизнеспособных бацилл.
Благодаря тесту на культуру (инокуляцию) можно обнаружить даже небольшое количество микроорганизмов. Также возможно провести детальное обследование БК и определить их лекарственную чувствительность.
Как подготовиться к анализу
Перед взятием мокроты на анализ необходимо провести подготовку, которая позволит добиться максимально точного результата. Правила подготовки подробно объясняет лечащий врач или медсестра процедурного кабинета. Выполнять их необходимо накануне, а также в день сдачи биологического материала. К основным рекомендациям относят:
- Использование препаратов, обладающих отхаркивающим эффектом. Они могут содержать синтетическую или растительную основу. Данная группа средств позволяет пациенту облегчить выделение мокроты.
- Исключение приема антибактериальных препаратов. Перед сдачей мокроты необходимо проконсультироваться со специалистом для решения вопроса о применении антибиотиков. При инфекционных процессах данные лекарственные средства могут привести к получению ложного результата.
- Очистку полости рта. В день процедуры пациенту необходимо выполнить гигиенические мероприятия полости рта. Для этого можно использовать зубную пасту и щетку. Использование ополаскивателей противопоказано. После очистки полости рта необходимо тщательно прополоскать его, для того, чтобы удалить остатки зубной пасты или порошка.
- Подготовку емкости для сбора материала. Посуда должна быть чистой, при сдаче на бактериологический анализ ее могут выдать заранее в лечебном учреждении.
Как распознать болезнь по кашлю
Бронхит — воспаление слизистой оболочки, выстилающей внутреннюю поверхность бронхов.
При бронхите кашель долгий и изнуряющий, нередко заканчивается рвотой. Самые мучительные приступы — по утрам, после пробуждения, когда отходит скопившаяся за ночь мокрота.
Пневмония — поражение легочной ткани. Кашель появляется на 3-5 день болезни и сопровождается болью в грудной клетке при кашле и дыхании и высокой температурой. Позже возникает одышка — следствие дыхательной недостаточности и быстрая утомляемость.
Мокрота при пневмонии
Бронхиальная астма
Бронхиальная астма — хроническое воспалительное заболевание дыхательных путей.
Кашель при астме — приступообразный, при котором резкие и прерывистые вдохи чередуются с длительными тяжелыми выдохами в сопровождении свистящих шумов. Приступы возникают ночью или под утро. Характерный признак— одышка и обильная прозрачная стекловидная мокрота.
Туберкулез легких — тяжелое инфекционное заболевание, поражающее ткани легкого. Кашель при туберкулезе носит хронический характер, он глухой, с металлическим оттенком. Характер кашля при туберкулезе зависит от процессов, протекающих в легких. В начале заболевания он сухой, по мере развития болезни становится влажным. Самый тревожный признак — кровохарканье. Косвенные признаки туберкулеза — потеря веса и повышенная потливость.
Бронхоэктатическая болезнь — хроническое заболевание легких, при котором образуются участки деформации мелких бронхов.
При этом опасном заболевании в расширенных участках бронхах идет хронический воспалительный процесс, сопровождающийся образованием обильной мокроты. При обострениях может подниматься температура.
Фарингит — воспаление слизистой глотки. Характерные признаки — першение, боль и ощущение «комка» в горле. Кашель упорный и мучительный, у детей нередко приводит к рвоте.
Ларингит — воспаление слизистой гортани. Лающий, надсадный, сухой, изнуряющий кашель. На начальной стадии сопровождается хрипами и шумным дыханием.
Ложный круп — патология, при которой гортань воспаляется и сужается.
Это служит причиной лающего, приступообразного кашля и одышки. При крупе тяжело дается вдох, выдох остается обычным.
Синусит — воспаление пазух носа, при котором слизь стекает по стенке глотки и раздражает кашлевые рецепторы. В начале лечения синусита кашель может усиливаться, так как отек спадает и содержимое поступает в полость носа, а по мере выздоровления — стихает.
Иногда кашель никак не связан ни с вирусами, ни с инфекциями носоглотки и верхних дыхательных путей, а возникает совсем по другим причинам. Например, при болезнях сердца, болезнях желудочно-кишечного тракта, нервных расстройствах.
А сухой раздражающий кашель без мокроты обычно возникает при воспалении горла и носоглотки. Сухой кашель характерен для начала болезни и, при нормальном ее течении, через 2-3 дня сменяется влажным.
Лабораторные исследования мокроты
Различают следующие виды исследования мокроты:
- Макроскопическое
- Микроскопическое
- Микробиологическое
- Химическое.
Макроскопическое исследование мокроты
Макроскопический анализ позволяет оценить общие свойства и характер мокроты. Оценивается количество мокроты, её консистенция, цвет, запах. Также, изучаются примеси, их характер и количество, различные волокна.
Можно определить гной, слизистые частицы, серозную жидкость, элементы гнилостного процесса или распада тканей, кровь, волокна фибрина. Данные элементы могут отсутствовать, встречаться по одному или в комбинациях друг с другом.
Микроскопическое исследование мокроты
Микроскопический анализ дает более точной представление о составе мокроты. Увеличение позволяет определить наличие клеток, элементов тканей. Это могут быть следы эпителия, лейкоциты, эозинофилы, эритроциты.
Бактериологическое исследование
Бактериологическое исследование помогает подтвердить или исключить наличие микроорганизмов в мокроте. Это могут быть бактерии, грибок, паразиты. Проводится также анализ на чувствительность к антибактериальной терапии, что делает лечение более эффективным, сокращает его сроки и исключает неправильную тактику ведения пациента.
Химический анализ мокроты
Химический анализ мокроты менее информативен. Проводится реакция на гемосидерин, что позволяет говорить о примеси крови. Также, оценивает кислотность биоматериала.
Памятка пациенту по сбору мочи
А) Памятка для пациента (при назначении общеклинического исследования мочи)
Цель исследования — объективно оценить Ваше состояние.
Для получения достоверных результатов Вам необходимо подготовить себя к этому исследованию: воздержаться от физических нагрузок, приема алкоголя, лечь спать накануне в обычное для Вас время. Вы должны собрать первую утреннюю порцию мочи. Поэтому утром после подъема Вы должны получить у медицинской сестры отделения емкость для сбора мочи. Убедитесь, что на емкости для мочи указаны Ваши данные: фамилия, инициалы, отделение, палата. Перед сбором мочи Вам необходимо провести тщательный туалет наружных половых органов, промыв их под душем с мылом, чтобы в мочу не попали выделения из них. Женщинам не рекомендуется сдавать анализ мочи во время менструации. После этой подготовки Вы идете в туалет и собираете примерно 250 мл утренней мочи в контейнер. Для правильного проведения исследования при первом утреннем мочеиспускании небольшое количество мочи (первые 1 — 2 секунды) выпустить в унитаз, а затем, не прерывая мочеиспускания, подставить контейнер для сбора мочи. Завинчиваете емкость крышкой и доставляете мочу на место, указанное постовой медицинской сестрой отделения.
Очень важно, чтобы Вы точно следовали указанным рекомендациям, так как только в этом случае будут получены достоверные результаты
Памятка для пациента (при назначении исследования мочи по Зимницкому)
Исследование мочи по Зимницкому назначено Вашим врачом. Цель исследования — объективно оценить Ваше состояние. Для получения достоверных результатов Вам необходимо подготовить себя к этому исследованию:
Во время сбора мочи соблюдается обычный водно-питьевой режим и характер питания. Не допускается избыточное потребление жидкости! Обязательно учитывается количество потреблённой жидкости: вода, чай, кофе, первые блюда, а также внутривенные инфузии. В день исследования необходимо исключить прием мочегонных средств (диуретиков).
Процедура сбора мочи
Мочу для анализа по Зимницкому собирают в течение суток (24 часа). От момента пробуждения до 09:00. Вы должны помочится в унитаз (в 09:00 необходимо полностью опорожнить мочевой пузырь!).
Затем, начиная с 09:00, собирается 8 порций мочи:
1-я порция — собирается вся моча с 09:00 до 12:002-я порция — собирается вся моча с 12:00 до 15:003-я порция — собирается вся моча с 15:00 до 18:004-я порция — собирается вся моча с 18:00 до 21:005-я порция — собирается вся моча с 21:00 до 24:006-я порция — собирается вся моча с 24:00 до 03:007-я порция — собирается вся моча с 03:00 до 06:008-я порция — собирается вся моча с 06:00 до 09:00
Очень важно, чтобы Вы точно следовали указанным рекомендациям, так как только в этом случае будут получены достоверные результаты исследования мочи
Памятка для пациента (при назначении исследования суточной мочи)
Исследование суточной мочи назначено Вашим врачом. Цель исследования — объективно оценить Ваше состояние. Для получения достоверных результатов Вам необходимо подготовить себя к этому исследованию: суточная моча собирается в течение 24 часов на обычном питьевом режиме. В день сбора мочи следует избегать физических нагрузок (они могут вызвать появление белка в моче), сбор мочи не должен проводиться при наличии инфекционного заболевания с повышенной температурой тела. . В день исследования необходимо исключить прием мочегонных средств (диуретиков).
Утром в 6 — 8 часов Вы освобождаете мочевой пузырь (эта порция мочи выливается), а затем в течение суток собираете всю мочу в чистый широкогорлый сосуд с плотно закрывающейся крышкой, емкостью не менее 2 литров.
При этом емкость с мочой необходимо сохранять в течение всего времени в прохладном месте (оптимально — в холодильнике на нижней полке — при 4 — 8 С), не допуская ее замерзания.
Последняя порция берется точно в то же время, когда накануне был начат сбор (время начала и конца сбора отмечают).
Очень важно, чтобы Вы точно следовали указанным рекомендациям, так как только в этом случае будут получены достоверные результаты исследования мочи
Трактовка результатов
У здорового человека бронхиальный секрет проглатывается, так как его значение незначительно. Если пациент может выплюнуть мокроту, значит ее количество увеличено. Это свидетельствует о заболевании системы органов дыхания.
Рассмотрим, какие результаты может показать исследование мокроты:
- Вирусное заболевание — секрет прозрачный, вязкий. Такое отделяемое характерно для острого воспалительного процесса.
- Примесь крови — самый опасный симптом, характеризующий серьезную патологию: туберкулез, рак, системное поражение соединительной ткани. Иногда небольшие прожилки крови возникают при очень сильном, сухом кашле (коклюш, трахеит при гриппе).
- Аллергическая мокрота имеет вязкую консистенцию и янтарный оттенок.
- Гнойная мокрота характеризует обычно бактериальную инфекцию. Отделяемое мутное, желто-зеленого цвета, иногда беловатая. Такой симптом встречается при многих заболеваниях — бронхит, пневмония, синусит, абсцесс легкого и другие.
- Серозная мокрота характерна для отека легких. В ней повышено количество жидкой составляющей.
- Если в секрете обнаруживаются лейкоциты в количестве превышающем 25 тысяч в поле зрения, это говорит о воспалении, чаще всего бактериальной природы.
- При микроскопическом исследовании можно обнаружить большое количество эозинофилов. Тогда сразу предполагают глистную инвазию, при которой тоже часто встречается кашель, или аллергическую реакцию.
- Специфические признаки бронхиальной астмы — спирали Куршмана и кристаллы Шарко – Лейдена. Первые представляют собой «слепки» мелких бронхов, состоящие из вязкого секрета. Кристаллы образуются из секрета эозинофилов и в виде продолговатых пирамид выделяются с мокротой.
- Эластические волокна. Их обнаружение всегда настораживает, так как случается при разрушении ткани легкого (туберкулез, опухоль, абсцедирующая пневмония).
Таблица трактовки результатов микроскопического исследования мокроты
| Клетки | Результат |
| Плоский — обычно свидетельствует о неправильно собранном материале, когда в мокроту попала слюна. Обнаружение цилиндрического эпителия говорит о бронхите, бронхиальной астме или раке легкого. | |
| Альвеолярные макрофаги | Результат долгого пребывания в пыльном помещении. Иногда вместе с ними выявляется гемосидерин — продукт распада гемоглобина (это признак митрального стеноза, инфаркта легкого, застоя) |
| Лейкоциты | Если из них преобладают эозинофилы — бронхиальная астма, пневмония, туберкулез Если лимфоциты — туберкулез, коклюш |
| Эритроциты | Признак нарушения целостности легочной ткани — деструктивные формы туберкулеза. опухоль |
| Опухолевые клетки | Обнаружение атипичных клеток имеет значение только при большом их скоплении. Если присутствуют единичные — исследование повторяют |
| Волокна эластические | Распад ткани легкого при туберкулезе, опухоли, абсцессе |
Особенность анализа мокроты при бронхите
Бронхит — заболевание дыхательных путей, которое обычно осложняет течение вирусной инфекции.
Воспаление слизистой оболочки бронхов вызывается бактериями, вирусами или аллергической реакцией
Лечение бронхита сильно отличается в зависимости от причины, поэтому исследование мокроты важно для постановки правильного диагноза
Результаты могут следующими:
- Вирусный бронхит — мокрота слизистая, без примесей.
- Бактериальный бронхит, подозрение на пневмонию — появление в слизистом отделяемом гнойных примесей.
- Бронхоэктазы, хронический бронхит стафилококковой природы — полностью гнойное отделяемое.
- Аллергический бронхит — небольшое количество прозрачного секрета, в котором при микроскопическом исследовании определяется большое количество эозинофилов.
При отстаивании мутной мокроты она обычно разделяется на два слоя, что свидетельствует о гнойном характере воспаления. Если жидкость расслоилась на три слоя, это говорит о наличии гнилостного процесса (признак начинающейся гангрены легкого).
Самостоятельно делать выводы о наличии заболевания только по результатам исследования мокроты не стоит. Это лучше доверить врачу, который сравнивает их с клиническими проявлениями и только после этого ставит окончательный диагноз.
Post Views: 3 501
Анализ мокроты – это лабораторное исследование, в ходе которого выявляется характер патологического процесса, который происходит в дыхательных органах. Мокрота может быть неоднородна по своему составу, в ней нередко присутствует гной, кровь и иные включения. С помощью анализа выявляется также тип возбудителя, который спровоцировал болезнь и его чувствительность к антибактериальным средствам
Чтобы результаты были точными, очень важно правильно собирать мокроту
Виды анализов мокроты
Есть несколько типов диагностики, которые осуществляют проверку мокроты на наличие разных вирусов.
Общий анализ
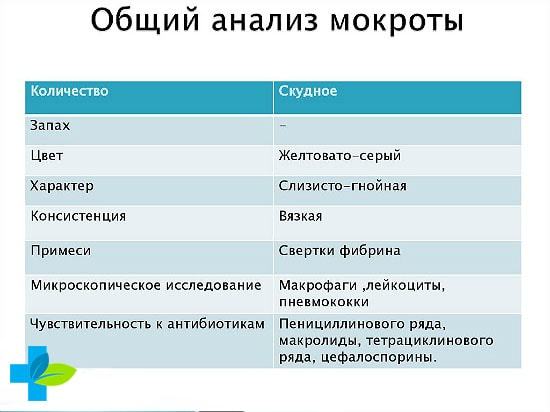
За сутки в легких выделяется не больше 100 мл мокроты. Слизь должна выглядеть бесцветной, а также не допускается присутствия запаха. Когда в результате лабораторного анализа обнаруживаются возбудители палочки Кохи, то нужно сдавать мокроту на болезнь туберкулез, чтобы понять клиническую картину развития недуга.
Недостаток общего исследования — это длительность времени ожидания результатов. Также необходимо сдать мочу на туберкулезное тестирование.
Бактериологическое исследование
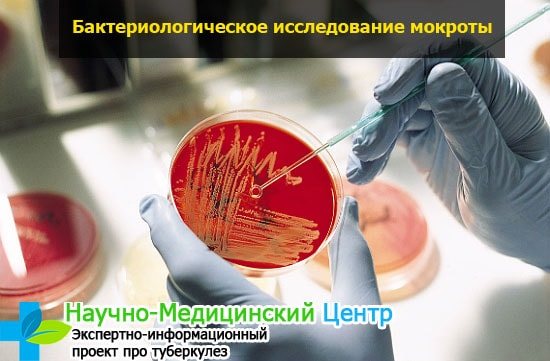
При бактериоскопической диагностике мазок для проведения исследования окрашивают специальным раствором. Изменение цвета материала свидетельствует о положительной реакции на микробактерии туберкулеза.
Степень развития инфильтративной инфекции определяется по подсчету количества содержания в слизи микроорганизмов. Бактериологическое исследование помогает выявить возбудителя инфекции, а бакпосев определяет его чувствительность. На этом основывается курс медикаментозной противотуберкулезной терапии.
Микроскопическое исследование

Микробиологическое тестирование во фтизиатрии необходимо для выявления характера болезни. Проверяется количество нейтрофилов. К примеру, когда их число достигает 25, то расшифровать это можно, как простуду, или любую вирусную инфекцию.
Когда лаборант обнаруживает, что слизь имеет эластичные волокна, то это указывает на наличие раковых клеток в организме. Так как происходит осуществление разрушения легочных тканей.
Макроскопическое исследование
Изучение мокроты с помощью данного метода выявляет цвет, консистенцию и запах. Окрас секрета влияет на выявление заболевания. Также позволяет увидеть атипические клетки. А структура биоматериала указывает на стадию развития недомогания.
Когда слизь вязкая или немного студенистая, то это начальная стадия недуга. А сильно жидкая или слаботягучая форма — это тяжелый вид болезни. Выявление запаха характеризуется такими названиями патологий, как гангрена, гнойное воспаление мягких тканей, бронхоэктазы.
Методы исследования посева на микобактерии
Анализ мокроты на Mycobacterium tuberculosis (BC) проводят:
- прямая микроскопия;
- флуоресцентная бактериоскопия;
- культура на питательной среде;
- Биологический метод (больше не актуально);
- ELISA;
- ПЦР;
- BACTEC MGIT.
Бактериоскопический метод диагностики (прямая микроскопия) основан на исследовании мокроты после ее окрашивания.методом Циля-Нильсена. Микобактерии появляются в мазке в виде красноватых палочек.
Преимущества метода — скорость и простота процедуры. Однако его информативная ценность невысока. С целью повышения качества исследований используются методы обогащения материала (флотация, седиментация) и окрашивания люминесцентными красителями.
Люминесцентная бактериоскопия использует люминесцентные свойства различных объектов в ультрафиолетовом спектре. В результате МТБ визуализируются как золотые палочки на темном фоне. По мнению исследователей, информативность бактериоскопии в этом варианте повышается на 30%.
Метод флотации позволяет обнаруживать микобактерии, даже если они незначительны. К свежеоттянутой мокроте добавляют водную суспензию легких углеводородов. Затем следует встряхнуть пробирку и отставить раствор на некоторое время. Затем на поверхности раствора образуется флотационное кольцо, в котором обитают многочисленные микобактерии. Этот материал используется для приготовления мазков.
При седиментации осаждение микобактерий происходит при добавлении хлороформа с последующим центрифугированием. Из полученного осадка готовят мазок, который окрашивают и исследуют под микроскопом.
Бактериологический (селекционный) метод основан на росте колоний возбудителя на среде. Преимущество анализа мокроты на наличие кислотоустойчивых стержней (AFB) — высокая чувствительность. Для обнаружения требуется от 20 до 100 жизнеспособных клеток на мл. Также возможно детально изучить возбудителя: определить его вид и лекарственную устойчивость. Недостатком метода является длительность испытания и его высокая стоимость.
Мокроту также можно проверить с помощью ПЦР (полимеразная цепная реакция). В этом случае ДНК патогена ищется и проверяется в биологическом материале.
ELISA (иммуноферментный анализ) обнаруживает антигены и антитела в биологическом материале. Недостатком метода является низкая специфичность из-за большого количества перекрестных реакций.
Помимо классических методов, на практике также используются системы микробиологического мониторинга (BACTEC MGIT). Однако из-за дороговизны применяется редко.
Использование других методов анализа мокроты в настоящее время ограничено.
Дифференциальный диагноз туберкулеза не всегда прост. Об отличиях этого заболевания от других вы можете прочитать в отдельной статье.