Спринцевание влагалища
Содержание:
- Показания для кольпорафии:
- Почему болит низ живота
- 1.Что такое опущение стенок влагалища?
- Сколько слизи – норма? Где граница нормы и патологии?
- Подготовка к операции по уменьшению входа во влагалище в «Мать и дитя»
- Зачем проводят вагинопластику?
- Что замедляет синтез коллагена
- Эстрогены
- Проведение ушивания влагалища
- Реабилитация после процедуры сужения влагалища
- Прогестерон – гормон, необходимый для выполнения основных задач, овуляции и беременности
- Передняя стенка влагалища
- Как проводится процедура?
Показания для кольпорафии:
Несмотря на то, что вагинальный пролапс относится к патологическим состояниям, требующим обязательного лечения, к хирургической коррекции прибегают только по медицинским показаниям, когда появились анатомо-физиологические изменения в органах малого таза:
- При опущении передней стенки влагалища смещается мочевой пузырь, уретра, происходит перерастяжение её устья, что вызывает недержание мочи разной степени выраженности.
- Пролапс задней стенки вагины ведёт к смещению прямой кишки, слабости анального сфинктера и, как следствие, непроизвольному выходу каловых масс или кишечных газов, нарушению акта дефекации.
- Провисание влагалища также может вызывать смещение внутренних органов и болезненные ощущения при выполнении физической работы, во время полового акта.
- Сильная степень птоза влагалища сопровождается выходом его слизистой оболочки за пределы половой щели, что вызывает воспалительно-инфекционные процессы и повышает вероятность злокачественных изменений в эпителии половых органов. Зачастую состояние отягощается пролапсом матки.
Кроме того, в отдельных случаях коррекция опущения передней и задней стенок влагалища применяется для уменьшения размеров влагалища при его растяжении после родов, наличии нарушений в сексуальной сфере, а также при жалобах женщины на неэстетичный внешний вид половых органов вследствие расширения преддверия влагалища и зияния половой щели.
Почему болит низ живота
В большинстве клинических случаев проявление болевого синдрома в нижней области живота — следствие нарушенной работы мочевыделительных и пищеварительных органов. Но есть и другие серьезные заболевания, которые проявляются подобным симптомом. Независимо от гендерной принадлежности медики выделяют следующие причины подобных болей у женщин и мужчин:
- Аппендицит. Резкая боль появляется в правой подвздошной области. При аномальном расположении внутренних органов синдром может проявиться и с левой стороны. Если причиной дискомфортных ощущений стал аппендицит, у человека кроме боли в животе появляется высокая температура, тошнота и рвота. Если у пациента диагностирован аппендицит в хронической форме, боли внизу живота будут не резкими, а слабыми, часто ноющими.
- Дивертикулит. При перфорации выпячивания на стенке сигмовидной кишки появляются боли, схожие с ощущениями при аппендиците. Но при дивертикулите боли распространяются на весь низ живота.
- Воспаление слизистой мочевого пузыря. Для подобной патологии характерно постепенное нарастание болевого синдрома: человека беспокоят колющие ощущения внизу живота. На фоне патологии появляются высокая температура и учащенное мочеиспускание.
- Острая задержка мочи. Патология характеризуется появлением механической преграды на пути оттока мочи: камни в мочевом пузыре или новообразования в мочевыделительной системе. Резкая боль четко локализована на 2 пальца ниже пупа. Человек хорошо ощущает переполненный мочевой пузырь, но при походе в туалет моча не выходит из него. Состояние требует немедленной помощи медиков, так как есть вероятность разрыва этого органа.
- Цистит. Для клинической картины этого заболевания характерна локализация боли над лобковой областью, их характер обычно острый, при этом синдром может иррадировать в другие зоны живота.
- Хронический уретрит. Дискомфортные ощущения в этом случае описываются как нарастающие, но несильные.
- Ущемление паховой грыжи. Болевой синдром в этом случае развивается быстро, обычно после непривычной физической активности человека – поднятие слишком тяжелого предмета, выполнение упражнений без предварительной подготовки и т. д. Болевой синдром достаточно резкий, но в то же время его расположение смазано, поэтому пациент не всегда может точно указать на место боли. Ущемление сопровождается поносом, который спустя несколько часов переходит в рвоту.
- Воспалительное поражение почек. На фоне сильных болей внизу живота у человека появляется повышенная температура, озноб, может развиться лихорадка.
- Острая непроходимость кишечника. Боли появляются внезапно, пациента мучают запор и повышенное газообразование, при котором газы не отходят и вызывают кишечные колики, развивается слабость.
- Синдром раздраженного кишечника. Это хроническое заболевание, при котором человека часто беспокоят боли внизу живота, нарушения поведения кишечника (беспричинный понос или запор) и метеоризм.
- Патологии толстой кишки воспалительной природы: язвенный колит, болезнь Крона. Характер боли в этом случае ярко выраженный, появляется на фоне повышенной температуры, нередко сопровождается нарушением работы ЖКТ.
- Спаечная болезнь. Такое состояние развивается после проведенных операций в области брюшины или малого таза. Болезненность внизу живота становится хронической и тяжело поддается лечению.
- Злокачественные образования в мочевыделительной системе, кишечнике или брюшной области. Боли являются показателем перехода болезни в тяжелую стадию. Синдром может распространяться и на те области, где появляются метастазы – пах, поясница, позвоночник и т. д.
Причинами подобного симптома могут быть различные заболевания, связанные с поражением многих органов и систем. Кроме перечисленных патологий, провоцирующим боли фактором могут быть обменные, гормональные, психические и многие другие нарушения в организме. Поэтому при возникновении подобного болевого синдрома рекомендуют обратиться к специалисту и пройти комплексную диагностику.
1.Что такое опущение стенок влагалища?
Влагалище (Vagina) представляет собой растяжимую мышечно-фиброзную трубку около 8 см длиной, которая верхним своим концом охватывает шейку матки, а нижним — открывается в наружные половые органы женщины. На первый взгляд строение влагалища кажется довольно простым. Однако, его тесная связь с близлежащими органами делает достаточно важными его состояние, расположение и конфигурацию. Когда влагалище имеет физиологически правильную форму и структуру, оно не только выполняет свои функции, но и, занимая определённое место, поддерживает в стабильном состоянии взаимное расположение матки, кишечника, мочевого пузыря и уретры.
Опущение стенок влагалища — довольно распространённое нарушение у рожавших женщин, особенно в пожилом возрасте. Развивается опущение влагалища из-за ослабления мышц и связок малого таза. Для опущения характерно выпячивание и свисание одной из стенок во внутренний просвет влагалища. Первыми симптомами развития такого нарушения может стать ощущение женщины при половом акте, что влагалище расширено и нарушено плотное прилегание полового органа партнёра к внутренним стенкам вагины.
Следствием слабости соединительных тканей и смещения влагалища становится сдвиг всех близлежащих органов: кишечника, мочевого пузыря, уретры и матки. Развиваются запоры и недержание мочи. Сами стенки влагалища могут опуститься до уровня половых губ и постоянно соприкасаться с бельем, что крайне неприятно и небезопасно.
Сколько слизи – норма? Где граница нормы и патологии?
Производство слизи количественно не всегда одинаково, процесс физиологически варьируется в зависимости от различных этапов жизни. Производство слизи усиливается:
- В дни, предшествующие овуляции, когда слизь становится не только более обильной, но и более тягучей и эластичной, похожей на белок сырого яйца;
- Во время беременности (лейкорея беременных), когда водянистые и прозрачные выделения из влагалища нормальное явление;
- В период менопаузы (реже), что связано со снижением выработки гормонов и истончением слизистой оболочки влагалища.
Также могут влиять на выработку слизи другие факторы, например:
- изменения климата;
- прием противозачаточных таблеток;
- личная гигиена;
- сексуальное возбуждение;
- состояния эмоционального напряжения.
 Прием противозачаточных таблеток
Прием противозачаточных таблеток
К слизи, вырабатываемой железами шейки матки, которая, в свою очередь, образует беловатый / прозрачный секрет с кисловатым запахом из-за присутствия лактобацилл, продуцирующих молочную кислоту, добавляется отслоившийся влагалищный эпителий.
В некоторых случаях нормальные белые выделения могут менять свой вид, приобретать другой цвет, консистенцию или запах или становиться более обильными, вызывая у женщины чувство дискомфорта или настоящие проблемы. Обычно эти симптомы указывают на патологическую лейкорею, причину которой предположительно можно отнести к наличию поражения шейки матки или влагалища.
Подготовка к операции по уменьшению входа во влагалище в «Мать и дитя»
До принятия решения о проведении хирургического вмешательства гинеколог «Мать и дитя» обязательно назначит комплексное обследование пациентки, в ходе которого проведет влагалищное исследование, чтобы оценить состояние стенок и входа влагалища, в том числе мышечный тонус. Также необходима беседа с анестезиологом для подбора оптимального варианта обезболивания, проведение ряда лабораторных исследований:
- общий анализ мочи;
- клинический и биохимический анализы крови;
- анализ крови на ВИЧ, гепатиты В и С;
- мазок на наличие инфекционных заболеваний влагалища;
- коагулограмма;
- ЭКГ.
Врач обязательно проверит отсутствие у пациентки противопоказаний к данному виду хирургического вмешательства, затем расскажет о методе проведения операции, ожидаемой продолжительности, выбранном виде анестезии и особенностях реабилитационного периода.
Зачем проводят вагинопластику?
Методика вмешательства зависит от проблемы, с которой женщина обращается к врачу. К частым причинам обращения относят:
- расширение вагинального просвета после родов, гормональных сбоев, возрастных изменений;
- атрофия и сужение влагалища;
- провисание вагинальных стенок (передней, задней или обеих);
- опущение органов малого таза;
- потеря эластичности тканей;
- образование рубцов на слизистых оболочках;
- врожденные дефекты вагины;
- проблемы в интимной жизни;
- недержание мочи, кала, газов;
- неэстетичный внешний вид половых органов – зияние половой щели.
Часто у пациентки диагностируют сразу несколько причин для проведения пластики. В этом случае хирургу необходимо устранить все проблемы в рамках одной операции. Задача врача – добиться максимальной естественности строения половых органов. Результатом вагинопластики должно стать узкое влагалище, стенки которого практически прилегают друг к другу. Такой результат препятствует опущению органов малого таза, возвращает удовольствие во время интимной жизни и создает эстетичный вид половых органов.
Что замедляет синтез коллагена
Для начала разберемся, что такое коллаген. Это структурный белок, составляющий 9/10 дермы, обеспечивающий тонус и упругость кожи. Снижение выработки коллагена происходит из-за низкой активности фибробластов – клеток соединительной ткани. Когда их деление происходит медленно, в дерме происходит следующее: новых коллагеновых связей оказывается недостаточно, а старые спиралевидные соединения коллагеновых волокон «расслабляются», превращаясь из пружинок в веревочки. Из-за этого кожа провисает. Это естественный процесс, которым, однако, можно управлять.
И все же, почему коллагена становится меньше? Снижение выработки коллагена связано с:
- нарушением баланса витаминов, микроэлементов;
- гормональным дисбалансом;
- воздействием свободных радикалов;
- вредными привычками;
- воздействием погодных условий (солнце, ветер);
- злоупотреблением кофеиносодержащими напитками.
Врачи клиники Марины Рябус для улучшения синтеза коллагена и укрепления существующих коллагеновых соединений назначают комплексную терапию, включающую в себя:
- прием БАДов;
- коррекцию режима питания;
- ультразвуковое, радиоволнововое, лазерное омоложение тканей;
- инъекции коллагеносодержащего препарата Нития.
Эстрогены
От эстрогенов зависит усреднённый женский фенотип — например, склонность к накоплению жира на бёдрах и другие особенности фигуры. Эстрогены участвуют в обновлении клеток кожи и волос. При нормальной скорости этого процесса кожа остаётся эластичной и увлажнённой — и хорошо сокращается после резких изменений веса.
При избытке эстрогенов могут появиться проблемы с сосудами (например, варикозное расширение вен или сосудистая сетка на ногах), может также резко увеличиться масса тела.
Недостаток эстрогенов у женщин может проявляться упадком сил, чрезмерным и нехарактерным ростом волос, снижением либидо.
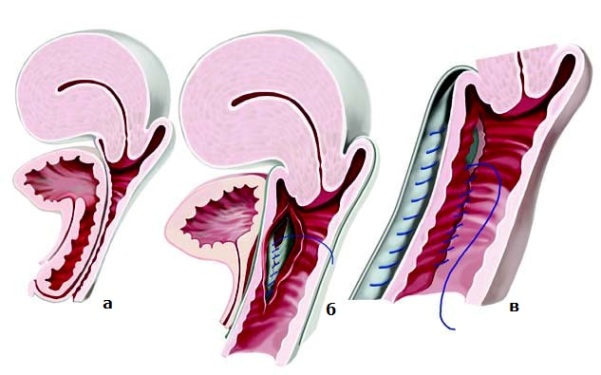
Проведение ушивания влагалища
Проведение ушивания влагалища, как мы уже отмечали, должно происходить под руководством и контролем опытных и квалифицированных специалистов. Таких врачей Вы можете найти, обратившись в нашу клинику «ДеВита». Ушивание влагалища проводится под общим наркозом, либо местным обезболиванием. Выбор метода обезболивания зависит от индивидуальных особенностей организма и подбирается, опять же, в индивидуальном порядке. Наши врачи всегда находят оптимальный метод обезболивания при ушивании влагалища, поэтому данное оперативное вмешательство всегда хорошо переносится нашими пациентками.
Ушивание влагалища может быть передним либо задним. Метод ушивания влагалища также выбирается врачами и зависит от показаний и желаемого результата. Сама операция длится около 1-2 часов. В это время врач ушивает влагалище в необходимых местах, придав необходимое анатомическое строение и восстановив функцию органа.

Реабилитационный период переносится нашими пациентками хорошо, и уже совсем скоро после ушивания влагалища женщина может вернуться к обычному образу жизни.
Реабилитация после процедуры сужения влагалища
Введение филлеров ГК в половые губы, область клитора, слизистую влагалища не подразумевает традиционной реабилитации, которая ждет пациентов пластических хирургов. Нехирургический метод коррекции подразумевает воздержание от близости на протяжении всего лишь семи дней. В то время как после операции слизистая будет заживать значительно дольше.
По вопросам правильного ухода после контурной пластики влагалища вас проконсультирует специалист клиники Марины Рябус – врач-гинеколог – на очной консультации.
Результат проведения контурной пластики можно оценить спустя 2-3 недели, когда гиалуроновый филлер «встанет» и восстановится чувствительность половых органов.
Отзывы
Прогестерон – гормон, необходимый для выполнения основных задач, овуляции и беременности
Прогестерон, упомянутый в связи с эстрогенами, является не менее важным женским гормоном.
Прогестерон
Прогестерон, когда-то называемый лютеином, секретируется яичниками, а точнее желтым телом на лютеиновой и ранних стадиях беременности, а также плацентой на более поздних стадиях беременности. В меньшей степени он вырабатывается в коре надпочечников и центральной нервной системе.
За что отвечает этот чрезвычайно важный женский половой гормон? Основные задачи прогестерона:
- контроль и регулирование менструального цикла,
- влияние на наступление овуляции,
- подготовка слизистой оболочки матки к поступлению и имплантации оплодотворенной яйцеклетки,
- сохранение беременности на протяжении всего ее срока,
- расслабление увеличивающейся матки во второй половине беременности и торможение ее сокращений,
- поддержание правильного строения и функции шейки матки во время беременности,
- подавление чрезмерного роста эндометрия под действием эстрогенов,
- в сочетании с эстрадиолом, стимулирует молочную железу и подготавливает ее к лактации.
Влияние прогестерона на организм женщины зависит в первую очередь от фазы менструального цикла.
Во время фолликулярной фазы уровень прогестерона низкий, и яичники в основном вырабатывают эстроген. Его уровень повышается в начале овуляции, что является признаком самой овуляции. Наивысший уровень прогестерона достигается, когда яйцеклетка превращается в желтое тело.
Если эмбрион не оплодотворяется и не имплантируется, концентрация прогестерона снижается и наступает так называемая лютеолиз желтого тела. В физиологических условиях резкое снижение уровня прогестерона приведет к менструальному кровотечению.
Нетрудно заметить, что уровень прогестерона постоянно колеблется. Нормы прогестерона на отдельных этапах цикла следующие:
- в фолликулярной фазе: 0,28–0,72 нг / мл,
- в околовуляторной фазе: 0,64–1,63 нг / мл,
- в лютеиновой фазе: 4,71–18,0 нг / мл.
Концентрация прогестерона при беременности разная и составляет:
- в первом триместре: 11,0-44,3 нг / мл,
- во втором триместре: 25,4-83,3 нг / мл,
- в третьем триместре: 58,7–214 нг / мл.
Во время менопаузы низкий уровень прогестерона (по данным анализов).
Как слишком низкий, так и слишком высокий уровень прогестерона может привести к нарушению основных функций организма. Дефицит прогестерона – одна из самых частых причин проблем с фертильностью.
Когда его мало:
- менструация становится нерегулярной, более обильной;
- могут быть сильные боли внизу живота, спазмы матки, кровянистые выделения или вагинальное кровотечение;
- есть проблема с беременностью;
- видны проблемы со слишком сухой кожей и чрезмерным выпадением волос;
- возможно усиление симптомов предменструального синдрома (ПМС);
- беременность может закончиться выкидышем.
Причиной слишком низкого уровня прогестерона может быть дефицит желтого тела или проблемы с плацентой, дисфункция гипофиза или гипоталамуса или отравление при беременности. Если избыток прогестерона не связан с физиологическими изменениями, такими как беременность или лютеиновая фаза, это может указывать на ряд нарушений, в том числе на:
- отказ печени,
- синдром поликистоза яичников,
- надпочечниково-генитальный синдром,
- рак яичников или надпочечников.
Синдром поликистоза яичников
На слишком высокий уровень прогестерона может указывать отек, вызванный задержкой воды в теле или варикозным расширением вен.
Передняя стенка влагалища
Под передней стенкой влагалища в гинекологии принято понимать анатомическое образование толщиной 3-4 мм, которое вместе с задней стенкой образуют, так называемый свод влагалища. Передняя стенка влагалища своей верхней третью прилежит ко дну мочевого пузыря, а на остальном участке сращена со стенкой самого мочеиспускательного канала. Она несколько короче, чем задняя. Именно поэтому задняя часть влагалищного свода несколько глубже передней.
Нарушение положения ее относительно других органов получило название опущение. Давайте подробнее рассмотрим это заболевание.
Из-за чего происходит опущение передней стенки влагалища?
Данного рода нарушение провоцируется растяжением связок, которые удерживают органы малого таза в необходимом положении, и давлением их на область промежности. Данное явление усиливается еще и тем фактом, что происходит дисфункция гладкой мускулатуры. В результате этого, под давлением матки вместе с мочевым пузырем или кишечником, передняя стенка опускается за пределы половой щели.
Следующим этапом в случае отсутствия лечебных мероприятий, может быть выпадение передней стенки влагалища. Данное нарушение сопровождается, так называемым пролапсом матки, т.е. еще смещением, частичным или полным выходом ее за пределы половой щели наружу. Как правило, выпадение стенки наблюдается при:
- рождении крупного малыша;
- осложнении родового процесса;
- удалении матки без должной фиксации влагалищного купола;
- дисплазии соединительной ткани малого таза.
Как проявляется данное нарушение? Разобравшись с тем, где находится и как выглядит передняя стенка влагалища, необходимо рассказать о том, как женщина может диагностировать у себя ее опущение.
Выпадение передней влагалищной стенки в гинекологии принято называть термином цистоцеле. В результате избыточного давления мочевого пузыря на ослабленную мышечную перегородку и стенку влагалища, происходит ее выдавливание через половую щель наружу.
На ранних стадиях заболевания женщина узнает о нем лишь при физических нагрузках или при прохождении профилактического гинекологического осмотра. На более поздних стадиях женщины жалуются на ощущение инородного тела во влагалище, испытывают жжение и жалуются на сухость интимной зоны. При проведении гигиенических процедур можно нащупать что-то выпирающее из влагалища.
Как поднять переднюю стенку влагалища и что делать, если она ослабла?
Лечение данного рода нарушения начинают с проведения лечебной физкультуры, упражнения которой позволяют повысить тонус мышц. Основу такой гимнастики составляют упражнения Кегеля.
Гимнастика при опущении передней стенки влагалища проводится в 3 этапа. Первый предполагает медленное напряжение и сжатие мышц, которые задействуются при мочеиспускании. Второй этап предполагает более динамичные сокращения мышц той же области. На 3 этапе проводят выталкивания – женщине необходимо напрягать мышцы брюшного пресса, как при родах, и при этом в момент напряжения задерживаться на несколько секунд.
Если подобная гимнастика не дала должного результата, прибегают к хирургическому вмешательству. При невозможности его проведения устанавливают пессарий.
Как проводится процедура?
- Если вы пришли к нам впервые, врач проведет осмотр, соберет анамнез, а также предложит вам аппаратную диагностику кожи Janus. При необходимости будут назначены лабораторные исследования. Такой комплексный подход гарантирует, что контурная пластика и другие назначенные процедуры будут максимально эффективными для вас.
- Перед проведением инъекций косметолог очистит вашу кожу от косметики и загрязнений, а также обработает поверхностный слой кожи антисептическим средством.
- Далее следует нанесение аппликационной анестезии. Также для обезболивания могут применяться инъекции анестетика. В составе некоторых филлеров есть лидокаин, что делает их введение максимально комфортным.
- Если применяется крем с анестетиком, с ним нужно полежать около 20 минут.
- Врач открывает упаковку с препаратом при вас. По намеченным заранее точкам проводится прицельное введение филлера под кожу. Сам процесс проходит комфортно, возможны незначительные болевые ощущения. Обычно пациенты нормально переносят процедуру. Продолжительность сеанса – от 15 минут до 1,5-2 часов, зависит от объемов коррекции.
- После введения филлера места проколов повторно обрабатываются обеззараживающим средством. Наносится противовоспалительный состав, ускоряющий заживление.
- Врач дает рекомендации по уходу за кожей. Вы можете покинуть клинику.
В среднем через две недели после процедуры нужно показаться косметологу для контроля.