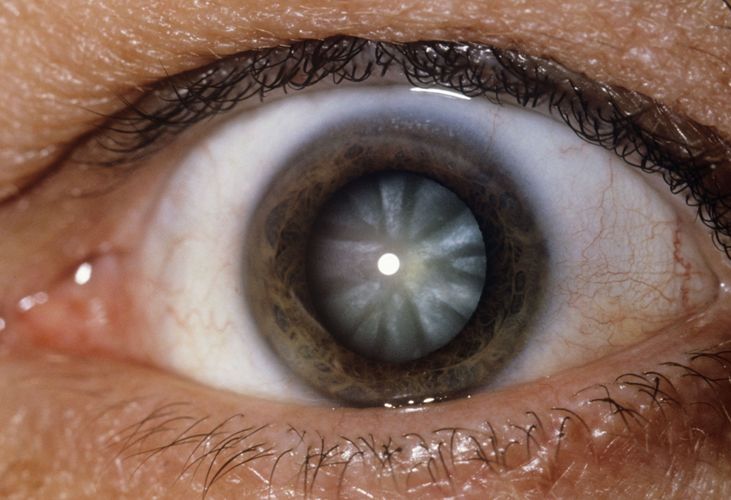
Ядерная катаракта
Содержание:
Капли для хрусталика или профилактика катаракты
Самая распространенная причина катаракты — возраст. Вероятность помутнения хрусталика неумолимо растет от 1 % в 30–39 лет до 32–51 % к 70 годам жизни. Дополнительные факторы риска: наследственность, сахарный диабет, артериальная гипертония, ожирение, курение. Негативно повлиять на прозрачность хрусталика может излучение: микроволновое, рентгеновское и ультрафиолетовое. У людей, которые носят солнцезащитные очки, развитие катаракты замедляется.
В офтальмологии применяется несколько видов препаратов, предположительно способных замедлять прогрессирование катаракты. Безусловный долгожитель среди них — таурин. В его состав входит аминокислота, которая участвует в липидном обмене, нормализует функцию клеточных мембран, улучшает энергетические процессы. Эффективность таурина как антикатарактального средства не доказана клинически и подвергается большим сомнениям со стороны врачей. Однако экономичность препарата и его многолетнее применение в России обеспечивают ему неизменную популярность среди пожилых больных.
По сравнению с таурином глазные капли, содержащие азапентацен, имеют гораздо более высокую стоимость. Их действие основано на способности предохранять сульфгидрильные группы белков хрусталика от окисления и стимулировать рассасывание непрозрачных комплексов. Однако немалая доля скепсиса по поводу результатов лечения этим препаратом среди офтальмологов все же присутствует.
Известность в среде больных катарактой снискал и еще один, на этот раз комплексный препарат, в состав которого входят аденозин, никотинамид и цитохром С. По некоторым данным, он улучшает энергетический обмен в хрусталике и тем самым предотвращает развитие катаракты. Антикатарактальными свойствами предположительно обладают и капли, содержащие кальция и магния хлорид, никотиновую кислоту и аденозин. В инструкции к применению говорится, что препарат улучшает обмен веществ, кровоснабжение глазного яблока и трофику хрусталика, а также препятствует отложению белка в его тканях.
И все же чуть ли не единственным препаратом, продемонстрировавшим реальное замедление прогрессирования катаракты, на сегодняшний день пока остается пиреноксин. Он был создан в Японии еще в 50‑х годах прошлого века, но сохранил актуальность и по сей день.
Пиреноксин блокирует действие так называемых хиноидных веществ, которые принимают участие в денатурации водорастворимых белков хрусталика и, как следствие, в потере прозрачности. Эффективность пиреноксина была доказана в нескольких зарубежных и отечественных клинических испытаниях, и этот факт дает надежду миллионам больных катарактой избежать оперативного вмешательства.
Разновидности
При врожденной катаракте ребенок рождается уже с помутневшим хрусталиком. Такая патология не прогрессирует, как происходит с приобретенной разновидностью болезни. Приобретенное помутнение хрусталика классифицируется в зависимости от причин. Катаракта глаза бывает возрастной, травматической, лучевой, токсической, вторичной (развившейся после удаления первичной катаракты). Также есть различные виды болезни, которые разделяются по формам. Самой распространенной является возрастная катаракта, прогрессирующая очень быстро и проходящая несколько стадий развития:
- начальная;
- незрелая;
- зрелая;
- перезрелая.
Если первые степени предполагают лечение без операции (лечение глазными каплями), то дальнейшие стадии можно вылечить только оперативными методами.
Причины врожденной катаракты
Помутнения в хрусталике новорожденного малыша могут появиться в случаях:
-
внутриутробного влияния неблагоприятных факторов (внешних и внутренних), действующих на беременную женщину. Ненаследственная врожденная катаракта у детей развивается при воздействии на мать во время вынашивания радиации, интоксикаций, инфекций, резус-конфликта, алкоголя и т.п. Внутриутробная врожденная катаракта – самая распространенная группа помутнений хрусталика, на ее долю приходится 67% всех случаев;
-
отягощенной наследственности. Чаще патология передается по аутосомно-доминантному типу, но в случае кровного родства родителей появится и при аутосомно-рецессивном варианте наследования. При наследовании, сцепленном с полом, врожденная катаракта у мальчиков проявится в рецессивном типе, у девочек – в доминантном;
-
при генетически обусловленных нарушениях обмена веществ (галактоземии, врожденной хондродистрофии, синдроме Лоу, псевдогопопаратиреозе и т.п.).
При наследственных болезнях обмена веществ помутнения в хрусталике могут развиться и после рождения малыша.
Врожденные катаракты в половине случаев (от 30 до 70%, по данным разных авторов) сопровождаются другими аномалиями развития глазного яблока – микрофтальмом, аномалиями развития роговицы, колобомами радужки, сосудистой оболочки и пр.
Профилактика катаракты
Зная, как развивается катаракта, можно принять профилактические меры, которые помогут избежать ее появления или диагностировать на ранней стадии, что очень важно для эффективного лечения.
Профилактика катаракты включает:
- регулярные осмотры у врача-офтальмолога раз в полгода;
- использование солнцезащитных очков и контактных линз с УФ-фильтром для защиты глаз от негативного воздействия ультрафиолета;
- рациональное питание, употребление в пищу продуктов, богатых антиоксидантами, отказ или ограничение вредной пищи;
- регулярный контроль за уровнем сахара в крови и своевременная терапия сахарного диабета;
- соблюдение правил безопасности при работе на химических производствах, в лабораториях, горячих цехах и других объектах, где существует повышенный риск травматизации глаз;
- тщательная гигиена рук защищает от попадания в глаза инфекции, которая может спровоцировать развитие катаракты;
- отказ от курения, употребления алкоголя и других вредных привычек.
Особенно важна профилактика катаракты для тех людей, которые перешагнули возрастной рубеж в 60 лет. В этом возрасте риск развития заболевания повышается, поэтому посещать офтальмолога нужно не меньше четырех раз в год и при обнаружении первых признаков болезни сразу начинать ее лечение.
Умение прислушиваться к своему организму и замечать даже малейшие изменения в работе зрительной системы поможет сохранить зрение и высокое качество жизни даже при таком серьезном заболевании, как помутнение хрусталика.
Симптомы катаракты
Характерным симптомом развития катаракты глаза является обострение сумеречного зрения – при тусклом свете человек начинает видеть лучше, чем в условиях яркой освещенности. Это говорит о помутнении центральной области хрусталика, которая располагается непосредственно за зрачком.
При яркой освещенности происходит сужение зрачка, и большая часть света попадают именно на эту помутневшую часть хрусталика и не достигают сетчатки. В сумерках происходит расширение зрачка и свет может достигнуть сетчатки через прозрачную незамутненную часть хрусталика.
 Больной катарактой при взгляде на яркий источник света (электро-лампочку, автомобильные фары, ярко освещенное окно или любой другой источник, излучающий яркий свет) отмечает, что вокруг него возникает ореол. Это возникает из-за того, что свет попадает на сетчатку не напрямую, в виде сжатого пучка, а в рассеянном состоянии. Некоторые больные отмечают у себя появление светобоязни.
Больной катарактой при взгляде на яркий источник света (электро-лампочку, автомобильные фары, ярко освещенное окно или любой другой источник, излучающий яркий свет) отмечает, что вокруг него возникает ореол. Это возникает из-за того, что свет попадает на сетчатку не напрямую, в виде сжатого пучка, а в рассеянном состоянии. Некоторые больные отмечают у себя появление светобоязни.
В зависимости от локализации и масштабов участка помутнения хрусталика зависит то, насколько долго человек будет не обращать внимания на появление и развитие у него катаракты глаза.
Периферическую катаракту можно не замечать довольно продолжительное время. Чем центральнее и крупнее помутнение, тем ярче проявляется катаракта, быстрее обостряются проблемы со зрением. Контур предметов видится размытым, они теряют четкость, появляется раздвоенность.
В качестве компенсации плохого зрения больные прибегают к более частой смене очков на новые, более сильные или используют поочередно разные очки – для чтения и для дальнего зрения. В норме черный зрачок может приобрести желтоватый оттенок, а в тяжелых случаях даже побелеть.
На что обратить внимание?
Проявляется катаракта глаз по-разному, существуют несколько признаков, по которым можно определить это заболевание:
- При чтении, шитье, выполнении каких-либо мелких манипуляций человеку необходим более яркий свет.
- Больной старается часто протирать очки, ему кажется, что они запотели или загрязнились.
- Появляется ощущение, что на глазах образуется пленка, хочется постоянно протереть глаза.
- При чтении буквы начинают сливаться, а потом и весь текст целиком. В итоге становится трудным даже рассмотреть крупные надписи на вывесках или номер автобуса.
Если эти или похожие симптомы стали вызывать у вас беспокойство, то это повод для немедленного визита к врачу-офтальмологу. Только окулист сможет произвести необходимые исследования и установить диагноз, от которого будет зависеть план дальнейшего лечения.
Что такое Катаракта —
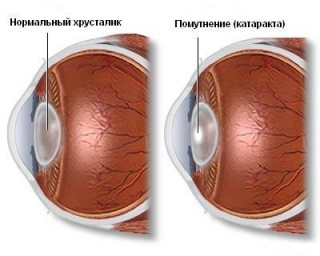
Катаракта (греч. katarrhaktes) в переводе на русский язык означает «водопад» — так древние греки называли помутнение хрусталика, той самой «живой линзы». Это заболевание глаз также характерно для людей пожилого возраста.
Линза хрусталика состоит из воды и белков, причем белковые молекулы располагаются так, что свет свободно проходит через них и собирается в одной точке — в центральной ямке желтого пятна. Первые признаки катаракты — нарушение прозрачности хрусталиковых волокон или, значительно реже, капсулы хрусталика. В начале болезни появляются только небольшие мутные участки, а затем и весь хрусталик становится мутным. Если в белках хрусталика появляются изменения, зрение начинает постепенно портиться; человек перестает различать лица окружающих, испытывает затруднения при чтении и письме.
На последней стадии, при полном помутнении хрусталика, больной различает только свет и цвет, а контуров предметов не видит. Чтобы хоть немного помочь больному различать окружающие предметы, врачи выписывают при катаракте очки с желтыми линзами (как очки с зелеными стеклами — при глаукоме).
Сегодня катаракту называют самой распространенной болезнью пожилых (по статистике, более чем у миллиона человек ежегодно возникает это заболевание, которое значительно ухудшает зрение), а удаление катаракты является наиболее часто выполняемой операцией. Способы лечения катаракты постоянно совершенствуются, изобретаются новые технологии и высокоточное оборудование для проведения операций… Но все же операция есть операция, и каждый из нас предпочел бы вовсе обойтись без нее. Поэтому ученые продолжают изучать причины развития катаракты, создают новые лекарства, которые задерживают развитие этой болезни и возвращают прозрачность хрусталику.
Как показали исследования, изменения хрусталика были обнаружены у 27% людей моложе 65 лет и у 65% людей старше 75 лет. В Европе примерно 5% числа людей в возрасте 70 лет и 10% из 80-летних вынуждены идти на операцию. Хорошо, что лишь у немногих развивается так называемая зрелая катаракта — именно она сопровождается полной потерей зрения и требует оперативного вмешательства.
Помутнение хрусталика, которое ведет к слепоте, возникает не только вследствие старения организма. Известны, например, случаи помутнения хрусталика в результате сильных физических воздействий (так, сильное тепло вызывает термическую катаракту, или, как ее еще называют, «катаракту стеклодувов», рентгеновское излучение вызывает лучевую катаракту и т. д.). Причиной развития катаракты также может стать воздействие на глаза солнечных лучей, поэтому необходимо защищать глаза защитными очками. Катаракта также нередко развивается и при сахарном диабете
Поэтому очень важно соблюдать гигиену зрения в любом возрасте, чтобы избежать возникновения заболеваний глаз
Но как бы то ни было, прежде всего, помутнение хрусталика происходит в результате старения, и поэтому оно получило название возрастной, или старческой катаракты.
Методы лечения
Есть два основных метода лечения катаракты: консервативный и хирургический (в том числе лечение лазером). Первый заключается в применении лекарств. Они помогают остановить прогрессирование болезни и сохранить зрительные функции на том уровне, на котором они были после диагностирования патологии. Полностью устранить помутнение хрусталика лекарственными препаратами невозможно. Хирургический способ — это удаление помутневших участков и установка искусственного хрусталика. Консервативная терапия применяется, когда у человека только начальная стадия катаракты. Лечение будет осуществляться глазными каплями и лекарствами, применяемыми прерорально. Операцию можно проводить на всех стадиях.
Лечение катаракты без операции
На начальной стадии врач назначает глазные капли. Они способствуют восстановлению поврежденных тканей глаза, нормализуют метаболические процессы, очищают хрусталик, а также избавляют от симптомов начальной катаракты: светобоязни, диплопии, нарушения цветовосприятия. Прописываются лекарственные препараты в следующих случаях:
- ухудшение зрения незначительно (человек может вести полноценный образ жизни, в том числе за счет коррекции зрения очками или контактными линзами);
- наличие глазных заболеваний, помимо катаракты (например, диабетическая ретинопатия, глаукома);
- тяжелые болезни соматического характера, при которых желательно избегать стрессовых ситуаций.
Наиболее известными препаратами, которые назначаются при начальной стадии катаракты, являются: «Офтан Катахром», «Тауфон», «Квинакс», «Вицеин», «Вита-Йодурол», «Таурин», «Витафакол». В качестве глазных капель могут использоваться стерильные растворы рибофлавина, аскорбиновой и никотиновой кислоты. На начальной стадии пациенту также рекомендуют принимать витаминные комплексы («Лютеин», «Виталюкс»). Однако лечение катаракты каплями и витаминами не приведет к полному выздоровлению. В самом начале развития болезни этого и не требуется
Важно остановить ее прогрессирование
Диагностика катаракты
Чем раньше диагностировано помутнение хрусталика, тем более высокие шансы у пациента сохранить зрение. При первых признаках катаракты нужно немедленно обратиться к опытному врачу-офтальмологу.
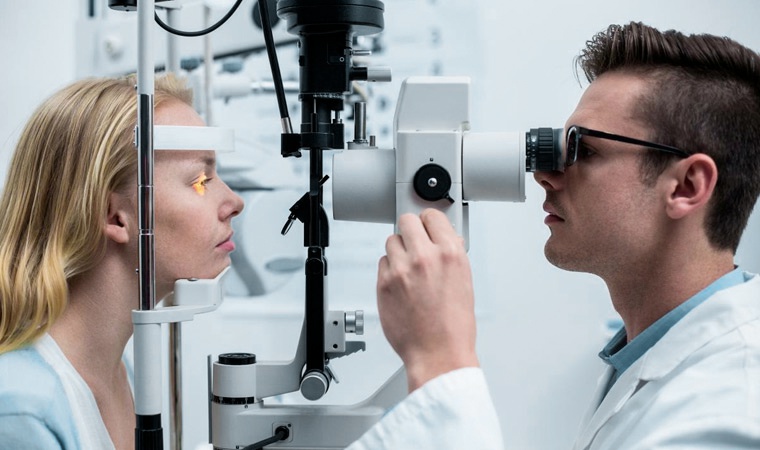
Основным диагностическим методом при катаракте является биомикроскопия — врач исследует передний отрезок глаза при помощи световой лампы. Данный прибор действует по принципу микроскопа и помогает получить оптический срез хрусталика, подробно исследовать его структуру в увеличенном размере, установить протяженность и локализацию помутнений. Также диагностические исследования включают ряд других стандартных процедур:
- тонометрия — специалист определяет уровень внутриглазного давления;
- визометрия — оценивает остроту зрительного восприятия;
- офтальмоскопия — врач исследует и оценивает состояние глазного дна;
- рефрактометрия — с помощью компьютерных технологий офтальмолог измеряет рефракцию глаза.
Также при необходимости могут быть назначены специализированные методы диагностики.
Офтальмометрия представляет собой измерение радиуса кривизны и преломляющей силы хрусталика или роговой оболочки. Данная методика применяется, когда начались необратимые изменения в глазном хрусталике. Оценка степени искривления и силы преломления позволяет уточнить стадию офтальмологического заболевания. Также офтальмометрию назначают перед хирургическим лечением, чтобы создать глазной имплантат, который анатомически точно подойдет конкретному человеку.
Для расчета силы интраокулярной линзы, или искусственного хрусталика, помимо офтальмометрии, проводят определение переднезадней оси глаза (ПЗО) и электрофизиологические исследования (определяют лабильность зрительного нерва, порог электрической чувствительности).
По показаниям перед хирургическим лечением врач может назначить и другие методы диагностики. Например, ультразвуковое исследование в В-режиме назначают при выраженных помутнениях стекловидного тела и хрусталика, чтобы определить локализацию, распространенность и характер структурных изменений глаза. Это позволяет врачу выбрать подходящую технику операции.При подготовке к хирургическому лечению пациент проходит лабораторные исследования, которые включают анализы крови, мочи, рентгенографию и заключения ряда узких специалистов (ЛОРа, эндокринолога). Тщательная предоперационная диагностика позволяет выявить возможные противопоказания к хирургическому лечению, вовремя обнаружить и санировать очаги хронической инфекции, декомпенсировать заболевания, которые могут вызвать осложнения в послеоперационном периоде.
Виды катаракты
Выделяют приобретенную катаракту. Которая встречается в 99% случаев и врожденную, на которую приходится 1% случаев.
Приобретенная катаракта, 99%
Среди приобретенных катаракт по происхождению выделяют
- старческую (более 90 % случаев),
- катаракты при общих заболеваниях (диабет, почечная недостаточность, кожные заболевания и пр.),
- катаракты при заболеваниях глаз (при хронических воспалениях радужки, сетчатки),
- послеоперационные катаракты,
- травматические,
- токсические катаракты.
Врожденная катаракта, 1%
К врожденным катарактам относятся
- наследсвенные,
- инфекционные катаракты,
- а также катаракты, возникшие благодаря заболеваниям матери (краснуха, паротит, гепатит и пр.).
По степени зрелости (иногда говорят, по стадиям) можно выделить:
- начальную,
- незрелую,
- зрелую,
- перезрелую катаракту.
Также катаракты делят на осложненные (возникающие на фоне других глазных или общих заболеваний) и неосложненные, и первичные и вторичные (помутнение задней капсулы хрусталика, возникающее в разные сроки после хирургического лечения катаракты).
По расположению помутнений различают:
- ядерная катаракта,
- кортикальная (корковая) катаракта,
- задняя субкапсулярная катаракта,
- тотальная (полная) катаракта.
Причины
Причины развития катаракты до сих пор неясны. Более правильно говорить о факторах риска, ведущих к развитию данного заболевания.
Итак, к катаракте могут привести:
- Избыточная инсоляция (пребывание на солнце без темных очков)
- Наличие катаракты у ближайших родственников
- Общие заболевания (сахарный диабет, дерматиты и пр.)
- Заболевания глаз (хронические воспаления радужки и сетчатки)
- Длительное применение некоторых лекарств (стероидов и пр.)
- Травмы глаз (контузии), радиация, ИК-излучение (катаракта стеклодувов), электротравма
Симптомы
Симтомы катаракты могут сильно варьировать в зависимости от типа катаракты и стадии заболевания. Однако, если речь о старческой (возрастной) катаракте, то все признаки катаракты глаза будут развиваться постепенно, будут привязаны к возрасту, очки при этом практически не будут улучшать зрение. Наиболее часто люди при катаракте описывают свое состояние как:
- Размытость и нечеткость изображения, преобладают оттенки серого (взгляд через запотевшее стекло)
- Пятно перед глазом, которое не проходит
- Слепящий эффект при взгляде на источник света (больно смотреть на свет)
- а также: пелена, серые тени, изменение восприятия цвета…
Диагностика
Диагностика заболевания сводится к опросу и выявлению характерных жалоб, а также к исследованию прозрачности хрусталика и выявлению его помутнений. Данную процедуру проводит врач-офтальмолог на специальном оборудовании – щелевой лампе. Если помутнения выраженные, то их можно увидеть невооруженным взглядом. Диагноз катаракта может поставить только врач-офтальмолог.
Лечение
Лечение катаракты может быть хирургическим и медикаментозным.
К хирургическим методам относится операция экстракции катаракты глаза (удаление катаракты, а именно помутневшего хрусталика из глаза и имплантация искусственного хрусталика – интраокулярной линзы). Это по сути единственный эффективный метод лечения, таким образом вопрос «как лечить катаракту» отпадает сам собой.
Метод медикаментозного лечения катаракты со 100% эффективностью пока не открыт, однако, существуют препараты, способные замедлить развитие катаракты.
Профилактика и лечение катаракты
На сегодняшний день вопрос о профилактике катаракты остается нерешенным и вызывает много споров.
Возможно проведение профилактических инстилляций (закапывания) в глаза препаратов, которые улучшают обменные процессы и замедляют процессы помутнения вещества хрусталика. Такие препараты назначаются только после проведения обследования врачом-офтальмологом.
Единственный способ лечения катаракты является ХИРУРГИЧЕСКИЙ.
Показание к хирургическому лечению катаракты является стойкое снижение остроты зрения, ограничивающее трудоспособность, доставляющее дискомфорт и снижающее качество жизни человека.
Сейчас существует несколько хирургических способов лечения катаракты, наиболее широкораспространенным среди которых является:
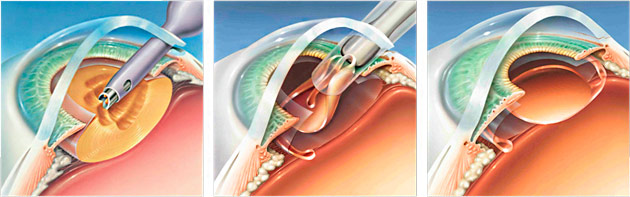
ультразвуковая факоэмульсификация катаракты
Этот метод хирургического лечения является в настоящее время «золотым стандартом» катарактальной хирургии. Данная операция производится при помощи ультразвукового прибора, наконечник которого вводится в переднюю камеру глаза через микроразрез (до 2,5 мм). После удаления мутного хрусталика эластичная интраокулярная линза (ИОЛ) или, как ее называют еще – «искусственный хрусталик» имплантируется через этот же разрез в сложенном состоянии, разворачиваясь в капсульном мешке.
Преимуществами способа являются:
- безболезненность процедуры
- время проведения операции менее получаса
- местная капельная анестезия
- отсутствие хирургических швов
- минимизация риска кровотечений, воспалений в связи с маленьким разрезом
- возможность проведения лечения в амбулаторном режиме.
экстракапсулярная экстракция катаракты
Данное хирургическое вмешательство считается более травматичным и применяется в далекозашедших случаях зрелой катаракты, когда недостаточно воздействия ультразвуком, чтобы удалить помутневший хрусталик.
Этот способ характеризуется большим разрезом роговицы и разрезом передней капсулы хрусталика, через которые ядро хрусталика и его массы выводятся из глаза и замещаются интраокулярной линзой (ИОЛ). Операция заканчивается наложением швов, что может привести к послеоперационному астигматизму.
интракапсулярная экстракция катаракты
Данный вид хирургического лечения катаракты характеризуется удалением хрусталика вместе с его сумкой, является травматичным и используется крайне редко, при невозможности осуществления первых двух способов хирургического лечения катаракты.
В нашем офтальмологическом отделении производятся все необходимые предоперационные обследования для лечения катаракты, и специалисты отделения владеют всем арсеналом оперативных вмешательств.
Телефон для записи на прием: 8(499) 968-69-12 или 8 (926) 465-16-76
Осложнения
Хотя операции по лечению катаракты обычно проходят очень успешно, у некоторых людей могут возникнуть осложнения, для которых потребуется дополнительное лечение. После операции вам может потребоваться носить очки.
Размытое зрение
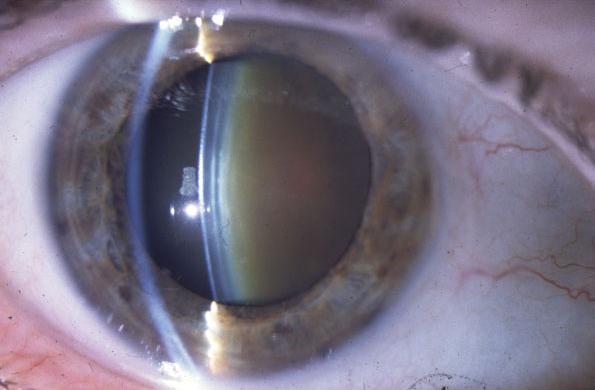
Наиболее распространенный риск при операции по лечению катаракты — появление заболевания, которое называется помутнение задней капсулы (ПЗК) хрусталика (вторичная катаракта). При этом часть капсулы хрусталика («кармана», в котором находится хрусталик) утолщается и вызывает размытость зрения. Это не повторное заболевание катарактой. Размытость зрения вызывается ростом клеток на задней части искусственного хрусталика.
Раньше ПЗК встречалось очень часто, но в наши дни риск значительно уменьшился благодаря изменениям в конструкции современных искусственных хрусталиков. ПЗК обычно развивается в период от 6 месяцев до 5 лет после операции.
Если это произойдет, вам может потребоваться повторная операция. Коррекция зрения будет проводиться с помощью лазерной хирургии глаза (когда используются лучи энергии, чтобы сделать разрез в глазу). В ходе лазерной коррекции будет удален мутный участок капсулы хрусталика, а остальная ее часть будет держать искусственный хрусталик.
Процедура занимает примерно 15 минут и ваше зрение должно улучшиться сразу же или в течение нескольких дней. При этой операции не делаются разрезы и не накладываются швы, поэтому скорее всего, после операции вы сразу можете заниматься своими делами. После этой операции вы можете видеть «мушки» (плавающие помутнения).
Прочие осложнения
Прочие осложнения операции по удалению катаракты встречаются гораздо реже и включают в себя:
- глазную инфекцию;
- глазное кровоизлияние (кровотечение);
- воспаление (опухание и покраснение) глаза;
- разрыв капсулы хрусталика;
- попадание фрагмента катаракты в заднюю часть глаза;
- повреждение других частей глаза, например, роговицы (передней прозрачной оболочки глаза).
В большинстве случаев риск осложнений при операции по лечению катаракты составляет менее 1%. Наиболее распространенное осложнение — разрыв капсулы хрусталика, который может случаться чаще.
Чаще всего возможно успешное лечение любых осложнений операций по лечению катаракты. Иногда ваше зрение может стать хуже, чем оно было до операции или вашему глазу будет нанесен непоправимый ущерб, который приводит к потере зрения. Однако такие случаи очень редки.
Кистозный макулярный отек
Кистозный макулярный отек — это вероятное осложнение, которое может привести к потере зрения. При этом отеке скапливается жидкость между слоями сетчатки (где расположены нейроны, выстилающие глазное дно и улавливающие свет). Есть два различных типа кистозного макулярного отека:
- ишемический кистозный макулярный отек;
- клинический кистозный макулярный отек.
Ишемический кистозный макулярный отек встречается очень часто, но на зрение не влияет. Клинический кистозный макулярный отек может приводить к потере зрения и считается, что он вызывает 0,1-12% всех случаев потери зрения. Кистозный макулярный отек иногда лечится нестероидными противовоспалительными препаратами. Впрочем, исследования в этой области все еще ведутся.
Использование очков
Естественный хрусталик в вашем глазу может менять форму. Благодаря этому ваши глаза могут фокусироваться на ближних и дальних объектах. Однофокусные (монофокальные) и мультифокальные пластиковые хрусталики этого делать не могут. Поэтому после операции по лечению катаракты вам могут потребоваться очки для чтения или для дали.
Согласно некоторым исследованиям, 95% людей с монофокальными и 68% людей с мультифокальными хрусталиками носят очки после операции по лечению катаракты. Другой тип искусственного хрусталика, который называется аккомодирующий, позволяет глазу фокусироваться как на ближних, так и на дальних объектах.
Стадия начальной катаракты
У детей и молодых людей в норме хрусталик полностью прозрачен, иногда с голубовато-сероватым оттенком. С возрастом он уплотняется, склерозируется и приобретает желтоватый оттенок. Такое состояние называется факосклерозом. Есть гипотеза, что тем самым биологическая линза предохраняет сетчатку от вредных ультрафиолетовых лучей, способных вызвать возрастные дистрофические ретинальные изменения.

| Зачастую на осмотре в поликлинике окулист ошибочно принимает желтоватый оттенок факосклероза за старческую начальную катаракту. |
Этим объясняется частота подобного диагноза у пациентов в возрасте 50-ти лет.

Истинная старческая начальная катаракта характеризуется четко видимыми при осмотре в щелевую лампу или в проходящем свете помутнениями. Они либо незначительны по размерам, либо находятся на периферии органа, вне оптической оси, чаще спицеобразной формы вершиной к центру.
К начальным изменениям относят и симптомы оводнения хрусталика: вакуоли (пузырьки с жидкостью), водяные щели и расслоение хрусталиковых волокон.
Все эти изменения пациент сам у себя увидеть не сможет, а жалобы при катаракте в начальной стадии могут отсутствовать. В некоторых источниках встречается информация, что острота зрения на этом этапе заболевания снижается до первой — верхней — строчки по таблице проверки зрения. Это не так.
|
Пациент со старческой начальной катарактой без сопутствующих глазных патологий и аномалий рефракции может видеть от 7 до 10 строчек (visus = 0.7-1.0). |
Возрастная, или, по МКБ-10, старческая катаракта в начальной стадии может протекать бессимптомно или сопровождаться следующими жалобами:
-
размытость изображения, нечеткие контуры у предметов;
-
появление ореола вокруг источников света – лампочек, фонарей, фар машин;
-
снижение контрастности и цветопередачи;
-
ощущения «грязных» очков;
-
затруднения при работе с мелким текстом или деталями, при этом усиление диоптрийности очков четкости не добавляет.

Зачастую старческой начальной катаракте приписывают ощущения мелькание черных точек – «мушек» перед глазами. Такие симптомы характерны, скорее, для деструкции стекловидного тела – гелеобразного вещества, расположенного позади хрусталика.