Ктг (кардиотокография) плода
Содержание:
- Ощущения женщины. 3 недели после ЭКО
- Для чего нужна ультразвуковая диагностика сердца плода?
- Что это такое
- Какие патологии выявляются по результатам о сердцебиении?
- Норма ЧСС у плода
- Как лучше рожать?
- Надежность метода
- Посещение врача
- Места выслушивания
- Отклонения от нормы
- Особенности внутриутробного развития сердца ребенка
- Когда можно услышать сердце эмбриона?
- Причины нарушение сердечного ритма плода
- Частота сердца по УЗИ
- Плановые УЗИ
- Сроки проведения УЗИ плода
- Методы выслушивания сердцебиения плода
- Что такое Гипоксия плода —
Ощущения женщины. 3 недели после ЭКО
Спустя 3 недели после экстракорпорального оплодотворения, будущая мама может столкнуться с основными признаками беременности, сопровождающими изменения в организме. Наиболее часто женщины отмечают:
Утреннюю тошноту. Ранний токсикоз является наиболее характерным симптомом беременности, особенно для женщин, принимающих поддерживающие препараты;
Изменения настроения. Меняющийся гормональный фон приводит к эмоциональной лабильности большинства беременных женщин
Обострение нервных реакций является естественным процессом, но женщинам после ЭКО особенно важно избегать негативных эмоций;
Чувствительность груди. Обострение чувствительности грудных желез и увеличение их объема – один из первых признаков любой беременности
Перемены в структуре молочных желез начинаются с первого дня зачатия и именно разрастание железистой ткани приводит к возрастанию чувствительности и некоторой болезненности при прикосновениях.
Кроме основных трех признаков, сопровождающих большинство беременностей, существуют и другие, носящие индивидуальных характер, например: сонливость, повышение утомляемости, тяжесть внизу живота, обострение обоняния и др.
Для чего нужна ультразвуковая диагностика сердца плода?

УЗИ сердца плода проводится в следующих целях:
Установление факта развития беременности. Современные аппараты ультразвукового исследования позволяют услышать сердце плода в самом начале гестации
Это важно, поскольку наличие плодного яйца и четкого сердечного ритма свидетельствуют о нормально протекающей беременности на этом этапе.
Оценка состояния плода. Сердцебиение отражает изменения в состоянии плода, прослеживая ее можно получить достоверную информацию о благополучии или же ухудшении его состояния
Когда происходят изменения в деятельности сердца, необходимо определить степень и характер патологии для подбора методов устранения такого положения.
Наблюдение за сердечной деятельностью плода в родах. Иногда в процессе родов могут возникнуть ситуации, которые требуют незамедлительной помощи, и поэтому ведется контроль сердечной деятельности ребенка, чтобы не допустить серьезных осложнений.
Что это такое
Аускультация в переводе с латинского языка означает выслушивание. Послушать сердцебиение плода можно без УЗИ. Процедура выполняется прямым методом – путем прикладывания уха к животу. Также можно прослушать сердцебиение при помощи фонендоскопа.
Отсутствие звуков сердцебиения малыша может свидетельствовать о серьезной проблеме, которую нужно срочно решать.
В истории процедура упоминается еще в трудах Гиппократа. Выслушивать сердце лекари еще начали в 2 веке до н.э. Древний античный медик и ученый Аретей из Каппадокии практиковал аускультацию.
Для выслушивания необходимо обладать тонким слухом и постоянно развивать его.
Во время прослушивания шумов появляющихся в местах мышечной впадины и в верхних средних полостях можно отчетливо выявить дыхание ребенка. Шум будет достаточно отчетливо прослушиваться, так как стенка грудной клетки тонкая.
Какие патологии выявляются по результатам о сердцебиении?
Сердцебиение плода является важным показателем, поэтому, когда его слышно, можно сделать некоторые выводы о развитии плода. Самым трагичным и грустным моментом является отсутствие сердцебиения плода на сроке более 8 недель. Это говорит о замерзшей беременности и по статистике этот факт наблюдается почти в 30% случаев.
замершая беременность 2 недели
Можно понять женщину, когда она надеется увидеть на мониторе сокращающееся сердце, услышать его стук, но если этого не происходит, значит в развитии малыша что-то пошло не так и он был нежизнеспособен.
Нужно справиться с этой утратой и морально подготовиться к следующей беременности, которую можно начинать планировать после полугода от неудачной попытки. На позднем сроке отсутствие сердечных сокращений может свидетельствовать об антенатальной гибели плода или неработающем датчике. Во избежание постановки неверных диагнозов стоит повторно пройти обследование, чтобы подтвердить или опровергнуть этот факт.
Помимо этого, даже если сердечные сокращения присутствуют можно предположить по количеству ударов о вероятных осложнениях.
- На маленьком сроке
- После 1 триместра
- В конце беременности
- Менее 120 сердечных сокращений
- ЧСС менее 80 уд. В минуту грозит потерей беременности. Норма для такого срока считается около 120-130.
На этом сроке малое ЧСС говорит о гипоксии плода или сдавлении его пуповиной. - Когда малыш сформирован, а на УЗИ видно, что ЧСС маленькое это может свидетельствовать о хронической гипоксии или сдавлении пуповиной во время схватки.
- Глухие удары сердца, плохо прослушивающиеся при обследовании. Такой вариант встречается при ожирении у матери и проведении трансабдоминального УЗИ.
Причин может быть несколько:
- ожирение у мамы;
- плацентарное расположение по передней маточной стенке;
- фетоплацентарная недостаточность;
- маловодие или, наоборот, многоводие.
- Реакция малыша на шевеление или схватку.
- Более 170 ударов.Чаще всего подобное обстоятельство является нормой, в отдельных случаях это может свидетельствовать о нарушении плацентарного кровообращения. В этом случае проявляется реакция на стрессовые состояния матери, собственное шевеление или хроническую гипоксию малыша.
- Активная фаза схваток или гипоксия.
УЗИ диагностика, КТГ и аускультация позволяют услышать первые сердечные стуки малыша, что для родителей является очень долгожданным и невероятным событиям. В состоянии прогресса были даже изобретены специальные приспособления, при помощи которых беременная женщина может прослушивать сердцебиение своего малыша, находясь дома. А это, согласитесь, очень успокаивает и сближает с таким долгожданным ребенком.
Малыш, во время беременности испытывает те же самые эмоции, что и мама. Нужно поддерживать духовную связь и придерживаться правильного ритма жизни для нормального развития ребенка.
Норма ЧСС у плода
| Срок (в неделях) | Минимальная нормальная ЧСС (ударов в минуту) | Максимальная нормальная ЧСС (уд/мин) |
|---|---|---|
| 4–5 | 80 | 85 |
| 6–8 | 110 | 130 |
| 9–10 | 170 | 190 |
| С 11 до родов | 140 | 160 |
На основе небольших отклонений от нормы диагноз не ставят. Клиническое значение имеет увеличение ЧСС до 200 ударов в минуту и больше (тахикардия) или ее уменьшение до 100 ударов в минуту и меньше (брадикардия) на сроке, начиная с 6–8 недель.
Возможные причины тахикардии плода:
- Нестабильное эмоциональное состояние будущей матери.
- Хроническая гипоксия плода (из-за патологий плаценты или пуповины либо пороков развития самого эмбриона).
- Духота в помещении, где большую часть времени находится беременная женщина.
- Дефицит железа в крови матери.
Причина брадикардии – хроническая гипоксия. Если ЧСС 80 ударов в минуту и меньше, высок риск самопроизвольного прерывания беременности.
Как лучше рожать?
Диагноз «обвитие пуповиной плода» является показанием для ранней госпитализации перед родами. То есть беременной нужно лечь в роддом еще до начала родов, чтобы врачи могли понаблюдать за состоянием плода и решить, сможет ли женщина без риска для здоровья и жизни плода родить естественным путем или же нужно провести кесарево сечение.
Бытует мнение, что при любом обвитии плода пуповиной показано кесарево сечение, то есть родоразрешение хирургическим способом (разрез на животе, через который выводят плод), однако это не так. Кесарево сечение является одним из вариантов родоразрешения при обвитии плода пуповиной и проводится только по показаниям.
Однократное обвитие при отсутствии других осложнений не является показанием для кесарева сечения. Если состояние плода по данным мониторинга сердцебиения нормальное, то роды ведутся обычным путем. Если обвитие выявляется только в ходе родовой деятельности, когда плод уже находится в малом тазе (кесарево делать поздно), то используются инструменты, чтобы поскорее вывести плод пока ток кислорода через сдавленную петлей пуповину не прекратился полностью.
Абсолютными показаниями к кесареву сечению при обвитии пуповиной являются:
- пятикратное обвитие вокруг шеи;
- переплетение двух пуповин у однояйцевых близнецов.
Остальные случаи являются относительными показанием к хирургическому разрешению родов. Если же кроме обвития имеется еще несколько показаний для кесарева сечения (даже относительных), то роды естественным путем считаются опасными, и женщине проводится кесарево сечение.
Однократное изолированное не тугое обвитие
Если по данным ультразвукового исследования плода до родов обнаружена не тугая петля вокруг туловища или крупных частей плода, то это состояние не считается опасным. Не тугое обвитие означает, что петля не натянута, а просто висит, то есть отсутствует опасность натяжения и сдавления питающих сосудов. Здесь важен еще один момент. Если однократное обвитие произошло при условии изначально короткой (менее 40 см) и тонкой пуповины, а также при наличии многоводия или маловодия (излишнее или небольшое количество околоплодных вод), то это может считаться опасным состоянием в родах и требовать кесарева сечения.
В остальных случаях роды осуществляются обычным путем, но под контролем состояния плода. Если в ходе родов у плода пуповина натянулась, то есть начались признаки гипоксии, то либо женщину готовят к кесареву сечению (если это произошло в начале родов), либо проводят мероприятия по быстрому родоразрешению.
Многократное (двукратное, трехкратное и более) тугое обвитие
Если пуповина многократно обвилась вокруг шеи или туловища, а также сильно натянулась, то уже в самом начале родовой деятельности возникнут признаки гипоксии плода. Чем больше витков произвела пуповина, тем петля туже натягивается, и тем короче становится пуповина, даже если изначально она была длиннее, чем в норме. При наличии такого положения дел роженицу переведут в хирургическое отделение роддома и будут готовить к операции кесарева сечения. Если при многократном обвитии продолжать роды естественным путем, то очень быстро гипоксия перейдет в асфиксию (удушье) и возникнет риск гибели плода. Дело в том, что многократное обвитие будет нарушать продвижении плода вперед, а плод, в свою очередь, будет тянуть пуповину «на себя», тем самым, заставляя плаценту отделиться раньше положенного срока.
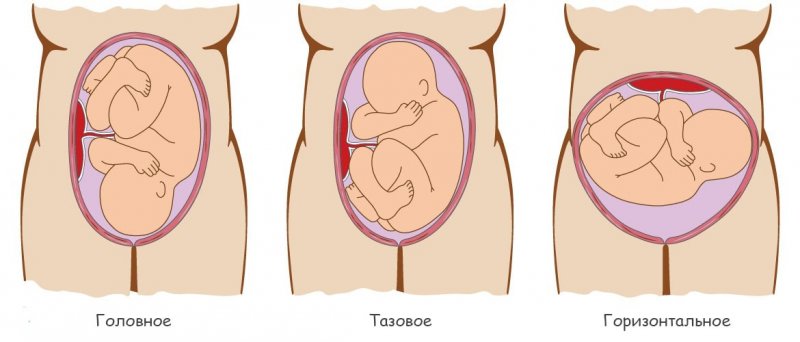
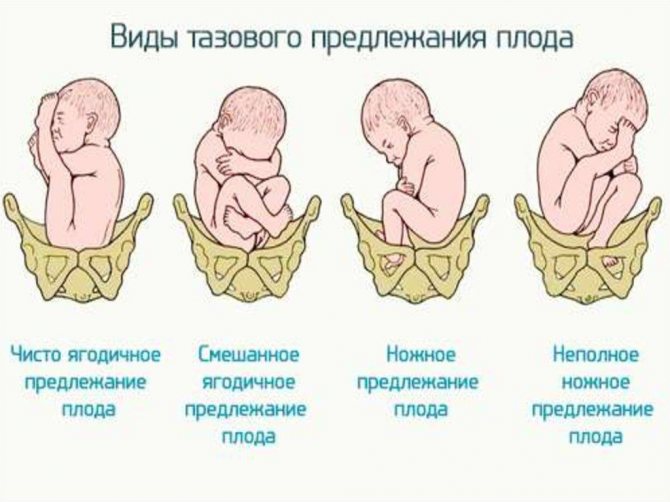
Тазовое предлежание и обвитие пуповиной
Если плод перед родами занял неправильно положение ножками или ягодицами вперед, а УЗИ показало, что пуповина обвилась вокруг шеи, притом туго и несколько раз, то это считается прямым показанием для кесарева сечения. При отсутствии обвития ребенка можно было бы попытаться изменить положение плода, проделав нужные манипуляции руками. Однако эта процедура противопоказана, если пуповина обвита, ведь, попытавшись перевести плод в нужную позицию, есть риск натянуть пупочный канатик и вызвать гипоксию плода.
Надежность метода
Женщины, которые по каким-то причинам не хотят воспользоваться другими методами определения пола будущего ребенка, выбирают данный метод исходя из его безвредности для организма и проверенности временем. Однако способ установления пола ребенка по сердцебиению подвергается сомнениям и критикуется представителями официальной медицины, как недостоверный и зависящий от большого числа факторов, влияющих на результат.
Критикуется он и женщинами, пытавшимися определить пол ребенка по сердцебиению плода при беременности, протестировавшими этот способ на себе и получившими результаты, которые впоследствии оказались неправильными. Отчасти нарекания имеют под собой реальную почву, поскольку медицинская наука утверждает, что характеристики работы сердца ребенка, находящегося в утробе матери, зависят от многих факторов. А, значит, абсолютно точно определить пол ребенка по сердцебиению очень сложно.
Что влияет на сердцебиение и результат определения
Характеристики работы сердца будущего малыша, находящегося в утробе матери, зависят, а на достоверность установления пола ребенка по сердцебиению влияет множество факторов. Один из основных — срок беременности. На разных этапах вынашивания сердце малыша бьется в различных режимах.
Так, на первых неделях сердце ребенка, как девочки, так и мальчика, стучит спокойно, неторопливо и ритмично. Число ударов в минуту не превышает 100. Начиная с 18 недели, число сердечных сокращений у мальчиков увеличивается до 150 в минуту, у девочек — до 140 в минуту. Кроме этого, на определение пола ребенка по сердцебиению плода оказывают воздействие:
- состояние сна или бодрствования ребенка;
- мышечный тонус матки;
- особенности развития сердца малыша;
- эмоциональное и физическое состояния матери, ее положение во время прослушивания сердца плода;
- размещение ребенка в полости матки.

Посещение врача
Женщинам, которые ждут малыша, обязательно нужно общаться с врачом. Это особые отношения между пациентом и врачом, которые очень важны.
Беременность – это огромная ответственность и очень важный период жизни, который нужно доверить не просто профессионалу, но также квалифицированному лечащему врачу.
Очень важно поговорить с врачом относительно развития ребенка, а также выяснить, какие существуют методы по прослушиванию сердцебиения малыша. Если врач был подобран максимально тщательно, он не только будет грамотно вести беременность, но также будет терпеливо отвечать на многочисленные вопросы будущей мамы
Хороший врач обязательно сообщит, когда можно будет услышать первое сердцебиение ребенка и пригласит на прием
Если врач был подобран максимально тщательно, он не только будет грамотно вести беременность, но также будет терпеливо отвечать на многочисленные вопросы будущей мамы. Хороший врач обязательно сообщит, когда можно будет услышать первое сердцебиение ребенка и пригласит на прием.
Первое прослушивание нужно обязательно провести в кабинете врача. Специалист объяснит, какая норма биения сердца существует на том или ином сроке, а также как прослушивать сердце самостоятельно в домашних условиях.
Очень важно знать, как осуществляется прослушивание, для какой цели проводится данное мероприятие, а также какие существуют нормы биения сердца у плода в утробе. Не стоит забывать и о том, что прослушивание сердечка – это достаточно эмоциональный и волнующий визит
Именно по этой причине на прием стоит взять с собой будущего папу или иного родственника
Не стоит забывать и о том, что прослушивание сердечка – это достаточно эмоциональный и волнующий визит. Именно по этой причине на прием стоит взять с собой будущего папу или иного родственника.
Места выслушивания
Чтобы безошибочно измерить пульс младенца нужно найти точки выслушивания сердцебиения плода. Почти со второго триместра акушеры профессионально слушают аппаратом участки при предлежаниях:

- головных – слушают ниже пупка;
- тазовые – выше пупка;
- затылочных – около головки ниже пупка на стороне, где детская спинка;
- тазовым концом – выше пупка, вблизи головки, на той стороне, куда обращена спинка;
- поперечном – около пупка, ближе к головке;
- лицевом – ниже пупка с той стороны, где находится грудка при первой позиции – справа, при второй – слева;
- задних видах – сбоку живота по передней подмышечной линии.
Отклонения от нормы
Основной критерий, указывающий на здоровое сердце эмбриона, – ровное сердцебиение. Между сокращениями мышцы должны быть одинаковые паузы, не должно прослушиваться шумов. В противном случае присутствует риск врожденного порока сердца либо кислородного голодания плода.
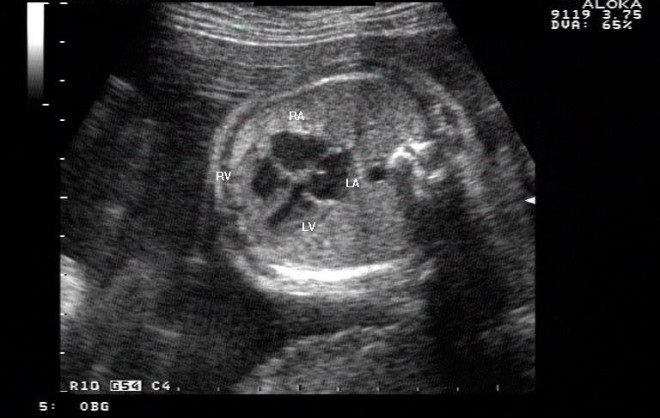
Чаще всего на УЗИ сердца плода выявляют такие отклонения от нормы:
- тахикардия. Различают наджелудочковую или эктопическую. При патологии первого типа появляется частое сокращение в предсердии, второго – в любом ином отделе сердца;
- брадикардия. Бывает базальной или децелеральной. Первая проявляется как неопасное для жизни малыша снижение количества ударов, вторая говорит о кислородном голодании;
- новообразование доброкачественной природы. Зародиться оно может в одном из желудочков или перегородке между ними. Опасность патологии в том, что опухоль может перекрыть поток крови и убить ребенка;
- посторонние шумы, которые слышны между ударами. Не всегда функциональный шум – это патология, но часто говорит о пороке сердца;
- необычное строение органа. Это не аномалия и даже не несет опасности, но при наличии иных патологий требует контроля врача;
- врожденный порок сердца;
- аортальный стеноз – суженный клапан аорты;
- изменение или отсутствие межкамерных стенок.
В случае если УЗИ показало одну из вышеуказанных патологий, врач назначает лечение, которое может исправить ситуацию еще во время внутриутробного развития ребенка.
Вовремя проведенная диагностика помогает узнать о наличии проблем с сердцем плода еще на ранних сроках, избежать осложнений и даже спасти жизнь ребенку.
Особенности внутриутробного развития сердца ребенка
Когда беременность развивается нормально, сердцебиение плода также будет держаться в норме. В рамках оценки показателя работы сердца осуществляется также контроль его частоты и характера, поскольку это является отражением общего состояния плода.
Сердце, как жизненно важный орган, начинает развиваться уже с 4-й недели беременности. Именно в это время образуется его зачаток, который имеет форму трубки.

Приблизительно с 5-ти недель зачаток сердца плода начинает совершать пульсирующие сокращения, и через некоторое время, на сроке 9 недель, сердце становится полноценным, четырехкамерным органом. Оно будет отличаться от сердца взрослого человека лишь тем, что имеет такие анатомические особенности, как овальное окно и открытый артериальный проток. Такое его состояние вполне физиологично и соответствует внутриутробному развитию – оно способствуют поступлению кислорода ко всем органам плода, так как он еще не может самостоятельно дышать, получая от матери кислород.
Открытое овальное окно представляет собой отверстие между предсердиями. Оно должно закрыться (образуется перегородка между предсердиями) через определенное время после рождения ребенка. Открытый артериальный проток или боталлов проток – это открытый сосуд, который соединяет легочную артерию и аорту. После того, как ребенок родится, он самостоятельно закрывается. Все эти особенности развития сердца свидетельствуют о том, что этот процесс весьма сложный.
Когда можно услышать сердце эмбриона?
Вопрос, когда появляется сердцебиение у плода, актуален для каждой будущей мамочки, как и такой важный момент, как шевеление плода при беременности, норма которого у каждой женщины может быть разной. Сердцебиение тоже может впервые прослушиваться на разных сроках.
Женщинам, которых интересует, на каком сроке появляется сердцебиение, следует понимать, что сердечко плода не начинает биться в один момент. Когда начинается закладка этого органа, то часть ткани, которая впоследствии разовьется в желудочки сердца, совершает сократительные движения. Конечно, период, когда слышно сердцебиение плода на УЗИ, наступает позже.
Гинеколог расскажет о том, на какой неделе слышно этот звук: его иногда можно услышать уже на самых ранних сроках. При каком ХГЧ слышно и на каком сроке «видно» на УЗИ сердцебиение, зависит и от мощности аппарата, которым проводят исследование. Используя обычный абдоминальный датчик УЗИ, доктор может услышать удары сердца уже на сроке 5 недель. А с помощью вагинального датчика удары можно слышать уже в 3-4 недели, то есть сразу после того, когда начинает биться сердце у плода.
Частота сердечных сокращений зависит от того, на какой неделе бьется сердце. На разных сроках беременности она разная.
- Когда срок 6 недель – 8 недель, ЧСС плода равна 110-130 ударов в минуту.
- В период с 8 до 11 недель – ЧСС может увеличиваться до 190 ударов.
- Уже с 11 недель частота равна 140-160 ударов.
В таблице ниже указана частота сердечных сокращений на разных сроках вынашивания плода. По ней очень просто понять, сколько ударов в минуту должно биться сердце малыша в разные периоды беременности.
Таблица сердцебиения плода по неделям:
| Срок | Количество ударов в минуту |
| 4-6 нед. | 80-85 |
| 6 нед. | 100-130 |
| 7 нед. | 130-150 |
| 8 нед. | 150-170 |
| 9 нед. | 170-190 |
| 10 нед. | 170-190 |
| 11 нед. | 140-160 |
| 12-40 нед. | 140-160 |
Те, кого интересует таблица ЧСС плода по неделям по полу ребенка, должны знать, что и у девочек, и у мальчиков сердцебиение одинаковое.
Доктор оценивает не только сердцебиение плода по неделям, но и дополнительные факторы, такие как фаза активности ребенка, заболевания матери и плода, время, когда определяется частота, и др.
Если нарушается норма сердцебиения плода по неделям, это может быть связано с разными причинами.
Причины нарушение сердечного ритма плода
Причины могут быть самыми разными. Если ЧСС менее 80 уд/мин, на первых неделях это может говорить о том, что беременность может прерваться. Если срок менее 4 недель, то ЧСС может быть меньше 120 уд/мин, это не будет патологией. С 12-й недели до последнего дня гестации ЧСС меньше 120 уд/мин может говорить о сдавлении пуповины или нехватке воздуха (хронической) у плода. Такая же ЧСС при родах говорит о том, что ребенок находится в состоянии острой гипоксии, или что пуповина сдавлена мышцами матери во время схватки.
Частота биения сердца плода от 170 ударов в минуту в редких случаях может говорить о нарушении функции плаценты, но в основном это вариант нормы. На 12-й неделе и позже повышенная частота сердцебиения плода говорит об хронической гипоксии, или может возникать в ответ на стрессы будущей мамы. Причины повышенной ЧСС при родах аналогичные описанным выше.
Если тоны прослушиваются глухо, врач прикладывает усилия для прослушки ЧСС плода, это может говорить о таком:
- у ребенка есть пороки сердечно-сосудистой системы
- у матери ожирение (значительный лишний вес)
- датчик УЗИ устаревший
- срок беременности слишком ранний
Глухие тоны, начиная с 12-й недели гестации и до последнего дня вынашивания могут иметь такую причину:
- пороки сердечно-сосудистой системы у малыша
- плод располагается так, что его сердце сложно прослушать
- маловодие или многоводие
- переднее предлежание плаценты
- фетоплацентарная недостаточность
- ожирение у будущей мамы
Если врач не может выслушать тоны сердца плода, не пугайтесь раньше времени. Опять таки, причина может быть в старом УЗИ-датчике. Но это может говорить и о более серьезных проблемах, включая начинающийся аборт или замершую беременность (плод перестает развиваться и погибает в животе матери). Отсутствие ЧСС плода, начиная с 12-й недели говорит о том, что произошла антенатальная гибель плода, или врач использует старый датчик, или неправильно выслушивает тоны сердца. При родах причины аналогичные двум, названным последними.
Частота сердца по УЗИ
Сердцебиение эмбриона в 8-9 недель в норме составляет 110-130 уд/мин, на сроке 9-10 недель значение параметра увеличивается до 190 уд/мин. Такие изменения связаны с активным формированием нервной системы.
Если сердцебиение у эмбриона не появляется при длине его тела более 8 мм, то врач может заподозрить замершую беременность. Для подтверждения патологического состояния УЗИ назначается повторно через неделю после первой процедуры. Вот зачем беременным женщинам рекомендуется вставать на учет к гинекологу как можно раньше.
Во втором триместре на УЗИ видно расположение органа. На этом сроке прослушивается сердцебиение от 140 до 160 ударов в минуту. Значение этого параметра на третьем триместре и в период перед родами зависит от нескольких факторов:
- внутриутробной активности ребенка;
- общего самочувствия матери;
- внешних факторов.
При недостатке кислорода показатель ЧСС вначале увеличивается до 160-170 ударов в минуту, а затем снижается до 120.
Выявить пороки сердца позволяет специальное обследование – четырехкамерный срез. Процедура представляет собой разновидность ультразвуковой диагностики, при которой видны все 4 отдела органа – желудочки и предсердия. При таком способе УЗИ с точностью до 75% диагностируется порок сердца у плода.
 Сердцебиение (шкала)
Сердцебиение (шкала)
Плановые УЗИ
После первого УЗИ, при котором устанавливается сам факт беременности, назначаются повторные УЗИ, которые согласуются со сроками развития плода.
- 10 – 11 неделя – на этом сроке исследуется образование сердца у плода. Также проводится обследование для раннего выявления возможных аномалий плода.
- 19 – 21 неделя – в это время назначается третье плановое УЗИ. Теперь оценивается развитие органов и систем ребёнка, наличие/отсутствие патологий плода, которые нельзя было определить на более ранних сроках.
- 32 – 34 неделя – третье плановое УЗИ во время беременности. Это последнее исследование перед родами. Исследуется плод на возможность задержек в развитии, патологий. Определяется количество околоплодной воды, предлежание плаценты, правильность расположения плода.
Сроки проведения УЗИ плода
На каких сроках (триместрах) беременности делают УЗИ — один из основных вопросов, интересующих будущих родителей.
Согласно приказу Министерства здравоохранения Российской Федерации №457 от 28 декабря 2000 года, в обязательное обследование беременных женщин наряду с проведением биохимического скрининга (анализ крови на содержание специфических белков) входит УЗИ, которое проводится на сроке 11-13 недель, а также 2 морфологических УЗИ во втором и третьем триместрах. Всего за период беременности проводится трехкратное скрининговое УЗ-обследование.
Плановые УЗИ плода по неделям беременности делают в следующие сроки:
- скрининг 1 триместра — в 11-13 недель;
- скрининг 2 триместра — в 20-24 недель;
- скрининг 3 триместра — в 32-34 недели.
Дополнительные (внеплановые) УЗ-исследования могут проводиться по рекомендации врача на любом сроке беременности. Это не должно пугать пациентку, поскольку УЗИ не оказывает вредной нагрузки на организм. Повторные процедуры могут назначаться для уточнения диагноза либо, при обнаружении той или иной патологии беременности, для принятия необходимых мер по улучшению состояния здоровья женщины и плода.
Первое УЗИ плода помогает установить точный срок беременности, получить данные о размере и количестве эмбрионов, услышать сердцебиение плода, оценить степень его развития, обнаружить возможные отклонения.
Частота сердечных сокращений, формирование носовой кости, толщина воротниковой области и копчико-теменной размер (КТР) — крайне важные параметры, по которым судят о формировании плода. Существенные отклонения от норм вкупе с соответствующими результатами лабораторных анализов будут указывать на наличие патологии беременности.
Важно! Расшифровкой скрининга должен заниматься профессионал. Только так вы можете быть уверены, что никакая патология беременности не осталась незамеченной
Попытки самостоятельно оценить результаты УЗИ не дадут объективной картины происходящего и лишь добавят тревог в и без того эмоционально сложный для будущих родителей период.
На втором УЗИ при беременности врач-гинеколог проверяет, соответствуют ли размеры плода текущему этапу беременности. Оцениваются длина конечностей ребенка, размеры его головы, внутренних органов, объемы груди и живота и т.д
Не менее важно в этот период проследить, нормально ли развиваются внутренние органы, позвоночник, сердечно-сосудистая система
Также во время УЗИ-скрининга 2 триместра оценивается состояние стенок и шейки матки, придатков, расположение, толщина и структура плаценты, число сосудов в пуповине.
1
УЗИ плода
2
УЗИ плода
3
УЗИ плода
Третье УЗИ плода — ключевое. На этом этапе врач тщательно анализирует соответствие анатомического и функционального состояния плода нормам скрининга для данного периода беременности. Чрезвычайно важным является выявление поздних пороков развития.
Если результаты скрининга 3 триместра показывают некоторую задержку в развитии плода, пациентке назначается дополнительная диагностика (оценка кровотока в сосудах матки, эмбриона и пуповины). Также доктор анализирует состояния системы «матка-плацента-плод»
Пристальное внимание при этом уделяется плаценте — зоне ее прикрепления, степени зрелости и толщине
Определение пола ребенка при третьем плановом скрининге по точности достигает 90%.
Более подробную информацию о пренатальных скринингах вы можете прочитать здесь.
Внеплановые УЗИ при беременности проводятся, если:
- пациентка испытывает боли внизу живота;
- перенесла инфекционное заболевание;
- не ощущает шевеления плода после 20-й недели;
- имеет кровянистые и иные выделения;
- началась преждевременная родовая деятельность;
- появились схватки на сроке 36-40 недель;
- имеются другие осложнения беременности.
Методы выслушивания сердцебиения плода
С помощью УЗИ можно не только услышать сердце ребенка, но и посмотреть, в каком состоянии находится плацента, какие размеры имеет плод и т. д
Особое внимание на ЧСС плода гинеколог-акушер обращает, если у беременной есть пороки развития, или дети, рожденные ею в прошлом, имели пороки развития сердца и сосудов
Аускультация
Для реализации этого метода нужен акушерский стетоскоп. Актуален только с 18-й или даже 20-й недели гестации. Но этот метод не всегда просто реализуем. В этих случаях аускультацию провести сложно (а иногда и невозможно):
- маловодие
- многоводие
- расположение плаценты по передней стенке матки
- ожирение матери
Кардиотокография (КТГ)
Метод помогает выявить гипоксию и провести нужно лечение. Во время измерения ЧСС этим методом биения сердца записываются на специальную пленку
Также определяется активность матки, что очень важно при родовом процессе. Процедура занимает в основном около часа, иногда чуть меньше
Такая длительность объясняется тем, что малыш какой-то период может спать, а потом просыпается. Это влияет на ЧСС и показатели, которые фиксируются при КТГ.
Иногда врач выносит решение, что датчики на животе женщины должны оставаться сутки. Первый раз кардиотокография проводится после 32-й недели гестации. Более раннее проведение нецелесообразно. За 9 месяцев нужно 2 раза пройти КТГ. Для плода и самой мамы процедура абсолютно безопасна. То, что будет зафиксировано на ленте, обычный человек не поймет. Расшифровывать должен доктор, учитывая данные анализов и ультразвуковой диагностики.
Нормы КТГ:
- ЧСС 120-160 уд в мин
- биение сердца плода не становится реже, или такое фиксируют очень редко
- при шевелении плода ЧСС увеличивается
Эти три фактора важны для определения индекса ПСП, который должен быть менее 1.
КТГ может показывать отклонения от нормы при:
- нехватке кислорода ребенка
- прижатии пуповины к головке плода или костям (но тогда будут зафиксированы изменения на короткий период времени)
- неправильно прикрепленных к животу матери датчиках
Эхокардиография
Это еще один метод выслушивания сердцебиений ребенка. Актуален метод для 18-й – 28-й недели гестации, если врач подозревает, что сердце ребенка формируется не совсем правильно. Эхокардиография показывает строение сердца и кровотока.
Что такое Гипоксия плода —
Гипоксия плода – состояние плода, которое возникает по причине нехватки кислорода, который поступает через плаценту матери. Согласно статистики, гипоксия в странах СНГ встречается в 10,5 случаев из 100 родов.
В утробе матери, как известно, ребенок не может получать кислород из воздуха самостоятельно. Как и другое питание, воздух он получает через плаценту. На детском месте (где плацента крепится к плоду) сосуды матки и плаценты соединяются. Через них и поступают питательные вещества из крови матери непосредственно в организм ее будущего ребенка. Если у матери нехватка любых элементов (в рассматриваемом случае – кислорода), ребенок также будет ощущать их дефицит.
Небольшая гипоксия может никак не отразиться на состоянии малыша. А вот при тяжелой и средней тяжести гипоксии плода могут быть некрозы и ишемии в любых органах ребенка, последствия могут быть самыми страшными, есть вероятность летального исхода.
В разные сроки беременности кислородная недостаточность имеет разные последствия для плода. Если она возникла в первые месяцы беременности, развитие ребенка в утробе происходит более медленными темпами, развиваются аномалии развития. Есть высокий шанс, что ребенок уже не станет «нормальным», не сможет вести нормальный образ жизни. Если гипоксия плода случилась на более поздних сроках, то происходят поражения ЦНС, задержка развития ребенка, значительно снижаются адаптационные (приспособленческие) возможности новорожденного.
Гипоксию плода врачи не рассматривают как отдельную болезнь. Это нарушение, которое может говорить о патологических процессах и состояниях в организме матери, в плоде или же в плаценте.
Гипоксию в зависимости от длительности течения делят на 2 формы:
- острая
- хроническая
Острая развивается внезапно, а хроническая – на протяжении определенного отрезка времени. Острую гипоксию плода фиксируют в основном в процессе родов, в очень редких случаях она бывает при беременности. А хроническая может развиваться несколько месяцев, пока длится беременность. Статистика гласит, что только в 4% случаев на свет появляются здоровые дети, если у них было состояние гипоксии. Крайней формой рассматриваемого отклонения является асфиксия – удушье.