Крупозное воспаление лёгких
Содержание:
- Цены на лечение абсцедирующей пневмонии
- Возможности оплаты услуг
- Причины неврита лицевого нерва
- Рак лёгкого и инородное тело в бронхах
- Общие сведения
- Лечение
- Лечение Крупозной пневмонии у детей:
- К каким докторам следует обращаться если у Вас Крупозная пневмония у детей:
- Online-консультации врачей
- (Памятка для населения)
- А воспаление ли?
- Симптомы неврита лицевого нерва
- В клиниках «Президент-Мед» вы можете
- Симптомы пневмонии
- Лечение Крупозной пневмонии у детей:
- Симптомы и признаки воспаления легких
- Ведение пациентов с ВП в условиях стационара
Цены на лечение абсцедирующей пневмонии
- степень запущенности патологии;
- длительность терапии;
- применение хирургических вмешательств и пр.
С нами дешевле
- Выгодные программы годового прикрепления, ведения беременности, диспансеризации и «check-up» со скидкам от цен прайс-листа до 25%
- Скидки инвалидам, ветеранам, пенсионерам 10%
- Скидка по депозитной программе до 25%
- Скидки по акциям и сезонным предложениям до 50%
Возможности оплаты услуг
Наличная оплата
Безналичный перевод
Оплата картой
Оплата в кредит
Светлана
Выражаю благодарность Роману Евгеньевичу Бачурину. Доктор провел УЗИ брюшной полости на высшем уровне, проконсультировал по всем беспокоившим меня вопросам, показал на мониторе проблемные области и порекомендовал дальнейшие действия. Осталась очень довольна и отношением врача, и его работой. При необходимости буду вновь к нему обращаться.[]
МедцентрЦентр на Коломенской
ДокторБачурин Роман Евгеньевич
Причины неврита лицевого нерва
Лицевой нерв занимает очень узкий костный канал, так что при нарушении кровоснабжения или воспалительных процессах он легко может защемиться, что и станет причиной неврита. Из-за этого к невриту более предрасположены люди с узким костным каналом.
Неврит лицевого нерва может быть первичным и вторичным.
- Первичный неврит лицевого нерва возникает из-за переохлаждения или простуды;
- Вторичный неврит лицевого нерва – это следствие других заболеваний.
Вторичный неврит может быть спровоцирован:
- Свинкой;
- Герпетической инфекцией;
- Отитом;
- Синдромом Мелькерсона-Розенталя;
- Геморрагическим или ишемическим инсультом;
- Опухолью или нейроинфекцией.
Также нерв может оказаться поврежден в результате травмы лица.
Рак лёгкого и инородное тело в бронхах
Во многих случаях аспирация инородного тела в бронх проходит для взрослых незаметно. В таких ситуациях больные могут долго и безуспешно лечиться по поводу рака бронхов или лёгких. После попадания инородного тела, в большинстве случаев возникает судорожный кашель, который может пройти. Фруктовые косточки, семечки, кусочки пластмасс при нахождении в бронхах покрываются грануляцией, которая вызывает хронический воспалительный процесс. Вялотекущее воспаление в данном случае сопровождается периодическим подъёмом температуры, кашлем, сопровождающимся выделением слизистой или слизисто-гнойной мокротой, небольшой одышкой и болью в груди без чёткой локализации.
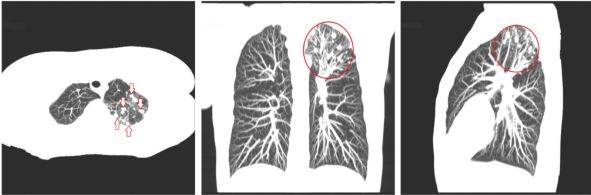
На рентгенограмме довольно чётко определяется металлическое инородное тело. В противном случае можно лишь различить неясное затемнение поражённого бронха и участок воспаления вокруг него. Поможет дифференцировать инородное тело от рака компьютерная томография, особенно если обтурирован крупный сегмент бронха. В таком случае ставится диагноз обструктивного пневмонита и рассматриваются тактики извлечения инородного тела с минимизацией ущерба для слизистой оболочки бронха.
Можно легко спутать с центральным раком лёгкого эндогенный бронхолит, который представляет собой кальцинированную часть лимфатического узла, попавшего в просвет бронха в результате бронхожелезистой перфорации. При наличии бронхолита пациенты предъявляют примерно такие же жалобы, как и при центральном раке. Дифференцировать данные состояния поможет томография, выполненная в двух проекциях.
Диагностическую ценность имеет и проведение бронхоскопии. Если бронхолит крупный, находится в просвете бронхов или частично расположен в стенке, то можно визуализировать и удалить эндогенное инородное тело. Однако если бронхолит образовался много лет назад, и полностью скрыт грануляционой тканью, то его удаление возможно только при разрушении плотной фиброзной оболочки, покрывающей его. Это чревато сильным кровотечением, так как при хирургических манипуляциях есть вероятность повредить относительно крупные бронхиальные сосуды, проходящие прямо в соединительнотканной оболочке.
При случайном обнаружении затемнения и сомнениях в выборе диагноза между центральным раком и бронхолитом имеет смысл провести бронхоскопию с биопсией. Если онкологический диагноз не подтвердился, то при отсутствии жалоб со стороны пациента можно оставить бронхолит и по необходимости проводить противовоспалительную терапию.

Общие сведения
Вирусная пневмония является осложнением ОРВИ — острых респираторных вирусных инфекций, к которым относятся в том числе простуда, COVID-19 и грипп. При этом заболевании вирус поражает легкие, начинается их воспаление, появляется кашель, а дыхание становится затрудненным. Болезнь чаще протекает в легкой форме. Она становится опасной, если ее течение тяжелое, затяжное.
Чаще пневмония является бактериальной (вызванной бактериями). Вирусы становятся причиной воспаления легких примерно в трети наблюдений. Даже если пневмония была вызвана вирусом, возможно присоединение бактериальной инфекции в результате осложнения. Разница между вирусной и бактериальной формой заболевания — в подходах к лечению. Если причина воспаления легких — бактерии, для лечения понадобится антибактериальная терапия. При вирусной пневмонии антибиотики бесполезны. Их назначают только в случаях, если вирусная пневмония переходит в бактериальную.
Лечение
Принципиально важно определить тактику ведения пациента — должен ли он быть госпитализирован или возможно проведение лечения в амбулаторных условиях. Для этих целей можно использовать шкалу CURB-65/CRB-65, предполагающую оценку ряда показателей (наличие — 1 балл, отсутствие — 0):. C — нарушение сознания
C — нарушение сознания
U — азот мочевины крови более 7 ммоль/л (не учитывается в CRB-65)
R — ЧДД ≥ 30 в мин.
B — систолическое АД < 90 мм рт ст или диастолическое АД < 60 мм рт. ст.
65 — возраст 65 лет и старше
Расшифровка:
0 баллов — пациент относится к I группе (летальность 1,2 %) и ведется амбулаторно.
1–2 балла соответствуют группе II (летальность 8,15 %), пациенты этой группы подлежат госпитализации с наблюдением и динамической оценкой состояния.
3 балла и выше — пациенты подлежат неотложной госпитализации, летальность в этой группе может достигать 31 %.
Лечение Крупозной пневмонии у детей:
Для лечения крупозной пневмонии у детей применяют комплексное лечение сульфаниламидами и одним из антибиотиков. Эффективен тетрациклин – дозу постепенно снижают, ориентируясь на улучшения состояния больного
Обращают внимание не только на утихание основных симптомов заболевания, но и на восстановление нарушенных функций нервной системы в случаях, протекающих со значительным токсикозом
Если сравнивать лечение рассматриваемого заболевания у детей антибиотиками и сульфаниламидами, то стоит отметить, что при лечении антибиотиками тяжелых форм крупозной пневмонии быстрее исчезает токсикоз, меньше нарушаются функции сердечнососудистой системы, скорее восстанавливаются нарушенные виды обмена, чем при лечении сульфаниламидами.
Вероятно применение кислородной терапии. При сильных болях в местах локализации поражения применяется УВЧ терапия, иногда горчичники и кварцевое облучение. При разрешении процесса показана диатермия.
К каким докторам следует обращаться если у Вас Крупозная пневмония у детей:
Педиатр
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Крупозной пневмонии у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Online-консультации врачей
| Консультация гастроэнтеролога |
| Консультация анестезиолога |
| Консультация специалиста банка пуповинной крови |
| Консультация нарколога |
| Консультация психиатра |
| Консультация семейного доктора |
| Консультация гомеопата |
| Консультация психоневролога |
| Консультация инфекциониста |
| Консультация уролога |
| Консультация педиатра-аллерголога |
| Консультация невролога |
| Консультация психолога |
| Консультация сексолога |
| Консультация маммолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
(Памятка для населения)
Пневмония – это острое инфекционное заболевание, возникающее самостоятельно или являющееся осложнением других заболеваний. Оно характеризуется воспалительным процессом в легких.
В лихорадочном периоде имеет место интоксикация («отравление») организма продуктами жизнедеятельности микроорганизмов (вирусов, бактерий), вызвавших болезнь; повышается нагрузка на сердечно-сосудистую систему, снижается функциональная деятельность органов пищеварения.
В этот период питание должно способствовать быстрейшему разрешению воспалительного процесса, снижению интоксикации, повышению защитных сил организма, щадящему режиму работы органов сердечно-сосудистой и пищеварительной систем. Показано достаточное количество витаминов, особенно витамина С, и жидкости до 1400-1700 мл. в сутки (при отсутствии сердечной недостаточности). Общую калорийность рациона в начале заболевания следует снизить до 1500 ккал. за счет ограничения углеводов до 200-250 граммов, белков до 50-60 граммов, жиров до 30-40 граммов, соли до 6 граммов в сутки
Очень важно, чтобы прием пищи был дробным: маленькими порциями 6-7 раз в сутки
Рекомендуются следующие продукты и блюда из них: приготовленные на пару нежирное мясо, печень, цыпленок, кролик; нежирная рыба в отварном виде; яйца всмятку или паровой омлет; свежий протертый творог, кефир, простокваша; молоко или сливки для приготовления блюд; сметана в блюда; сливочное и растительное масло, добавляемое в блюда; каши из манной крупы, протертые из риса, геркулеса, гречневой крупы; картофель в любом виде, кроме жареного; пюре из моркови, свеклы, цветной капусты; тушеные кабачки, тыква, свежие огурцы, помидоры; протертые крупяные и фруктовые супы, супы-пюре из овощей, свежие мягкие ягоды и фрукты в сыром виде, печеные яблоки, сухофрукты: чернослив, курага; некрепкий чай, настой шиповника, кисели, компоты, соки, хлеб без соли.
Исключаются из рациона: жирная, соленая, жареная пища, сыр, макаронные изделия, соленые и квашеные овощи, грибы, бобовые, мясные и куриные бульоны, пряности, томат в виде соуса, плоды с грубой клетчаткой, виноград, изюм, сладости (кроме сахара в чай, напитки), кофе, какао, виноградный сок.
В период выздоровления следует значительно повысить калорийность суточного рациона до 2500-3000 ккалорий, в основном за счет увеличения содержания белков до 130-150 граммов, жиров до 80-90 граммов, в меньшей степени углеводов – до 300-350 граммов.
Обогащение рациона белком способствует восполнению его потерь из-за распада в лихорадочный период болезни, стимуляции восстановительных процессов, препятствует изменениям состава формулы крови, связанным с употреблением антибактериальных препаратов.
Показано также употребление продуктов, стимулирующих желудочную секрецию (мясные и рыбные бульоны, хлебный квас, соусы, пряности, приправы, кофе, какао, фруктовые и овощные соки). По мере выздоровления объем порции увеличивается, а количество приемов пищи уменьшается до 4-5 раз в сутки.
Следует помнить, что наравне с лечебными мероприятиями, питание больного пневмонией имеет большое значение в процессе его выздоровления и укрепления иммунитета.
А воспаление ли?
— Диагноз «воспаление лёгких» или «пневмония» ставят многим заболевшим новым коронавирусом. Что означает это воспаление?
— Воспаление лёгких или пневмония – это воспаление лёгочной ткани бактериального характера, в которое вовлекаются преимущественно альвеолы (пузырьковидные образования в лёгких, которые оплетены сетью капилляров и участвуют в акте дыхания. — Прим. «ОГ»). Пневмония бывает внебольничная и больничная, которая развивается у человека в стенах медицинского учреждения, куда он попал с каким-то другим заболеванием. Чаще всего любое воспаление лёгких возникает по причине пневмококковой инфекции. Но пневмонией обычно болеют в холодное время года, что связано с переохлаждением организма. У нас же в России и Свердловской области новый коронавирус особенно бушевал летом, и вдруг такое большое количество воспалений лёгких. Какая же это пневмония?! Лёгкие при COVID-19 поражаются вирусом SARS-CoV-2, а не бактериями. Поэтому термины «пневмония» и «воспаление лёгких» в отношении больных коронавирусом некорректны.
— То есть поражение лёгких при COVID-19 и обычная пневмония не имеют ничего общего?
— Это не идентичные понятия. То, что мы сейчас наблюдаем у больных коронавирусом, — не пневмония, а повышенная реакция лёгочной ткани на воздействие вируса. Правильно ставить диагноз «новая коронавирусная инфекция с или без поражения лёгочной ткани». А дальше к этому диагнозу могут добавиться осложнения, например дыхательная недостаточность. Само поражение лёгких — не осложнение COVID-19, а его проявление. По сути альвеолы и бронхи тоже поражаются при коронавирусе, но не настолько интенсивно, как при бактериальной пневмонии. Получается совсем другая картина. Обычную пневмонию легко определить при рентгенологическом исследовании, а при коронавирусе нужно делать именно компьютерную томографию, иначе изменения лёгочной ткани будет не видно. Очевидна и разница в лечении. Слово «пневмония» гипнотизирует врачей, и они сразу назначают антибиотики, а при вирусной инфекции антибиотики совершенно бесполезны.
— Почему у одних коронавирус поражает лёгкие, а у других — нет?
— На этот вопрос нет точного ответа. Чаще всего коронавирусная инфекция протекает бессимптомно или легко. Среднее течение по статистике встречается у одной пятой от общего числа всех заболевших, а тяжёлое ещё меньше. Но я наблюдал разных больных COVID-19 и знаю, что поражение лёгких может быть при любой степени тяжести заболевания и в любом возрасте. Есть случаи, когда вирус поражает лёгочную ткань у молодых, а у пациентов старше 65 лет — нет. Факторы риска на это, несомненно, влияют: хронические заболевания лёгких, сахарный диабет, ожирение, курение. Статистика говорит о том, что чем больший букет сопутствующих заболеваний и вредных привычек у человека, тем больше вероятность тяжёлого протекания коронавируса у него. Я не встречал пациентов с ожирением или сахарным диабетом, у которых бы COVID-19 протекал легко. При этом человек 70 лет без сопутствующих заболеваний и вредных привычек может перенести коронавирус без осложнений.
В тему
Как распознать одышку в домашних условиях?
Попросите находящегося рядом с вами человека посчитать ваши дыхательные движения за минуту. Одно дыхательное движение – вдох и выдох. Если вы совершаете 14–17 дыхательных движений – вы здоровы. Если больше 20-22, то это похоже на одышку, и требуется консультация врача.
Симптомы неврита лицевого нерва
Чаще всего неврит лицевого нерва прогрессирует постепенно. Сначала возникает боль позади одного уха, а через пару дней становится отчетливо заметна асимметрия лица. Со стороны пораженного нерва опускается уголок рта, исчезает носогубная складка, и все лицо перекашивается на здоровую сторону. Зачастую пациент не может закрыть один глаз – при попытке глаз просто поворачивается вверх.
Ослабление мышц проявляется тем, что пациент не может оскалиться, улыбнуться, приподнять бровь, вытянуть губы трубочкой и вообще совершать любые мимические движения.
Также на больной половине у пациента наблюдается «заячий глаз», или лагофтальм – белая склера между радужкой и нижним веком. Возможно слезотечение или наоборот, сухость глаза. Изредка возникает симптом «крокодиловых слез» — из-за постоянной сухости глаз слезотечение открывается при приеме пищи.
Передняя часть языка, за которую тоже отвечает лицевой нерв, становится абсолютно нечувствительной к вкусовым ощущениям, либо ощущения становятся сильно притупленными. Возможно обильное слюноотделение. Иногда на фоне неврита развивается гиперакузия – повышенная слуховая чувствительность, то есть ухо с больной стороны может воспринимать обычные звуки более громкими.
Вообще клиническая картина неврита лицевого нерва может несколько различаться в зависимости от того, какое именно места нерва поражено:
- Если патология затронула только ядро, то из всех симптомов наблюдается лишь слабость лицевых мышц;
- Если процесс локализуется в мосту головного мозга, то в него вовлекается и отводящий нерв, из-за чего парез лица сочетается со сходящимся косоглазием;
- Если нерв поражается в области выхода из ствола головного мозга, то возможно также поражение слухового нерва, что и провоцирует нарушения слуха. Также слух может быть нарушен при невриноме в районе внутреннего слухового входа;
- Если патология локализуется в костном канале в пирамиде височной кости, то кроме мимического паралича наблюдается гиперакузия, нарушения слюноотделения и вкуса, сухость глаз;
- Если поражается место от отхождения стремянного нерва до отхождения каменистого нерва, то наблюдается не сухость глаз, а напротив, слезотечение.
Также несколько различаются симптомы заболевания в зависимости от того, какая причина спровоцировала неврит лицевого нерва;
- Если неврит вызван свинкой, то наблюдается повышение температуры, головная боль, слабость, ломота в конечностях, а также увеличение слюнных желез;
- При хроническом отите наблюдаются также стреляющие боли в ухе;
- При синдроме Мелькесона-Розенталя, который является наследственной патологией, неврит обычно сочетается с плотным отеком языка и складчатым языком.
В двух процентах случаев неврит лицевого нерва поражает оба лицевых нерва сразу, то есть мимические мышцы парализуются сразу на всем лице.
В клиниках «Президент-Мед» вы можете
- пройти обследование и лечение по более чем 30 медицинским специализациям, реабилитацию после инсультов, операций, травм,
- сдать различные виды анализов (более 5000 видов анализов и лабораторных исследований),
- пройти функциональную диагностику (УЗИ, эндоскопия: гастроскопия), ЭКГ, установка и расшифровка СМАД и Холтер-ЭКГ и другие,
- пройти медицинскую комиссию за один день, пройти профосмотр (как для организаций, так и для частных лиц), пройти профосмотр (как для организаций, так и для частных лиц),
- получить всевозможные справки – справки в ГИБДД и для допуска к занятиям спортом, для приобретения оружия, в санаторий,
- при наличии показаний – оформить лист временной нетрудоспособности,
- оформить и получить другие виды медицинской документации,
- сделать любые инъекции,
- воспользоваться услугами хирургии одного дня или дневного стационара.
Симптомы пневмонии
В зависимости от типа возбудителя, общего состояния здоровья человека, а также наличия хронических заболеваний и/или иммунодефицита, воспаление легких может протекать по-разному.
Наиболее распространенные признаки типичной пневмонии:
- резкое повышение температуры тела до 38–40 градусов;
- сильный кашель чаще с обильным выделением гнойной мокроты, реже — сухой и непродуктивный;
- боль в груди, одышка;
- общая слабость, быстрая утомляемость.
Для атипичной пневмонии характерны: сухой, непродуктивный кашель, головная боль, быстрая утомляемость, сопутствующие симптомы простудных заболеваний (ринит, синусит, воспаление в горле).
Вирусная пневмония в начале своего течения маскируется под респираторное заболевание — наблюдается небольшое повышение температуры тела, признаки простуды. Кашель, одышка и плевральные боли могут появиться на второй–третий день заболевания.
Лечение Крупозной пневмонии у детей:
Для лечения крупозной пневмонии у детей применяют комплексное лечение сульфаниламидами и одним из антибиотиков. Эффективен тетрациклин – дозу постепенно снижают, ориентируясь на улучшения состояния больного
Обращают внимание не только на утихание основных симптомов заболевания, но и на восстановление нарушенных функций нервной системы в случаях, протекающих со значительным токсикозом
Если сравнивать лечение рассматриваемого заболевания у детей антибиотиками и сульфаниламидами, то стоит отметить, что при лечении антибиотиками тяжелых форм крупозной пневмонии быстрее исчезает токсикоз, меньше нарушаются функции сердечнососудистой системы, скорее восстанавливаются нарушенные виды обмена, чем при лечении сульфаниламидами.
Вероятно применение кислородной терапии. При сильных болях в местах локализации поражения применяется УВЧ терапия, иногда горчичники и кварцевое облучение. При разрешении процесса показана диатермия.
Симптомы и признаки воспаления легких
Симптомы пневмонии у взрослых нарастают постепенно, поэтому ранняя диагностика бывает очень редко. Рассматриваемое острое инфекционное заболевание всегда начинается с внезапного повышения температуры и озноба. При этом ярко выражены симптомы общей интоксикации организма:
- слабость во всем теле;
- снижение (в некоторых случаях – потеря) работоспособности;
- снижение аппетита, вплоть до полного отказа от пищи;
- повышенное потоотделение – чаще всего этот симптом проявляется в ночное время;
- болевой синдром в мышцах и суставах – «крутит, ломает»;
- головная боль неинтенсивного, но постоянного характера
Затем начинаются легочные проявления заболевания
- сильный кашель – первые несколько дней он имеет сухой характер, а затем становится влажным;
- одышка – в начале заболевания имеется только при физических усилиях (например, после пешей прогулки или подъема по лестнице), затем отмечается и в полном покое;
- боль в области груди – симптом не обязательно проявляется при каждом случае пневмонии, он больше характерен для заболевания, когда воспаление происходит и в плевре.
Кроме вышеописанных симптомов, в некоторых случаях могут быть и другие симптомы воспаления легких:
- расстройства желудочно-кишечного тракта (понос, тошнота и рвота, кишечная колика) – присущи только пневмонии, возбудителем которой является кишечная палочка;
- герпес на стороне поражения – характерен для пневмонии вирусной этиологии.
Методы диагностики пневмонии
Исключительно по симптомам рассматриваемое острое инфекционное заболевание диагностировать практически невозможно – они могут свидетельствовать и о других заболеваниях дыхательных путей. Врач, после осмотра и опроса больного, обычно проводит следующие диагностические мероприятия:
· лабораторное исследование крови – общий и биохимический анализы;
· анализ мокроты;
·рентгенологическое исследованиегрудной клетки – врач определяет поражено воспалительным процессом одно или оба легких и в каких конкретно частях парного органа имеются патологические изменения;
· фибробронхоскопия – исследование легких и других органов дыхательной системы с помощью специального оптического прибора. Проводится данная процедура только при диагностированной пневмонии, которая не поддается стандартному лечению;
·компьютерная томография органов грудной клетки– проводится только по решению врача;
· посев крови – позволяет выявить конкретного возбудителя
Ведение пациентов с ВП в условиях стационара
Терапию при пневмонии у госпитализированных пациентов целесообразно начинать с парентеральных антибиотиков. Через 3–4 дня при условии нормализации температуры, уменьшении интоксикации и прочей симптоматики возможен переход на пероральные формы антибиотиков до завершения курса лечения (step-down therapy). Антибактериальные препараты могут применяться как в составе комбинированной терапии, так и в качестве монотерапии. Подробнее режимы терапии ВП представлены в таблице № 2.
Таблица 2.
Режимы терапии ВП в зависимости от течения
| Группа | Наиболее частые возбудители | Рекомендуемые режимы терапии | |
| Препараты выбора | Альтернативные препараты | ||
| ВП нетяжелого течения |
S. pneumoniae H. influenzae C. pneumoniae S. aureus Enterobacteriaceae |
Бензилпенициллин в/в, в/м ± макролид (кларитромицин, азитромицин) внутрь, или Ампициллин в/в, в/м ± макролид внутрь, или Амоксициллин + клавулановая кислота в/в ± макролид внутрь, или Цефуроксим в/в, в/м ± макролид внутрь, или Цефотаксим в/в, в/м ± макролид внутрь, или Цефтриаксон в/в, в/м± макролид внутрь |
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в Азитромицин в/в |
| ВП тяжелого течения |
S. pneumoniae Legionella spp. S. aureus Enterobacteriaceae |
Амоксициллин + клавулановая кислота в/в + макролид в/в, или Цефотаксим в/в + макролид в/в, или Цефтриаксон в/в + макролид в/в |
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в + цефалоспорины III поколения в/в |
Примечание:
- При подозрении на наличие «атипичной» пневмонии показано использование макролидов.
- При наличии риска инфицирования P. aeruginosa (бронхоэктазы, прием ГКС, терапия антибиотиками широкого спектра действия более 7 дней в течение последнего месяца, истощение) препаратами выбора являются цефтазидим, цефепим, цефоперазон + сульбактам, меропенем, имипенем, пиперациллин/тазобактам, ципрофлоксацин, в монотерапии или в комбинации с аминогликозидами II–III поколения.
- При подозрении на аспирацию показаны следующие варианты терапии: цефоперазон + сульбактам, тикарциллин + клавулановая кислота, карбапенемы, пиперациллин/тазобактам.
Первоначальная оценка эффективности антибактериальной терапии должна проводиться через 24–48 часов после начала лечения. При сохранении признаков пневмонии у взрослых или детей следует пересмотреть тактику терапии.
При нетяжелой ВП курс антибактериальной терапии составляет около 7–10 дней. При тяжелой ВП неуточненной этиологии рекомендуется 10‑дневный курс антибактериальной терапии. При наличии данных о микоплазменной или хламидийной этиологии терапия должна длиться 14 дней; в случае ВП, вызванной стафилококками, грамотрицательными энтеробактериями, легионеллой, длительность терапии составляет 14–21 день.
Кроме антибиотиков в терапии ВП используют:
- Противовирусную терапию: ингибиторы нейраминидазы (озельтамивир, занамивир), активные в отношении вируса гриппа А и В. Длительность применения 5–10 дней.
- Муколитики и отхаркивающие препараты — таблетированные или ингаляционные формы.
- Глюкокортикостероиды: применяются при развившемся септическом шоке (гидрокортизон 200–300 мг/сут не более 7 дней).
- Оксигенотерапию при РаО2 < 55 мм рт. ст. или SpO2 < 88 % (при дыхании воздухом). Оптимальным является поддержание SpO2 в пределах 88–95 % или PaO2 — в пределах 55–80 мм рт. ст.
- Инфузионную терапию — для коррекции гиповолемии.
- Низкомолекулярные гепарины для профилактики тромбоэмболизма у тяжелых пациентов.
- Физиотерапию и ЛФК для уменьшения воспаления и улучшения отхождения мокроты.