Неврит зрительного нерва
Содержание:
- Лечение увеита
- Диагностика НЛН
- Наши врачи
- Эффективное лечение лицевой невропатии
- Возможные осложнения неврита лицевого нерва
- Симптомы дистрофических заболеваний сетчатки
- Разновидности
- Причины
- Лечение блефароспазма
- Симптомы
- Диагностика и лечение
- Лазерное лечение глаукомы
- Общие сведения
- Вторичная (фоновая) ретинопатия
- Причины атрофии зрительного нерва
Лечение увеита
В подавляющем большинстве случаев лечение увеита проводят в специализированном глазном отделении. В условиях стационара есть возможность динамичного ежедневного наблюдения пациента, привлечение к консультациям врачей смежных специальностей, отслеживание изменений лабораторных показателей.
|
Лечение увеита включает терапию не только глазных проявлений, но и основного заболевания, на фоне которого развилось внутриглазное воспаление. |
В терапии широко используют стероидные препараты (преднизолон, дексаметазон, дипроспан и пр.) в виде глазных капель, парабульбарных, субконъюнктивальных, внутримышечных и внутривенных инъекций, а также в таблетированной и мазевой форме. Применяют также препараты из группы нестероидных противовоспалительных средств – диклофенак, броксинак, невонак, ибупрофен. При низкой эффективности для лечения увеита применяют системные иммуносупрессоры.
При определении инфекционной природы назначают антибактериальные и протвовирусные средства, как местно, так и системно.
Для разрыва спаек – задних синехий – при лечении увеита глаза используют мидриатики. Препараты, расширяющие зрачок – атропин, циклопентолат, тропикамид – нередко чередуют с интилляцией миотиков, устраивая своеобразную «лекарственную гимнастику» для зрачка, препятствуя образования новых спаек.
Дополняют назначения антигистаминными средствами, при повышенном внутриглазном давлении – гипотензивными каплями.
Лечение увеита длительное; даже на фоне адекватной терапии среднетяжелые и тяжелые формы приводят к значительному снижению зрения и осложнениям.
Диагностика НЛН
КТ головного мозга
Стоимость: 6 000 руб.
Подробнее
При подозрении на лицевую невропатию необходимо как можно быстрее обратиться к врачу-неврологу. Схожую с НЛН симптоматику имеют и другие заболевания. Чтобы не ошибиться, невролог назначает стандартные обследования.
- Лабораторные анализы Кровь, моча, глюкоза крови, серологические реакции (антиген-антитело) при подозрении на инфекцию
- Рентгенография органов грудной клетки Выявляет туберкулез, опухолевый процесс, рубцы и уплотнения
- и головного мозга МРТ выявляет возможные патологические процессы в основании головного мозга, КТ – для исследования височной кости
- Электронейромиография Выясняет скорость проведения нервного импульса в мышцах, выявляет соединительнотканное перерождение нервного волокна
- Консультация терапевта, , энодокринолога, инфекциониста При наличии сопутствующих заболеваний
Когда диагностика закончена, никаких сомнений не остается.
Электронейромиография (ЭНМГ) — обязательно проводят как можно раньше, чтобы определить тяжесть заболевания и прогноз.
Этот метод устанавливает, какая часть нерва больше повреждена – миелиновая оболочка или центральный аксон. Повреждение миелиновой оболочки прогностически более благоприятно, потому что она в большинстве случаев восстанавливается. Аксональные повреждения намного серьезнее.
Наши врачи
Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием
Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием
Моисеева Ирина Владимировна
Специалист по лечению боли, невролог
Стаж 16 лет
Записаться на прием
Полонская Наталия Михайловна
Врач — невролог
Стаж 18 лет
Записаться на прием
Засов Евгений Юрьевич
Специалист по лечению боли, невролог
Стаж 6 лет
Записаться на прием
Смирнова Наталья Валерьевна
Специалист по лечению боли, невролог
Стаж 8 лет
Записаться на прием
Эффективное лечение лицевой невропатии
Если нет сопутствующих тяжелых заболеваний, то лечение проводится амбулаторно. Занимается лечением врач-невропатолог, который в зависимости от конкретного случая может назначить кортикостероиды, противовоспалительные, противоотечные, противовирусные и другие препараты. Цель медикаментозного лечения – максимально улучшить кровоток, нормализовать отток венозной крови и лимфы в тканях вокруг пораженного нерва.
Чтобы не высохла роговица глаза, пока веки не смыкаются, назначаются увлажняющие капли, повязка на ночь, темные очки для ношения днем.
Днем выполняют тейпинг (подтягивание) кожи и лицевых мышц лейкопластырем со здоровой стороны на больную. Это делают перед едой, речью, питьем, другими активными мимическими действиями. Начинают с нескольких минут и доводят до 2-3-х часов, чтобы облегчить пережевывание пищи, улучшить речь.
Дважды в день нужно проводить гимнастику для здоровых мимических мышц. Это смех, активное мимическое выражение эмоций (печаль, удивление), а также произнесение букв с участием мышц рта – «п», «б», «м», «в», «ф», «у», «о».
Иглорефлексотерапия
- Стоимость: 3 000 руб.
- Продолжительность: до 20 минут
Подробнее
- С 5-6 дня начинают применять физиотерапевтические методы лечения. Назначают УВЧ длительностью 10 процедур, применяют ультразвуковой фонофорез с гидрокортизоном, тренталом, прозерином, эуфиллином.
- При необходимости назначают электронейростимуляцию – достаточно эффективный метод, чтобы улучшить проводимость нервного волокна и вернуть утраченную двигательную функцию.
- Хороший эффект даёт иглоукалывание.
- При неблагоприятном течении, приводящем к развитию контрактуры, назначают препараты, которые расслабляют мышцы и снимают спазм – мидокалм, сирдалуд.
- Через неделю от начала болезни можно начинать массаж. Массируют воротниковую зону и здоровые мышцы лица, движения мягкие и щадящие.
Прогноз в целом благоприятный, статистика такова: 70% заболевших выздоравливают полностью, у 10% имеются остаточные малозаметные контрактуры, у 20% остаются парезы.
Неврологи ЦЭЛТ, а при необходимости и другие специалисты нашей клиники помогут вам даже в самом сложном случае невропатии лицевого нерва. Все застарелые заболевания будут качественно пролечены. Совместно с косметологами разработаны методики улучшения симметрии лица в случаях необратимого повреждения лицевого нерва. Все это поможет достичь приемлемого уровня здоровья.
- Невралгия тройничного нерва
- Эпилепсия
Возможные осложнения неврита лицевого нерва
В некоторых случаях, особенно если пациент вовремя не занялся лечением, неврит лицевого нерва может стать причиной контрактур мимических мышц. Это может случиться через 4-6 недель после начала заболевания, если за это время полностью не восстановились двигательные функции мимических мышц. Иногда такое происходит даже при активном лечении, если оно по каким-то причинам не дает результатов.
Контрактуры сильно стягивают больную сторону лица, вызывая мышечные сокращения и серьезный дискомфорт. Лицо больного при этом начинает выглядеть так, словно парализованы мышцы даже на здоровой стороне.
Симптомы дистрофических заболеваний сетчатки
Симптомы заболеваний могут отличаться друг от друга в зависимости от локализации патологического процесса. Перечислим общие признаки, характерные для всех форм заболевания:
- пятно перед глазами;
- ухудшение остроты зрения;
- затруднение ориентировки при неярком освещении;
- потеря или ослабление бокового (периферического) зрения;
- искажение или нечеткое видение очертаний предметов.
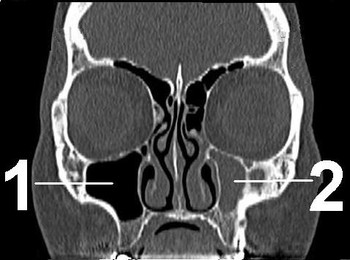
1
Дистрофические заболевания сетчатки: формы, диагностика и лечение

2
Дистрофические заболевания сетчатки: формы, диагностика и лечение
3
Дистрофические заболевания сетчатки: формы, диагностика и лечение
Периферическая дистрофия сетчатки
Периферическая дистрофия сетчатки на ранней стадии заболевания симптомов не имеет. Пациента может только беспокоить появление «мушек» перед глазами.
Даже офтальмолог не всегда способен выявить патологические процессы, поскольку осмотр глазного дна может не показать появление дистрофических изменений в периферической части. Для этого необходимо обследование глазного дна в условиях мидриаза с широким зрачком и специальная аппаратура.
Клиника «МедикСити» оснащена уникальным прибором для ранней диагностики заболеваний глаз — аппаратом Spectralis HRA+OCT. Применение методов когерентной томографии и флюоресцентной ангиографии помогает выявить начальные изменения в сетчатке и дает точную информацию обо всех структурах сетчатки и зрительного нерва.
Обычно люди, страдающие данной патологией, приходят к офтальмологу только при появлении «пелены» перед глазами. Этот симптом свидетельствует о том, что у человека началось отслоение центральных отделов сетчатки, и восстановить зрение на данном этапе достаточно сложно. Часто патология выявляется в результате стремительно растущей миопии.
Центральная дистрофия сетчатки
В группу центральной дистрофии сетчатки входят несколько заболеваний, которые отличаются характером повреждения и особенностями протекания воспалительного процесса.
Одна из самых распространенных форм — возрастная (макулярная) дегенерация сетчатки глаза. Если не поражаются периферические отделы, то эта форма не приводит к слепоте. При центральной дистрофии сетчатки появляется «раздваивание» предметов, нечеткое и искривленное изображение. Более подробно об этом заболевании (и о сухой и влажной форме) вы можете посмотреть здесь.
Другое распространенное заболевание — центральная серозная хориоретинопатия (ЦСХРП). Появляется после мельчайшего разрыва пигментного слоя сетчатки, что вызывает попадание туда жидкости. Может привести к отслойке сетчатой оболочки глаза. Человек, страдающий ЦСХРП, обладает расплывчатым зрением и видит все предметы в искаженной форме.
Разновидности
Классификация оптического неврита зависит от расположения воспалительного процесса и причин образования. Согласно второму пункту медицинские сотрудники выделили следующие группы заболевания:
- Инфекционная.
- Параинфекционная — формируется в результате вакцинации человека или перенесением им острой инфекции вирусной природы.
- Демиелинизирующая.
- Ишемическая — появляется вследствие ОНМК.
- Токсическая — главным источником образования принято считать спирт.
- Аутоиммунный неврит.
Существует другая разновидность неврита в зависимости от локализации поражения:
- Интрабульбарный — протекает в теле, изменяя диск. Наиболее распространенная форма неврита в детском возрасте.
- Ретробульбарный — характерным считается выход нерва их орбиты. В 80% случаев диагностируется при рассеянном склерозе. Деформации диска на начальной стадии незаметны во время исследований. Они возникают только на конечных этапах воспаления при прогрессировании на внутриглазничную долю.
- Нейроретинит — комбинация папиллита с расстройствами структуры волокон сетчатки. Довольно редкое явление и может появиться в результате перенесения вирусного заболевания, болезни кошачьих царапин, сифилиса и т.д.
Причины
Главной причиной развития глаукомной оптической нейропатии является разрушение или травма волокон зрительного нерва, однако патогенез ГОН недостаточно изучен для того, чтобы точно утверждать, из-за чего это происходит. Выделяют три теории возникновения глаукомной оптической нейропатии: сосудистую, метаболическую и биомеханическую:
Сосудистая. Согласно сосудистой концепции, к разрушению нервных волокон могут привести проблемы с кровообращением, оттоком жидкости в глазах и повышение внутриглазного давления (ВГД). В результате глаз испытывает недостаток притока крови, а именно кислорода, что негативно сказывается на волокнах зрительного нерва, провоцирует их деградацию. Также наблюдается ишемия зрительного нерва, ишемическая оптическая нейропатия, а большие объемы ганглионарных клеток, генерирующих нервные импульсы при передаче световых лучей, гибнут вместе с аксонами, проводящими сигналы в мозг.
- Метаболическая. По данной теории в развитии и прогрессировании ГОН большое значение имеют продукты свободно-радикального окисления и глутамат, которые ведут к ишемии нервной ткани, местному омертвению (некрозу) ганглионарных клеток сетчатки и апоптозу — самоуничтожению, программированной гибели клеток.
- Биомеханическая. В соответствии с биомеханической теорией развитие глаукомной оптической нейропатии происходит из-за сжатия — компрессии — пучков нервных волокон, которое ведет к нарушению в продукции нейротрофических факторов, отвечающих за жизнеспособность, развитие и активность нейронов и способных предотвратить их гибель.
Изменения, описанные этими тремя теориями, могут являться следствием черепно-мозговых травм или травмы оптической системы. При этом травма могла произойти, допустим, в детстве и никаким образом не проявляться и не доставлять дискомфорта, однако медленно способствовать появлению ГОН. Также причиной возникновения заболевания может быть генетика — наличие близких родственников, страдающих глаукомой.
Лечение блефароспазма
Терапия болезни зависит от ее причины и предрасполагающих факторов.
При выявленном синдроме сухого глаза врач назначает «искусственную слезу» в виде капель с увлажняющим эффектом. Если в орган зрения попало инородное тело, то офтальмолог очень аккуратно удаляет его и назначает противовоспалительные и рассасывающие лекарства. Если после комплексного обследования не удается определить точную этиологию смыкания глазной щели, то вводят несколько микродоз ботулинического токсина в периокулярные мышцы. Ботокс вызывает паралич мышечных волокон, и таким образом устраняет блефароспазм. Побочные эффекты, такие как преходящий птоз, помутнение зрения или диплопия, относительно редки и обычно стихийно исчезают через несколько недель.
Разрешение симптомов от инъекций ботулотоксина считается временным и требует повторных введений каждые три месяца в течение оставшейся части жизни пациента. У многих заболевших развивается более тяжелая форма и / или клиническая устойчивость к ботулиническому токсину.
Если уколы не привели к положительным и стойким результатам, спазм по-прежнему сохраняется, то показано хирургическое вмешательство. Во время операции хирург полностью или частично удаляет неполноценные мышцы в районе бровей и век.
Электромиографические исследования помогают определить лучшие места инъекции для оптимального ответа и дифференцировать больных, которым требуется ограниченная или полная миэктомия.
Симптомы
Интротробульбарный неврит зрительного нерва
Характерно острое расстройство зрительной функции, а их характер/выраженность воспаления зрительного нерва определяются степенью поражения ствола и оболочек. Неврит глазного нерва проявляется прежде всего снижением остроты зрения, показатели которого зависит от изменений папилломакулярного пучка. При частичном поражении острота зрения может не нарушаться, однако в поле зрения появляются пятна — центральные/парацентральные, скотомы округлой или аркоподобной формы, но может и существенно снижаться (на начальной стадии близорукость до 2 диоптрий).
Симптомы неврита зрительного нерва проявляются сужением границ поля зрения, снижением темновой адаптации и цветового восприятия, отмечается высокая частота слияния мельканий, а также понижение электрической чувствительности и низким уровнем лабильности n. Opticus. При тотальном поражении поперечника нерва острота зрения может резко падать вплоть до полной слепоты. Симптомы патологии проявляются преимущественно на одном глазу.
На начальной стадии неврита патогномоничная картина представлена изменениями диска зрительного нерва: размытость границ, умеренное расширение сосудов, гиперемия, отечность экссудативного типа, наличие кровоизлияний в ткани диска/околодисковой области штрихообразной формы. При наполнении сосудистой воронки экссудом и имбибировании прилегающих слоев стекловидного тела отмечается нечеткая визуализиация глазного дна.
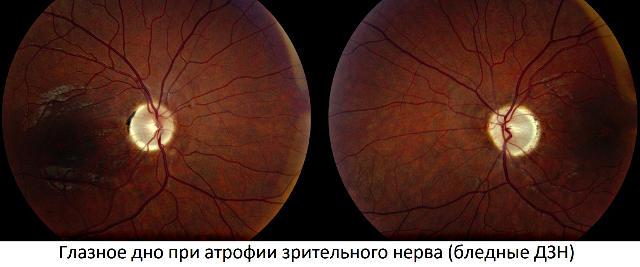
В остром периоде симптомы воспаление глазного нерва длятся 3-5 недель, а затем постепенно отечность/гиперемия диска проходят, рассасываются кровоизлияния и границы диска приобретают вновь четкие очертания. При тяжелом течении на офтальмоскопии выявляет бледный диск с выраженным сужением сосудов и четкими границами и атрофия n. opticus.
Ретробульбарный неврит зрительного нерва
Симптомы поражения зрительного нерва при ретробульбарном неврите n. opticus. определяются типом воспалительных изменений.
При аксиальном воспалении в патологический процесс вовлекаются преимущественно пучок аксонов, проходящих в зрительном нерве. Характерно выраженное расстройство центрального зрения с формированием центральных скотом по всему полю зрения и значительное снижение функциональных тестов.
При периферическом типе ретробульбарного неврита воспалительный процесс в оболочках нерва распространяется вглубь нервного ствола. Характерно скопление под оболочками зрительного нерва значительного количества экссудата, обуславливающего появление «оболочечных» болей в глазу, которые нарастают во время движения глазного яблока. Центральное зрение не страдает, но отмечается концентрическое сужение зрительных полей.
При наиболее тяжелой форме — трансверсальном типе ретробульбарного неврита, воспалительный процесс полностью охватывает все ткани зрительного нерва. Функциональные тесты с крайне низкими показателями. При остром течении острота зрения резко уменьшается, в ряде случаев до слепоты, в то время как при хроническом ретробульбарном неврите падение зрения происходит постепенно.
Однако, независимо от типа ретробульбарного неврита изменения диска зрительного нерва отсутствуют и только через 1-2 месяца после манифестации заболевания может определяться при офтальмоскопии деколорация диска, а также признаки частичной/тотальной атрофии n. opticus.
Диагностика и лечение
При подозрении на атрофию зрительного нерва необходимо целенаправленное офтальмологическое обследование. Кроме того, может потребоваться консультация невролога или нейрохирурга.
Обследование врачом-офтальмологом включает:
- осмотр глазного дна через зрачок, расширенный специальными каплями;
- проверка остроты зрения;
- определение границ поля зрения (сферопериметрия);
- оценка цветового восприятия;
- компьютерная периметрия. Этот метод выявляет, какой участок нерва пострадал;
- видеоофтальмография. Позволяет судить о характере повреждений зрительного нерва;
- краниография (рентген черепа) с обязательным прицельным снимком области турецкого седла;
- компьютерная томография и магнитно-ядерный резонанс головного мозга уточняют причину заболевания зрительного нерва;
- в некоторых случаях — лазерная допплерография.
Пока не существует методик, позволяющих быстро и раз и навсегда избавиться от этого заболевания. Задача врача «оживить» как можно больше нервных волокон. Для этого применяется непосредственная стимуляция зрительного нерва — переменными магнитными полями, электротоком и лазером. Чем раньше поставлен диагноз, тем лучше будут результаты лечения.
Магнитостимуляция — воздействие на зрительный нерв переменным магнитным полем, которое улучшает кровоснабжение тканей, активизирует в них обменные процессы, ускоряя заживление. И если заболевание не запущено, достаточно 10-15 сеансов, чтобы зрение улучшилось.
При электростимуляции используются электрические импульсы определенных параметров. Электрод с помощью специальной иглы вводят за глазное яблоко к зрительному нерву, другой — фиксируют на коже. Сеансы электростимуляции проводятся в течение двух недель. Подобную процедуру надо повторять каждые три месяца. Другие технологии предполагают имплантацию в орбиту глаза миниатюрного электростимулятора на несколько лет.
Эти методы сочетают с традиционной терапией — сосудорасширяющими, тонизирующими препаратами, витаминами группы В, переливанием крови или кровозаменяющих жидкостей. Можно прибегнуть и к хирургической операции. Ее цель наладить доставку лекарственных средств непосредственно к нервной ткани.
По материалам журнала «Семейный доктор» (N6) Июнь 2000 г.
Лазерное лечение глаукомы
При лазерном лечении глаукомы врач пытается устранить все блоки на пути оттока водянистой влаги.Использовать лазер в лечении глаукомы начали с семидесятых годов прошлого века. В наше время для этого применяют лазерные устройства аргонового типа (514 и 488 нм), неодимовые ИАГ-лазеры (1060 м), а также диодные полупроводниковые лазеры (810 нм).
В основе эффективности лазерного лечения лежит нанесение локального ожога в трабекулярной зоне угла глаза. Далее эта ткань подвергается рубцеванию и атрофии. Также механизм действия может быть связан с локальным микровзрывом, при котором развивается деструкция тканей.
Существует большое количество разных типов лазерных операций, но наиболее часто используют иридэктомию (иридотомию) или лазерную трабекулопластику.
К несомненным преимуществам лазерного лечения пациентов с глаукомой следует отнести:
1. Восстанавливаются естественные пути оттока внутриглазной жидкости.2. Нет необходимости выполнять местное обезболивание (вместо этого проводят капельную анестезию), то есть увеличивается категория пациентов, которые смогут перенести подобное вмешательство.3. Выполнить лазерное лечения можно в условиях амбулатории.4. За счет минимального повреждения тканей, при операции период реабилитации также непродолжительный.5. Не развиваются типичные осложнения, характерные для открытых операций.6. Достаточно низкая стоимость процедуры.
К возможным недостатком лазерных методик следует отнести:
1. Недостаточная эффективность, которая снижается по мере прогрессирования заболевания.2. Риск развития реактивного синдрома, который в первые часы после лазерной операции приводит к повышению уровня внутриглазного давления. В дальнейшем это может привести к воспалительным явлениям.3. Риск повреждения эпителиальных клеток роговицы, сосудов радужки, капсулы хрусталика.4. Формирование синехий в зоне лазерного влияния (область, подвергшаяся иридотомии, угол передней камеры глаза).
При выполнении лазерной иридотомии в радужке (периферический отдел) формируют небольшое отверстие.
Эта операция наиболее эффективна в случае функционального зрачкового блока, так как в результате этого происходит выравнивание уровня давления в передней и задней камерах глаза, а также открытие угла передней камеры. Используют эту методику при первичной и вторичной глаукоме закрытоугольного или смешанного типа. Иногда иридэктомию назначают после оперативного лечения глаукомы. Также она показана для профилактики развития внутриглазной гипертензии в случае первичной закрытоугольной глаукомы парного глаза.
Проводят операцию после закапывания местного анестетика в конъюнктивальный мешок (инокаин, лидокаин, ксилокаин). Далее на глаз устанавливают специальную гониолинзу, которая фокусирует лазерный луч на конкретный участок радужки. Выполнить отверстие можно в любом квадранте радужки, но обычно наносят несколько ожогов в истонченных участках радужной оболочки, при этом в разных секторах.
Бывают ситуации, когда сквозное отверстие сформировать не удается, или же оно очень быстро закрывается после лазерного лечения в результате отложения пигмента или образования синехий. В этом случае может потребоваться проведение повторной операции.
При лазерной трабекулопластике на область внутренней поверхности трабекулы лазерным лучом наносят серию ожогов. Проницаемость трабекулярной диафрагмы после этого значительно повышается, а риск блокады шлеммова канала снижается. По сути, в результате лазерной трабекулопластики происходит укорочение и натяжение трабекулярной диафрагмы, так как ткань в местах ожогов сморщивается. Также расширяются и трабекулярные щели, которые располагаются между нанесенными ожогами.
Этот тип операции назначают при первичной открытоугольной глаукоме, не поддающейся коррекции медикаментозными методами лечения. Проводят операцию также после местного обезболивания и помещения на глазное яблоко специальной гониолинзы. В современной офтальмологии наиболее популярна линейная трабекулоплстика, при которой лазерные ожоги наносят в один ряд на область шлеммова канала.
Общие сведения
Неврит зрительного нерва представляет собой воспалительный процесс в зрительном нерве. Заболевание в большинстве случаев захватывает ствол и оболочки зрительного нерва (n. Opticus). Среди причин глазной инвалидности (слабовидения/слепоты) воспалительные заболевания зрительного нерва различного генеза по данным разных авторов занимают от 20 до 28%.
Зрительный нерв
Зрительный нерв — это 2 пара ЧМН (черепно-мозговых нервов), образованный аксонами ганглионарных клеток сетчатки. Зрительный нерв по своему развитию является частью мозга, что и отличает его от других черепно-мозговых нервов. Начинается он диском зрительного нерва, расположенного на сетчатке, через решетчатую пластинку склеры выходит из глазного яблока, направляясь назад в глазнице, затем проходит в полость черепа через костный зрительный канал. Далее после выхода из зрительного канала зрительные нервы на основании мозга образуют неполный зрительный перекрест и переходят в зрительные тракты (рис. ниже).
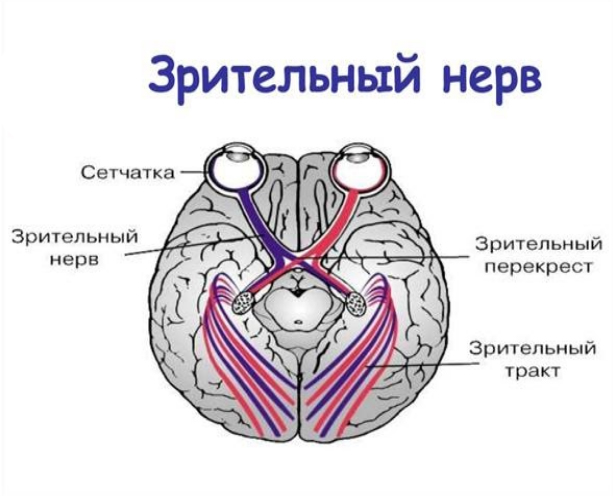 Длина зрительного нерва у взрослых варьирует в пределах 35-55 мм. На его протяжении выделяют несколько отделов:
Длина зрительного нерва у взрослых варьирует в пределах 35-55 мм. На его протяжении выделяют несколько отделов:
- Интрабульбарный (внутриглазной) — длиной 0,5-1,5 мм, начало нерва от диска до места выхода из склеры.
- Ретробульбарный (орбитальный) — длиной 25-35 м, от места выхода нерва из склеры до орбитального отверстия зрительного канала.
- Внутриканальный — длиной 5-8 мм, от орбитального канала зрительного нерва до его внутричерепного отверстия.
- Интракраниальный (внутричерепной) — длиной 4-17 мм, от места выхода нерва из зрительного канала до перекреста.
Следует отметить, что по мере появления воспалительного экссудата и сдавлении отеком нервных волокон, а также токсического воздействия экссудата на них, осевые цилиндры/миелиновые оболочки зрительных волокон подвергаются дистрофическим процессам, дегенерации и атрофии (гибель ганглиозной материнской клетки сетчатки). При этом какой-либо регенеративной способностью структурные элементы зрительного нерва не обладают.
В соответствии с преимущественной локализацией воспалительного процесса выделяют:
- Cобственно неврит зрительного нерва (оптический неврит), при котором в воспаление захватывает и диск зрительного нерва. При этом, интрабульбарный неврит может протекать с изолированным поражение диска зрительного нерва (неврит диска зрительного нерва/папиллит).
- Ретробульбарный неврит — с преимущественной локализацией воспалительного процесса за глазным яблоком.
Поскольку зрительный анализатор через различные физиологические/анатомические механизмы связан со всем организмом, в нем при общих заболеваниях возникают функционально-морфологические изменения. По сути, большая часть патологических изменений органа зрения (за исключением локальных инфекций/травматических повреждений) является проявлением системных или общих заболеваний (например, с прогрессирующим хроническим демиелинизирующим заболеванием ЦНС, рассеянным склерозом).
Высокий уровень инвалидизации, обусловленный развитием частичной атрофии n. Opticus, приводящий к изменениям зрительного аппарата необратимого характера, а также распространенность заболевания среди лиц относительно молодого возраста придают невриту зрительного нерва высокую социальную значимость.
Вторичная (фоновая) ретинопатия
Диабетическая ретинопатия
Прогрессирующий патогенез сахарного диабета 1 или 2 типа является основной причиной диабетической формы болезни.
В развитии патологии выделяют три стадии:
-
ангиопатия;
-
ретинопатия (простая);
-
пролиферирующая ретинопатия.
Первая стадия затрагивает капиллярную сеть внутренней оболочки глаза, нарушая её нормальное функционирование. Процессы обратимы, однако создают условия для перехода в другую стадию – диабетической ретинопатии. Здесь уже негативные изменения более глубокие, связанные с уплотнением сосудистых стенок и возрастанием их проницаемости (ангиосклеротические). В структурах сетчатки образуются множественные геморрагии, липидные, белковые отложения, возможен частичный гемофтальм.
Патогенез пролиферирующей стадии выражается в неоваскуляризации сетчатки с последующим врастанием аномальных сосудов, отягощенными частыми кровоизлияниями в стекловидное тело. Деструктивные необратимые процессы в витреуме приводят к неминуемому отслоению сетчатки и полной слепоте.
Диабетическая ретинопатия глаз является самым частым осложнением диабета, выражающимся в стремительной потере зрения вплоть до атрофии зрительных органов и инвалидации пациента.
Гипертоническая ретинопатия
Патология связана с нарушением микроциркуляции и деформацией венол и альвеол сетчатки вследствие артериальной гипертензии, тяжелого поражения почек, острого токсикологического состояния при беременности. Тяжесть течения гипертонической болезни обуславливает степень поражения глаз.
Стадии гипертонических ангиопатии, ангиосклероза и ретинопатии имеют в анамнезе те же механизмы развития, что и при диабетической форме.
Гипертоническая нейроретинопатия характеризуется отеком зрительных нервных окончаний, локальным отслоением внутренней оболочки глаза. Это тяжелое состояние, спровоцированное, как правило, гипертензией почечной недостаточности. В большинстве случаев ретинопатия глаз, находящаяся в этой стадии, заканчивается атрофией зрительного нерва и неизбежной слепотой.
Атеросклеротическая ретинопатия
Эта форма вызвана прогрессирующим атеросклерозом сосудов. Стадии ангиопатии, ангиосклероза и ретинопатии выражаются в патологическом увеличении диаметра кровеносного русла, его деформацией, изменениями в системах метаболизма и кровоснабжения. Множественные кровоизлияния, кристаллические отложения, обесцвечивание диска зрительного нерва (ДЗН) – клиника болезни на стадии нейроретинопатии, которая может закончиться блокадой сосудистой сетки с последующей ишемией.
Геморрагическая ретинопатия
Офтальмозаболевание является следствием патологий крови различного генеза: анемии, лейкозов, миеломной болезни и др. Клиническая картина ретинопатии при этом напрямую зависит от непосредственного заболевания-первопричины. Так при анемии диагностируется выраженная бледность глазного дна, расширение сосудов. Не редко появление гемофтальмов, очаговое отслоение сетчатки.
Миеломная болезнь провоцирует тяжелое состояние, сопровождающееся микроаневризмами, тромботическими венозными блокадами, множественными геморрагиями.
При лейкозах ретинопатия глаз обусловлена извитостью капилляров, отёчностью сетчатки и ДЗН, скоплением экссудата, гемофтальмом.
Прогноз офтальмологического расстройства при любой геморрагической патологии довольно серьёзный и требует назначения обширного курса терапии в отношении как причины так и следствия.
Травматическая ретинопатия
В этом случае болезнь провоцируется внезапным и резким спазмом сосудов, вызванным прямым механическим воздействием на грудную клетку. В результате возникает гипоксия сетчатки, кровоизлияния, скопление транссудативной жидкости, глубокий отёк ДЗН с дальнейшей атрофией.
Причины атрофии зрительного нерва
Этиологическими причинами оптической нейропатии могут быть различные хронические или острые заболевания глаз, патология центральной нервной системы, офтальмотравмы, общие интоксикации, тяжелые системные заболевания (эндокринные, аутоиммунные и т.п.).
Среди собственно офтальмопатических факторов, под влиянием которых может начаться атрофия зрительного нерва, лидируют глаукома различных форм; пигментная ретинальная (сетчаточная) дистрофия; всевозможные закупорки питающих сетчатку артерий и отводящих вен (например, окклюзия ЦАС, центральной артерии сетчатки); близорукость в сильной степени; увеиты, ретиниты, невриты, орбитальные васкулиты и другие воспаления. Кроме того, зрительный нерв может вовлекаться и атрофироваться в процессе развития онкопатологии, – в частности, при первичном орбитальном раке, менингиоме или глиоме зрительного нерва, невриноме или нейрофиброме, остеосаркоме, саркоидозе.
К заболеваниям ЦНС, провоцирующим или «запускающим» атрофические процессы в зрительном нерве, относятся, в основном, опухоли гипофиза, хиазмы (сдавливающие перекресты зрительных нервов), инфекционно-воспалительные процессы мозговых оболочек (энцефалиты, менингиты, арахноидиты) и общий абсцесс головного мозга, демиелинизирующие заболевания (напр., рассеянный склероз), черепно-мозговые травмы и ранения в челюстно-лицевой области, особенно с непосредственным механическим повреждением зрительного нерва.
В некоторых случаях провоцирующим фоном и патогенной почвой оптической нейропатии становится системный атеросклероз, хроническое недоедание и истощение, авитаминозы и анемии, отравления токсическими веществами (наиболее яркими примерами могут послужить нередкие отравления метилом при употреблении суррогатных спиртных напитков, а также интоксикация никотином, инсектицидами, лекарственными препаратами), массивная кровопотеря (например, при обширных внутренних кровоизлияниях), сахарный диабет и другая эндокринопатия, красная волчанка, гранулематоз Вегенера и иные аутоиммунные расстройства.
Атрофия зрительного нерва может оказаться осложнением и исходом тяжелых инфекций, возбудителями которых в различных случаях выступают и бактерии (сифилис, туберкулезная микобактерия Коха), и вирусы (корь, краснуха, грипп, герпес, даже «обычная» аденовирусная ОРВИ), и паразиты (внутриклеточный токсоплазмоз, кишечный аскаридоз и пр.).
В некоторых случаях зрительный нерв атрофирован уже при рождении (как правило, это встречается при тяжелой хромосомной патологии с грубыми скелетными и черепными деформациями, например, при акро-, микро- и макроцефалиях, болезни Крузона и других генетически обусловленных аномалиях внутриутробного развития.
Наконец, довольно велика доля случаев (до 20%), когда непосредственные причины атрофии зрительного нерва установить не удается.