Печеночная энцефалопатия
Содержание:
- Клинические варианты печеночной энцефалопатии
- С какими заболеваниями может быть связано
- Причины возникновения патологии
- Виды
- Ультразвуковая эхография
- Эпидемиология
- Симптомы заболевания
- 1) Рассеянный склероз (РС)
- Биопсия печени
- Как лечиться
- Клиническая картина печеночной энцефалопатии
- Прогноз и профилактика болезни
- Методы лечения при острой гепатоэнцефолопатии:
- Методы лечения при хронической энцефалопатии:
Клинические варианты печеночной энцефалопатии
Острая энцефалопатия может развиться спонтанно под воздействием предрасполагающих факторов, особенно у больных с билирубинемией и асцитом после удаления большого количества жидкости, что, по-видимому, связано с потерей воды и электролитов. Богатая белками пища или длительные запоры могут способствовать развитию комы, а угнетение функции печеночных клеток вызвано анемией и снижением печеночного кровотока.
Пациенты с острой энцефолопатией плохо переносят хирургические операции, поскольку из-за кровопотери, анестезии и шока происходит усугубление нарушений функции печени. Развитию печеночной энцефолопатии могут способствовать инфекционные заболевания особенно в тех случаях, когда они осложняются бактериемией.
С какими заболеваниями может быть связано
Среди заболеваний, способствующих печеночной энцефалопатии:
- инфекции и бактерионосительство;
- диспепсические явления (запор, диарея);
- желудочно-кишечные кровотечения;
- системный алкалоз;
- дегидратация, обезвоживание;
- артериальная гипотензия;
- артериальная гипоксемия;
- анемия;
- развитие гепатомы.
Почечной недостаточности, усугубляющей энцефалопатию, характерны:
- нарастающая желтуха,
- печеночный запах изо рта,
- геморрагический синдром (петехиальное кровоизлияние в слизистую оболочку полости рта, желудочно-кишечного тракта).
Сердечнососудистые расстройства характеризуются тахикардией, гипотонией.
Функция почек при печеночной недостаточности в большинстве случаев прогрессивно ухудшается без видимой причины: уменьшаются почечный плазмоток и клубочковая фильтрация, снижается концентрация натрия в моче, повышается ее плотность и уменьшается экскреция воды.
Осложнениями печеночной энцефалопатии становятся:
- азотемия,
- отек мозга,
- диффузно-кишечные кровотечения,
- артериальная гипотензия,
- артериальная гипоксемия,
- инфекция,
- ацидоз,
- алкалоз,
- гипокалиемия,
- гипонатриемия,
- гипогликемия.
Обычные причины смерти включают желудочно-кишечные кровотечения, дыхательную недостаточность и недостаточность кровообращения, отек мозга, почечную недостаточность.
Причины возникновения патологии
Появление энцефалопатии могут спровоцировать:
- болезни печени в острой форме;
- попадание нейротоксинов в кровеносную систему;
- цирроз печени.
 Факторы, способствующие развитию заболевания: гепатиты всех видов (алкогольный, жировой, токсический, вирусный), онкология, лекарственная или токсическая интоксикация, другие заболевания, сопровождающиеся гепатоцитолизом.
Факторы, способствующие развитию заболевания: гепатиты всех видов (алкогольный, жировой, токсический, вирусный), онкология, лекарственная или токсическая интоксикация, другие заболевания, сопровождающиеся гепатоцитолизом.
Спровоцировать попадание в кровеносную систему кишечных нейротоксинов может чрезмерное увеличение микрофлоры облигатной кишки или употребление лишнего количества богатой белком пищи. Цирроз печени, осложненный печеночной энцефалопатией, сопровождается образованием рубцов (замещение здоровой печеночной ткани соединительной), угнетением всех основных функций печени.
Спровоцировать гибель гепатоцитов и токсическое поражение клеток головного мозга могут следующие факторы:
- внутренние кровотечения;
- прием гепатотоксичных лекарственных средств (без врачебного контроля и адекватной поддерживающей терапии);
- запоры, белковая диспепсия;
- оперативные вмешательства или серьезные травмы;
- спровоцированный асцитом перитонит;
- бактериальные, вирусные заболевания.
Печеночная недостаточность сопровождается списком патологических изменений:
- нарушение гомеостаза, КОС;
- изменения онкотического и гидростатического давления.
Данные изменения в значительной степени нарушают нормальное функционирование клеток астроцитов, на которые приходится приблизительно треть веса мозговой ткани. Астроциты отвечают за нормальную регуляцию проницаемости клеточного барьера, который обеспечивает полноценный обмен между мозговыми тканями и кровью, выводя токсины и обеспечивая поступление в мозговые клетки питательных веществ.
Кроме аммиака, токсическое поражение астроцитов способно вызвать воздействие ложных нейротрансмиттеров, магния, а также продуктов распада белка и жирных кислот.
Виды
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
- посттравматическая: возникает на фоне перенесенной черепно-мозговой травмы; зачастую, развивается уже через несколько лет после нее и нередко приводит к тяжелым расстройствам психики;
- токсическая: связана с острым или хроническим отравлением организма алкоголем, ядами, наркотическими препаратами, лекарственными средствами, солями тяжелых металлов и т.п.; нередко в рамках этого вида отдельно выделяют алкогольную энцефалопатию;
- метаболическая: связана с нарушением обмена веществ в организме; выделяют следующие подвиды патологии:
- печеночная: возникает при поражении печени или желчевыносящих путей;
- уремическая: связана с нарушением работы почек;
- диабетическая: является одним из частых осложнений сахарного диабета, возникает на фоне стойкого нарушения микроциркуляции и повышения вязкости крови;
- аноксическая: развивается после перенесенной клинической смерти и связана с кислородным голоданием головного мозга с последующим развитием «метаболической бури»;
- синдром Гайе-Вернике: энцефалопатия, вызванная дефицитом витамина В1;
- панкреатическая: является осложнением воспаления поджелудочной железы;
- гипогликемическая: возникает на фоне резкого снижения глюкозы крови;
- дисциркуляторная: связана с нарушением циркуляции крови в сосудах головного мозга; различают несколько форм патологии:
- атеросклеротическая: развивается из-за атеросклероза и утолщения стенок сосудов;
- гипертоническая: связана со стойким повышением артериального давления;
- венозная: возникает из-за нарушения венозного оттока крови.
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
Ультразвуковая эхография
Исследование с помощью ультразвука используется для идентификации внутрипеченочного шунта и для изучения системы печени и желчного пузыря, а также для исследования почек. В некоторых случаях наличия у собак внутрипеченочного шунта печень имеет малые размеры, вены печени очень малы или совсем неразличимы, а почечная лоханка увеличена. При правильном проведении ультразвуковая диагностика может дать решающие данные для правильного диагностирования гепатоэнцефалопатии.Ядерная сцинтиграфия печени представляет собой неинвазивный метод, пригодный для диагностики, однако его редко используют в повседневной практике.
Эпидемиология
Распространенность клинически значимой (явной) печеночной энцефалопатии при первичной верификации цирроза печени составляет 10–14% от общего числа больных, 16–21% среди пациентов с декомпенсированным циррозом и 10–50% среди пациентов с трансяремным внутрипеченочным портосистемным шунтом.
Каждый пациент с циррозом и легкой когнитивной дисфункцией или с незначительными изменениями на энцефалограмме имел приблизительно один приступ явной печеночной энцефалопатии в течение 3-х лет после стабилизации.
Количество пациентов с хроническими заболеваниями печени и циррозом неуклонно растет.
Симптомы заболевания
В клинической картине заболевания выделяют два типа нарушений: неврологического и психического характера.
К ним относят:
- расстройства сознания;
- изменение цикла сна (в дневное время наступает сильная сонливость, в ночное же мучает бессонница);
- поведенческие отклонения (резкое изменение настроения, беспричинная апатия, безучастность и отстраненность);
- расстройства интеллекта (забывчивость, спутанность мыслей, нарушение мелкой моторики, письма и памяти);
- отсутствие эмоционального окраса речи.
Кроме того, из-за нарушений в работе печени может появиться запах ацетона изо рта. Связано его появление с тем, что организм всеми способами пытаясь избавиться от продуктов распада, выводит их при помощи дыхательной системы.
В некоторых случаях о наличии печеночной недостаточности можно судить по появлению астериксиса – несимметричных размашистых аритмичных мышечных подергиваний, возникающих в шее и конечностях после их тонического напряжения. В некоторых случаях при энцефалопатии поражается часть мозга, ответственная за регулирование температуры тела, из-за чего может отмечаться резкое ее изменение.
По скорости появления симптомов выделяют: острую и хроническую форму заболевания. Острая форма развивается молниеносно и быстро, способна привести к состоянию комы. Хроническая форма развивается постепенно, в течение долгого времени.
В своем развитии заболевание последовательно проходит несколько этапов:
- Первый этап – субкомпенсация. Данный этап характеризуется развитием заболевания, происходят изменения психики (апатичность, нарушение сна и резкие изменения настроения), сопровождающиеся поражениями кожных покровов и слизистых оболочек.
- Второй этап – декомпенсация. На данном этапе нарушения психики усугубляются, больной становится раздражительным и агрессивным. Возможно появление обмороков и неадекватности поведения.
- Третий этап – терминальный. Сопровождается угнетением сознания вплоть до состояния полной отрешенности, однако реакция на раздражитель (в особенности болевые) может сохраниться.
- Четвертый этап – кома, характеризуется полным отсутствием реакции на раздражители, появляются судороги. На данной стадии выживает один пациент из 100.
1) Рассеянный склероз (РС)
Это самая часто встречаемая патология среди демиелинизирующих заболеваний ЦНС; в мире приблизительно 2.1 миллиона человек больны рассеянным склерозом. Заболеваемость рассеянным склерозом лежит в границах от 2 до 150 больных на 10000 человек, в зависимости от региона.
Этиопатогенез
Считается что РС автоиммунное заболевание, которым страдают люди с генетической предрасположенностью, под действием внешних факторов. Повреждение образуется в результате того, что иммунная система организма атакует структуры собственной нервной системы. Обычно очаги повреждения локализованы в белом веществе головного мозга, перивентрикулярно, в стволе, базальных ганглиях и спинном мозге, а так же, не редко поражают зрительные нервы.
При РС поражены олигодендроциты – клетки, которые образуют миелин. Параллельно демиелинизирующему процессу, происходит воспалительная реакция, в которой участвуют Т лимфоциты, пересекая гематоэнцефалический барьер. Т лимфоциты атакуют миелин – это является триггером, запускающим воспалительную реакцию, в которую вступает множество цитокинов и антител. Доказано, что параллельно с Т лимфоцитами, в патологической реакции участвуют Б лимфоцыты.
Диагностика
Диагностика болезни сравнительно затруднительна ввиду того, что симптоматика похожа на другие заболевания. Разработаны диагностические критерии (McDonald criteria), которые были пересмотрены в 2010 году. Критерии основаны на клинической картине, лабораторных и радиологических данных.
Радиологические критерии заболевания, основаны на распространении процесса в пространстве и динамике, следовательно, в один момент диагноз установить не всегда возможно, иногда даже приходится проводить повторные МРТ. В пунктате спинномозговой жидкости можно обнаружить олигоклональные антитела (IgG) которые указывают на хронический воспалительный процесс. У 85% пациентов с РС в крови находят олигоклональные антитела.
Клиническая картина
Симптоматика при РС зависит от локализации очагов повреждения в ЦНС. Классическими симптомами считается межъядерная офтальмоплегия, симптом Лермитта, нарушения чувствительности проводникового типа, пирамидальная симптоматика, нейрогенный мочевой пузырь, оптический нейрит. Появление симптомов не прогнозируемо и в основном колеблется в диапазоне от 24 часов и более. Обычно симптоматика редуцируется медленно, ремиссии могут быть не полными. Любая инфекция, может спровоцировать псевдорецидив.
Существует клиническая классификация течения рассеянного склероза. Основываясь на нее, назначают лечение.
РС подразделяют на:
- рецидивирующее ремитирующее течение – обострения с полной/частичной ремиссией, между обострениями стабильное течение (50% в течении 10 лет переходят в вторично прогрессирующую форму);
- Вторично прогрессирующее течение – вначале рецидивирующее ремитирующее течение, за которой следует стабильно прогрессирующее ухудшение симптоматики, на фоне, или без обострений;
- Первично прогрессирующее течение – до 15% пациентов, без ремиссий, начиная с первого симптома;
Лечение
РС не является излечимым заболеванием.
Различают лечение острых эпизодов, иммуномодулирующую терапию, симптоматическое лечение и реабилитацию.
Лечение направленно на уменьшение воспалительного и демиелинизрующего процессов, на отдаление следующего рецидива и замедления прогрессирования инвалидности.
Для лечения обострений используют метилпреднизолон 1000мг / 3-5 дневным курсом в зависимости от тяжести обострения. В некоторых случаях, когда метилпреднизолон не даёт терапевтического эффекта, применяется плазмаферез.
В целях иммуномодулирующей терапии применяются медикаменты, которые снижают частоту рецидивов в случае рецидивирующе ремитирующего течения заболевания. К этой группе медикаментов пренадлежат: Interferon beta 1a (Avonex, Rebif); Interferon beta 1b (Betaferon, Extavia); glatiramer acetate (Copaxone); В целях иммуносупресивной терапии применяются: Natalizumab (Tysabri); Mitoxantrone.
Существую определённые критерии, соответствуя которым, по решению консилиума пациент может получить оплаченное государством медикаментозное лечение.
Как и у всех других, у этих медикаментов есть свои побочные эффекты, из-за которых пациент может отказаться принимать их.
Лечение РС – это командная работа, в которой следует принимать участие неврологу, нейрорадиологу, нейроофтальмологу и реабилитологу.
a
Биопсия печени
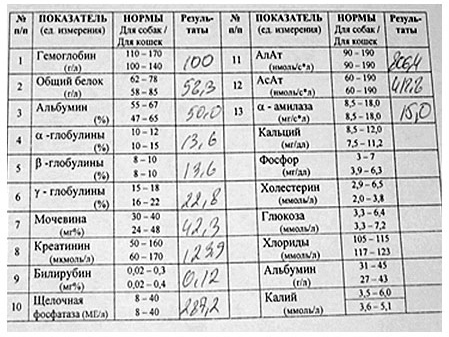
Гистопатологические показатели, полученные из биопсии печени в случае гепатоэнцефалопатии, могут быть неявными. В некоторых случаях при врожденном портокавальном шунте наблюдается отсутствие ветви портальной вены на участке триады. Биопсию печени следует получать для того, чтобы можно было оценить другие проявления гепатопатии, такие как атрофия печени, диффузная жировая инфильтрация, цирроз, либо предциррозное состояние, фиброз, холангиогепатит и идиопатический липидоз у кошек. Иногда гистологическое или даже цитологическое исследование носит решающий характер в диагностике и прогнозе заболевания, так как дает наиболее обьективные данные о морфологии печени, помогает оценить возможности восстановления печени и выбрать правильное лечение.
Цитологическое исследование печени с липидозом
 |
 |
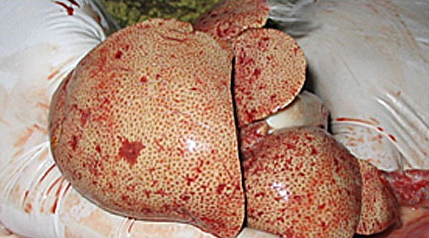 |
| Слева — Цитологическое исследование печени с липидозом.В центре — Цитологическое исследование печени с липидозомСправа — липидоз печени у кошки. |
Как лечиться
Основные составляющие лечения печёночной энцефалопатии:
- Ограничение потребления белковой пищи животного происхождения.
- Поддержание адекватной калорийности рациона.
- Профилактика запоров, при необходимости — приём слабительных препаратов на основе лактулозы.
- Коррекция нарушений кишечной микрофлоры.
- Приём препаратов, влияющих на дезинтоксикацию аммиака.
Статья опубликована: 2019-11-05
Статья обновлялась в последний раз: 30.05.2021
Не нашли то, что искали?
Попробуйте воспользоваться поиском
Задайте вопрос врачу или администратору.
Почитайте словарь терминов.
Бесплатный путеводитель по знаниям
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!
Клиническая картина печеночной энцефалопатии
Проявления ПЭ варьируются от субклинических, выявляемых лишь специальными психометрическими тестами, до глубокой печеночной комы, являющейся наиболее частой причиной смерти при циррозе печени . Большинство проявлений ПЭ обратимо при их лечении, однако у некоторых больных она прогрессирует с развитием деменции, спастического парапареза, церебральной дегенерации и экстрапирамидных двигательных нарушений, обусловленных органическими нарушениями центральной нервной системы. В таком случае следует говорить о необратимой ПЭ, которая может частично регрессировать после ортотопической трансплантации печени.
Клиническая диагностика ПЭ включает оценку нейропсихических симптомов: изменений интеллекта, поведения, нейромышечных нарушений, однако основной критерий диагностики и подразделения ПЭ на стадии – это изменение сознания (табл. 1). К ранним признакам изменения сознания относятся уменьшение числа спонтанных движений, фиксированный взгляд, заторможенность и апатия, краткость ответов. Дальнейшее ухудшение сознания ведет к тому, что больной реагирует только на интенсивные стимулы, затем развивается кома. Расстройства интеллекта характеризуются неспособностью больных повторять элементарные действ…
Прогноз и профилактика болезни
 Прогноз развития заболевания хоть и зависит от целого комплекса факторов, но практически всегда негативный. Выживаемость пациентов выше, если заболевание развилось на фоне хронических патологий печени. При циррозе прогноз серьезно ухудшается в случае наличия желтухи и асцита.
Прогноз развития заболевания хоть и зависит от целого комплекса факторов, но практически всегда негативный. Выживаемость пациентов выше, если заболевание развилось на фоне хронических патологий печени. При циррозе прогноз серьезно ухудшается в случае наличия желтухи и асцита.
При острой печеночной недостаточности прогноз развития заболевания ухудшается у детей до 10 лет и взрослых после 40 лет на фоне вирусного заражения. Смертность на первых двух стадиях достигает 30%, а на последних превышает 80%.
Профилактика сводится к нормализации образа жизни, отказа от избыточного приема лекарственных средств и своевременного лечения заболеваний, провоцирующих развитие энцефалопатии.
В связи с тем, что летальность заболевания напрямую зависит от стадии его развития, огромное значение достигает своевременное выявление заболевания
Для этого важно при малейших подозрениях на наличие болезни обратиться за консультацией к специалисту, а также сделать КТ и МРТ. Пройти диагностику можно в одной из клиник, размещенных в базе сервиса https://mrt-v-msk.ru/
Сайт собрал в себе информацию о сотнях диагностических клиник. Консультант готов по телефону помочь с выбором клиники и записать на удобную дату.
Методы лечения при острой гепатоэнцефолопатии:
- выявить факторы, способствующие возникновению гепатоэнцефолопатии;
- очистить кишечник от азотсодержащих веществ. (дать слабительное, сделать клизму);
- назначить безбелковую диету;
- назначить лактулозу; антибиотики (неомицин, метрогил);
- необходимо поддерживать калорийность пищи, должны быть приняты меры, направленные на восстановление жидкостного и электролитного баланса. Для этого проводят инфузионную терапию (с использованием препаратов гепасол, растворов Рингера, Хартмана.);
- Для лечения используются солкосерил, ноотропные препараты, глюкокортикоиды (метилпреднизолон), препараты, улучшающие реологические свойства крови (стабизол, рефортан).
Методы лечения при хронической энцефалопатии:
- ограничить содержание белка в корме;
- обеспечить опорожнение кишечника 2 раза в сутки
- Закислить содержимое кишечника, для того чтобы уловить аммиак (в виде NH4+) и ускорить его выведение из кишечника. Это достигается назначением лактулозы, которая также может быть использована в качестве безбелкового источника энергии для кишечных микроорганизмов, снижая, таким образом, дальнейшее производство аммиака. Стандартная доза составляет 2,5-5 мл для кошек и 2,5-15 мл для собак 3 раза в день. Недавно было показано, что многообещающие результаты в деле контролирования гепатоэнцефалопатии может обеспечить родственное лактулозе вещество — лактитол, которое принимают в виде порошка;
- при ухудшении состояния переходят на лечение, используемое при острой энцефалопатии.